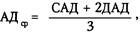|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО
Раздел 1 ПАТОЛОГИЯ БЕРЕМЕННОСТИ Глава 17 РАННИЙ ТОКСИКОЗ БЕРЕМЕННЫХ (РАННИЙ ГЕСГОЗ) Э т и о л о г и я. Токсикозы беременных, или гестозы, — патологические состояния, возникающие во время и в связи с беременностью. Этиологическим фактором, способствующим возникновению гестоза, является плодное яйцо. Различают ранний и поздний гестоз. Ранний гестоз обычно наблюдается в I триместре беременности и проходит ко II триместру. Для большинства форм раннего гестоза характерны расстройства функций пищеварительной системы. П а т о г е н е з. Существовало множество теорий, пытающихся объяснить механизм развития раннего гестоза: рефлекторная, неврогенная, гормональная, аллергическая, иммунная, кортико-висцеральная. Ведущая роль в патогенезе раннего гестоза (рвота) в настоящее время отводится нарушению функционального состояния центральной нервной системы. Ряд клинических симптомов (рвота, слюнотечение, кожная сыпь) имеют сходство с проявлениями экспериментального невроза. В ранние сроки беременности симптомы невроза проявляются, главным образом, расстройством функции желудочно-кишечного тракта, так как наступившая беременность вызывает необходимость перестройки деятельности, в первую очередь, пищевого стереотипа. Известно, что пищевые рефлексы связаны с вегетативными центрами диэнцефальной области. Поступающие сюда с периферии афферентные сигналы могут носить извращенный характер (либо из-за изменений в рецепторном аппарате матки, либо в проводящих путях). Могут быть изменения в самих центрах диэнцефальной области. Все это сказывается на характере ответных эфферентных импульсов. При измененной чувствительности нервной системы быстро наступает нарушение рефлекторных реакций, нарушение пищевых функций: потеря аппетита, тошнота, слюнотечение (саливация), рвота. Большую роль в возникновении раннего гестоза играют нейроэндокринные и обменные нарушения, которые могут приводить к проявлению патологических рефлекторных реакций. Нарушение гормональных отношений в организме также вызывает патологические рефлекторные реакции и как следствие — развитие раннего гестоза. Известно, что выраженные формы раннего гестоза чаще возникают при многоплодной беременности, при пузырном заносе. При рвоте беременных наблюдается временное совпадение начала рвоты с пиком содержания хорионического гонадотропина, нередко отмечается снижение секреции кортикостероидов в коре надпочечников. К л и н и ч е с к о е т е ч е н и е. Выделяют часто встречающиеся (рвота беременных, слюнотечение) и редкие формы раннего гестоза (дерматозы беременных, тетания, остеомаляция, острая желтая атрофия печени, бронхиальная астма беременных). Раздел 1. Патология беременности Рвота беременных (emesis gravidarum) возникает примерно у 50—60% беременных, но в лечении нуждаются не более 8—10% из них. Различают 3 степени тяжести рвоты беременных. Чем раньше возникает рвота беременных, тем тяжелее она протекает. I степень — легкая форма рвоты беременных. Общее состояние остается удовлетворительным. Частота рвоты не превышает 5 раз в сутки. Рвота бывает натощак, может вызываться приемом пищи или неприятными запахами. Потеря массы тела не превышает 2—3 кг. Температура тела, влажность кожных покровов и слизистых оболочек остается нормальной. Частота пульса не превышает 80 уд/мин. Артериальное давление не изменяется. Клинические анализы мочи и крови остаются нормальными. II степень — рвота средней тяжести. При этой форме гестоза общее состояние женщины нарушается. Больные жалуются на слабость, иногда головокружение. Рвота повторяется от 6 до 10 раз в сутки. Потеря массы тела превышает 3 кг за 1—1,5 нед. У некоторых женщин может наблюдаться субфебрильная температура тела. Влажность кожных покровов и слизистых оболочек остается нормальной. Пульс учащается до 90—100 уд/мин. Артериальное давление может быть незначительно понижено. При исследовании мочи выявляется положительная реакция на ацетон (+, ++ и реже + + +). III степень — тяжелая (чрезмерная) рвота беременных. Общее состояние жен Л е ч е н и е легкой формы рвоты беременных, как правило, амбулаторное под контролем динамики массы тела беременной и обязательных повторных исследований мочи на содержание ацетона. Рвота беременных средней тяжести и тяжелая требуют лечения в стационаре. Комплексная терапия рвоты беременных включает препараты, воздействующие на Ц Н С, нормализующие эндокринные и обменные нарушения (в частности, водно-электролитный баланс), антигистаминные средства, витамины. При лечении необходимо соблюдать лечебно-охранительный режим. Нельзя помещать в одну палату двух подобных больных, так как у выздоравливающей женщины может возникнуть рецидив заболевания под влиянием больной с продолжающейся рвотой. Д л я нормализации функции Ц Н С используют электросон или электроанал-гезию. Длительность воздействия — 60—90 мин. Курс лечения состоит из 6— 8 сеансов. С целью воздействия на Ц Н С может быть использована гипносуггес-тивная терапия. Хороший эффект дают различные варианты рефлексотерапии, оксибаротерапия, эндоназальный электрофорез с витамином Вг Для борьбы с обезвоживанием организма, для детоксикации и восстановления К О С применяют инфузионную терапию в количестве 2—2,5 л в сутки. ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО Ежедневно в течение 5—7 дней вводят раствор Рингера—Локка (1000—1500 мл), 5% раствор глюкозы (500—1000 мл) с аскорбиновой кислотой (5% раствор 3— 5 мл) и инсулином (из расчета 1 ЕД инсулина на 4,0 г сухого вещества глюкозы). Для коррекции гипопротеинемии используют альбумин (10 или 20% раствор в количестве 100—150 мл). При нарушении КОС рекомендуется внутривенное введение натрия гидрокарбоната (5% раствор). В результате ликвидации обезвоживания и потери солей, а также дефицита альбуминов состояние больных быстро улучшается. Медикаментозные противорвотные средства следует применять с большой осторожностью из-за их неблагоприятного действия на развитие беременности. Из лекарственных препаратов в комплексную терапию рвоты беременных включают витамины (B r В6, В12, С), коферменты (кокарбоксилаза), гепатопротекто-ры (эссенциале). До достижения стойкого эффекта все препараты должны вводиться парентерально. Об эффективности проводимой терапии судят по прекращению рвоты, прибавке массы тела, нормализации анализов мочи и крови. Неэффективность проводимой терапии требует прерывания беременности. Показаниями для прерывания беременности являются: 1) непрекращающаяся рвота; 2) нарастание уровня ацетона в анализах мочи; 3) прогрессирующее снижение массы тела; 4) выраженная тахикардия; 5) нарушение функций нервной системы; 6) желтушное окрашивание склер и кожи; 7) изменение КОС, гипербилирубинемия. Слюнотегение (ptyalismus) может сопровождать рвоту беременных, реже возникает как самостоятельная форма раннего токсикоза. При выраженном слюнотечении за сутки беременная может терять 1 л жидкости. Обильное слюнотечение приводит к обезвоживанию организма, гипопротеинемии, мацерации кожи лица, отрицательно влияет на психику. Л е ч е н и е выраженного слюнотечения должно проводиться в стационаре. Назначают полоскание полости рта настоем шалфея, ромашки, коры дуба, раствором ментола. При большой потере жидкости назначают внутривенно ка-пельно раствор Рингера—Локка, 5% раствор глюкозы. При значительной ги-попротеинемии показано вливание раствора альбумина. Внутрь или подкожно назначают атропин 2 раза в день. Хороший эффект достигается при проведении гипноза, иглорефлексотерапии. Для предупреждения и устранения мацерации слюной кожи лица используют смазывание ее цинковой пастой или пастой Лассара. Дерматозы беременных — редкие формы раннего гестоза. Эта группа различных кожных заболеваний, которые возникают при беременности и проходят после ее окончания. Наиболее частой формой дерматозов является зуд беременных (pruritus gravidarum). Он может ограничиваться областью вульвы, может распространяться по всему телу. Зуд может быть мучительным, вызывать раздражительность, нарушение сна. Зуд беременных необходимо дифференцировать с патологическими состояниями, сопровождающимися зудом (сахарный диабет, грибковые заболевания кожи, трихомониаз, аллергические реакции). Для л е ч е н и я используют седативные средства, антигистаминные препараты, витамины Вх и В6, общее ультрафиолетовое облучение. Раздел 1. Патология беременности Редко встречается экзема (eczema gravidarum), заболевания, вызываемые герпетигескими вирусами (herpes zoster, herpes simplex). Наиболее опасно, но редко встречается герпетиформное импетиго (impetigo herpetiformis). Это заболевание может привести к летальному исходу. Этиология его неизвестна. Оно проявляется пустулезной сыпью. В большинстве случаев заболевание связано с эндокринными расстройствами, особенно с нарушением функции паращитовидных желез. Характерны тяжелые общие явления — длительная или интермиттирующая лихорадка септического типа, ознобы, рвота, понос, бред, судороги. Зуд, как правило, отсутствует. Заболевание может закончиться летально через несколько дней или недель, но может протекать длительно. Для л е ч е н и я используют препараты кальция, витамин D2, дигидротахи-стерол, глюкокортикоиды; местно — теплые ванны с раствором калия перманга-ната, вскрытие пустул, дезинфицирующие мази. При отсутствии успеха или недостаточной эффективности лечения беременность следует прервать. Тетания беременных (tetania gravidarum) проявляется судорогами мышц верхних конечностей («рука акушера»), реже нижних конечностей («нога балерины»), лица («рыбий рот»). В основе заболевания лежит понижение или выпадение функции паращитовидных желез и как следствие — нарушение обмена кальция. При тяжелом течении заболевания или обострении во время беременности латентно протекавшей тетании следует прервать беременность. Для лечения применяют паратиреоидин, кальций, дигидротахистерол, витамин D. Остеомаляция беременных (osteomalatia gravidarum) в выраженной форме встречается крайне редко. Беременность в этих случаях абсолютно противопоказана. Чаще наблюдается стертая форма остеомаляции (симфизиопатия). Заболевание связано с нарушением фосфорно-кальциевого обмена, декальцинацией и размягчением костей скелета. Основными проявлениями симфизиопатии являются боли в ногах, костях таза, мышцах. Появляются общая слабость, утомляемость, парестезии; изменяется походка («утиная»), повышаются сухожильные рефлексы. Пальпация лобкового сочленения болезненна. При рентгенологическом и ультразвуковом исследовании таза иногда обнаруживается расхождение костей лобкового сочленения, однако в отличие от истинной остеомаляции в костях отсутствуют деструктивные изменения. Стертая форма остеомаляции — проявление гиповитаминоза D. Отсюда и л е ч е н и е заболевания. Хороший эффект дает применение витамина D, рыбьего жира, общего ультрафиолетового облучения, прогестерона. Острая желтая атрофия пегени (atrophia hepatis flava acuta) наблюдается чрезвычайно редко и может быть исходом чрезмерной рвоты беременных или возникать независимо от нее. В результате жирового и белкового перерождения печеночных клеток происходит уменьшение размеров печени, появляется желтуха, затем тяжелые нервные расстройства, кома, и больная погибает. Весь процесс продолжается 2—3 нед. Беременность нужно немедленно прервать. И даже в случае прерывания беременности не всегда наступает выздоровление. Бронхиальная астма беременных (asthma bronchialis gravidarum) наблюдается очень редко. Предполагают, что причиной ее является гипофункция паращи-товидных желез с нарушением кальциевого обмена. Л е ч е н и е включает препараты кальция, витамины группы D, седативные средства. Бронхиальную астму беременных следует дифференцировать с обострением бронхиальной астмы, существовавшей до беременности. Ч А С Т Ь 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО П р о ф и л а к т и к а. Профилактика ранних гестозов заключается в своевременном лечении хронических заболеваний, борьбе с абортами, обеспечении беременной эмоционального покоя, устранении неблагоприятных воздействий внешней среды. Большое значение имеет ранняя диагностика и лечение начальных (легких) проявлений гестоза, что дает возможность предупредить развитие более тяжелых форм заболевания. Глава 18 ПОЗДНИЙ ТОКСИКОЗ БЕРЕМЕННЫХ (ПОЗДНИЙ ГЕСТОЗ) Поздний токсикоз является осложнением II половины беременности; он характеризуется полиорганной функциональной недостаточностью и проявляется триадой основных симптомов (отеки, протеинурия, гипертензия) и реже — судорогами и комой. В современном акушерстве термин «токсикоз» принято заменять на «гестоз», или «О П Г - г е с т о з», обозначая аббревиатурой О П Г триаду симптомов, или «Е Р Н -гестоз» в латинской транскрипции. ОПГ-гестоз является тяжелой акушерской патологией, которая может привести к неблагоприятным исходам для матери и плода. Среди причин материнской смертности 20—25% случаев приходится на долю позднего гестоза, а перинатальная смертность при этом заболевании в 3—4 раза превышает среднюю. Ч а с т о т а гестоза в среднем колеблется от 2 до 14%. Значительно чаще он (до 40%) развивается у женщин, страдающих различными соматическими заболеваниями, а также у первородящих, особенно среди юных (до 18 лет), и у беременных и рожениц старше 30 лет. Известно, что гестоз чаще развивается у женщин при перерастяжении матки (многоплодие, многоводие, крупный плод). Часто заболевание возникает у женщин с признаками изогемоконфлик-та между матерью и плодом, при наличии антифосфолипидного синдрома при артериальной гипотензии, пузырном заносе, ожирении и недостаточном питании. Имеются данные о развитии так называемого фамильного токсикоза, т. е. частого возникновения его среди сестер и дочерей женщин, перенесших эту патологию. К л а с с и ф и к а ц и я. В настоящее время нет классификации, которая могла бы полностью удовлетворить акушеров. В нашей стране признается существование гистых форм гестоза и смешанных, возникающих на фоне соматической патологии. Чаще всего смешанные (осложненные) формы развиваются на фоне гипертонической болезни, заболеваний почек, печени, сердца, диэнцефального нейрообменноэндокринного синдрома. Чистые гестозы в практическом акушерстве принято подразделять на 4 стадии: 1. Отеки беременных. 2. Нефропатия (легкая, средней тяжести, тяжелая). 3. Преэклампсия. 4. Эклампсия. Раздел 1. Патология беременности Некоторые авторы признают существование гипертензии беременных как мо-носимптомной формы гестоза. С точки зрения клинициста, рационально выделять доклиническую стадию гестоза — претоксикоз (субклинический гестоз). Исследовательская группа ВОЗ предлагает свою классификацию. В несколько сокращенном виде ее можно представить следующим образом. 1. Артериальная гипертензия беременных без протеинурии. 2. Протеинурия беременных. 3. Преэклампсия — сочетание артериальной гипертензии беременных с про-теинурией. 4. Эклампсия. 5. Скрытая артериальная гипертензия, скрытая болезнь почек и другие заболевания, проявляющиеся только во время беременности. 6. Ранее известные заболевания, сопровождающиеся артериальной гипертен-зией. 7. Преэклампсия и эклампсия, осложнившая ранее известные: а) артериальную гипертензию; б) болезнь почек. подразделяют на возникшие: а) во время беременности; б) во время родов; в) в первые 48 ч послеродового периода. Э т и о л о г и я и п а т о г е н е з. Этиология позднего гестоза до настоящего времени остается неясной. Не вызывает сомнения только связь этой патологии с беременностью: гестоз появляется во время беременности, и если не успеет привести к тяжелым осложнениям, то исчезает после ее завершения. Существует более 30 теорий, пытающихся объяснить возникновение и развитие гестоза. Несмотря на большее число теорий, выдвинутых разными авторами в разное время для объяснения этиологии позднего гестоза, его природа до последнего времени продолжает оставаться неясной. Многочисленные данные литературы свидетельствуют о том, что, хотя наши познания в этом отношении значительно обогатились, их все еще недостаточно для научного обоснования этиологии заболевания. В последние годы большинство исследователей развитие позднего гестоза связывают с морфологическими, функциональными и биохимическими изменениями в плаценте. Иммуногенетическая предрасположенность приводит к неполной инвазии трофобласта в материнские спиральные артерии, вследствие чего сосуды не приобретают свойственного беременности состояния максимальной дила-тации и сохраняют способность реагировать на вазоактивные стимулы. Это приводит к гипоперфузии и гипоксии трофобласта и постепенному изменению его функциональной и биохимической активности. Фосфолипиды клеточных мембран трофобласта высвобождают биологически активные вещества, действующие на элементы крови (в первую очередь, на тромбоциты) и эндотелий маточ-но-плацентарных сосудов. Эндотелий выполняет сложную функцию поддержания целостности сосудистой системы, регуляцию тонуса сосудистой стенки и предотвращение внутрисосудистой коагуляции. Все эти механизмы нарушены в условиях продолжающейся гипоперфузии и гипоксии. Снижается синтез проста-циклина и значительно возрастает продукция тромбоксана, что ведет к спазму сосудов и деструкции тромбоцитов. Эндотелиоциты принимают участие в активации ангиотензина и инактивации брадикинина. Усиливается выделение сильнейшего вазоконстриктора эндотелина и снижается продукция расслабляющего 7 Зак 384 ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО фактора из эндотелия (оксид а з о т а). Э т о не только усиливает сосудистый спазм, но и вызывает активацию процессов свободного перекисного окисления липидов (СПОЛ), накопление в кровотоке токсигеских продуктов и нарушение проницаемости стенок кровеносных сосудов. Этот процесс идет постепенно, сначала — в маточно-плацентарных сосудах, а позднее — в системном кровообращении. Изменения в системе гемостаза являются вторичными, связанными с повышением продукции тромбоксана А2, вазопрессина и с нарушением структуры и функции маточно-плацентарных сосудов. Повышение тромбоцитарной активности и адгезии идет параллельно увеличению содержания в крови фактора Вил-лебранда, который является показателем повреждения сосудистой стенки. Когда процесс агрегации достигает достаточной величины, чтобы активировать тромбин, фибрин откладывается в маточно-плацентарных сосудах, в системе микроциркуляции почек, печени, легких, мозга. Наиболее выраженные нарушения происходят в маточно-плацентарных сосудах и системе почечной микроциркуляции. Таким образом, все отмеченные патофизиологические механизмы приводят к генерализованному спазму мелких сосудов в организме беременной, нарушению проницаемости капилляров, выходу жидкости и белков в ткани, снижению онкотического давления и объема циркулирующей плазмы. Эти механизмы объясняют происхождение симптомов ОПГ-гестоза: отеков, протеинурии, гипертензии. Однако теоретические представления не всегда находят подтверждение в клинической практике. Исходя из положения, что при гестозе происходят прогрессивное поражение эндотелиоцитов маточно-плацентарных сосудов и агрегация тромбоцитов, в акушерской практике пытаются использовать некоторые препараты, например аспирин. Малые дозы аспирина снижают продукцию тром-боксана А2, влияют на отложение тромбоцитарных агрегатов в спазмированных сосудах и тем самым должны предупреждать развитие гестоза. Результаты оказались неоднозначными. К л и н и ч е с к а я к а р т и н а и д и а г н о с т и к а. Клинические проявления позднего гестоза довольно четкие и у подавляющего большинства больных представлены разнообразными сочетаниями и степенью выраженности триады симптомов: отеков, протеинурии, гипертензии. Затруднения могут возникнуть при определении степени тяжести заболевания. К доклинигеской форме гестоза относят синдром лабильности артериального давления, асимметрию артериального давления, гипотензию, периодическую патологическую прибавку массы тела беременной. Почти у половины женщин претоксикоз переходит в клинически выраженную стадию гестоза. Поэтому чрезвычайную важность приобретает систематическое и тщательное наблюдение за беременной Для своевременного выявления ранних признаков гестоза. Для этого при каждом посещении беременной консультации необходимо: 1) взвешивать ее (желательно в одно и то же время суток и в одной и той же одежде); 2) измерять АД на обеих руках; 3) проводить исследование мочи; 4) осуществлять тщательное акушерское обследование. Для выявления отеков при каждом посещении беременной женской консультации врач-акушер обязан правильно оценивать величину прироста массы тела женщины и учитывать ряд факторов, влияющих на него (возраст, исходную массу тела до наступления беременности, потерю массы в связи с ранним токсикозом, особенности конституции, режим питания, труда и отдыха, некото- Раздел 1. Патология беременности рые показатели лабораторных исследований и т. д.). Общепринято считать, что начиная примерно с 32 нед. беременности масса женщины должна нарастать на 50 г в сутки, 350—400 г в неделю, или 1 кг 600 г (но не более 2 кг) в месяц, а за всю беременность — не более 10—12 кг. Для более точного определения оптимальной прибавки массы тела для каждой женщины можно использовать специально составленную номограмму с учетом отношения массы тела к росту или шкалу средней физиологической прибавки массы в III триместре беременности. Еженедельная прибавка массы не должна превышать 22 г на каждые 10 см роста и 55 г на каждые 10 кг исходной массы беременной. Таким образом, если рост беременной равен 160 см, то ее недельная прибавка должна составить 350 г, а при исходной массе, равной 60 кг,— 330 г. С целью выявления скрытых отеков можно анализировать показатель относительной плотности (удельного веса) крови по методу Филлипса—Ван-Слай-ка—Барашкова. Повышение относительной плотности крови до 1060—1062 указывает на наличие скрытых отеков, а при величине этого показателя выше 1062 следует говорить о явных отеках и об отчетливо выраженном гестозе. Для раннего выявления скрытых отеков применима проба на гидрофильность тканей по Мак-Клюру и Ордричу: «волдырь» после внутрикожного введения изотонического раствора натрия хлорида рассасывается менее чем за 35 мин. Клинически определяемые отеки принято оценивать по степени тяжести: I степень — локализация отеков только на нижних конечностях, II — распространение их на брюшную стенку, III — генерализация отеков вплоть до анасарки. Водянка беременных в 20—24% случаев переходит в нефропатию. Гипертензия беременных как моносимптомный гестоз встречается нечасто. По выраженности гипертензии выделяют 3 степени тяжести: I степень — артериальное давление не выше 150/90 мм рт. ст.; II — АД от 150/90 до 170/100 мм рт. ст. и III - АД выше 170/100 мм рт. ст. В практическом отношении полезно определять среднее АД по формуле:
где САД — систолическое артериальное давление, ДАД — диастолическое артериальное давление. У здоровых беременных цифры АДср обычно не превышают 100 мм рт. ст. Увеличение этого показателя на 15 мм рт. ст. от исходного уровня свидетельствует о начале заболевания. Нефропатия является наиболее частой формой позднего гестоза. Ее доля среди всех вариантов гестозов превышает 60%. Чистые формы ОПГ-гестоза осложняют III триместр беременности, чаще всего они встречаются в последние 3 нед. Выделяют три степени тяжести заболевания. Под нефропатией I степени следует понимать состояние, обусловленное наличием небольших отеков только на нижних конечностях, появлением в моче следов белка, повышением АД до 150/90 мм рт. ст., неравномерностью калибра сосудов сетчатки глазного дна. При II степени обнаруживаются распространение отеков на верхние конечности и переднюю брюшную стенку, содержание белка в моче от 1 до 3 г/л, повышение АД более чем 150/90 мм рт. ст., но не выше ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО 170/100 мм рт. ст.; появляется отек сетчатки глаз. При нефропатии III степени обнаруживаются универсальные отеки с выраженной одутловатостью лица, содержание белка в моче более 3 г/л, АД выше 170/100 мм рт. ст.; на глазном дне могут появляться кровоизлияния и дистрофические изменения. В реальной жизни проявления ОПГ-гестоза не всегда укладываются в указанные рамки, поэтому существуют другие методы оценки тяжести нефропатии, например использование шкалы Виттлингера. Тяжесть токсикоза определяется по 6 основным клиническим признакам, таким как отеки, прибавка массы тела, артериальная гипертензия, величина диуреза, протеинурия и субъективные симптомы. Степень выраженности каждого признака соответствует определенному числу баллов, а общая сумма баллов характеризует степень тяжести нефропатии (табл. 14). Если сумма баллов от 2 до 10 свидетельствует о легкой степени нефропатии, от 11 до 20 — о средней степени тяжести, то при сумме баллов 21 и выше нефропатию следует считать тяжелой. Кроме того, тяжесть нефропатии оценивается с помощью усовершенствованной таблицы, предложенной А. С. Слепых и М. А. Репиной (1977) (табл. 15). Клиницистам известно, что тяжесть позднего гестоза определяется не только выраженностью симптомов, но и длительностью его течения. Так, если призна- Таблица 14 Дата добавления: 2015-12-15 | Просмотры: 768 | Нарушение авторских прав |