|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Предстательная железаПредстательная железа, prostata (prostates, греч. от proistanai — представить, выдаваться вперед), представляет собой меньшей частью железистый, большей частью мышечный орган, охватывающий начальную часть мужского мочеиспускательного канала. Как железа она выделяет секрет, составляющий важную часть спермы и стимулирующий спермин, и потому развивается ко времени полового созревания. Имеются указания и на наличие эндокринной функции железы (см. рис. 172, 175). Как мышца она является непроизвольным сфинктером мочеиспускательного канала, в частности препятствующим истечению мочи во время эякуляции, вследствие чего моча и сперма не смешиваются. До наступления половой зрелости является исключительно мышечным органом, а ко времени полового созревания (17 лет) становится и железой. Формой и величиной prostata напоминает каштан. В ней различают основание, basis prostatae, обращенное к мочевому пузырю, и верхушку, apex, примыкающую к diaphragma urogenitale. Передняя выпуклая поверхность железы, fades anterior, обращена к лобковому симфизу, от которого отделяется рыхлой клетчаткой и заложенным в ней венозным сплетением (plexus prostaticus); поверх этого сплетения лежат ligg. pubovesicalia. Задняя поверхность прилежит к прямой кишке, отделяясь от последней только пластинкой тазовой фасции (septum rectovesicale); поэтому ее можно прощупать у живого на передней стенке прямой кишки пальцем, введенным per rectum. Urethra проходит через предстательную железу от ее основания к верхушке, располагаясь в срединной плоскости, ближе к передней поверхности железы, чем к задней. Семявыбрасывающие протоки входят в железу на задней поверхности, направляются в толще ее вниз, медиально и кпереди и открываются в pars prostatica urethrae. Участок железы, расположенный между обоими ductus ejaculatorii и задней поверхностью urethrae, имеющий клиновидную форму, составляет средний отдел железы, isthmus prostatae (lobus medius). Остальную, большую, часть составляют lobi dexter et sinister, которые, однако, с поверхности не разграничены резко друг от друга. Средняя доля представляет значительный хирургический интерес, так как, увеличиваясь при гипертрофии предстательной железы, может быть причиной расстройства мочеиспускания. Наибольшим диаметром предстательной железы является поперечный (близ основания); он равен в среднем 3,5 см, переднезадний — 2 см, вертикальный — 3 см. Prostata окружена фасциальными листками, происходящими за счет fascia pelvis и образующими вместилище, в котором находится венозное сплетение, plexus prostaticus. Кнутри от фасциальный оболочки находится capsula prostatica, состоящая из гладкой мышечной и соединительной ткани. Ткань prostatae состоит из желез (parenchyma glandularae), погруженных в основу, состоящую главным образом из мышечной ткани, substantia muscularis; дольки ее состоят из тонких, слегка разветвленных трубочек, впадающих в duc-tuli prostatici (числом около 20 — 30), которые открываются на задней стенке предстательной части urethrae по сторонам от colliculus seminalis. Часть предстательной железы кпереди от проходящего через нее мочеиспускательного канала состоит почти исключительно из мышечной ткани. Сосуды и нервы: prostata получает питание из аа. vesicales inferiores и аа. rectales mediae. Вены вступают в plexus vesicalis et prostaticus, из которого выносят кровь vv. vesicales inferiores; сосуды предстательной железы достигают полного развития лишь после наступления половой зрелости. Лимфатические сосуды вливаются в узлы, расположенные в передних отделах полости таза. Нервы происходят из plexus hypogastricus inf. Пути выведения семени в последовательном порядке (см. рис. 177): tubuli seminiferi recti, rete testis, ductuli efferentes, ductus epididymidis, ductus deferens, ductus ejaculatorius, pars prostatica urethrae и остальные части мочеиспускательного канала.
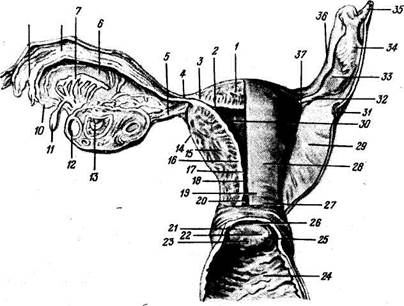
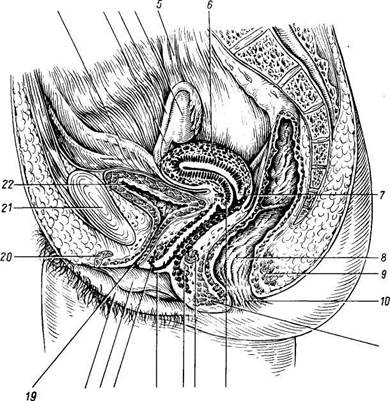
Рис. 178. Внутренние половые органы женщины; вид сзади. / — fundus uteri; 2 — ostium uterinum tubae; 3 — pars uterina tubae; 4, 37 — isthmus 32 — lig. ovarii propnum; 6 — mesosalpinx; 7 — epoophoron; tubae uterinae; (V — ampulla tubae; 9 — infundibulum
____ ___,.. _r... r.............. , 12 — folliculus ovaricus vesiculosus; 13 — corpus luteum; 14 — perimetrium; 15 — myometrium; 16 — endometrium; 17, 18 — isthmus uteri; 19 — cervix uteri; 20 — canalis cervicis uteri; 21 — labium posterius; 22 — ostium uteri; 23 — labium anterius; 24 — vag., paries anterior; 25 — portio vaginalis cervicis uteri; 26 — fornix vaginae; 27 — portio supravaginalis cervicis uteri; 28 — задняя поверхность матки; 29 — lig. latum uteri; 30 — cavitas uteri; 31 — ureter; 33 — ovarium dextrum; 35 — lig. suspensorium ovarii; 36 — ampulla tubae. ЖЕНСКИЕ ПОЛОВЫЕ ОРГАНЫ ORGANA GENITALIA FEMININA Женские половые органы, organa genitalia feminina, состоят из двух отделов: 1) расположенные в тазу внутренние половые органы — яичники, маточные трубы, матка, влагалище и __ 2) видимый снаружи отдел — наружные половые органы (pudendum femininum), куда входят большие и малые половые губы, клитор, девственная плева. Яичник Яичник, ovarium (рис. 178), парный орган, является женской половой железой, аналогичной мужскому яичку. Он представляет плоское овальное тело длиной 2,5 см, шириной 1,5 см, толщиной 1 см. В нем различают два конца: верхний, несколько закругленный, конец обращен к маточной трубе и носит название трубного конца, extremitas tubaria; противоположный нижний, более заостренный, конец, extremitas uterina, соединен с маткой особой связкой (lig. ovarii proprium). Две поверхности, facjes lateralis et medialis, отделены друг от друга краями: свободный задний край, margo liber, выпуклый, другой же, передний край, брыжеечный, margo mesovaricus, прямой, прикрепляется к брыжейке. Этот край называют воротами яичника, hflus ovarii, так как здесь в яичник входят сосуды и нервы (см. рис. 178). Латеральной поверхностью яичник прилежит к боковой стенке таза между vasa iliaca externa и m. psoas major сверху, lig. umbilicale laterale спереди и мочеточником сзади. Длинник яичника расположен вертикально. Медиальная сторона обращена в сторону тазовой полости, но на значительном протяжении покрыта трубой, которая идет сперва вверх по брыжеечному краю яичника, затем на его трубном конце заворачивается и направляется вниз по свободному краю яичника. С маткой яичник связан посредством собственной связки, lig. ovarii proprium, которая представляет круглый тяж, заключенный между двумя листками широкой связки матки и состоящий в основном из непроизвольных мышечных волокон, продолжающихся в мускулатуру матки; собственная связка яичника тянется от маточного конца яичника к латеральному углу матки. Яичник имеет короткую брыжейку, mesovarium, представляющую собой дупликатуру брюшины, посредством которой он по своему переднему краю прикреплен к заднему листку широкой связки матки. К верхнему трубному концу яичника прикрепляются fmibria ovarica (наиболее крупная из бахромок, окружающих брюшной конец трубы), а также треугольной формы складка брюшины — lig. suspensorium ovarii, спускающаяся к яичнику сверху от linea terminalis pelvis и заключающая яичниковые сосуды и нервы. Яичник содержит просвечивающиеся на свежем препарате везикулярные яичниковые фолликулы, folliculi ovarici vesiculosi, в каждом из которых находится развивающаяся женская половая клетка — ооцит. Фолликулы находятся в строме, stroma ovarii, в которой проходят сосуды и нервы. В зависимости от стадии развития фолликулы имеют различную величину — от микроскопических размеров до 6 мм в диаметре. Когда зрелый фолликул лопается (овуляция) и выделяется заключенный в нем ооцит, стенки его спадаются, полость выполняется кровью и клетками желтоватой окраски — получается желтое тело, corpus luteum. Ооцит превращается в зрелую яйцеклетку уже после овуляции в маточной трубе. В случае наступления беременности желтое тело увеличивается и превращается в крупное, около 1 см в диаметре, образование, corpus luteum graviditatis, следы которого могут сохраняться годами; желтое же тело, образующееся при отсутствии оплодотворения вышедшего из фолликула яйца, отличается меньшими размерами и через несколько недель исчезает. Вместе с атрофией клеток желтого тела последнее теряет свой желтый цвет и получает название белого тела, corpus albicans. С течением времени corpus albicans совершенно исчезает. Обыкновенно в течение 28 дней достигает зрелости один фолликул. Вследствие того, что фолликулы периодически лопаются (овуляция), поверхность яичника с возрастом покрывается морщинками и углублениями (о роли желтого тела см. «Эндокринные железы»). Яичник не покрыт брюшиной, которая здесь редуцировалась, а вместо нее он покрыт зародышевым эпителием. Благодаря этому яйцеклетка, после того как фолликул лопнул, может сразу попасть на поверхность яичника и далее в маточную трубу. Сосуды и нервы: яичник получает питание из a. ovarica и ramus ovaricus a. ute-rinae. В е н ы — vv. ovaricae соответствуют артериям. Начинаясь от plexus pampiniformis (лозовидное сплетение), они идут через lig. suspensorium ovarii и впадают в нижнюю полую вену (правая) и в левую почечную вену (левая). Лимфатические сосуды отводят лимфу в поясничные лимфатические узлы. Иннервация: яичник имеет симпатическую (от plexus coeliacus, plexus ovaricus и plexus hypogastricus inferior) и парасимпатическую иннервацию. Последняя некоторыми авторами оспаривается, однако категорически отрицать ее нельзя. Маточная труба Маточная труба, tuba uterina s. sdlpinx (см. рис. 178), представляет собой парный проток, по которому яйцеклетки с поверхности яичника, куда они попадают во время овуляции, проводятся в полость матки. Каждая труба заключена в складку брюшины, составляющую верхнюю часть широкой связки матки и носящую название брыжейки трубы, mesosalpinx. Длина трубы в среднем равна 10—12 см, причем правая труба обычно несколько длиннее левой. Ближайший к матке участок трубы на протяжении 1 — 2 см имеет горизонтальное направление: достигнув стенки таза, труба огибает яичник, сперва идет кверху вдоль его переднего края, а потом назад и вниз, соприкасаясь с медиальной поверхностью яичника. В трубе различают следующие отделы: 1) pars uterina — часть канала, заключенного в стенке матки; 2) isthmus, перешеек, — ближайший к матке равномерно суженный отдел (внутренняя треть трубы) диаметром около 2 — 3.мм; 3) ampulla — следующий за перешейком кнаружи отдел, увеличивающийся постепенно в диаметре (на ампулу приходится около половины протяжения трубы); 4) infundibulum, воронка, является непосредственным продолжением ампулы и представляет, согласно названию, воронкообразное расширение трубы, края которого снабжены многочисленными отростками неправильной формы, fimbriae tubae — бахромки. Одна из бахромок, обычно более значительная по величине, чем остальные, тянется в складке брюшины до самого яичника и носит название fimbria ovarica. В верхушке воронки находится круглое отверстие — ostium abdominale tubae, через которое выделившаяся из яичника яйцеклетка попадает в ampulla tubae. Противоположное отверстие трубы, которым она открывается в полость матки, называется ostium uterinum tubae. Строение стенки трубы. Тотчас под брюшиной или серозной оболочкой, tunica serosa, располагается соединительнотканная, tunica subserosa, содержащая сосуды и нервы. Под соединительнотканной лежит мышечная оболочка, tunica muscularis, состоящая из 2 слоев неисчерченных мышечных волокон: наружного продольного и внутреннего циркулярного; циркулярный слой особенно хорошо выражен близ матки. Tunica mucosa ложится многочисленными продольными складками, plicae tubariae; она покрыта мерцательным эпителием (реснички эпителия прогоняют содержимое трубы по направлению к матке). Слизистая оболочка с одной стороны продолжается в слизистую оболочку матки, с другой стороны через ostium abdominale примыкает к серозной оболочке брюшной полости, благодаря чему труба открывается в полость брюшины, которая у женщины не представляет в отличие от мужчины замкнутого серозного мешка. Придаток яичника и околояичник Они представляют собой два рудиментарных образования, заключенных между листками широкой связки матки: между трубой и яичником epoophoron (соответствует ductuli efferentes testis) и медиальнее его paroophoron (соответствует paradidymis мужчин). Матка Матка, uterus (греч. metra s. hystera) (см. рис. 178; рис. 179—181), представляет собой непарный полый мышечный орган, расположенный в полости таза между мочевым пузырем спереди и прямой кишкой сзади. Поступающее в полость матки через маточные трубы яйцо в случае
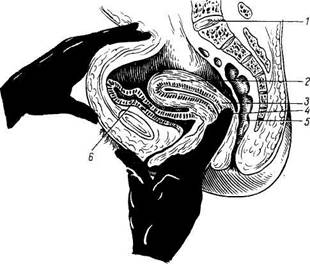
Рис. 179. Органы женского таза, сагиттальный разрез (указательный палец левой руки введен во влагалище). 1 — promontorium; 2 — corpus uteri; 3 — cervix uteri; 4 — rectum; 5 — for-nix vaginae; 6 — vesica urinaria. оплодотворения подвергается здесь дальнейшему развитию до момента удаления зрелого плода при родах. Кроме этой генеративной функции, матка выполняет также менструальную. Достигшая полного развития девственная матка имеет грушевидную форму, сплюснутую спереди назад. В ней различают дно, тело и шейку. Дном, fundus uteri, называется верхняя часть, выступающая выше линии входа в матку маточных труб. Тело, corpus uteri, имеет треугольные очертания, суживаясь постепенно по направлению к шейке. Шейка, cervix uteri, является продолжением тела, но более круглая и уже последнего. Шейка матки своим наружным концом вдается в верхний отдел влагалища, причем часть шейки, вдающаяся во влагалище, носит название влагалищной части, portio vaginalis (cervicis). Верхний же отрезок шейки, примыкающий непосредственно к телу, называется portio supravaginalis (cervicis). Передняя и задняя поверхности отделены друг от друга краями, margo uteri (dexter et sinister). Вследствие значительной толщины стенок матки полость ее, са vitas uteri, невелика в сравнении с величиной органа. На фронтальном разрезе полость матки имеет вид треугольника, основание которого обращено ко дну матки, а верхушка — к шейке. В углы основания открываются трубы, а у верхушки треугольника полость матки продолжается в полость, или канал, шейки, canalis cervicis uteri. Место перехода матки в шейку сужено и носит название перешейка матки, isthmus uteri. Канал шейки открывается в полость влагалища маточным отверстием, ostium uteri. Маточное отверстие (см. рис. 180) у нерожавших имеет круглую или поперечно-овальную форму, у рожавших представляется
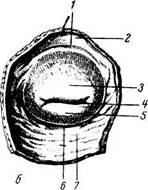
а 6 7 Рис. 180. Влагалищная часть (portio vaginalis) шейки матки нерожавшей (а) и рожавшей (б) женщины; вид снизу. / — fornix vaginae (pars anterior); 2 — paries anterior vaginae; 3 — labium ante-rius; 4 — ostium uteri; 5 — labium poste-rius; 6 — fornix vaginae; 7 — pars posterior \aginae.
Рис. 181. Средний сагиттальный разрез женского таза. У — Jig, teres uteri; 2 — lig. ovarii proprium; 3 — tuba uterina; 4 — ovarium; 5 —ureter; 6 — uterus; 7 — labium posterius uteri; 8 — rectum; 9, 11 — m. sphincter ani externus; 10 — anus; 12 — labium anterius uteri; 13, 14, 16 — мышцы мочеполовой диафрагмы; 75 — вход во влагалище; 17 — labium minus pudendi; 18 — labium majus pudendi; 19 — urethra; 20 — clitoris; 21 — symphysis pubica; 22 — vesica urinaria. в виде поперечной щели с зажившими надрывами по краям. Канал шейки у нерожавших имеет веретенообразную форму. Маточное отверстие, или зев матки, ограничено двумя губами, labium anterius et posterius. Задняя губа более тонкая и меньше выступает книзу, чем более толстая передняя. Задняя губа кажется более длинной, так как влагалище на ней прикрепляется выше, чем на передней. В полости тела матки слизистая оболочка гладкая, без складок, в канале шейки имеются складки, plicae palmatae, которые состоят из двух продольных возвышений на передней и задней поверхностях и ряда боковых, направляющихся латерально и вверх. Стенка матки состоит из трех основных слоев: 1. Наружный, perimetrium, — это висцеральная брюшина, сросшаяся с 2. Средний, туometrium,— это мышечная оболочка, tunica musculdris. исчерченных волокон, переплетающихся между собой в различных направлениях. 3. Внутренний, endometrium,— это слизистая оболочка, tunica mucbsa. Покрытая мерцательным эпителием и не имеющая складок слизистая обо-лочкаг тела матки снабжена простыми трубчатыми железами, glandulae uterinae, которые проникают до мышечного слоя. В более толстой слизистой оболочке шейки, кроме трубчатых желез, находятся слизистые железы, g 11. cervicales. Средняя длина зрелой матки вне состояния беременности равняется 6 — 7,5 см, из которых на шейку приходится 2,5 см. У новорожденной девочки шейка длиннее тела матки, но последнее подвергается усиленному росту в период наступления половой зрелости. При беременности матка быстро изменяется по величине и форме. На 8-м месяце она достигает 18 — 20 см и принимает округленно-овальную форму, раздвигая при своем росте листки широкой связки. Отдельные мышечные волокна не только умножаются в числе, но и увеличиваются в размерах. После родов матка постепенно, но довольно быстро уменьшается в размерах, почти возвращаясь к своему прежнему состоянию, однако сохраняя несколько большие размеры. Увеличившиеся мышечные волокна подвергаются жировому перерождению. В старческом возрасте в матке обнаруживают явления атрофии, ткань ее становится бледнее и плотнее на ощупь. Топография матки. Матка обладает значительной подвижностью, расположена таким образом, что продольная ось ее приблизительно параллельна оси таза. При пустом мочевом пузыре дно матки направлено вперед, а передняя ее поверхность — вперед и вниз; подобный наклон матки вперед носит название anteversio. При этом тело матки, перегибаясь вперед, образует с шейкой угол, открытый кпереди, anteflexio. При растяжении пузыря матка может быть отклонена назад (retroversio), продольная ось ее будет идти сверху вниз и вперед. Изгиб матки назад (retroflexio) представляет собой патологическое явление. Брюшина покрывает спереди матку до места соединения тела с шейкой, где серозная оболочка загибается на мочевой пузырь (см. рис. 181). Углубление брюшины между мочевым пузырем и маткой носит название excavatio vesicouterina. Передняя поверхность шейки матки соединяется посредством рыхлой клетчатки с задней поверхностью мочевого пузыря. С задней поверхности матки брюшина продолжается на небольшом протяжении также и на заднюю стенку влагалища, откуда она загибается на rectum. Глубокий брюшинный карман между rectum сзади и маткой и влагалищем спереди называется excava'tio ^rectouterina. Вход в этот карман с боков ограничен складками брюшины, plicae rectouterinae, которые идут от задней поверхности шейки матки к боковой поверхности rectum. В толще этих складок, кроме соединительной ткани, заложены пучки гладких мышечных волокон, тт. rectouterini. По боковым краям матки брюшина с передней и задней поверхностей переходит на боковые стенки таза в виде широких связок матки, ligg. lata uteri, которые по отношению к матке (ниже mesosalpinx) являются ее брыжейкой, mesometrium. Матка с ее широкими связками располагается поперечно в тазу и, как указывалось выше, делит полость его на два отдела — передний, excavatio vesicouterina, и задний — excavatio rectouterina. Медиальный участок широкой связки меняет свое положение в связи с изменением положения матки, располагаясь при антеверсии (при пустом мочевом пузыре) почти горизонтально, причем передняя его поверхность обращена вниз, а задняя — вверх. Латеральный участок связки
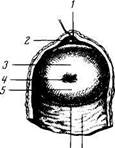
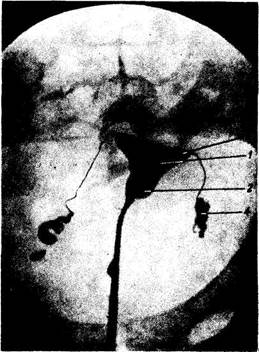
Рис. 182. Рентгенограмма матки и маточных труб. / — полость матки; 2 ~ канал шейки матки; 3 — маточное отверстие трубы; 4 — маточная труба. расположен более вертикально в сагиттальном направлении. В свободном крае широкой связки заложена маточная труба, на передней и задней поверхностях заметны валико-образные возвышения от lig. teres uteri и lig. ovarii proprium. К задней поверхности широкой связки прикреплен яичник посредством короткой брыжейки, mesovarium. Треугольный участок широкой связки, заключенный между трубой сверху, mesovarium и яичником снизу, является брыжейкой трубы, те-sosalpinx, состоящей из двух листков широкой связки, тесно прилежащих друг к другу. По сторонам шейки матки и верхнего участка влагалища листки широкой связки расходятся и между ними располагается скопление рыхлой жировой клетчатки, в которой лежат кровеносные сосуды. Эта клетчатка носит название param'etrium. От верхних углов матки, тотчас кпереди от труб, отходят по одной с каждой стороны круглые связки, lig. teres uteri. Каждая lig. teres направляется вперед, латерально и вверх к глубокому кольцу пахового канала. Пройдя через паховый канал, круглая связка достигает symphysis piibica и теряется своими волокнами в соединительной ткани rnons pubis и большой половой губе. Кроме соединительнотканных волокон, круглая связка содержит миоциты, продолжающиеся в нее с наружного мышечного слоя матки. Подобно processus vaginalis у мужчины, брюшина вместе с круглой связкой в эмбриональном периоде вдается на некотором протяжении в виде выпячивания в паховый канал; это выпячивание брюшины у взрослой женщины обычно облитерируется. Круглая связка аналогична gubernaculum testis мужчины. На рентгенограмме нормальная, заполненная контрастным веществом полость матки (метросальпингография) имеет форму треугольника, обращенного вершиной книзу и основанием кверху. Углы этого треугольника соответствуют трем отверстиям матки (рис. 182). В норме матка вмещает 4 —6 мл жидкости. Трубы имеют вид длинных и узких теней, изогнутых различным образом. Ближе в брюшному концу трубы расширяются, причем здесь наблюдается чередование узких и широких мест в виде четок. На серийных. рентгеновских снимках можно видеть, как труба извивается во время перистальтики. На месте впадения ее в матку определяется сфинктер. Матка получает артериальную кровь из a. uterina и частично из a. ovarica. A. uterina, питающая матку, широкую и круглую маточные связки, трубы, яичники и влагалище, идет в основании широкой маточной связки вниз и медиально, перекрещивается с мочеточником и, отдав к шейке матки и влагалищу a. vaginalis, поворачивает кверху и поднимается к верхнему у1лу матки. Артерия расположена у бокового края матки и у рожавших отличается своей извилистостью. По пути она отдает веточки к телу матки. Достигнув дна матки, a. uterina делится на 2 конечные ветви: 1) ramus tubarius (к трубе) и 2) ramus ovaricus (к яичнику). Ветви маточной артерии анастомозируют в толще матки с такими же ветвями противоположной стороны. Они образуют богатые разветвления в tunica muscularis и в tunica mucosa, особенно развиваются при беременности. Кровь о'т матки оттекает по венам, образующим plexus uterinus. Из этого сплетения кровь оттекает по трем направлениям: 1) в v. ovarica — из яичника, трубы и верхнего отдела матки; 2) в v. uterina — из нижней половины тела матки и верхней части шейки; 3) непосредственно в v. iliaca interna — из нижней части шейки и влагалища. Plexus uterinus анастомозирует с венами мочевого пузыря и plexus rectalis. Отводящие лимфатические сосуды матки идут в двух направлениях: 1) от дна матки вдоль труб к яичникам и далее до поясничных узлов; 2) от тела и шейки матки в толще широкой связки, вдоль кровеносных сосудов к внутренним (от шейки матки) и наружным подвздошным (от шейки и тела) узлам. Лимфа из матки может также оттекать в nodi lym-phatici sacralis и в паховые узлы по круглой маточной связке. Иннервация матки происходит из plexus hypogastricus inferior (симпатическая) и от пп. splanchnici pelvini (парасимпатическая). Из этих нервов в области шейки матки образуется сплетение, plexus uterovaginalis. Влагалище Vagina, влагалище (от греч. colpos), представляет собой растяжимую мышечно-фиброзную трубку около 8 см длиной, которая верхним своим концом охватывает шейку матки, а нижним — отверстием, ostium vaginae, открывается в преддверие влагалища. Влагалище несколько изогнуто, с выпуклостью, обращенной назад. Продольная ось его с осью матки образует угол, открытый кпереди, обычно несколько больше 90°. Направляясь из полости таза к половой щели, влагалище проникает через мочеполовую диафрагму. Передняя и задняя стенки влагалища, paries anterior et posterior, соприкасаются между собой и, так как шейка матки сверху вдается в полость влагалища, кругом шейки получается желобообразное пространство, называемое сводом, fornix vaginae, в котором различают более глубокий задний и плоский передний своды (см. рис. 180). В верхнем отделе влагалище несколько шире, чем в нижнем. Передняя стенка влагалища верхней частью прилежит к дну мочевого пузыря и отделена от него прослойкой рыхлой клетчатки, нижней соприкасается с мочеиспускательным каналом. Задняя стенка влагалища, верхняя четверть, покрыта брюшиной (прямокишечно-маточное углубление), ниже она прилежит к rectum и постепенно отходит от прямой кишки в области промежности. Отверстие влагалища прикрыто у девственниц (virgo intacta) складкой слизистой оболочки — девственной плевой, hymen, оставляющей лишь небольшое отверстие. Девственная плева обычно имеет кольцевидную форму. Край складки иногда несет на себе вырезки, в результате чего получается hymen fimbriatus. В редких случаях hymen сплошь закрывает вход во влагалище (hymen imperforatus). У рожавших женщин от девственной плевы остаются лишь небольшие круговые возвышения — carunculae (hymenales). Стенки влагалища состоят из трех оболочек: наружная — из плотной соединительной ткани; средняя, мышечная, тонкая, состоит из неисчерченных мышечных волокон, перекрещивающихся в различных направлениях, но в которых можно до известной степени различить внутренний циркулярный и наружный продольный слой. Внутренняя — слизистая-оболочка довольно толста и покрыта многочисленными поперечными складками, которые носят название rugae vaginales. Эти складки слагаются в два продольных валика, columnae rugarum, из которых один идет посередине передней стенки влагалища, а другой — посередине задней. Валики более выражены в нижнем отделе влагалища, вверху они исчезают. На детском влагалище складки простираются вплоть до верхнего конца. Слизистая оболочка влагалища покрыта многослойным плоским эпителием и не имеет желез, местами встречаются отдельные лимфатические узелки, folliculi lymphatici vagindles. У живой женщины при кольпоскопии (визуальное исследование влагалища и шейки матки) слизистая оболочка этих органов имеет равномерную красноватую окраску с ясно заметными кровеносными сосудами. В норме не должно быть никаких дефектов или разрастаний. Сосуды и нервы влагалища тесно связаны с сосудами и нервами матки. Артерии влагалища происходят из a. uterina, частично из a. vesicalis inferior, a. rectalis media и a. pudenda interna. Вены влагалища образуют по боковым его сторонам богатые венозные сплетения, анастомозирующие с венами наружных половых органов и венозными сплетениями соседних органов таза. Отток крови из сплетений происходит в v. iliaca interna. Лимфа оттекает из влагалища по 3 направлениям: из верхней части — к nodi lymphatici iliaci interni; из нижней части — к nodi lymphatici inguinales; из задней стенки — к nodi lymphatici sacrales. Н е р_в ы влагалища происходят из plexus hypogastricus inferior (симпатические), nn. splan-chnici pelvini (парасимпатические) и к нижней части влагалища — из п. pudendus. Дата добавления: 2015-12-16 | Просмотры: 708 | Нарушение авторских прав |