|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Токсико-аллергическая формаI степень характеризуется признаками простой формы и общими токсико-аллергическими явлениями. Токсико-аллергические признаки I степени 1. Субфебрильная температура (периодическая); 2. Тонзиллогенная интоксикация (периодические или постоянные слабость, разбитость, недомогание, быстрая утомляемость, понижение работоспособности, плохое самочувствие); 3. Периодические боли в суставах; 4. Шейный лимфаденит; 5. Функциональные нарушения сердца в виде кардиалгий, которые выявляются только при обострении тонзиллита и не определяются при объективном исследовании; 6. Отклонение в лабораторных данных неустойчивы и нехарактерны. II степень -характеризуется признаками первой степени с более выраженными токсико-аллергическими явлениями; при наличии сопряженного заболевания всегда диагностируется II степень. Токсико-аллергические признаки II степени: 1. Функциональные признаки нарушения сердечной деятельности, регистрируемые на ЭКГ; 2. Боли в области сердца бывают как во время обострения ангины, так и во время ремиссии; 3. Сердцебиение, нарушение сердечного ритма; 4. Субфебрильная температура (длительная); 5. Функциональные нарушения острого и хронического инфекционного характера со стороны почек, сердца, ССС, печени и других органов, регистрируемых клинически и с помощью функциональных и лабораторных исследований. Сопряженные заболевания имеют единые с хроническим тонзиллитом этиологические и патогенетические факторы. Выделяют местные и общие сопряженные заболевания. К местным относятся: паратонзиллярный абсцесс, парафарингит, фарингит; к общим - острый и хронический тонзилогенный сепсис, коллагенозы, гломерулонефрит и другие заболевания инфекционно-аллергической природы.
4.4. ДИАГНОСТИКА ХНТ 4.4.1. ЖАЛОБЫ БОЛЬНОГО Жалобы, с которыми больной обращается к врачу, чрезвычайно разнообразны, но, как правило, выражены нерезко. Некоторые больные жалуются на неприятное ощущение «неловкости» в горле, другие – на чувство «покалывания» при разговоре или при глотании или на ощущение инородного тела в горле, сухость, жжение. Однако эти признаки встречаются не только при ХНТ, но и при диффузном и ограниченном фарингите (боковом, гранулезном). В некоторых случаях единственной жалобой больного является запах изо рта при отсутствии кариозных зубов и заболевания желудочно-кишечного тракта. Иногда больной знает, что у него в миндалинах часто образуются гнойные пробки, которые выделяются из лакун и попадают на язык, вызывая ощущение крупинок. Боль при глотании, у некоторых больных иррадиирующая в ухо, бывает чаще при обильном скоплении пробок в миндалине или же при обострении тонзиллита. Нередко единственной жалобой является приступообразный сухой кашель, коклюшеподобный, что объясняется раздражением верхнего гортанного нерва. Кроме, того больной может предъявлять жалобы на быструю утомляемость, повышенную потливость, слабость, неприятные ощущения в области сердца, ухудшение аппетита, «беспричинный субфебрилитет».
4.4.2. АНАМНЕЗ Установить точно начало заболевания ХНТ невозможно. Развитие болезни начинается обычно значительно раньше появления первых клинических и морфологических признаков. В начальных фазах заболевания, обусловленных нарушением нервнорефлекторных механизмов, функциональные сдвиги не сопровождаются еще морфологическими изменениями. Наиболее часто данные анамнеза указывают на наличие ангин, что является наиболее достоверным признаком имеющегося у больного хронического тонзиллита. У некоторых больных (до 4%) с выраженными местными признаками ХНТ ангин в анамнезе нет. В данном случае диагностируется безангинная форма ХНТ. Подобного рода ХНТ иногда имеют «одонтогенное» происхождение, например при обширном кариесе зубов, или «риногенное» - при заболеваниях носоглотки либо околоносовых пазух. Нередко манифестация безангинной формы ХНТ проявляется местными осложнениями – паратонзиллитом, парафарингитом.
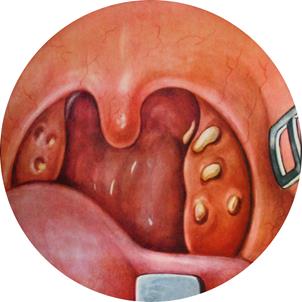
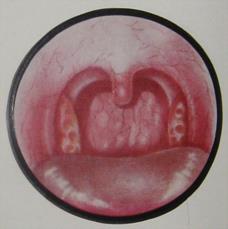
4.4.3. ФАРИНГОСКОПИЯ Осмотр ротоглотки – фарингоскопия – в большинстве случаев позволяет получить конкретные диагностические данные. Следует отметить, что величина миндалин диагностического значения не имеет, а лишь отражает конституциональную и возрастную особенности индивидуума. Здоровая миндалина имеет бледно-розовый цвет, гладкую блестящую поверхность и плотную упругую консистенцию. Устья лакун – в виде щелевидных или точечных углублений, расположенных на одном уровне с поверхностью. Однако не всегда имеется весь комплекс характерных симптомов. Клинический опыт доказывает, что ХНТ развивается чаще именно в «скрытых» миндалинах, так как в таких замкнутых, ущемленных между дужками миндалинах создаются наихудшие условия дренирования, способствующие задержке дренирования лакун. Для обнаружения пробок необходимо одним шпателем придавить корень языка книзу, а другим – осторожно, через угол между дужками или непосредственно надавливать на верхний полюс миндалины. В некоторых случаях даже при слабом давлении на устье лакун (одной или многих) изливается жидкий или густой экссудат либо выделяются пробки. Иногда при выдавливании пробок получается впечатление, что творожистая масса выделяется из миндалины, как сквозь сито (рис.14).
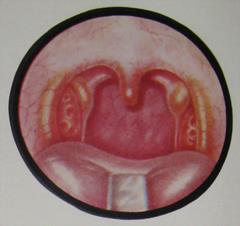
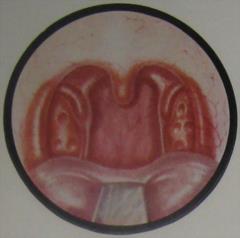
Рис.14. Жидкий гной и казеозные массы в лакунах нёбных миндалин. При длительной закупорке крипты могут образовывать пролежни (экзульцерации) в стенках крипт. Хроническое воспаление может протекать на фоне как мягких, так и плотных миндалин. При осмотре зевной поверхности НМ отмечается иногда ее бугристость, разрыхленность. Устья лакун под давлением постоянно образующихся компактных больших пробок расширяются, что при разрушении стенок смежных крипт привести к образованию «сливных» крипт. В таких расширенных лакунах нередко виден и без выдавливания пробки казеозный распад или экссудат. Иногда этого нет, но на поверхности заметны подэпителиальные желтовато-белые мелкие пузырьки – нагноившиеся фолликулы. Изменения со стороны дужек: 1. Сращения миндалин с дужками – передней и задней или с обеими, это связано с постоянным раздражением дужек постоянно выделяющимся гнойным содержимым; 2. Признак Зака – отечность краев верхних отделов нёбных дужек (рис.15);
Рис.15. Признак Зака. 3. Признак Преображенского – гиперплазия краев верхних участков нёбных дужек (рис.16);
Рис.16. Признак Преображенского. 4. Признак Гизе – стойкая гиперемия краев нёбных дужек (рис17);
Рис. 17. Признак Гизе. При ХНТ отсутствует подвижность миндалин, что связанно с наличием сращений миндалин с ложем или паратонзиллярной тканью. Наличие регионарного лимфаденита является одним из симптомов ХНТ, обычно реагируют верхне-боковые шейные лимфатические узлы, располагающиеся вдоль переднего края грудино-ключично- сосцевидной мышцы. Для постановки диагноза достаточно сочетание 2-3 признаков. Следует подчеркнуть, что нецелесообразно ставить диагноз ранее чем через 3-4 недели после окончания ангины, т. к. обнаруженные патологические изменения в этом случае могут быть непосредственным отражением только что или недавно перенесенной ангины, а не ХНТ.
4.4.4. ЛАБОРАТОРНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ 1. Цитограмма лакунарного содержимого (мазки - отпечатки). В неизмененных миндалинах среди клеточных элементов преобладают лимфоциты, а при ХНТ – нейтрофилы. 2. В крови ХНТ выявляется дисбаланс в иммуном статусе: перераспределение содержания Т- и В- лимфоцитов, наличие ЦИК. 3. В биохимическом анализе крови: повышение титра специфических острофазовых показателей: фибриноген (N - 2-4 г/л (СИ); АСЛ-О (антистрептолизин О) (N - до 250 МЕ/мл); С реактивный белок (N – отсутствует); антигиалуронидаза (N - до 300 ед); циркулирующие иммунные комплексы (N - 0-6,5 г/л или до 100 усл.ед.)
4.4.5. ФОРМУЛИРОВКА КЛИНИЧЕСКОГО ДИАГНОЗА. Диагноз ХНТ должен быть установлен на основании: 1. Жалоб больного; 2. Анамнеза; 3. Клинических данных; 4. Дополнительных лабораторных методов исследования. В диагнозе отражается клиническая форма и вид компенсации. Примеры формулировки диагноза по классификации И.Б.Солдатова: Хронический тонзиллит, компенсированная форма. Хронический тонзиллит, декомпенсированная форма по рецидиву ангин. Хронический тонзиллит, декомпенсированная форма по сопряженному заболеванию. Ревматизм неактивная фаза, сочетанный митральный порок сердца с преобладанием стеноза СН 2А. Пример формулировки диагноза по классификации Б.С. Преображенского-В.Т. Пальчуна: Хронический тонзиллит, простая форма. Хронический тонзиллит, токсико-аллергическая форма, I степень. Хронический тонзиллит, токсико-аллергическая форма, II степень. Ревматизм активная фаза, активность 1, сочетанный аортальный порок сердца с преобладанием стеноза СН 2А.
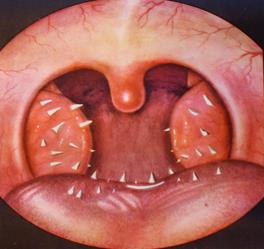
4.6. ДИФФЕНЦИАЛЬНЫЙ ДИАГНОЗ Компенсированную (простую) форму хронического тонзиллита приходится дифференцировать с другой местной патологией, имеющей сходство по субъективным ощущениям. Сюда в первую очередь относится хронический фарингит, простой или гранулезный. При этих заболеваниях больные часто предъявляют аналогичные жалобы на ощущение неловкости, першения, давления в горле. Течение хронического фарингита часто сопровождается более или менее легким обострениями, которые трактуется ошибочно как катаральные ангины. Характерны для хронического фарингита резкая (иногда цианотичная) гиперемия, инфильтрация слизистой оболочки и подслизистых слоев ротоглотки. Нередко наблюдается отечность язычка, передних дужек или же гиперплазия боковых валиков глотки (боковой фарингит), отдельных скоплений лимфаденоидной ткани в слизистой оболочке задней стенки глотки (гранулезный фарингит). Со стороны нёбных миндалин при этом нередко не отмечается никаких существенных изменений или же они незначительны. При типичном ХТ, наоборот, ротоглотка, за исключением миндалин, совсем или почти не измена. Большие трудности при диагностике возникают в тех случаях, когда больной страдает одновременно и хроническим фарингитом, и хроническим тонзиллитом. В дифференциальной диагностике следует остановиться на вопросе о гипертрофии НМ. К сожалению не всегда достаточно точно проводят разграничение двух понятий – гипертрофии НМ, наблюдающаяся часто у детей как вариант физиологического развития, и хронического гиперпластического тонзиллита. При первом имеется конституциональное увеличение миндалин без признаков воспаления. Последнее время гипертрофию НМ связывают с персистенцией аденовирусной инфекции. Нередко увеличение НМ является проявлением гипертрофии всего лимфаденоидного глоточного кольца. Чаще увеличены обе НМ; гипертрофия одной из них встречается сравнительно редко. С наступлением периода полового развития, как правило, наблюдается обратное развитие лимфоидной ткани. Большое влияние на этот процесс оказывает эндокринная система и в первую очередь гормоны передней доли гипофиза и коры надпочечников. При типичной гипертрофии НМ не имеется клинически определяемых признаков ХНТ. В результате небольших механических травм, даже обычным пищевым комком, периодически возникают легкие катаральные изменения в ротоглотке. При злокачественной опухоли НМ, как правило, наблюдается одностороннее увеличение НМ, прорастание опухоли в соседние ткани и метастазирование в лимфатические узлы шеи. Поэтому одностороннее увеличение НМ всегда должна вызывать диагностическую настороженность врача. Однако известны случаи саркомы НМ, протекающие по типу не плюс-, а минус – ткань. Важно также дифференцировать ХНТ с лептотрихозом миндалины. Наличие выступающих над поверхностью миндалин беловатых конусов (рис.18) иногда является источником ошибочного диагноза лакунарной ангины. Отсутствие изменений общего состояния больного, минимальные местные симптомы – иногда лишь ощущение некоторой неловкости или царапания, щекотания в глотке, отсутствие шейного лимфаденита позволяют установить диагноз лептотрихоза НМ.
Рис. 18. Лептотрихоз глотки. Иногда субъективные симптомы, сходные с таковыми при ХНТ, могут быть обусловлены чрезмерно длинным шиловидным отростком, расположенным непосредственно позади миндалины. Эта аномалия развития заключается в частичном (у шиловидного отростка) или полном окостенении шило-подъязычной связки. Боли в горле при этом могут зависеть не только от непосредственного давления его на стенку глотки, но и от вызываемого отростком воспаления расположенных вокруг него мышц и IX ЧМН. Таким образом, боли могут быть вторичными миогенными и неврогенными. У некоторых людей неприятные ощущения в горле могут быть как проявление псхического заболевания – канцерофобии. Более трудную задачу представляет дифференциальная диагностика токсико-аллергической формы хронического тонзиллита, особенно ее II степени, с рядом общих заболеваний, в первую очередь с латентно протекающей формой ревматизма, неспецифическим полиартритом в начальных стадиях заболевания, туберкулезной интоксикацией. При дифференциальной диагностике имеют значения данные анамнеза – частые ангины, меньшая выраженность изменений со стороны сердечно-сосудистой системы и суставов при токсико-аллергической форме ХНТ (отсутствие динамических изменений, указывающих на вовлечение в процесс сердца, суставов, биохимической картины крови). Для токсико-аллергической формы ХНТ характерно волнообразное течение с усилением симптомов со стороны сердца, суставов после перенесенных обострений хронического тонзиллита (ангин). Из других общих заболеваний известную трудность представляет дифференцирование ХНТ с туберкулезом НМ. Поражение НМ туберкулезным процессом может быть, как первичным, так и вторичным. При первичном поражении НМ имеет место алиментарный путь заражения, первичный аффект может располагаться как в фолликулах, так и в перифолликулярной ткани или непосредственно под эпителием. Клинически первичный аффект может протекать малозаметно, в форме туберкулезного очажка на дне какой-либо крипты при полном отсутствии реакции со стороны остальной части НМ; в других случаях – под видом хронического тонзиллита или аденоидита, когда единственной жалобой является затруднение носового дыхания и затруднение акта глотания. В таких случаях только гистологическое исследование выявит туберкулезную гранулему с характерной гистиоцитарной картиной. В ряде случаев первичный аффект в миндалинах сопровождается специфическим регионарным лимфаденитом; иногда последний превалирует в клинической картине и в начальных стадиях болезни возникают трудности дифференциации его с банальным тонзиллогенным лимфаденитом. Для туберкулеза шейных лимфатических узлов характерно вовлечение в процесс многих узлов: подчелюстных, субментальных, шейных с характерной локализацией в передне-верхнем треугольнике шеи, а также хроническое прогрессирующее течение. Вначале умеренно увеличенные, слабо болезненные при пальпации лимфатические узлы в дальнейшем, в результате присоединившегося лимфаденита, становятся болезненными, изменяется окраска кожи, образуются спаянные между собой пакеты узлов, достигающие значительной величины. В результате творожистого распада и центрального абсцедирования могут возникать гнойные фистулы, упорно не поддающиеся лечению. Казеозная стадия может перейти в стадию кальцинации. Вторичное туберкулезное поражение миндалин наблюдается большей частью у больных легочным туберкулезом. Путь заражения гематогенный или спутогенный (через мокроту). Эта форма поражения миндалин проявляется образованием инфильтратов и неглубоких язв с неровными подрытыми зубчатыми краями на бледном общем фоне слизистой оболочки рта и зева. Туберкулезные язвы и рубцы столь типичны, что не затрудняют диагностику.
5. ЛЕЧЕНИЕ БОЛЬНЫХ С ХНТ Тактика лечения ХНТ в основном определяется его формой: при компенсированной (простой) форме ХТ, как правило следует начинать с консервативной терапии и лишь отсутствие эффекта после 2-3 курсов указывает на необходимость выполнения тонзиллэктомии. При декомпенсированной по рецидиву ангин (токсико-аллергической I) форме показано консервативное лечение, которое должно быть ограниченно 1-2 курсами, при неэффективности которого необходима тонзилэктомия. Декомпенсированная форма по сопряженным заболеваниям (токсико-аллергическая II степени) является прямым показанием к удалению миндалин. Любое лечение необходимо начинать с санации полости рта и хронических очагов инфекции носа, придаточных пазух носа и носоглотки. 5.1.Методы консервативного лечения. Методы консервативного лечения многочисленны, но все они преследую одну общую цель – санацию лакун миндалин. К наиболее распространенным относятся следующие. 1. Промывание лакун миндалин (метод разработан Н.В.Белоголововым) различными антисептическими растворами – фурацилина, риванола, перманганата калия, щелочной минеральной водой, пелоидина, интерферона, йодинола, малавита, хлорофиллипта, октенисепта, мирамистина, хлоргексидина и др. - производят с помощью специального шприца с длиной изогнутой канюлей, конец которой вводят в устье лакуны, после чего нагнетают антисептический раствор. Он вымывает содержимое лакуны и изливается в полость рта и глотки, а затем сплевывается больным в лоток. Данный метод следует применять при широких единичных лакунах. Курс лечения составляет 10-15 промываний лакун обеих НМ, которые следует применять ежедневно или через день. После промывания следует смазать поверхность миндалины раствором Люголя или 2% -3% раствором колларгола. Повторный курс через 3-4 месяца. Промывание растворами антибиотика не целесообразно, а зачастую даже пагубно т.к. возможно формирование сенсибилизации к ним, развитие микотического процесса, а также утраты чувствительности к антибиотику во время обострения процесса. Противопоказанием к промыванию лакун являются острые воспаления глотки, носа или миндалин и острые общие заболевания. После перенесенного обострения ХНТ (ангины), промывание лакун миндалин возможно только через 1- 1,5 месяца. 2. Введение в лакуны лекарственных мазей и паст (гиоксизон, апилак, левомеколь, мазь с интерфероном). 3. Промывание лакун миндалин с помощью гидровакуумных аппаратов. Аппарат «Тонзилор» позволяет одновременно проводить промывание лакун антисептическими растворами, отсасывание из них патологического содержимого и ультразвуковое воздействие на ткань миндалины, а также фонофорез с лекарственными препаратами непосредственно в миндалину. 4. Физиотерапевтические методы лечения: · Лазеротерапия (облучение гелий-неоновым лазером зевной поверхности НМ или с введением световода отдельно в каждую лакуну); · Ультразвуковое воздействие на подчелюстные лимфоузлы или непосредственно на НМ – улучшает крово- и лимфообращение, стимулирует окислительно-восстановительные процессы, обладает противовоспалительным свойством. Ультразвуковая терапия не сочетается с другими методами физиолечения; · Магнитотерапия на подчелюстные лимфатические узлы – улучшает крово- и лимфообращение, уменьшают явления лимфостаза. · Ультрафонофорез с интерферном, гидрокортизоном, гиоксизоном, прополиом и др. · УФ – облучение на область подчелюстных лимфатических узлов, воротниковую зону; внутриполостной способ – тубус вводят в полость рта, направляя сначала на одну, затем на другую миндалину. · Ингаляции – с интерфероном, декарисом, левамизолом, пелоидином, гумизолем, диоксидином и др. Также можно использовать ароматерапию – эфирные масла эвкалипта, пихты, мяты, эвкалипта, ромашки, чайного дерева, лаванды. · Электромагнитные токи УВЧ, СВЧ на регионарные лимфатические узлы; · Грязевые аппликации на воротниковую область и переднюю поверхность шей.
Абсолютным противопоказанием к любому физиотерапевтическому методу лечения являются онкологические заболевания или подозрение на их наличие. Неотъемлемой частью лечения ХНТ являются мероприятия направленные на: 1. Повышение резистентности организма: · Правильный режим дня и отдыха; · Рациональное питание с достаточным употреблением витаминов, свежих овощей и фруктов; · Физические упражнения; · Закаливание в соответствии с основными принципами. 2.Гипосенсибилизирующая терапия: · Антигистаминные препараты II поколения (цетиризин, кларитин, кестин); · Препараты кальция. 3.Иммунокорригирующая терапия, обязательно после консультации иммунолога и результатов иммунограммы. В противном случае, неосознанное применение препаратов влияющих на иммунную систему может привести к обострению или увеличении степени тяжести сопряженного или сопутствующего заболевания. Под иммунотерапией понимают различные прямые или опосредованные способы воздействия на систему иммунитета с целью прекращения имеющегося иммунопатологического процесса в организме. 4.Иммунокоррекция – совокупность методов лечения, обеспечивающих исправление дефектов в системе иммунитета. Этим понятием подчеркивается целенаправленность применяемых средств на коррекцию, восстановление иммунореактивности до нормы. При вторичных иммунодефицитных состояниях, что часто наблюдается при ХНТ, иммуномодулирующая терапия может оказаться наиболее оптимальным методом восстановления функции системы иммунитета. В качестве терапевтических средств можно рекомендовать следующие: 1. Вакцины-иммуномодуляторы. Многие вакцины из условно-патогенных бактерий не только повышают резистентность к конкретному микробу, но и обладают мощным неспецифическим иммуномодулирующим и иммуностимулирующим действием. Это объясняется наличием в их составе липополисахаридов, белков А и М – сильнейших активаторов системы иммунитета. Бронхо-Мунал (Broncho Munal) - лиофилизированный лизат бактерий: Streptococcus pneumoniae, Haemophilus influenzae, Klebsiella pneumoniae, Klebsiella ozaenae, Staphylococcus aureus, Streptococcus viridans, Streptococcus pyogenes, Moraxella catarrhalis. Назначают по 1 капсуле в день в течении 10 дней в месяц три месяца подряд. Рибомунил (Ribomunyl) - содержит бактериальные рибосомы Klebsiella pneumoniae, рибосомы Streptococcus pneumoniae, рибосомы Streptococcus pyogenes, рибосомы Haemophilus influenzae, протеогликаны мембранной части Klebsiella pneumoniae. Рибомунил представляет собой рибосомально-протеогликановый комплекс, в состав которого входят наиболее распространенные возбудители инфекций ЛОР-органов и дыхательных путей. Входящие в состав препарата рибосомы содержат антигены, идентичные поверхностным антигенам бактерий, и при попадании в организм вызывают образование специфических антител к этим возбудителям (эффект вакцины). Мембранные протеогликаны стимулируют неспецифический иммунитет, что проявляется в усилении фагоцитарной активности макрофагов и полинуклеарных лейкоцитов, повышении факторов неспецифической резистентности. Препарат стимулирует функцию Т- и В-лимфоцитов, продукцию сывороточных и секреторных иммуноглобулинов типа IgA, интерлейкина-1, а также альфа- и гамма-интерферонов. Этим объясняется профилактический эффект рибомунила в отношении респираторных вирусных инфекций. Применение рибомунила в комплексной терапии позволяет повысить эффективность и сократить продолжительность лечения, значительно уменьшить необходимость применения антибиотиков, бронхолитиков, увеличить период ремиссии. Взрослым и детям старше 6 мес препарат назначают 1 раз/сут утром натощак. Разовая доза (вне зависимости от возраста) составляет 0.75 мг, или гранулы из 1 пакетика, предварительно растворенные кипяченой водой комнатной температуры. В первый месяц лечения и/или с профилактической целью рибомунил принимают ежедневно первые 4 дня каждой недели в течение 3 недель. В последующие 2-5 мес - первые 4 дня каждого месяца. Детям раннего возраста препарат рекомендуют назначать в виде гранул.
Имудон (Imudon). Таблетка содержит лиофильную смесь бактерий (лактобактерии, стрептококки, энтерококки, стафилококки, клебсиеллы, коринобактеррии псевдодифтерийные, фузиформные бактерии, кандиды альбтиканс). Применяются по 8 таблеток в сутки (по 1-2 через 2-3 часа), детям – 6 таблеток в сутки (по 1 таблетке через 3-4 часа); таблетку необходимо медленно рассасывать. Продолжительность курса лечения 10 дней, профилактический курс – 20 дней. 2. Бактериальные и дрожжевые субстанции Ликопид. Синтетический препарат, относится к мурамилдипептидам, близким бактериальным. Препарат стимулирует функциональную (бактерицидную, цитотоксическую) активность фагоцитов (нейтрофилов, макрофагов), усиливает пролиферацию Т- и В- лимфоцитов, повышает синтез специфических антител. Фармакологическое действие осуществляется посредством усиления выработки интерлейкинов (интерлейкина-1, интерлейкина-6, интерлейкина-12), фактора некроза опухолей, альфа и гамма-интерферона, колониестимулирующих факторов. Препарат повышает активность естественных киллерных клеток. Ликопид назначают сублингвально или внутрь натощак, за 30 мин до еды сублингвально по 1-2 мг 1 раз/сут в течение 10 дней. Детям назначают таблетки по 1 мг. Натрия нуклеинат. Иммуномодулирующий препарат, натриевая соль низкомолекулярной РНК, получаемая из хлебопекарских дрожжей. Обладает широким спектром биологической активности. Препарат индуцирует лейкоцитарную реакцию, стимулирует костномозговое кроветворение и нуклеиновый обмен, Т- и В-системы иммунитета, особенно при иммунодефицитных состояниях; повышают антитоксическую резистентность организма и снижают токсические и иммуносупрессорные свойства цитостатиков (циклофосфан), антибиотиков, гормонов и сердечных гликозидов, а также улучшает регенерацию ткани при дистрофических и язвенных дефектах, при трофических язвах конечностей, язвенной болезни желудка и двенадцатиперстной кишки, язвенном колите и других заболеваниях, сопровождающихся дефектами иммунной системы. Препарат применяют также для предупреждения или уменьшения интенсивности аллергических реакций. Препарат назначают внутрь после приема пищи. Взрослым суточная доза составляет 1-2 г (разовая - 0.5 г), разделенная на 3-4 приема. Курс лечения - 10 дней. При необходимости курс лечения может составлять до 1.5-3 мес.
3. Синтетические иммуномодуляторы. Дибазол (Dibazolum). Сосудорасширяющий, гипотензивный препарат. Обладает выраженным адаптогенным и интерфероногенным эффектом. Усиливает синтез белков, нуклеиновых кислот, экспрессию ИЛ-2 рецепторов на Т-хелперах. Назначается в таблетках по 0,02г (суточная доза – 0,15 г), ампулы 1;2; 5мг 0,5% или 1% раствор в течение 7-10 дней. Полиоксидоний. Таблетки для перорального и сублингвального применения. Является иммуномодулирующим препаратом. Повышает резистентность организма в отношении бактериальных, грибковых и вирусных инфекций. Основой механизма иммуномодулирующего действия полиоксидония является прямое воздействие на фагоцитирующие клетки, стимуляция исходно пониженной продукции цитокинов и усиление антителообразования. При сублингвальном применении препарат активизирует лимфоидные клетки бронхов, полости носа, евстахиевых труб, что приводит к повышению местной резистентности к инфекции. При приеме внутрь препарат активизирует лимфоидные клетки кишечника (B-клетки, продуцирующие секреторные IgA), а также тканевые макрофаги, что приводит к повышению местного иммунитета и к более быстрой элиминации возбудителя из организма при наличии очага инфекции. Наряду с иммуномодулирующим действием Полиоксидоний обладает выраженной детоксикационной активностью, которая определяется структурой и высокомолекулярной природой препарата Полиоксидоний применяют за 20-30 мин до еды. При хроническом тонзиллите - в дозе 12 мг 3 раза/сут с интервалом 8 ч в течение 10-15 дней. При хронических заболеваниях верхних отделов дыхательных путей, а также для профилактики гриппа и острых респираторных инфекций иммунокомпроментированным пациентам, болеющим ОРЗ более 4 раз в год, в предэпидемический период препарат назначают взрослым в дозе 24 мг (2 таб.) 2 раза/сут, подросткам в дозе 12 мг (1 таб.) 2 раза/сут в течение 10-15 дней. Тимоген (глутамил-триптофан). Раствор для в/м введения бесцветный, прозрачный.Иммуномодулирующий препарат. Представляет собой дипептид, оказывающий влияние на реакции клеточного, гуморального иммунитета и неспецифическую резистентность организма. Стимулирует процессы регенерации в случае их угнетения, улучшает течение процессов клеточного метаболизма. Усиливает процессы дифференцировки лимфоидных клеток, обладает способностью стимулировать колониеобразующую активность клеток костного мозга, индуцирует экспрессию дифференцировочных рецепторов на лимфоцитах, нормализует количество Т-хелперов, Т-супрессоров и их соотношение у больных с различными иммунодефицитными состояниями. Было отмечено высокое сродство дипептида с мембранными рецепторами тимоцитов, а также специфическое связывание тимогена на поверхности лимфоцитов, что позволяет объяснить его иммуномодулирующие свойства. Продолжительность терапии 3-10 дней в зависимости от выраженности нарушений иммунитета. С профилактической целью препарат назначают интраназально или в/м ежедневно взрослым по 100 мкг, детям – по 50-75 мкг в течение 3-5 дней. Спрей назальный дозированный назначают взрослым по 1 дозе (25 мкг) в каждую ноздрю 2 раза/сут; детям в возрасте от 7 до 14 лет - по 1 дозе (25 мкг) в каждую ноздрю 1 раз/сут; детям в возрасте от 1 года до 6 лет - по 1 дозе (25 мкг) в одну ноздрю 1 раз/сут. Препарат назначают в течение 10 дней с лечебной целью и в течение 3-5 дней - с профилактической целью. При необходимости возможно проведение повторного курса через 1-6 мес. 4. Интерфероны и индукторы эндогенного интерферона Амиксин – стимулирует образование α, β и γ- интерфернонов, усиливает антителообразование и противовирусный эффект. Применяют по 1 таб. в течении 2 дней, затем делают перерыв 4-5 дней, курс лечения 2-3 недели. 5. Тимические пептиды и гормоны (тимостимулин, тактивин, Тималин – комплекс пептидов тимуса телят. Лиофилизированный порошок во флаконах по 10 мг. Вводят в/м взрослым по 5-20 мг на курс 30-100 мг. 6.Природные иммуностимуляторы и адаптогены (настойка Аралии, элеутерококк, женьшень, родиола розовая, эхинацея, ромашка аптечная, прополис, чеснок) Тонзилгон - препарат содержит порошок корня алтея (Altheae officinalis, Malvaceae), порошок цветков ромашки (Chamomilla recutita, Asteraceae), порошок травы хвоща (Equisetum arvense, Equisetaceae), порошок листьев ореха грецкого (Juglandis regia, Juglandeae), порошок травы тысячелистника Achillea millefolium, Asteraceae), порошок коры дуба (Quercus robur, Fagaceae), порошок травы одуванчика (Taraxacum officinale, Asteraceae) Фармакологические свойства обусловлены биологически активными веществами, входящими в состав препарата. Оказывает противовоспалительное и антисептическое действие. Активные компоненты входящих в состав препарата ромашки, алтея и хвоща способствуют повышению активности неспецифических факторов защиты организма. Полисахариды, эфирные масла и флавоноиды ромашки, алтея, тысячелистника и танины дуба оказывают противовоспалительное действие и уменьшают отек слизистой оболочки дыхательных путей. Взрослым при острых заболеваниях назначают по 2 драже или по 25 капель; детям школьного возраста - по1 драже или 15 капель; детям дошкольноговозраста - по 10 капель;грудным детям - по 5 капель. Кратность приема - 5-6 раз/сут. После исчезновения острыхсимптомов заболевания взрослым назначают по 2 драже или 25 капель, детям школьного возраста - по 1 драже или 15 капель,детям дошкольноговозраста - по 10 капель, грудным детям - по 5 капель. Кратность приема - 3 раза/сут. Продолжительность лечения - 1 неделя. Драже следует принимать не разжевывая, запивая небольшим количеством воды. Капли принимают в неразбавленном виде, некоторое время подержав во рту, прежде чем проглотить. Тонзипрет является комплексным гомеопатическим препаратом. Представляет собой комбинацию экстрактов из трех лекарственных растений — лаконоса американского (Phytolacca), гвайякового дерева (Guaiacum) и перца стручкового (Capsicum), обуславливающих анальгезирующее, противовоспалительное и иммуностимулирующее действие препарата. Отличительной особенностью Тонзипрета является быстро наступающий анальгезирующий эффект, обусловленный действием алкалоида капсаицина, содержащегося в экстракте плодов стручкового перца Режим дозирования. При сильных болях в горле назначают по 5-10 капель или по 1 таб. через каждые 30-60 мин, но не более 12 раз/сут. При стихании болевого синдрома назначают поддерживающе дозы - по 5-10 капель или по 1 таб. 3 раза/сут за 15 мин до приема пищи. Курс лечения - 7-10 дней. Капли следует принимать с небольшим количеством воды или в неразбавленном виде, немного подержав во рту перед проглатыванием. При использовании капель флакон следует держать в вертикальном положении. Таблетки следует медленно рассасывать.
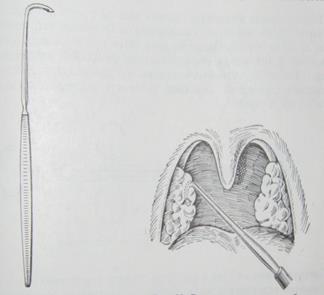
7.Антиоксиданты (витамины А, Е, С; микроэлементы, мумие, цинк, литий и медь, селен, жедезо; БАДы – сплат, кламин, капли «Береш Плюс»). 5.2. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ХНТ Тонзиллэктомия – полное удаление НМ, обязательно вместе с капсулой. Это единственный радикальный метод лечения декомпенсированных форм ХНТ. Тонзиллэктомия должна выполняться только в условиях стационара, где может быть обеспечено круглосуточное наблюдение за больным. Показания: 1. Простая (компенсированная) или токсико-аллергическая I степени (декомпенсированная по рецидиву ангин) форма ХНТ при отсутствии эффекта от консервативного лечения; 2. Токсико-аллергическая форма ХНТ II степени (декомпенсированная по сопряженным заболеваниям); Противопоказанием к тонзиллэктомии являются: 1. Наличие порока сердца с явлениями выраженной сердечной недостаточности II – III степени; 2. Тяжелая степень сахарного диабета, при наличии кетонурии; 3. Хронические заболевания почек с выраженной почечной недостаточностью; 4. Гемофилия и другие заболевания кроветворной системы, сопровождающиеся геморрагическим диатезом; 5. Активная форма легочного туберкулеза. Временно противопоказана операция при наличии кариозных зубов, острых воспалительных заболеваниях, во время менструаций, в последние недели беременности. Относительным противопоказанием к тонзиллэктомии являются резко выраженные атрофические процессы слизистой оболочки верхних дыхательных путей. Ранний детский и пожилой возраст не являются противопоказанием к удалению миндалин. У профессиональных певцов со сложившимся репертуаром также необходимо более строго подходить к вопросу о тонзиллэктомии. После перенесенной ангины, операцию проводят в так называемый «холодный период»: не ранее чем через 3-4 недели. В случаях, когда паратонзиллярный абсцесс является сопряженным по отношению к ХНТ заболеванием (рецидивирующий паратонзиллит без предшествующей ангины), методом выбора служит абсцесстонзиллэктомия. В ходе этой операции первой удаляется миндалина на стороне абсцесса, при этом опорожняется абсцесс любой локализации, затем – на противоположной стороне. При этом не только опорожняется паратонзиллярный абсцесс любой локализации, но и устраняется сама причина его возникновения – хронический тонзиллит. 5.2.1.Предоперационная подготовка. Подготовку больных к операции проводят в амбулаторных условиях. Она включает лабораторные исследования (общий анализ крови, в том числе определение количества тромбоцитов, время свертываемости, время кровотечения, определение группы крови и резус фактора, общий анализ мочи); серологические и иммунологические исследования – кровь на RW, маркеры гепатитов (анти- HCV, анти- HbsAg антигены), кровь на ВИЧ инфекцию. Обследование включает ФЛГ органов грудной клетки, ЭКГ, осмотр стоматолога, терапевта, при необходимости осмотр узкого специалиста. При токсико-аллергической форме ХНТ, наличии сопряженных и сопутствующих заболеваний тонзиллэктомия, как правило, производится на фоне лечения соответствующими препаратами. Накануне операции назначают легкое снотворное, за 30-40 мин до операции делают премедикацию. Операция всегда проводится натощак; в необходимых случаях операция выполняется не ранее чем через 4 часа после приема пищи. Анестезия. Обычно операция выполняетсяпод местной анестезией, но возможен и интубационный наркоз. 5.2.2. Техника операции. При местной анестезии производится инфильтрация 1% новокаина или 1% лидокаина с добавлением к анестетику 0,1% адреналина, в отношении 1:100000. Инъекция анестетика производится тонкой и длинной иглой, чтобы не загораживать поле зрения, чаще всего из 4 точек (рис. 20а): над верхним полюсом миндалины; в область среднего отдела миндалины; под нижний полюс миндалины; в область задней дужки миндалины. Во всех случаях игла вводится в толщу слизистой оболочки, затем продвигается в мягкие ткани, инфильтрируя паратонзиллярную область, но не глубже 1,5 см. При каждом вколе инъецируется 2-3 мл раствора. Начинать операцию можно через 5-7 мин после окончания инъекций.
Рис. 19. Основные инструменты для тонзил- лэтомии. 1 – щипцы; 2 – изогнутый элеватор; 3 – петля Бохона. Основной задачей операции является полное удаление НМ вместе с капсулой. Необходимым условием этого является введение конца элеватора (рис. 19, 20б,в) за капсулу миндалины, после чего отсепаровка легко удается. Миндалину берут на зажим у верхнего полюса (рис. 20г), отводят несколько медиально и острым распатором проникают в паратонзиллярное пространство позади нижней трети передней дужки. Здесь элеватор входит в рыхлую клетчатку и попадает за капсулу миндалины. Движениями вверх и вниз отсепаровывают переднюю небную дужку за капсулой и распатором отсепаровывают заднюю небную дужку. Затем миндалину острой ложкой, начиная с верхнего полюса отсепаровывают до нижнего полюса, не пытаясь полностью отделить ее, т.к. у нижнего полюса миндаликовой капсулы нет, и отсепаровка будет проводится вместе с подлежащей тканью, что может усилить кровотечение. Нижний полюс миндалины отсекают при помощи
Рис.20. Схема тонзилэктомии. (пояснения в тексте) медиально, а петля прижимается к боковой стенке, чтобы вся миндалина и ее нижний отдел прошли через петлю и были отсечены одним блоком. Аналогично удаление миндалины производят со второй стороны. После произведенной операции необходимо тщательно осмотреть тонзиллярные ниши для выяснения наличия возможного кровотечения и остатка миндалин. Если имеются остатки миндаликовой ткани в области нижнего полюса, их необходимо удалить.
Рис. 21. Схема тонзилэктомии. Продолжение. Д – отсечение миндалины петлей Бохона.
Больного после тонзиллэктомии переводят из операционной в палату только при наличии сухих ниш. Удаленные НМ отправляют на гистологическое исследование.
5.2.3.Послеоперационный период. По окончании операции больного на сидячей каталке отправляют в палату, укладывают на бок. На шею кладут пузырь со льдом, который через 0,5 -1 минуту попеременно смещают то на одну, то на другую сторону шеи. Под угол рта подкладывают лоток для сбора стекающей сукровичной слюны, запрещают больному сглатывать слюну, разговаривать, кашлять. В первый день после операции больной не ест, при сильной жажде разрешается лишь смачивать губы ватным шариком смоченным водой. Далее больной получает протертую, жидкую пищу. В целях облегчения болевого синдрома возможно применение НПВС препаратов, а также спреев биопарокс, стрепсилс-плюс, оказывающие анальгетическое, антисептическое и антибактериальное действие. В течении первых суток возможно сохранение субфебрильной температуры, при более длительно сохраняющемся субфебрилитете назначают антибиотикотерапию. 5.2.4. Осложнения тонзиллэктомии. Одним из наиболее частых и опасных осложнений тонзиллэктомии является кровотечения, среди которых выделяют интраоперационные и послеопераонные. Последние в свою очередь могут быть ранними (до 12 часов) или поздними (свыше 12 часов). Кровотечение может быть локальным или паренхиматозным (когда кровоточит вся тонзиллярная ниша), артериальным или венозным, явного или скрытого характера. При незначительном интраоперационном кровотечении необходимо прижать вылущенную миндалину в ложе т.к. тканевой тромбопластин, находящийся в ткани миндалины остановит паренхиматозное кровотечение. Если кровотечение локальное, следует быстрее вылущить миндалину с капсулой из ложа, снять петлей и затем уже дифференцировать источник кровотечения и проводить гемостаз. Если кровоточащий сосуд идентифицирован, необходимо наложить на него зажим и лигировать. Иногда проводят сшивание небных дужек над тампоном пропитанным гемостатическим раствором. При кровотечении в послеоперационном периоде необходимо провести тщательную фарингоскопию, тонзиллярную нишу освободить от геморрагических сгустков и произвести осмотр мест наиболее вероятных источников кровотечения: · В верхнем углу ниши миндалины, между передней и задней дужками (верхняя тонзиллярная артерия – ветвь нисходящей нёбной артерии), · В среднем отделе тонзиллярной ниши, отведя в сторону переднюю дужку (передняя тонзиллярная артерия – ветвь восходящей нёбной артерии), · В самом нижнем отделе ниши (ветвь язычной артерии). При идентификации источника кровотечения необходимо наложить кровоостанавливающий зажим Кохера. Иногда при слабом кровотечении бывает достаточно подержать зажим 15-20 мин, затем удалить. Если геморрагия продолжается, производят лигирование сосуда. Нередко инфильтрация («обкалывание») области кровотечения анестетиком (2-3 мл 1% раствора новокаина или лидокаина) оказывается достаточным для остановки кровотечения. Одновременно проводят общую гемостатическую терапию: внутривенное введение 1% - 200,0 мл раствора хлористого кальция, 1% -200,0 мл аминокапроновой кислоты, в/в или в/м введение 12,5% - 2,0 (4,0) раствора этамзилата. При тяжелом и массивном кровотечении невозможно сразу установить, в каком месте находится кровоточащий сосуд. В таких экстремальных условиях необходимо немедленно указательным и средним пальцем ввести в тонзиллярную нишу марлевый тампон и плотно прижать к боковой стенке глотки на 5 мин, затем наложить зажим Микулича на сосуд с последующим лигированием последнего. В очень редких случаях приходится перевязывать наружную сонную артерию. Среди других осложнений тонзиллэктомии очень редко встречаются флегмона шей, подкожная эмфизема, парезы ЧМН, внутричерепные осложнения, стоматиты, глосситы, гематомы глотки. 5.2.5. Криодеструкция НМ. Криодеструкция представляет собой воздействие на НМ низких температур. При этом развивается крионекроз ткани миндалины и ее иммунологическая перестройка, в частности, формирование криоантител. Показания: компенсированная форма ХНТ, декомпенсированная форма по рецидиву ангин при отсутствии эффекта от консервативного лечения, декомпенсированная форма по сопряженному заболеванию при наличии противопоказаний к обычной тонзилэктомии. Преимущество криодеструкции в ее бескровности и безболезненности, поэтому ее возможно проводить и больным с заболеваниями свертывающей системы крови. Методика: наконечник криоаппликатора заряженного жидким азотом (температура–196 °С), прижимают к зевной поверхности НМ, после чего закрывают клапан управления и азот начинает циркулировать в аппарате, где он испаряется и происходит резкое охлаждение. Криовоздействие на НМ продолжается 30-45 сек. Затем нажимается кнопка электронагревателя или происходит естественное оттаивание, после чего замораживание повторяют (двухцикловая методика). Замораживание НМ безболезненно, бескровно; только в период оттаивания больной ощущает боль в горле. В последующие несколько дней обычно наблюдается ощущение инородного тела в глотке, в связи с возникновением отека, формируются крионалеты на миндалинах.
5.3. Полухирургические методы лечения Существуют так называемые полухирургические методы лечения ХНТ, в частности, гальванокаустика НМ и рассечение лакун. Теоретически, такие манипуляции должны приводить к улучшению дренажа патологического отделяемого из широких лакун и купированию ХТ. Однако, глубокие разветвленные лакуны, нередко доходящие до капсулы в результате рассечения или деструкции их наружных отделов могут быть замуровываны рубцами с прекращением их дренажа. Такие условия способствуют усилению поступления токсических продуктов из очага инфекции в организм и развитию тонзиллогенных осложнений, как местных (интратонзиллярные абсцессы), так и общих. При этом нет принципиального различия в том, как производится рассечение лакун: механически (при помощи специального ножа, рис.22), при помощи гальванокаутера или лазерного воздействия. · Аблация НМ углекислотным лазером. Осуществляют под местной анестезией 10% спреем лидокаина, с помощью СО2 – лазера с длиной волны 10,4-10,6 мкм. Механизм сканера обеспечивает перемещение сформированных лазерных лучей с постоянной скоростью по спирали по всей желаемой зоне сканирования. Уровень вводимой энергии и время воздействия на каждую точку обрабатываемой зоны подобраны таким образом, чтобы возникал быстрый нагрев тканей без термической релаксации. Таким образом, достигается аблация (удаление) тканей без карбонизации. · Гальванокаустика. Под местной анестезией 3% р-ом дикаина или 10% спр. лидокаина наконечник каутера, загнутый под прямым углом, в холодном состоянии вводят в одну из верхних крипт; после чего включают ток и медленно продвигают каутер книзу до нижнего конца
Рис. 22. А – нож для расщепления лакун небных миндалин; Б – расщепление лакун нёбных миндалин.
миндалины. Во избежании разрыва тканей ток выключают только после выведения каутера из миндалины. В результате миндалина оказывается разделенной на ряд вертикально стоящих пластов и нередко приобретает вид, подобный нарезанному в вертикальном направлении арбузу.
Существует также операция частичного удаления небных миндалин –тонзиллотомия. Показаниями к ней является гипертрофия небных миндалин III степени без признаков хронического тонзиллита, что может быть в детском возрасте. Нередко тонзиллотомия сочетается с аденотомией. Для лечения ХНТ тонзиллотомию применять нецелесообразно.
4.7.4. Методические рекомендации по лечению ХНТ. 1. Больным с компенсированной (простой) формой ХНТ и декомпенсированной формой по рецидиву ангин (токсико-аллергической I степени) показано консервативное лечение Схема лечения описана выше. 2. Если после проведения двух курсов лечения регистрируется отчетливое улучшение, целесообразно провести третий курс. 3. Отсутствие обострения ХНТ в течение 2 лет после такого лечения и нормализация объективных данных позволяют перевести пациента в контрольную группу, а затем, осуществляя индивидуальный подход, осматривать его 1 раз в год. 4. При отсутствии эффекта после 2 курсов консервативного лечения больных с компенсированной (простой) формой и 1 курса лечения больных с декомпенсированной формой по рецидиву ангин (токсико-аллергической I степени) формой ХНТ показана тонзиллэктомия. 5. Декомпенсированная форма ХНТ по сопряженным заболеваниям (токсико-аллергическая форма II степени) является прямым показанием к тонзиллэктомии. 6. У больных с ХНТ и тяжелыми сопутствующими заболеваниями показаны курсы консервативной терапии или криодеструкция.
6. ДИСПАНСЕРИЗАЦИЯ БОЛЬНЫХ С ХНТ. Все больные с ХНТ подлежать обязательному диспансерному наблюдению. Критериями эффективностиконсервативного лечения являются: 1. Прекращение обострений ХНТ (ангин); 2. Исчезновение объективных местных признаков ХНТ или значительное уменьшение их выраженности; 3. Исчезновение или значительное уменьшение общих токсико-аллергических явлений, обусловленных ХНТ. Необходимо учитывать, что улучшение по какому-либо одному из перечисленных критериев и даже полный успех по двум, хотя по праву и относится к положительной динамике, но не может считаться основанием для снятия больного с диспансерного учета и прекращения лечения. Только полное излечение, регистрируемое в течение 2 лет, позволяет прекратить активное наблюдение. Если регистрируется лишь улучшение течения заболевания (например, урежение ангин), то в соответствии с принятой лечебной тактикой производят тонзиллэктомию. После тонзиллэктомии больной находится на диспансерном наблюдении в течение 6 месяцев.
7. ПРОФИЛАКТИКА ХНТ.
Профилактика ХНТ в значительной мере является одновременно профилактикой ангины и осуществляется в двух аспектах – индивидуальном и общественном. Индивидуальная профилактика состоит в укреплении организма, повышении его устойчивости к инфекционным воздействиям и неблагоприятным условиям внешней среды, прежде всего к холоду. Очень часто ангины развиваются после местного или общего охлаждения. Важное значение имеет общее и местное закаливание организма: систематические занятия физкультурой и спортом, утренняя гимнастика, воздушные ванны, обтирания и душ с постепенным снижением температуры воды, обтирание шеи холодной водой. При проведении этих процедур нельзя забывать основные принципы закаливания: постепенность, систематичность, комплексность с учетом индивидуальных особенностей организма. Общественная профилактика является проблемой гигиенической и направлена на борьбу с микробной и иной засоренностью окружающей среды, включая также борьбу за оздоровление труда и быта. Повышение защитных свойств организма способствуют общее УФ – облучение осенью, зимой и весной, курсовой прием поливитаминов. Важное значение в профилактике ангин и ХНТ имеет санация полости рта и носа. Большая роль в профилактике заболеваний отводится санитарно-просветительной работе среди населения, пропаганде правильного режима труда и отдыха, рационального питания. В профилактике ХНТ большое значение имеет правильный режим и рациональное лечение больного во время ангины и в период выздоровления. Всем больным с ангиной показан первые дни постельный, а далее домашний режим. Некоторые пациенты при быстро наступившем улучшение на фоне антибиотикотерапии - улучшении общего состояния, нормализации температуры, самостоятельно прекращают общее лечение, не обращая внимания на то, что ротоглотка и миндалины сохраняют все признаки воспаления. Более того пациенты могут выходит на улицу. В таких условиях инфекция оказывается несколько ослабленной, но вирулентной и надолго остается в лакунах НМ, что способствует возникновению ХНТ и общей сенсибилизации организма. Выявление и лечение ХНТ в настоящее время представляет собой важную задачу здравоохранения, которая входит составной частью в общий план борьбы с сердечно-сосудистыми, почечными, легочными, эндокринными и др. заболеваниями. Следовательно, в общем комплексе профилактики и лечения различных заболеваний борьба с ХНТ является важным и необходимым звеном.
8. ТЕСТОВЫЕ ЗАДАНИЯ I. Выберите правильные ответы: 1. Какие функций выполняют небные миндалины? 1) защитная; 2) глотательная; 3) кроветворная. 2. Какие методы являются методами обследования ротоглотки? 1) отоскопия; 2) мезофарингоскопия; 3) непрямая ларингоскопия; 4) рентгеноскопия.
3. Какие инструменты необходимы для исследования носоглотки: 1) шпатель; 2) зеркало носоглоточное; 3) зеркало гортанное; 4) носорасширитель.
4. Какие инструменты необходимы для проведения передней риноскопии: 1) шпатель; 2) зеркало носоглоточное; 3) зеркало гортанное; 4) носорасширитель. 5. Какие анатомические образования относятся к передней стенке глотки: 1) слуховые трубы; 2) хоаны; 3) трубные миндалины 4) зев; 5) корень языка; 6) вход в гортань. 6. Какие анатомические образования относятся к боковой стенке глотки: 1) слуховые трубы; 2) хоаны; 3) трубные миндалины 4) зев; 5) корень языка; 6) вход в гортань. 7. Какие методы применяются для исследования носоглотки у детей? 1) задняя риноскопия; 2) пальцевое исследование носоглотки; 3) гипофарингоскопия.
8. Выберите методы обследования ротоглотки? а) мезофарингоскопия; б) ороскопия; в) задняя риноскопия; г) непрямая ларингоскопия; д) прямая ларингоскопия; е) рентгенологическая.
9. Какие методы применяются для исследования носоглотки? 1) задняя риноскопия; 2) пальцевое исследование носоглотки; 3) гипофарингоскопия. 10. Выберите методы обследования гортаноглотки? 1) мезофарингоскопия; 2) ороскопия; 3) задняя риноскопия; 4) непрямая ларингоскопия; 5) прямая ларингоскопия; 6) рентгенологическая.
ОТВЕТЫ: 1) 1, 3 2) 2 3) 1,2 4) 4 5) 2,4,5,6 6) 1,3 7) 1,2 8) 1 9) 1,2 10) 4,5,6.
Выберите правильные ответы: 1. Какие функции выполняет глотка? 1) глотательная; 2) вкусовая; 3) дыхательная; 4) резонаторная; 5) защитная; 6) пищеварительная. 2. Для кого метод пальцевого исследования носоглотки является обязательным. 1) дети; 2) взрослые; 3) пожилые. 3. Выберите инструменты при помощи, которых обследуется гортаноглотка: 1) шпатель; 2) зеркало носоглоточное; 3) зеркало гортанное. 4. Какие анатомические образования выполняют механическую защитную функцию: 1) секреторный аппарат; 2) лимфоаденоидная ткань; 3) вязкость слизи; 4) мерцательный эпителий 5. Какие анатомические образования выполняют защитную биологическую функцию: 1) секреторный аппарат; 2) лимфоаденоидная ткань; 3) вязкость слизи; 4) мерцательный эпителий. ОТВЕТЫ: 1) 1,2,3,4,5 2) 1 3) 3 4) 3,4 5) 1,2
КОНТРОЛЬНЫЕ ВОПРОСЫ 1. Перечислите функции глотки. 2. Перечислите структурные элементы небных миндалин 3. Какие анатомические образования ротоглотки видны при мезофарингоскопии. 4. Перечислите методы исследования гортаноглотки. 5. Какие методы обследования необходимо провести больному при наличии у него затруднения носового дыхания, гнусавости? 6. Как определить степень гипертрофии нёбных миндалин? 7. Какие жалобы у больного с гипертрофией аденоидов III ст. 8. Перечислите лимфоидные структуры в ротоглотке. 9. Что является стромой небных миндалин? 10. Какие миндалины находятся в носоглотке ребенка? 11. Перечислите методы исследования носоглотки: 12. Какие будут жалобы больного при наличии паралича мягкого неба?
СИТУАЦИОННЫЕ ЗАДАЧИ
1. Больной В., 35 лет, предъявляет жалобы на сильную боль в горле, больше справа, боль в правом ухе, затруднение при глотании и открывании рта, общее недомогание. Заболел 4 дня назад после перенесенной ангины. Температура тела 39,3° С. Голос имеет гнусавый оттенок, рот открывает на один поперечный палец. В глотке определяется яркая гиперемия слизистой оболочки, инфильтрация в околоминдаликовой области справа, правая небная миндалина сдвинута к средней линии. Язычок резко отечен и смещен несколько влево. Уплотнены, увеличены и болезненны при пальпации подчелюстные лимфоузлы справа. Вопросы: 1. Топография клетчаточных пространств глотки. 2. Поставьте диагноз. 3. Тактика лечения.
2. Больная Т., 23 лет, жалуется на болезненные ощущения в горле по утрам, дискомфорт при глотании, першение, неприятный запах изо рта. Из анамнеза выяснено, что часто болеет простудными заболеваниями; 1 -2 раза в год бывают ангины, с повышением температуры тела до 38 - 39° С. При объективном исследовании состояние больной удовлетворительное, температура тела 36,7° С, пульс 70 ударов в минуту, ритмичный, АД - 110/70 мм. рт. ст. Со стороны внутренних органов патологии не выявлено. При исследовании ЛОР-органов обнаружено: полость носа без патологии, в глотке - гиперемия и валикообразное утолщение краев небных дужек, небные миндалины не увеличены, спаяны с дужками. Лакуны миндалин расширены и заполнены гнойными пробками. Слизистая задней стенки глотки не изменена. Пальпируются увеличенные подчелюстные и верхние шейные лимфоузлы. Вопросы: 1. Лимфаденоидное глоточное кольцо Вальдейера-Пирогова. Анатомия небных миндалин. 2. Поставьте диагноз. 3. Тактика лечения данной больной.
3. Больная Н., 28 лет, жалуется на частые ангины (2 - 3 раза в год), с высокой температурой, слабость, недомогание, потливость, быструю утомляемость при физической нагрузке, сердцебиение. Длительно и безуспешно лечится у дерматолога по поводу пиодермии, особенно сильно обострившейся после последней ангины, перенесенной 2 месяца назад. С этого времени постоянно держится субфебрильная температура. При объективном исследовании общее состояние удовлетворительное, температура тела - 37,2° С, пульс 80 ударов в минуту, АД - 120/90 мм. рт. ст. При исследовании ЛОР-органов выявлена гиперемия и валикообразное утолщение краев небных дужек, небные миндалины отечные с цианотичным оттенком, спаяны с дужками. Лакуны небных миндалин расширены, заполнены гнойными пробками. Поверхность миндалин неровная, консистенция плотная, видны белесоватые рубцы. Пальпируются увеличенные подчелюстные и передние шейные лимфоузлы. Со стороны других ЛОР-органов патологии не выявлено. Вопросы: 1. Лимфоидное глоточное кольцо Вальдейера-Пирогова. Кровоснабжение небных миндалин. 2. Морфологические формы хронического тонзиллита. 3. Поставьте клинический диагноз данной больной. Лечение заболевания. Пример решение задачи №3: 1) В глотке располагаются 6 основных миндалин: I – II – парные нёбные миндалины (tonsilla palatinae), находятся в ротоглотке, в треугольной нише, образованной передней и задней дужками мягкого нёба и корнем языка снизу; III – непарная глоточная (tonsilla epipharyngea), расположена на задневерхней стенке носоглотки, а точнее в её своде; IV – непарная язычная (tonsilla lingualis), находится в корне языка, относится в топографическом отношении к гортаноглотке; V – VI - (парные) тубарные (трубные) миндалины (tonsilla tubaria), представляют собой скопления лимфаденоидной ткани в области устья слуховых труб. Кроме того, в глотке имеются рассеянные скопления лимфоидной ткани, локализованные на задней стенке глотки в виде лимфоидных гранул, а также тяжи лимфоидной ткани расположенные симметрично с обеих сторон, медиальнее задней небной дужки. Основной артерий, питающей НМ является нёбная артерия, являющаяся ветвью наружной челюстной артерии, реже ветвью восходящей глоточной артерии. Также описаны ветви от восходящей нёбной артерии, наружной челюстной артерии, язычной артерии, нисходящей нёбной артерии, восходящей глоточной артерии, реже от затылочной артерии и передней нёбной артерии. К.И. Богданович в васкуляризации НМ выделяет три основных типа: I тип – НМ кровоснабжаются только через ветви от восходящей нёбной артерии; II тип – кровоснабжение от восходящей нёбной артерии и наружной челюстной артерии; III тип – кровоснабжение из трех источников: от восходящей нёбной артерии, наружной челюстной артерии и язычной артерии. 2) Морфологические формы хронического неспецифического тонзиллита. Первый – хронический лакунарный или лакунарно-паренхиматозный тонзиллит. Второй- хронический паренхиматозный тонзиллит. Третий- хронический паренхиматозно-склеротический тонзиллит. 3) Диагноз по классификации И.Б.Солдатова: Хронический неспецифический тонзиллит, декомпенсированная форма по рецидиву ангин. Лечение: Пациентке показано оперативное лечение - двусторонняя тонзиллэктомия. В предоперационном периоде необходима консультация смежных специалистов: ревматолог (сохраняющейся субфебрилитет), дерматолог (рецидивирующая пиодермия), кардиолог (сердцебиение). Операция проводится под местной инфильтрационной анестезией. Необходима адекватная антибиотикотепапия в послеоперационном периоде. Диспансерное наблюдение после двусторонней тонзиллэктомии в течение 6 месяцев.
СПИСОК ЛИТЕРАТУРЫ Основная литература 1. Пальчун В.Т., Лучихин Л.А., Магомедов М.М. Практическая оториноларингология: учебное пособие для студентов медицинских вузов. – М.: ООО «МИА», 2006.-368 с. 2. Пальчун В.Т, Магомедов М.М. Оториноларингология. М.: «Медицина», 2007-504 с.
Дополнительная литература 1. Богомильский М.Р. Чистякова В.Р. Детская оториноларингология. М., 2006. – 429 с. 2. Руководство по оториноларингологии (для врачей). Под ред. И.Б. Солдатова. М., Дата добавления: 2016-06-05 | Просмотры: 523 | Нарушение авторских прав |

 петли Бохона (рис. 19,21), при этом миндалина максимально отводится
петли Бохона (рис. 19,21), при этом миндалина максимально отводится