|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
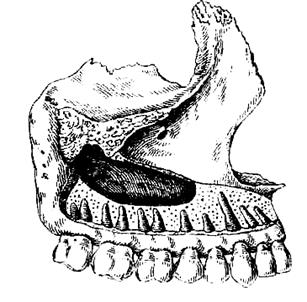
ОДОНТОГЕННОЕ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИОдонтогенное воспаление верхнечелюстной пазухи (синуит) представляет собой заболевание слизистой оболочки, выстилающий ее. Источниками инфекции могут быть одонтогенные воспалительные очаги, поэтому синуит верхнечелюстной пазухи называется одонтогенным. Этиология. Воспаление верхнечелюстной пазухи вызывается обычной микрофлорой полости рта, участвующей в развитии острого, обострении хронического периодонтита и находящейся в других одонтогенных очагах. Патогенез. Источником инфекции чаще являются острый или обострившийся хронический периодонтит верхнего первого, второго большого коренного, второго малого коренного зубов, а также нагноившаяся радикулярная киста, остеомиелит верхней челюсти, воспаление в области ретенированных зубов - клыка, второго малого коренного зуба. Нередко воспаление верхнечелюстной пазухи может быть связано с удалением зубов, особенно травматичным. В таких случаях повреждаются стенки альвеолы, дно верхнечелюстной пазухи, в нее проталкиваются корень или грануляционные околоверхушечные разрастания при кюретаже. При близком расположении верхнечелюстной пазухи к корням малых и больших коренных зубов при лечении может происходить проталкивание через верхушку корня зуба гангренозного распада, попадание пломбировочного материала, что также может вызывать ее воспаление. Большое значение в развитии одонтогенного воспаления верхнечелюстной пазухи имеют особенности ее анатомического строения (рис. 1).
Рис. 1. Взаимоотношение дна верхнечелюстной пазухи и зубов верхней челюсти. Часто наблюдается близкое расположение корней зубов к дну ее, когда только тонкая прослойка костной ткани отделяет их, или непосредственное прилегание их к слизистой оболочке пазухи. Помимо перечисленных причин, большое значение в патогенезе воспаления верхнечелюстной пазухи имеет состояние защитных реакций организма, что определяет характер процесса. Патологическая анатомия. Одонтогенное воспаление верхнечелюстной пазухи может иметь острое, подострое и хроническое течение. Хроническая форма воспаления может сопровождаться обострением. Микроскопические изменения слизистой оболочки при воспалении верхнечелюстной пазухи разнообразны. Морфологические изменения в верхнечелюстной пазухе во многом зависят от патогенеза воспаления. При прободении дна полости, проникновении инфекции от периапикальных очагов, попадании инородных Тел наблюдаются изменения в ограниченном участке слизистой оболочки. При развитии заболевания вследствие острого остеомиелита, нагноения радикулярной кисты в процесс вовлекается слизистая оболочка всей пазухи. При остром процессе отмечаются отек, гиперемия слизистой оболочки пазухи, которая утолщается, уменьшая объем полости и нередко закрывая или суживая отверстие в полость носа. Вначале в слизистой оболочке выражено катаральное воспаление, а далее эпителиальный покров местами пронизывается лимфоцитами и полияуклеарами, местами он слущен. Подслизистый слой набухает, сосуды его расширены, вокруг них образуются круглоклеточные инфильтраты и очаговые кровоизлияния. В отдельных участках подслизистого слоя образуются щели разной величины (псевдокисты). Слизистые железы увеличены, из них выделяется значительный секрет, заполняя полость. Катаральное воспаление через 2-3 дня сменяется гнойным, когда воспалительные изменения в слизистой оболочке более выражены (увеличиваются ее гиперемия, отек). Инфильтрация слизистой оболочки интенсивная за счет круглоклеточных элементов с преобладанием полиморфно-ядерных лейкоцитов, образуются отдельные микроабсцессы. Наблюдаются воспалительные изменения в надкостнице и костной ткани. Клиническая картина. При остром воспалении верхнечелюстной пазухи больные жалуются на боли в подглазничной, щечной областях или во всей половине лица, чувство тяжести, заложенность соответствующей половины носа. Боли усиливаются, иррадиируют в лобную, височную, затылочную области, зубы верхней челюсти. Нередко наблюдаются боли в области больших и малых коренных зубов, чувствительность их при накусывании. Болевые ощущения могут меняться в зависимости от количества накапливающегося экссудата в пазухе и его оттока. После появления из полости носа серозных или серозно-гнойных выделений боли уменьшаются. Отмечаются жалобы на общее недомогание, головные боли, слабость, потерю аппетита. Характерно нарушение обоняния — от понижения до полной его потери. Общее состояние может быть не нарушено, но чаще наблюдаются повышение температуры до 37,5-38°С, разной степени выраженные симптомы интоксикации: разбитость, слабость, озноб, плохой сон и др. При внешнем осмотре наблюдается воспалительная припухлость (отек) в щечной и подглазничной областях, у некоторых больных изменений может не быть. Пальпация и перкуссия передней стенки тела верхней челюсти, скуловой кости болезненны. Регионарные лимфатические узлы на. стороне поражения увеличены, болезненны. В преддверии полости рта отмечаются покраснение, отечность слизистой оболочки. Перкуссия двух - трех зубов (малых и больших коренных)1 болезненна. В полости носа с соответствующей стороны наблюдаются отек и гиперемия слизистой оболочки, увеличение средней или нижней раковины и выделение гноя из носового хода, особенно при наклоне головы вниз и вперед. При значительной отечности слизистой оболочки верхнечелюстной пазухи отток гноя может быть затруднен и при риноскопии отделяемого может не быть. Смазывание среднего носового хода и средней носовой раковины 1 % раствором дикаина с одной каплей 0,1 % раствора адреналина позволяет получить отделяемое из пазухи, а при имеющемся оттоке усилить его. Диагноз. Основой диагностики острого синуита являются клиническая картина заболевания, данные обследования и результаты осмотра. На рентгенограмме обнаруживается снижение прозрачности верхнечелюстной пазухи. Рентгеновские снимки зубов позволяют уточнить источник одонтогенной инфекции. Дифференциальный диагноз. Острый синуит следует дифференцировать от острого пульпита, периодонтита, невралгии тройничного нерва. Наиболее сложен дифференциальный диагноз с невралгией. При невралгии ветвей тройничного нерва боли приступообразные, ограничены зоной иннервации одной из ветвей тройничного нерва, отмечаются точки или участки болезненности, нарушения чувствительности кожи лица или слизистой оболочки полости рта соответственно «курковым зонам». Лечение. Терапия воспаления верхнечелюстной пазухи заключается в ликвидации периапикального воспалительного очага, явившегося причиной заболевания верхнечелюстной пазухи. Производят пункцию с промыванием и введением в пазуху антибиотиков, ферментов. Промывают ее также через зубную альвеолу. В полость носа следует закапывать сосудосуживающие средства для анемизации слизистой оболочки и создания оттока из пазухи через естественное отверстие носа. Назначают физиотерапевтические процедуры: УВЧ, флюктуоризацию, диатермию, излучение гелий-неонового лазера. Общее лечение должно состоять из назначений анальгина, амидопирина, фенацетина, ацетилсалициловой кислоты по 0,25- 0,5 г 2-3 раза в день, десенсибилизирующих средств - димедрола по 0,03-0,05 г, супрастина по 0,025 г, диазолина по 0,05-0,1 г 3 раза в день. В зависимости от функционального состояния организма и особенностей клинического течения заболевания назначают курс лечения сульфаниламидами, антибиотиками, общеукрепляющую и стимулирующую терапию. Рано начатое и правильно проведенное лечение, как правило, дает хорошие результаты и наступает полное выздоровление. Осложнения. Острое воспаление верхнечелюстной пазухи может осложняться развитием периостита верхней челюсти, абсцесса или флегмоны клетчатки глазницы, а также переходом процесса на другие пазухи носа, решетчатый лабиринт. Реже происходит вовлечение в процесс вен лица и синусов твердой мозговой оболочки. Прогноз острого синуита верхнечелюстной пазухи в основном благоприятный. Указанные выше осложнения, особенно флегмона глазницы, флебит, тромбофлебит вен лица и синусов твердой мозговой оболочки, могут быть причиной смертельных исходов. При хирургическом лечении хронического синусита прогноз благоприятный. Профилактика одонтогенного воспаления верхнечелюстной пазухи состоит в санации полости рта - лечении кариеса зубов и его осложнений, своевременных хирургических вмешательствах (удаление зубов и корней, вскрытие поднадкостничных очагов). Следует удалять на верхней челюсти ретенированные зубы, являющиеся источником воспаления. При удалении малых и больших коренных зубов верхней челюсти следует обращать внимание на соотношение корней зубов и дна верхнечелюстной пазухи, исключить травматичность вмешательства при удалении зубов. Дата добавления: 2015-12-15 | Просмотры: 543 | Нарушение авторских прав |