|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология
|
Ред. Кацнельсона Л.А., Лысенко В.С., Балишанской Т.И
| | ФЛЮОРЕСЦЕНТНАЯ АНГИОГРАФИЯ (ФАГ)
| 
|
| Метод флюоресцентной ангиографии
С 1961 г. после работ Novotny и Alvis (1961), показавших возможность серийного фотографирования контрастированных флюоресцеином сосудов глазного дна, метод исследования, получивший название флюоресцентной ангиографии глазного дна (ФАГД), приобрёл особое значение в вопросах диагностики и патогенеза различных поражений сетчатки и хориоидеи. ФАГД преодолела ранее недосягаемый барьер и позволила изучать микроциркуляцию глаза in vivo. Флюоресцеин, введённый внутривенно, контрастирует сосуды переднего отдела глаза, хориоидеи и сетчатки, что можно зарегистрировать фотографически. Флюоресценция сосудов на позитивных фотографиях определяется в виде белых полос на фоне глазного дна, на негативных снимках соотношения обратные.
Для флюоресцентного исследования применяют различные модели фотографических камер: "Ретинофот-211", фундус-камеры фирмы "Орtоn" РР-4 и РК-50 (Германия), японские камеры фирм "Саnon" и "Торсоn", полуавтоматическую ручную фундус-камеру "Коwа КС-2" (Япония). Фотощелевые лампы SL-ЗО и SL-75 снабжены аппаратурой для флюоресцентной ангиографии переднего отрезка глаза. В отечественной практике наиболее популярным прибором является автоматическая фундус-камера фирмы "Орtоn". Этот прибор обладает весьма коротким циклом (перезарядка конденсатора вспышки между экспозициями) и вспышкой большой интенсивности, что позволяет использовать плёнку средней чувствительности. В этой камере применена специальная система автоматической подачи плёнки, приводимая в действие двигателем с встроенным в него электромагнитом. Фотографирование производится нажатием на педаль, так что исследователь всё своё внимание может сосредоточить на объекте исследования. Камера готова к повторной съёмке через 0,5 с, что обеспечивает достаточно высокую скорость серийного фотографирования. Синхронно со съёмкой осуществляется отсчёт временных интервалов, они проецируются на плёнку в ходе ангиографии.
При флюоресцентной ангиографии любой камерой удовлетворительные результаты получаются лишь тогда, когда оптимально сбалансированы светоизлучение вспышки, проницаемость возбуждающего фильтра, спектр активации и флюоресценции красителя, отражательная способность сетчатки, спектр пропускания барьерного фильтра, светочувствитеьность плёнки.
Флюоресцеин - слабая двухосновная кислота из группы ксантенов, используется в виде натриевой соли, хорошо растворимой в воде. Обладает очень высокой эмиссионной способностью, 95% поглощённого синего света (максимум абсорбции 480-500 нм) трансформируется в свет флюоресценции (максимум эмиссионной кривой соответствует 525-530 нм). При введении в кровь 80-85% флюоресцеина связывается с альбуминами плазмы. Однако эти связи слабые и лабильные, значительно зависят от температуры и рН крови. Благодаря небольшим размерам молекулы и низкой молекулярной массе флюоресцеин легко проникает через большинство биологических мембран путём диффузии. Окрашивание кожи и слизистых оболочек достигает максимума через 10 мин после введения, освобождение тканей от флюоресцеина происходит в течение 24-48 ч.
Распределение флюоресцеина в тканях глаза изучал ряд исследователей (Ashton, Machemer, 1965; Cunha-Vaz, 1966) с использованием ангиографических и гистологических методов. Выявлено, что структуры, образующие гематоофтальмический барьер, в норме не пропускают флюоресцеин. К ним относятся сосуды сетчатки, имеющие плотный слой эндотелиальных клеток, связанных между собой особо прочными межклеточными соединениями и слой пигментного эпителия, где практически отсутствуют интерцеллюлярные пространства. В то же время флюоресцеин свободно проникает через фенестрированную стенку хориокапилляров и накапливается в экстравазальных пространствах хориоидеи, окрашивает мембрану Бруха (базальная пластинка сосудистой оболочки глаза) и склеру. Слой пигментного эпителия задерживает переднюю диффузию флюоресцеина из хориокапиллярного слоя. Функционирующие в норме барьеры для проникновения флюоресцеина в сетчатку разрушаются при патологических состояниях, что имеет принципиальное значение для интерпретации флюоресцентных ангиограмм (табл. 1-1).
| | Таблица 1-1 Проницаемость структур глаза для флюоресцеина
| | Структура
| Проницаемость
| Локализация барьера
| | Артериолы и капилляры сетчатки
| Нет
| Эндотелиальные клетки и соединяющие их комп-лексы
| | Большие хориоидальные сосуды
| Нет
| Эндотелиальные клетки
| | Хориокапилляры
| Да
|
| | Мембрана Бруха
| Да
|
| | Пигментный эпителий
| Нет
| Клетки пигментного эпи-телия и соединяющие их комплексы
| | Сосуды радужной оболочки
| Нет
|
| | Цилиарный эпителий
| Да
|
| | МЕТОДИКА ИССЛЕДОВАНИЯ
Для получения хороших ангиограмм существенное значение имеют использование современной фундус-камеры с высокой скоростью фотографирования, стандартизованная обработка плёнки, контакт с пациентом, прозрачность сред глаза, концентрация, количество и способ введения флюоресцеина. Перед ангиографией необходимо подготовить прибор к работе: зарядить плёнкой, установить счётчик кадров, выполнить функциональную проверку готовности нажатием педали переключателя или пусковой кнопки. Целесообразно объяснить пациенту смысл исследования и порядок его проведения. Флюоресцеин, обычно 5 мл 10% раствора, вводят в локтевую вену, максимальная концентрация красителя в сосудах глазного дна должна достигаться как можно быстрее. До введения флюоресцеина делают фотографию без фильтра, затем в красном и зелёном свете, в синем свете производится контрольный снимок, т.е. начинается исследование: После этого быстро вводят флюоресцеин, и через 5-7 с начинается серийная фотосъёмка (около 20 кадров). Отдельные снимки делают с увеличением интервала. При флюоресцентном исследовании возбуждающий и барьерный светофильтры подбирают таким образом, чтобы они полностью поглощали все лучи, исходящие от источника возбуждения (рис. 1-3).
 Рис. 1-3. Спектр пропускания фильтров. Сплошная линия - кривая возбуждения синего фильтра (йли эмиссия), пунктирная - кривая барьерного жёлтого фильтра, заштрихованная часть - псевдофлюоресценция.
Если это условие выполнено, то на снимке получается изображение, "созданное" только флюоресцеином. Для получения качественного контрастного изображения применяют плёнку отечественного производства РФ-3 чувствительностью 1000-1200 обратных рентген, обладающую повышенной чувствительностью к жёлто-зелёной части спектра.
Большинство исследователей, изучавших влияние флюоресцеина на организм, отмечают отсутствие у него токсичности, но не исключены аллергические реакции и аномальная чувствительность к препарату (Rosen, 1969; Wessing, 1969). По данным МНИИ глазных болезней им. Гельмгольца, при проведении 1500 исследований аллергическая сыпь отмечена у 4 больных, коллаптоидное состояние - у 5, пирогенная реакция - у 2 и рвота - у 7 обследуемых. В 5-10% случаев бывает кратковременная тошнота. Все явления быстро исчезли, и ни одно не привело к серьёзным последствиям, но в литературе описаны случаи инфаркта миокарда, отёка лёгких, отёка гортани, гипертонического криза, что заставляет принимать меры предосторожности. Противопоказано проведение ФАГД лицам с аллергическим шоком в анамнезе, а также страдающим бронхиальной астмой, тромбофлебитом. В кабинете ангиографии должны быть средства неотложной помощи. Целесообразно провести внутрикожную пробу с флюоресцеином по типу реакции Манту перед исследованием.
Интерпретация флюоресцентных ангиограмм может быть достоверной только при глубоком знании особенностей клиники разнообразных поражений глазного дна и применении к ним данных ФАГД.
Из количественных методик оценки ФАГД следует отметить углубление метода калиброметрии. Контрастированный ретинальный сосуд имеет чёткие границы, вследствие чего точность измерения его диаметра повышатся. В МНИИ глазных болезней им. Гельмгольца Т.И. Балишанская и Т.И. Форофонова предложили собственную модификацию флюоресцентной калиброметрии, при которой точность расчёта калибра сосудов сетчатки значительно выше, чем при обычных исследованиях. При флюоресцентной калиброметрии диаметр сосуда увеличивается на 10-15% в связи с тем, что флюоресцеин окрашивает слой плазмы, расположенный между центральным слоем крови и стенкой сосуда.
В интерпретации ФАГД в норме значительное место занимает определение фаз прохождения флюоресцеина по сосудам глазного дна. Л.А. Кацнельсон, Т.И. Форофонова (1990) предложили выделять раннюю хориоидальную фазу (первое появление флюоресцеина в хориоидее или цилиоретинальной артерии), время хориоидальной перфузии (между ранней хориоидальной фазой и пиком хориоидальной флюоресценции), раннюю ретиноартериальную фазу, время ретиноартериальной перфузии (от ранней артериальной фазы до полного контрастирования артериальной системы сетчатки), раннюю ретановенозную фазу (пристеночное контрастирование вен), позднюю ретиновенозную фазу, время ретиновенозной перфузии (от ранней венозной фазы до полного контрастирования венозной сети).
У здоровых людей в возрасте от 16 до 60 лет время ранней хориоидальной фазы составляет 8,9+0,34 с, время хориоидальной перфузии - 6,1+0,65 с, ранняя артериальная фаза - 10-12 с, время ретиноартериальной перфузии - 9,7+0,45 с, ранняя ретиновенозная фаза - 11,2+0,45 с, время ретиновенозной перфузии - 5,7+0,13 с (рис. 1-4, 1-5, 1-6, 1-7, 1-8, 1-9). Точный расчёт времени прохождения флюоресцеина затруднителен, так как время "рука-сетчатка" зависит от скорости введения флюоресцеина, скорости фотографирования, особенностей циркуляции крови.
Во всех случаях следует отграничивать хориоидальную фазу от следующей за ней ранней артериальной. Смещение их по времени свидетельствует о задержке хориоидальной циркуляции, что может иметь диагностическое значение.
Качественная интерпретация ангиограмм основывается на анализе уменьшения и увеличения флюоресценции (гипо- и гиперфлюоресценция). Гипофлюоресценция может быть обусловлена блокированием флюоресценции каким-либо веществом или тканью, которые непрозрачны для жёлто-зелёных лучей (геморрагии, кисты сетчатки, пигмент и др.) (рис. 1-10, 1-11, 1-12) или недостаточностью кровоснабжения (окклюзия сосудов, аваскулярные ишемические зоны, атрофия диска зрительного нерва) (рис. 1-13, 1-14). Гиперфлюоресценция вызывается дефектами пигментного эпителия, который не экранирует хориоидальную флюоресценцию, экстравазальным выходом флюоресцеина через патологичски изменённую стенку сосуда или накоплением флюоресцеина в патологических очагах (рис. 1-15, 1-16, 1-17).
Гиперфлюоресценцию необходимо дифференцировать с ауто- и псевдофлюоресценцией. Аутофлюоресценция обусловлена присутствием естественных флюорохромов, когда структуры глаза флюоресцируют без окраски флюоресцеином (например, друзы диска зрительного нерва) (рис. 1-18). Псевдофлюоресценция вызывается способностью некоторых тканей (склера, миелиновые волокна) настолько интенсивно отражать свет, что это может имитировать флюоресценцию. Очаги ауто- и псевдофлюоресценции видны на контрольных снимках ещё до введения флюоресцеина, в связи с чем их часто объединяют под названием "доинъекционная флюоресценция".
Исследование микроциркуляции диска зрительного нерва с помощью ФАГД помогает дифференциальной диагностике при его отёке, ретробульбарных невритах, псевдозастое, друзах, васкулитах, новообразованиях и другой патологии. При глаукоме ишемия диска зрительного нерва выявляется до видимых клинически признаков его поражения, но визуальная оценка нарушения флюоресценции диска трудна и недостоверна. В связи с этим Т.И. Форофонова предложила модификацию метода денситометрии флюоресцентных ангиограмм, названную денситометрическим сканированием. Возрастающая интенсивность микроциркуляции диска выражается в виде кривой. ФАГД показала также, что офтальмоскопически определяемые изменения цвета диска (покраснение или побледнение) далеко не всегда связаны с его патологией.
Приведём краткие характеристики ангиографической картины при некоторых заболеваниях сетчатки и зрительного нерва (Л.А. Кацнельсон, 1981). При нарушении связи мембраны Бруха и пигментного эпителия сетчатки происходит скопление серозного экссудата с локальной отслойкой пигментного эпителия. Отслоенный пигментный эпителий имеет куполообразный вид, натягивается и истончается, на флюоресцентных ангиограммах отслойка пигментного эпителия проявляется в виде круглого очага гиперфлюоресценции с чёткими границами, так как в неповреждённых участках пигментный эпителий плотно связан с мембраной Бруха. При длительно существующих отслойках пигментного эпителия нарушаются процессы его метаболизма и образуется одна или несколько точек, через которые серозная жидкость поступает в субретинальное пространство, вызывая серозную отслойку нейроэпителия. Связь между пигментным и нейроэпителием значительно слабее, поэтому отслойка нейроэпителия имеет нечёткие границы и по площади может значительно превышать область отслойки пигментного эпителия.
При центральной серозной хориопатии выявление на ангиограмме точки фильтрации значительно повышает вероятность успешной лазеркоагуляции.
Окончатый дефект пигментного эпителия возникает при отсутствии пигмента, экранирующего хориоидальную флюоресценцию. Основные причины - атрофия пигментного эпителия и врождённое уменьшение пигмента. Гиперфлюоресценция при дефекте пигментного эпителия зависит от состояния как пигментного эпителия, так и хориокапилляров. Характерные изменения на ангиограмме: гиперфлюоресценция появляется в ранней фазе, соответствующей контрастированию хориоидеи; флюоресценция усиливается параллельно увеличению концентрации флюоресцеина в хориоидее; не определяется увеличения зоны флюоресценции или изменения её формы в поздних фазах ангиографии; флюоресценция уменьшается в фазе выхода флюоресцеина.
Окончатые дефекты пигментного эпителия наблюдаются при дистрофиях сетчатки и макулярных разрывах, друзах, ангиоидных полосах, хронических отслойках пигментного эпителия и нейроэпителия и др.
Друзы - скопления метаболитов между пигментным эпителием и мембраной Бруха. Они вызывают микроотслойки пигментного эпителия, из которых со временем развиваются окончатые дефекты пигментного эпителия. Большие друзы могут блокировать флюоресценцию в ранней фазе ангиографии, но в артериовенозной фазе гиперфлюоресценция проявляется. Обычно при ФАГД определяется больше друз, чем при офтальмоскопии.
Окончатый дефект пигментного эпителия на ангиограмме даёт полный разрыв сетчатки в макулярной области, а при ламеллярных истончениях сохраняются наружные слои сетчатки и не происходит депигментации и атрофии пигментного эпителия. Отмечаемое при макулярных отверстиях валикообразное утолщение сетчатки по краю разрыва является своеобразной отслойкой пигментного эпителия, дающей слабую флюоресценцию в артерио-венозной фазе.
Кистовидный отёк макулы выявляется на ангиограмме выходом флюоресцеина из перифовеальных ретинальных капилляров, окружающих бессосудистую зону. Флюоресценция постепенно распространяется от центра к периферии отёка, заполняя кистозные полости, что хорошо определяется в поздней фазе ангиографии в виде своеобразной розетки.
При центральной дисциформной хориоретинальной дистрофии ангиографическая картина зависит от стадии и течения процесса. Отслойка пигментного эпителия является одним из ранних симптомов. Позже происходит прорастание хориоидальных сосудов в субретинальное пространство с формированием субретинальной неоваскулярной мембраны. В хориоидальной фазе ангиографии мембрана контрастируется в виде колеса со спицами. В поздних фазах детали неоваскулярной мембраны утрачиваются, так как вся её зона интенсивно флюоресцирует. Стенка новообразованного сосуда не становится барьером для флюоресцеина, свободно пропуская его. На стадии рубцевания новообразованные сосуды облитерируются и замещаются фиброзной тканью. Выявляются дефекты пигментного эпителия и участки гипофлюоресценции в результате пигментации и геморрагий.
При наследственных поражениях макулярной области (болезнь Штаргардта) на ангиограмме выявляются единичные точечные дефекты пигментного эпителия, что при прогрессировании атрофии пигментного эпителия приводит к картине ареолярной центральной атрофии хориоидеи.
Своеобразную ангиографическую картину имеет секторальная форма передней ишемической нейропатии: неповреждённая часть зрительного нерва даёт нормальную флюоресценцию, а поражённый сектор контрастируется в поздней фазе ангиографии или не контрастируется совсем. Изучение хориоидальной циркуляции показало дефект заполнения в секторе, соответствующем локализации процесса.
Многообразные флюоресцеинангиографические проявления сосудистых поражений глазного дна (диабетическая ретинопатия, тромбозы центральной вены сетчатки и её ветвей и др.) требуют отдельного рассмотрения. Укажем лишь, что выявление неперфузируемых зон сетчатки (фокальная капиллярная окклюзия) в болыиинстве случаев возможно только при ФАГД, поскольку именно эти участки инициируют развитие новообразованных сосудов, а те в свою очередь приводят к необратимым тяжёлым осложнениям вплоть до слепоты и гибели глаза. Значение ФАГД в этих случаях трудно переоценить. Своевременная лазерная коагуляция в большинстве случаев позволяет предотвратить тяжёлые последствия.
Наряду с ФАГД можно проводить флюоресцентную ангиографию переднего отрезка глаза: радужной оболочки, перилимбальной сети и сосудов конъюнктивы. Так можно получить дополнительную информацию о васкулярных изменениях при сосудистых заболеваниях глаза (рис. 1-19, 1-19а, 1-20).
Развитие метода ФАГД связано со стремлением к его техническому усовершенствованию. Использование стереосепаратора позволяет получить стереоангиограмму, по которой можно оценить выстояние патологического очага.
В последние годы бурно развиваются видеоангиографические исследования и системы цифровой обработки изображений. Задействовано новое поколение офтальмологических приборов: фундус-камера РР-450 с базовой системой ВА5-420 фирмы "Цейсс" (Германия), камера IMAGE-net-640 фирмы "Топкон" (Япония), система "САРИ тм" ТОО фирмы "ЭКОМ" (Россия). Непрерывность регистрации прохождения красителя на мониторе и возможность последующей компьютерной обработки видеозаписи существенно увеличивают объём получаемой информации.
Весьма перспективна количественная оценка проницаемости гематоофтальмического барьера с помощью флюоресцеина как индикатора (флюорофотометрия).
Для исследования хориоидальной циркуляции целесообразно применение в качестве красителя индоцианина зелёного. Он возбуждается и излучает в инфракрасном диапазоне, при этом ликвидируется экранирующее действие пигментного эпителия.
Интересные данные получены при флюоресцентной ангиографии переднего отрезка глаза, в частности перилимбальной зоны, при иридоангиографии.
Таким образом, флюоресцентная ангиография позволила перейти от статического наблюдения клинической картины заболевания к динамическому анализу особенностей микроциркуляторных нарушений, оказав революционизирующее влияние на изучение патогенеза заболеваний глазного дна, их диагностику и лечение.
ЗАДАЧИ ФАГД
Рис. 1-3. Спектр пропускания фильтров. Сплошная линия - кривая возбуждения синего фильтра (йли эмиссия), пунктирная - кривая барьерного жёлтого фильтра, заштрихованная часть - псевдофлюоресценция.
Если это условие выполнено, то на снимке получается изображение, "созданное" только флюоресцеином. Для получения качественного контрастного изображения применяют плёнку отечественного производства РФ-3 чувствительностью 1000-1200 обратных рентген, обладающую повышенной чувствительностью к жёлто-зелёной части спектра.
Большинство исследователей, изучавших влияние флюоресцеина на организм, отмечают отсутствие у него токсичности, но не исключены аллергические реакции и аномальная чувствительность к препарату (Rosen, 1969; Wessing, 1969). По данным МНИИ глазных болезней им. Гельмгольца, при проведении 1500 исследований аллергическая сыпь отмечена у 4 больных, коллаптоидное состояние - у 5, пирогенная реакция - у 2 и рвота - у 7 обследуемых. В 5-10% случаев бывает кратковременная тошнота. Все явления быстро исчезли, и ни одно не привело к серьёзным последствиям, но в литературе описаны случаи инфаркта миокарда, отёка лёгких, отёка гортани, гипертонического криза, что заставляет принимать меры предосторожности. Противопоказано проведение ФАГД лицам с аллергическим шоком в анамнезе, а также страдающим бронхиальной астмой, тромбофлебитом. В кабинете ангиографии должны быть средства неотложной помощи. Целесообразно провести внутрикожную пробу с флюоресцеином по типу реакции Манту перед исследованием.
Интерпретация флюоресцентных ангиограмм может быть достоверной только при глубоком знании особенностей клиники разнообразных поражений глазного дна и применении к ним данных ФАГД.
Из количественных методик оценки ФАГД следует отметить углубление метода калиброметрии. Контрастированный ретинальный сосуд имеет чёткие границы, вследствие чего точность измерения его диаметра повышатся. В МНИИ глазных болезней им. Гельмгольца Т.И. Балишанская и Т.И. Форофонова предложили собственную модификацию флюоресцентной калиброметрии, при которой точность расчёта калибра сосудов сетчатки значительно выше, чем при обычных исследованиях. При флюоресцентной калиброметрии диаметр сосуда увеличивается на 10-15% в связи с тем, что флюоресцеин окрашивает слой плазмы, расположенный между центральным слоем крови и стенкой сосуда.
В интерпретации ФАГД в норме значительное место занимает определение фаз прохождения флюоресцеина по сосудам глазного дна. Л.А. Кацнельсон, Т.И. Форофонова (1990) предложили выделять раннюю хориоидальную фазу (первое появление флюоресцеина в хориоидее или цилиоретинальной артерии), время хориоидальной перфузии (между ранней хориоидальной фазой и пиком хориоидальной флюоресценции), раннюю ретиноартериальную фазу, время ретиноартериальной перфузии (от ранней артериальной фазы до полного контрастирования артериальной системы сетчатки), раннюю ретановенозную фазу (пристеночное контрастирование вен), позднюю ретиновенозную фазу, время ретиновенозной перфузии (от ранней венозной фазы до полного контрастирования венозной сети).
У здоровых людей в возрасте от 16 до 60 лет время ранней хориоидальной фазы составляет 8,9+0,34 с, время хориоидальной перфузии - 6,1+0,65 с, ранняя артериальная фаза - 10-12 с, время ретиноартериальной перфузии - 9,7+0,45 с, ранняя ретиновенозная фаза - 11,2+0,45 с, время ретиновенозной перфузии - 5,7+0,13 с (рис. 1-4, 1-5, 1-6, 1-7, 1-8, 1-9). Точный расчёт времени прохождения флюоресцеина затруднителен, так как время "рука-сетчатка" зависит от скорости введения флюоресцеина, скорости фотографирования, особенностей циркуляции крови.
Во всех случаях следует отграничивать хориоидальную фазу от следующей за ней ранней артериальной. Смещение их по времени свидетельствует о задержке хориоидальной циркуляции, что может иметь диагностическое значение.
Качественная интерпретация ангиограмм основывается на анализе уменьшения и увеличения флюоресценции (гипо- и гиперфлюоресценция). Гипофлюоресценция может быть обусловлена блокированием флюоресценции каким-либо веществом или тканью, которые непрозрачны для жёлто-зелёных лучей (геморрагии, кисты сетчатки, пигмент и др.) (рис. 1-10, 1-11, 1-12) или недостаточностью кровоснабжения (окклюзия сосудов, аваскулярные ишемические зоны, атрофия диска зрительного нерва) (рис. 1-13, 1-14). Гиперфлюоресценция вызывается дефектами пигментного эпителия, который не экранирует хориоидальную флюоресценцию, экстравазальным выходом флюоресцеина через патологичски изменённую стенку сосуда или накоплением флюоресцеина в патологических очагах (рис. 1-15, 1-16, 1-17).
Гиперфлюоресценцию необходимо дифференцировать с ауто- и псевдофлюоресценцией. Аутофлюоресценция обусловлена присутствием естественных флюорохромов, когда структуры глаза флюоресцируют без окраски флюоресцеином (например, друзы диска зрительного нерва) (рис. 1-18). Псевдофлюоресценция вызывается способностью некоторых тканей (склера, миелиновые волокна) настолько интенсивно отражать свет, что это может имитировать флюоресценцию. Очаги ауто- и псевдофлюоресценции видны на контрольных снимках ещё до введения флюоресцеина, в связи с чем их часто объединяют под названием "доинъекционная флюоресценция".
Исследование микроциркуляции диска зрительного нерва с помощью ФАГД помогает дифференциальной диагностике при его отёке, ретробульбарных невритах, псевдозастое, друзах, васкулитах, новообразованиях и другой патологии. При глаукоме ишемия диска зрительного нерва выявляется до видимых клинически признаков его поражения, но визуальная оценка нарушения флюоресценции диска трудна и недостоверна. В связи с этим Т.И. Форофонова предложила модификацию метода денситометрии флюоресцентных ангиограмм, названную денситометрическим сканированием. Возрастающая интенсивность микроциркуляции диска выражается в виде кривой. ФАГД показала также, что офтальмоскопически определяемые изменения цвета диска (покраснение или побледнение) далеко не всегда связаны с его патологией.
Приведём краткие характеристики ангиографической картины при некоторых заболеваниях сетчатки и зрительного нерва (Л.А. Кацнельсон, 1981). При нарушении связи мембраны Бруха и пигментного эпителия сетчатки происходит скопление серозного экссудата с локальной отслойкой пигментного эпителия. Отслоенный пигментный эпителий имеет куполообразный вид, натягивается и истончается, на флюоресцентных ангиограммах отслойка пигментного эпителия проявляется в виде круглого очага гиперфлюоресценции с чёткими границами, так как в неповреждённых участках пигментный эпителий плотно связан с мембраной Бруха. При длительно существующих отслойках пигментного эпителия нарушаются процессы его метаболизма и образуется одна или несколько точек, через которые серозная жидкость поступает в субретинальное пространство, вызывая серозную отслойку нейроэпителия. Связь между пигментным и нейроэпителием значительно слабее, поэтому отслойка нейроэпителия имеет нечёткие границы и по площади может значительно превышать область отслойки пигментного эпителия.
При центральной серозной хориопатии выявление на ангиограмме точки фильтрации значительно повышает вероятность успешной лазеркоагуляции.
Окончатый дефект пигментного эпителия возникает при отсутствии пигмента, экранирующего хориоидальную флюоресценцию. Основные причины - атрофия пигментного эпителия и врождённое уменьшение пигмента. Гиперфлюоресценция при дефекте пигментного эпителия зависит от состояния как пигментного эпителия, так и хориокапилляров. Характерные изменения на ангиограмме: гиперфлюоресценция появляется в ранней фазе, соответствующей контрастированию хориоидеи; флюоресценция усиливается параллельно увеличению концентрации флюоресцеина в хориоидее; не определяется увеличения зоны флюоресценции или изменения её формы в поздних фазах ангиографии; флюоресценция уменьшается в фазе выхода флюоресцеина.
Окончатые дефекты пигментного эпителия наблюдаются при дистрофиях сетчатки и макулярных разрывах, друзах, ангиоидных полосах, хронических отслойках пигментного эпителия и нейроэпителия и др.
Друзы - скопления метаболитов между пигментным эпителием и мембраной Бруха. Они вызывают микроотслойки пигментного эпителия, из которых со временем развиваются окончатые дефекты пигментного эпителия. Большие друзы могут блокировать флюоресценцию в ранней фазе ангиографии, но в артериовенозной фазе гиперфлюоресценция проявляется. Обычно при ФАГД определяется больше друз, чем при офтальмоскопии.
Окончатый дефект пигментного эпителия на ангиограмме даёт полный разрыв сетчатки в макулярной области, а при ламеллярных истончениях сохраняются наружные слои сетчатки и не происходит депигментации и атрофии пигментного эпителия. Отмечаемое при макулярных отверстиях валикообразное утолщение сетчатки по краю разрыва является своеобразной отслойкой пигментного эпителия, дающей слабую флюоресценцию в артерио-венозной фазе.
Кистовидный отёк макулы выявляется на ангиограмме выходом флюоресцеина из перифовеальных ретинальных капилляров, окружающих бессосудистую зону. Флюоресценция постепенно распространяется от центра к периферии отёка, заполняя кистозные полости, что хорошо определяется в поздней фазе ангиографии в виде своеобразной розетки.
При центральной дисциформной хориоретинальной дистрофии ангиографическая картина зависит от стадии и течения процесса. Отслойка пигментного эпителия является одним из ранних симптомов. Позже происходит прорастание хориоидальных сосудов в субретинальное пространство с формированием субретинальной неоваскулярной мембраны. В хориоидальной фазе ангиографии мембрана контрастируется в виде колеса со спицами. В поздних фазах детали неоваскулярной мембраны утрачиваются, так как вся её зона интенсивно флюоресцирует. Стенка новообразованного сосуда не становится барьером для флюоресцеина, свободно пропуская его. На стадии рубцевания новообразованные сосуды облитерируются и замещаются фиброзной тканью. Выявляются дефекты пигментного эпителия и участки гипофлюоресценции в результате пигментации и геморрагий.
При наследственных поражениях макулярной области (болезнь Штаргардта) на ангиограмме выявляются единичные точечные дефекты пигментного эпителия, что при прогрессировании атрофии пигментного эпителия приводит к картине ареолярной центральной атрофии хориоидеи.
Своеобразную ангиографическую картину имеет секторальная форма передней ишемической нейропатии: неповреждённая часть зрительного нерва даёт нормальную флюоресценцию, а поражённый сектор контрастируется в поздней фазе ангиографии или не контрастируется совсем. Изучение хориоидальной циркуляции показало дефект заполнения в секторе, соответствующем локализации процесса.
Многообразные флюоресцеинангиографические проявления сосудистых поражений глазного дна (диабетическая ретинопатия, тромбозы центральной вены сетчатки и её ветвей и др.) требуют отдельного рассмотрения. Укажем лишь, что выявление неперфузируемых зон сетчатки (фокальная капиллярная окклюзия) в болыиинстве случаев возможно только при ФАГД, поскольку именно эти участки инициируют развитие новообразованных сосудов, а те в свою очередь приводят к необратимым тяжёлым осложнениям вплоть до слепоты и гибели глаза. Значение ФАГД в этих случаях трудно переоценить. Своевременная лазерная коагуляция в большинстве случаев позволяет предотвратить тяжёлые последствия.
Наряду с ФАГД можно проводить флюоресцентную ангиографию переднего отрезка глаза: радужной оболочки, перилимбальной сети и сосудов конъюнктивы. Так можно получить дополнительную информацию о васкулярных изменениях при сосудистых заболеваниях глаза (рис. 1-19, 1-19а, 1-20).
Развитие метода ФАГД связано со стремлением к его техническому усовершенствованию. Использование стереосепаратора позволяет получить стереоангиограмму, по которой можно оценить выстояние патологического очага.
В последние годы бурно развиваются видеоангиографические исследования и системы цифровой обработки изображений. Задействовано новое поколение офтальмологических приборов: фундус-камера РР-450 с базовой системой ВА5-420 фирмы "Цейсс" (Германия), камера IMAGE-net-640 фирмы "Топкон" (Япония), система "САРИ тм" ТОО фирмы "ЭКОМ" (Россия). Непрерывность регистрации прохождения красителя на мониторе и возможность последующей компьютерной обработки видеозаписи существенно увеличивают объём получаемой информации.
Весьма перспективна количественная оценка проницаемости гематоофтальмического барьера с помощью флюоресцеина как индикатора (флюорофотометрия).
Для исследования хориоидальной циркуляции целесообразно применение в качестве красителя индоцианина зелёного. Он возбуждается и излучает в инфракрасном диапазоне, при этом ликвидируется экранирующее действие пигментного эпителия.
Интересные данные получены при флюоресцентной ангиографии переднего отрезка глаза, в частности перилимбальной зоны, при иридоангиографии.
Таким образом, флюоресцентная ангиография позволила перейти от статического наблюдения клинической картины заболевания к динамическому анализу особенностей микроциркуляторных нарушений, оказав революционизирующее влияние на изучение патогенеза заболеваний глазного дна, их диагностику и лечение.
ЗАДАЧИ ФАГД
- Дифференциальная диагностика и уточнение диагноза.
- Определение тактики лечения больного и показаний к лазерной коагуляции (ишемические зоны, неоваскуляризация, активные точки фильтрации, субретинальные неоваскулярные мембраны, кистовидные отёки, центральные разрывы).
- Точная локализация процесса и определение его распространённости.
- Контроль за течением заболевания и эффективностью лечения.
|

| Хориоидальная фаза ФАГД с цилиоретинальной артерией
| 
| Артериальная фаза ФАГД
| 
| Артериовенозная фаза ФАГД
| 
| Венозная фаза ФАГД
| 
| Поздняя фаза (рециркуляция) ФАГД
| 
| ФАГД. Артериовенозная фаза. Парафовеальная сосудистая сеть в норме
| 
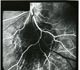
| ФАГД. Поздняя фаза. Гиперфлюоресценция в зоне преретинальной геморрагии
| 
| ФАГД. Поздняя фаза. Гипофлюоресценция пигментного невуса
| 
| ФАГД. Поздняя фаза. Гипофлюоресценция в области кисты сетчатки в верхней половине глазного дна.
| 
| ФАГД. Поздняя фаза. Гипофлюоресценция ишемических зон сетчатки
| 
| ФАГД. Артериальная фаза. Гипофлюоресценция диска зрительного нерва при его атрофии
| 
| ФАГД. Поздняя фаза. Гиперфлюоресценция, обусловленная дефектами пигментного эпителия.
| 
| ФАГД. Поздняя фаза. Гиперфлюоресценция, обусловленная повышенной проницаемосью стенок ретинальных сосудов.
| 
| ФАГД. Поздняя фаза. Гиперфлюоресценция в области неоваскуляризации сетчатки
| 
| Аутофлюоресценция поверхностных друз диска зрительного нерва.
| 
| ФАГД перилимбальной конъюнктивы больного гипертонической болезнью.
| 
| Флюоресцентная ангиография перилимбальной конъюнктивы при гипертонической болезни. Видны окклюзированные сосуды конъюнктивы, замедление контрастирования верхней половины лимбальных сосудов и разорванность лимбальных аркад.
| 
| Флюоресцентная иридоангиограмма
| | НОРМАЛЬНОЕ ГЛАЗНОЕ ДНО
| 
| | | | | | |
| НОРМАЛЬНАЯ СЕТЧАТАЯ ОБОЛОЧКА
Цвет сетчатки зависит от циркулирующей в сосудистой оболочке крови (рис. 2-1, 2-2). Нормальная сетчатка при офтальмоскопии имеет красный цвет, но между хориокапиллярным слоем и сетчаткой располагается пигментный эпителий. В зависимости от плотности пигментного эпителия цвет сетчатки может варьировать от тёмно-красного у брюнетов, более светлого у блондинов до коричневого у лиц монголоидной расы и тёмно-коричневого у лиц негроидной расы.
При уменьшении количества пигмента в пигментном эпителии может быть виден рисунок сосудистой оболочки в виде относительно широких полос - проекция сосудов хориоидеи, между ними могут быть тёмные участки (общая картина в виде так называемого паркетного глазного дна).
ДИСК ЗРИТЕЛЬНОГО НЕРВА
Диском зрительного нерва называют интраокулярную часть зрительного нерва, её длина равна 1 мм, диаметр - от 1, 5 до 2 мм. В норме диск зрительного нерва располагается на 15° кнутри и на 3° кверху от заднего полюса глаза.
Внешний вид диска зрительного нерва зависит от размера склерального канала и угла, под которым этот канал расположен по отношению к глазу. От ширины склерального канала зависит размер физиологической экскавации.
Если зрительный нерв входит в склеру под острым углом, то пигментный эпителий сетчатки оканчивается впереди края канала, образуя полукольцо хориоидеи и склеры. Если угол превышает 90°, то один край диска кажется крутым, а противоположный - пологим.
При офтальмоскопии диск зрительного нерва выглядит розовым пятном почти круглой формы на красном фоне глазного дна. Его височная половина в норме всегда бледнее носовой. Цвет диска обусловлен количеством питающих его капилляров. Более интенсивный цвет диска зрительного нерва наблюдается у детей и молодых людей, с возрастом он бледнеет. Цвет диска зрительного нерва бледнее также у людей с миопической рефракцией. Если сосудистая оболочка отстоит от края диска зрительного нерва, он окружён склеральным полукольцом. Иногда край диска имеет чёрную окантовку из-за скопления меланина. Основу диска зрительного нерва составляют нервные волокна, задняя поверхность представлена решётчатой пластинокой. В центре диска зрительного нерва проходят центральные артерия и вена сетчатки.
СОСУДЫ СЕТЧАТКИ
Основные ветви центральных артерии и вены проходят от диска зрительного нерва к периферии поверхностно, на уровне слоя нервных волокон. Здесь сосуды сетчатки дихотомически делятся вплоть до прекапилляров, образуя артериолы 1-го и 2-го порядка. По данным ряда авторов, проксимальный сегмент артериол и венул 1-го порядка имеет диаметр соответственно около 100 и 150 мкм, средний сегмент сосудов (артериолы и венулы 2-го порядка) - около 40-50 мкм, мельчайшие видимые сосуды (артериолы и венулы 3-го порядка) - около 20 мкм.
Из нижних и верхних темпоральных сосудистых аркад тонкие сосудистые веточки проходят к макулярной области, где заканчиваются в капиллярном сплетении. Это капиллярное сплетение образует вокруг фовеолы аркады. Видна аваскулярная фовеальная область диаметром около 0,3-0,4 мм, снабжающаяся кровью из хориокапиллярного слоя.
МАКУЛА
Наиболее важной зоной сетчатки является макулярная область, или жёлтое пятно, центральная часть которой называется фовеа (диаметр 1,85 мкм). В центре фовеа располагается небольшое темноватое углубление - фовеола (диаметр 0,3 мкм). Макула (диаметр 2,85 мкм) и фовеола окружены в норме световыми рефлексами, которые более выражены у детей и людей молодого возраста.
|
| Нормальное глазное дно
| 
| 
| Центральная зона глазного дна (по G. Scuderi, G. Morone, G. Broncato)
| | | | |
| АНОМАЛИИ ГЛАЗНОГО ДНА
| 
|
| Размер, положение и форма диска зрительного нерва очень различны. Встречаются сосудистые аномалии диска зрительного нерва и сетчатки, колобомы сосудистой оболочки и зрительного нерва, гиперплазия пигмента на сетчатке. Среди аномалий диска зрительного нерва можно выделить мегалопапиллу, гипоплазию диска, косой выход диска, колобому диска, ямку зрительного нерва, друзы диска зрительного нерва, миелиновые волокна, сосудистые аномалии, персистирующую гиалоидную систему, симптом "утреннего сияния".
Увеличение диска зрительного нерва - мегалопапилла - чаще наблюдается при миопической рефракции. Офтальмоскопически определяется бледный увеличенный диск зрительного нерва. Бледность диска в этих случаях обусловлена распределением аксонов на большей площади и лучшей видимостью решётчатой пластинки.
Уменьшение диска зрительного нерва - гипоплазия (рис. 3-1) - чаще встречается у пациентов с гиперметропией. При этом размеры диска малы по отношению к ретинальным сосудам. Нередко в этих случаях наблюдается незначительная извитость сосудов сетчатки. Диск зрительного нерва бывает окружён хориоретинальным или пигментным кольцом.
Косой выход диска зрительного нерва (рис. 3-2, 3-3) может быть одно- или двусторонним. Рефракция у этих пациентов чаще определяется как миопический астигматизм. Диск зрительного нерва необычной формы с проминенцией одного края, что создаёт впечатление нечёткости границ. Ретинальные сосуды чаще имеют необычный ход, распространяясь в носовую сторону. Косой выход диска зрительного нерва может сочетаться с истончением макулы, отслойкой пигментного эпителия или нейроэпителия.
Колобома диска зрительного нерва включает обширный дефект диска и перипапиллярной зоны, нередко сочетается с колобомой сосудистой оболочки. Зрительные функции при этом резко снижены, в поле зрения определяются дефекты, по локализации соответствующие колобоме (рис. 3-4, 3-5).
Ямка диска зрительного нерва является лёгкой степенью колобомы.
В некоторых случаях наблюдается пигментация зрительного нерва, когда на поверхности неизменённого диска откладывается пигмент в виде полос или пятен, переходящих на диск с перипапиллярной зоны.
Миелиновые волокна встречаются в одном или обоих глазах, офтальмоскопически имеют полосчатый вид и беловато-желтоватый цвет. Миелиновые волокна чаще локализуются в перипапиллярной зоне или на диске зрительного нерва, но могут располагаться и на периферии глазного дна. Зрительные функции не страдают (рис. 3-6, 3-7, 3-8).
Персистирующая гиалоидная система представляет собой папиллярные и препапиллярные мембраны, которые могут иметь вид массивной соединительнотканной плёнки или тонких тяжей, распространяющихся от диска зрительного нерва в стекловидное тело. Изменения, как правило, односторонние. Острота зрения при небольших изменениях остаётся высокой, при обширных грубых соединительнотканных мембранах резко снижается вплоть до сотых долей (рис. 3-9).
Симптом "утреннего сияния" офтальмоскопически характеризуется грибовидным проминирующим диском зрительного нерва, окружённым приподнятым хориоретинальным пигментированным кольцом. Сосуды на диске имеют аномальное деление и ход. Зрительные функции не изменяются (рис. 3-10).
Друзы диска зрителъного нерва и ямки диска зрительного нерва как наиболее часто встречающиеся аномалии описаны в качестве отдельных нозологических единиц в главе "Патология диска зрительного нерва".
Сосудистые аномалии на диске зрителъного нерва могут наблюдаться в виде сосудистых петель и патологической извитости. Зрительные функции при этом не страдают, но сосудистые изменения в дальнейшем могут приводить к нарушению микроциркуляции и тромбообразованию (рис. 3-11).
Среди аномалий глазного дна отмечаются также колобомы сосудистой оболочки, недоразвитие макулярной области, которые часто сочетаются с другими аномалиями развития (аниридия, микрофтальм). Они могут быть истинной аномалией развития либо развиваться при заболеваниях плода, особенно при токсоплазмозе. Гистологические исследования показали, что сетчатка в области колобомы хориоидеи сохранена, хотя и сильно редуцирована, пигментный эпителий часто отсутствует, хориоидея недоразвита, склера истончена. Колобомы сосудистой оболочки, не затрагивающие центральную зону глазного дна, не снижают остроту зрения и обычно становятся находкой офтальмолога (рис. 3-12 3-12a 3-12b).
Врождённые скопления пигмента чаще бывают множественными, имеют форму пятен и группируются в отдельных секторах глазного дна, снижения остроты зрения и изменений поля зрения не вызывают (рис. 3-13, 3-14).
|

| Гипоплазия диска зрительного нерва. Извитость сосудов сетчатки
| 
| Косое вхождение диска зрительного нерва
| 
| Косое наклонное вхождение диска зрительного нерва
| 
| Колобома диска зрительного нерва
| 
| Колобома диска зрительного нерва и окружающей хориоидеи
| 
| Миелиновые волокна на диске зрительного нерва
| 
| Миелиновые волокна, прикрывающие диск зрительного нерва и перипапиллярную сетчатку
| 
| Атипичное расположение миелиновых волокон на средней периферии глазного дна
| 
| Персистирующая гиалоидная мембрана
| 
| Симптом "утреннего сияния"
| 
| Врожденная извитость сосудов сетчатки и диска зрительного нерва
| 
| Колобома сосудистой оболочки. Фотография в бескрасном свете.
| 
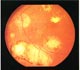
| Колобома сосудистой оболочки в центральной зоне
| 
| Множественные атипичные колобомы сосудистой оболочки на фоне диабетической ретинопатии.
| 
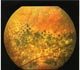
| Пятнообразная гиперплазия пигмента на сетчатке
| 
| Секторальная гиперплазия пигмента на сетчатке
| |
| СОСУДИСТАЯ ПАТОЛОГИЯ ГЛАЗНОГО ДНА
| 
| ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
ГИПЕРТОНИЧЕСКАЯ РЕТИНОПАТИЯ
ИНВОЛЮЦИОННЫЙ АТЕРОСКЛЕРОЗ
ТРОМБОЗ РЕТИНАЛЬНЫХ ВЕН
ОККЛЮЗИЯ ЦЕНТРАЛЬНОЙ АРТЕРИИ СЕТЧАТКИ И ЕЁ ВЕТВЕЙ
ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Эпидемиология
Сахарный диабет является одним из наиболее распространённых заболеваний. По последним статистическим данным, эта патология выявлена у 5% неотобранного населения мира, а диабетическая ретинопатия занимает первое место среди причин слепоты и слабовидения (Международный конгресс по эпидемиологии сахарного диабета. Лондон, 1990 г.)
Этиология и патогенез
В развитии диабетической ретинопатии важное значение имеют возраст начала сахарного диабета и его длительность. У пациентов с началом диабета до 30 лет частота ретинопатии возрастает от 50% после 10-12 лет от начала диабета до 75% и более после 20 лет. Если сахарный диабет диагностируется в более позднем возрасте, ретинопатия может развиваться гораздо быстрее и наблюдается в 75-80% случаев уже через 7-8 лет.
Ключевым фактором в развитии диабетической ретинопатии является недостаточность инсулина, вызывающая накопление интерцеллюлярного сорбитола и фруктозы, что способствует повышению осмотического давления, развитию внутриклеточного отёка, утолщению эндотелия капилляров и сужению их просвета. Повышение уровня протеинов в плазме увеличивает агрегацию форменных элементов крови и тормозит фибринолиз, обусловливая микротромбообразование, гибель перицитов и эндотелиальных клеток в ретинальных капиллярах, что нарушает проницаемость сосудистой стенки и приводит к межклеточному отёку тканей сетчатки. Нарушение перфузии в парафовеальных сосудах создаёт условия для развития экссудативной макулопатии. Прогрессирующая облитерация ретинальных капилляров становится причиной ишемии сетчатки, сопровождающейся выработкой вазоформативного фактора, способствующего развитию неоваскуляризации как начала пролиферативных изменений на глазном дне.
Диагностика
Основными методами диагностики считаются офтальмоскопия и ФАГД. Офтальмоскопия при диабетической ретинопатии выявляет многообразные патологические изменения на глазном дне. Для систематизации этих проявлений с учётом предшествующих классификаций (F.L'Esperanse, 1975; L.Weng, H.Little, 1977), в 1984 г. проф. Л.А. Кацнельсон разработал классификацию диабетической ретинопатии, позволяющую выделить 2 основные формы заболевания.
Классификация диабетической ретинопатии
- I. Препролиферативная форма. а) васкулярная фаза; б) экссудативная фаза (с отёком макулы, без отёка макулы); в) геморрагическая или экссудативно-геморрагическая фаза.
- II. Пролиферативная форма. а) с неоваскуляризацией; б) с глиозом I, II, III, IV стадии; в) с тракционной отслойкой сетчатки.
Подразумевается, что каждая последующая фаза содержит элементы предыдущей.
Клиника
Характерным признаком васкулярной фазы препролиферативной диабетической ретинопатии считается появление микроаневризм. Они обычно развиваются в зонах локальной капиллярной окклюзии и представляют собой мешотчатые выросты стенок капилляров. Кроме того, на этой стадии наблюдается увеличение калибра ретинальных вен - флебопатия и расширение аваскулярной зоны, свидетельствующее о начавшейся облитерации парафовеальных капилляров (рис. 4-1, 4-2, 4-3, 4-4).
Экссудативная фаза (рис. 4-4, 4-5, 4-6, 4-7, 4-8, 4-9, 4-10, 4-11, 4-12, 4-13, 4-14, 4-15, 4-16) диагностируется тогда, когда есть твёрдый и мягкий экссудат и относительно небольшая геморрагическая активность. Твёрдый экссудат содержит липидный выпот. Мягкий, или ватообразный, экссудат сопровождает процессы ишемии сетчатки и возникает в зонах микроваскулярной окклюзии. Сосудистые изменения усугубляются; появляются шунтированные сосуды, муфты, редупликации, телеангиэктазии. На более позднем этапе возникает обструкция прекапиллярных артериол и капилляров, объединяемая термином "интраретинальная микроангиопатия". В центральной зоне появляется отёк макулярной области, длительное существование которого приводит к развитию кистовидной дистрофии.
Геморрагическая фаза (рис. 4-17, 4-18) чаще встречается при юношеском диабете. Она отличается злокачественным течением и более быстрым переходом в пролиферативную форму. В клинической картине на первый план выступают множественные кровоизлияния в виде пятен, полос, языков пламени. Создаётся опасность прорыва внутренней пограничной мембраны и распространения кровоизлияний в эпиретинальное пространство и стекловидное тело. Отмечаются выраженные изменения ретинальных вен с множеством констрикций, напоминающих связку сосисок. Нарушается проницаемость сосудистой стенки (рис. 4-19, 4-20). Появление ишемических зон сетчатки, определяемых в основном при флюоресцентной ангиографии (рис. 4-21, см. рис. 4-25), говорит о прогрессировании заболевания и скором переходе процесса в пролиферативную форму с неоваскуляризацией и разрастанием глиозной ткани (рис. 4-22, 4-23, 4-24, 4-25, 4-26, 4-27, 4-28, 4-29, 4-30, 4-31, 4-32, 4-33, 4-34). В зависимости от распространённости глиозной ткани выделяют 4 степени глиоза:
- I степень - участки глиоза в заднем полюсе или средней части вдоль сосудистых аркад, не захватывающие диск зрительного нерва;
- II степень - глиоз диска зрительного нерва;
- III степень - глиоз диска зрительного нерва и в области сосудистых аркад;
- IV степень - циркулярные полосы глиоза, захватывающие диск, сосудистые аркады и темпоральные межаркадные зоны сетчатки.
Глиальная ткань может пролиферировать в стекловидное тело, вызывая тракцию и отслойку сетчатки.
Лечение
В терапии диабетической ретинопатии имеют значение режим питания и нормализация углеводного обмена (инсулин, пероральные сахароснижающие препараты). К настоящему времени сложилось мнение, что консервативное лечение диабетических изменений глазного дна малоэффективно. Наиболее целесообразно длительное назначение ангиопротекторов (доксиум, диваскан, предиан).
Методом выбора при диабетической ретинопатии является своевременная и адекватная лазерная коагуляция сетчатки.
При развитии фиброваскулярной ткани в центральной зоне возможно её хирургическое удаление с эндолазерной коагуляцией.
Осложнения
Гемофтальм, тракционная отслойка сетчатки и вторичная неоваскулярная глаукома - наиболее частые осложнения диабетической ретинопатии, лечение которых требует, как правило, хирургического вмешательства.
При рецидивирующем гемофтальме проводится витрэктомия или витрэктомия с транссклеральной криокоагуляцией сетчатки.
Тракционная отслойка сетчатки, сочетающаяся с очень грубой патологией глазного дна, практически инкурабельна.
В менее тяжёлых случаях проводят швартотомию и циркляж силиконовой лентой.
Развитие вторичной неоваскулярной глаукомы в начальной стадии требует дегидратационной терапии (диакарб, фуросемид), курсов субконьюнктивальных инъекций дексазона и инстилляций b-блокаторов (тимолол, арутимол, окупрес). При появлении выраженного стойкого болевого синдрома рекомендуется криопексия цилиарного тела.
Литература
- Кацнельсон Л.А. Клинические формы диабетической ретинопатии / / Вестник офтальмологии. - 1989. - № 5. - С. 43-47.
- Кацнельсон Л.А., Форофонова Т.И., Бунин А.Я. Сосудистые заболевания глаз. - М.: Медицинна, 1990. - С. 43-82.
- Little H. diabetic retinopathy. - New York: Thieme, 1983. - 396 р.
- Francis A.L'Esperance Jr.Ophthalmic lasers. Photocoagulation, photoradiation and surgery.- St.Louis-Toronto-London, - 1983.
| | | | | | | |
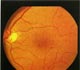
| Васкулярная фаза препролиферативной диабетической ретинопатии. Микроаневризмы в макулярной и парамакулярной зонах
| 
| Препролиферативная диабетическая ретинопатия. Микроаневризмы в макулярной и парамакулярной зонах. ФАГД. Артериовенозная фаза.
| 
| Препролиферативная диабетическая ретинопатия. Микроаневризмы, расширение аваскулярной зоны за счет частичной окклюзии прекапиллярных артериол макулярной области ФАГД. Артериовенозная фаза.
| 
| Экссудативная фаза препролиферативной диабетической ретинопатии. Отложение твердого экссудата, мелкие геморрагии, микроаневризмы.
| 
| Экссудативная фаза препролиферативной диабетической ретинопатии. Грубые отложения твердого экссудата в макулярной области, пятнистые кровоизлияния, очаг мягкого экссудата кнутри от ДЗН.
| 
| Экссудативная фаза препролиферативной диабетической ретинопатии. Мягкий экссудат, локализованный вдоль ретинальных сосудов на средней периферии глазного дна.
| 
| Препролиферативная диабетическая ретинопатия. Отложения твердого экссудата в парамакулярной зоне, микроаневризмы. Фотография в бескрасном свете.
| 
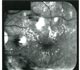
| Препролиферативная диабетическая ретинопатия. ФАГД того же больного, что и предыдущий снимок. Поздняя венозная фаза. Твердый экссудат не флюоресцирует и не экранирует подлежащую флюоресценцию. Расширенная аваскулярная зона (ишемия макулы), ишемические зоны сетчатки, множественные микроаневризмы.
| 
| Препролиферативная диабетическая ретинопатия. Мелкие отложения твердого экссудата, микроангиопатия, ватообразные очаги мягкого экссудата, окруженные расширенными сосудами и перифокальными геморрагиями. Фотография в бескрасном свете.
| 
| Препролиферативная диабетическая ретинопатия. ФАГД того же больного, что и предыдущий снимок. Артериовенозная фаза. Интраретинальная микроангиопатия, экстравазальная флюоресценция вокруг зон мягкого экссудата с небольшим его контрастированием, ишемия макулы.
| 
| Препролиферативная диабетическая ретинопатия. Отложения твердого и мягкого экссудата, геморрагии по ходу верхневисочного сосудистого пучка, неравномерное расширение вен.
| 
| Препролиферативная диабетическая ретинопатия. ФАГД поздняя фаза. Венозная фаза. Вены резко расширены, ишемические зоны сетчатки. Сосуды в парамакулярной зоне омегообразно изменены. Микроаневризмы. Разорванность парафовеальной сосудистой сети, экстравазальный выход флюоресцеина.
| 
| Интраретинальная микроангиопатия. Телеангиэктазии, микроаневризмы, мелкие ишемические зоны сетчатки при диабетической ретинопатии. ФАГД. Артериовенозная фаза.
| 
| Интраретинальная микроангиопатия. ФАГД того же больного, что и на предыдущем снимке. Поздняя фаза. Экстравазальная гиперфлюоресценция кистовидного отека макулярной области.
| 
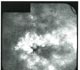
| Диабетическая макулопатия. Отек сетчатки в центральной зоне, отложения твердого экссудата, мелкие геморрагии. Сужение артерий второго порядка с фрагментированным кровотоком, деколорация ДЗН.
| 
| Диабетическая макулопатия. ФАГД того же больного, что и на предыдущем снимке. Флюоресценция кистовидного отека макулярной области в виде цветка
| 
| Геморрагическая фаза препролиферативной диабетической ретинопатии. Мелкие пятнистые и перистые интраретинальные геморрагии, единичные отложения твердого экссудата, микроаневризмы в центральной зоне глазного дна.
| 
| Геморрагическая фаза препролиферативной диабетической ретинопатии. Штрихообразные геморрагии, расположенные в слое нервных волокон перипапиллярной области. Небольшой очаг мягкого экссудата под ДЗН, преретинальные геморрагии.
| 
| ФАГД. Артериовенозная фаза. Экстравазальный выход флюоресцеина из сосудов на средней периферии глазного дна.
| 
| Пролиферативная диабетическая ретинопатия. Четкообразные вены, прокрашивание стенки сосуда, ишемические зоны сетчатки, окруженные экстравазальной флюоресценцией, омегообразная вена. ФАГД. Поздняя фаза.
| 
| Начальная ишемия сетчатки на средней периферии глазного дна, видны небольшие ишемические зоны, окруженные расширенными, микроаневризматически измененными сосудами. ФАГД. Поздняя фаза.
| 
| Неоваскулярная фаза пролиферативной диабетической ретинопатии. Неоваскуляризация диска зрительного нерва.
| 
| Неоваскуляризация диска зрительного нерва с преретинальными кровоизлияниями в центральной зоне глазного дна.
| 
| Неоваскуляризация сетчатки.
| 
| Пролиферативная диабетическая ретинопатия. Обширные поля ишемии сетчатки с неоваскуляризацией. ФАГД. Поздняя венозная фаза.
| 
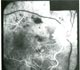
| Пролиферативная диабетическая ретинопатия. Экстравазальная гиперфлюоресценция с плоской ретинальной неоваскуляризацией. ФАГД. Поздняя фаза.
| 
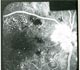
| Пролиферативная диабетическая ретинопатия. Перипапиллярная неоваскуляризация. ФАГД. Артериальная фаза.
| 
| Пролиферативная диабетическая ретинопатия. ФАГД того же больного, что и на предыдущем снимке. Поздняя фаза. Сливная экстравазальная гиперфлюоресценция в зоне перипапиллярной неоваскуляризации
| 
| Пролиферативная диабетическая ретинопатия. Глиоз с неоваскуляризацией второй степени на ДЗН.
| 
| Пролиферативная диабетическая ретинопатия. Глиоз третьей степени с неоваскуляризацией в области ДЗН и височных сосудистых аркад.
| 
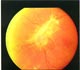
| Пролиферативная диабетическая ретинопатия. Парусообразный глиоз с неоваскуляризацией на ДЗН.
| 
| Пролиферативная диабетическая ретинопатия. Начальный глиоз диска зрительного нерва с неоваскуляризацией.
| 
| Пролиферативная диабетическая ретинопатия. Глиоз второй степени с неоваскуляризацией. Фотография в бескрасном свете.
| 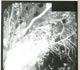
| Пролиферативная диабетическая ретинопатия. ФАГД того же больного, что и на предыдущем снимке. Ранняя венозная фаза. Обширные ишемические зоны сетчатки в центре и по сосудистым аркадам; экстравазальная гиперфлюоресценция из новообразованных сосудов в глиозной ткани на диске зрительного нерва и в перипапиллярной области.
| 
| Пролиферативная диабетическая ретинопатия. Глиоз четвертой степени с тракционной отслойкой сетчатки.
| |
| | АНГИОМАТОЗЫ СЕТЧАТКИ
| 
| | БОЛЕЗНЬ КОАТСА
МИКРОАНЕВРИЗМЫ ЛЕБЕРА
ИДИОПАТИЧЕСКИЕ ПАРАФОВЕАЛЬНЫЕ КАПИЛЛЯРНЫЕ ТЕЛЕАНГИЭКТАЗИИ
БОЛЕЗНЬ ГИППЕЛЯ-ЛИНДАУ
Этиология
К ангиоматозам сетчатки относится группа врождённых заболеваний, в частности наружный экссудативный ретинит Коатса, микроаневризмы Лебера, болезнь Гиппеля-Линдау и идиопатические парафовеальные телеангиэктазии.
БОЛЕЗНЬ КОАТСА
Болезнь Коатса является следствием аномалии сосудов сетчатки. В основном распространена у лиц молодого возраста. Чаще болеют мужчины (78%). Как правило, заболевание локализуется в одном глазу. Двустороннее поражение отмечается лишь в 10% случаев. Возможно развитие заболевания в возрасте от 8 до 10 лет (ювенильная форма), в возрасте от 40 до 60 лет отмечается сенильная форма, которая может сочетаться с гиперхолестеринемией.
Диагностика
Основными методами диагностики являются офтальмоскопия и ФАГД.
Клиника
Заболевание характеризуется патологией сосудов сетчатки и массивным отложением твёрдого экссудата в сетчатке и субретинальном пространстве. Обычно изменения локализуются в одном из секторов глазного дна на средней периферии, но бывают случаи центральной локализации процесса (особенно в пожилом возрасте). Изменения сосудов заключаются в расширении капилляров, артериол и венул, макро- и микроаневризмах.
Нередко встречаются кровоизлияния, отложения холестерина. Возможно развитие отёка сетчатки в зоне поражённых сосудов и в центральной области. На периферии глазного дна в ряде случаев формируется пузыревидная экссудативная отслойка сетчатки. При ФАГД наблюдаются неравномерное контрас-тирование сосудов, изменение проницаемости их стенки с экстравазальным выходом флюоресцеина (рис. 5-1, 5-2, 5-3, 5-4, 5-5).
Осложнения
Наиболее тяжёлые осложнения - вторичная глаукома, гемофтальм и экссудативная отслойка сетчатки.
Лечение
Показана лазерная коагуляция поражённых сосудов. При отслойке сетчатки делают циркляж с выпусканием субретинальной жидкости.
| | | | | | | | |

| Центральный экссудативный ретинит Коатса с отложениями твердого экссудата в центральной зоне глазного дна и геморрагиями
| 
| Экссудативный ретинит Коатса. Массивные интра- и субретинальные отложения экссудатав зоне аномальных сосудов на средней периферии глазного дна.
| 
| ФАГД. Артериовенозная фаза. Телеангиэктазии, микроаневризмы в парацентральной зоне глазного дна у больного с центральным ретинитом Коатса.
| 
| Экссудативный ретинит Коатса. ФАГД. Поздняя фаза. Мешотчатые макроаневризмы, телеангиэктазии, расширенные интраретинальные сосуды на средней периферии глазного дна.
| 
| ФАГД больного с ретинитом Коатса. Поздняя фаза. Экстравазальная флюоресценция сетчатки в зоне аномальных сосудов, обусловленная повышенной проницаемостью сосудистой стенки, микро- и макроаневризмы, дилатация артерий и вен. Ишемические зоны сетчатки.
| |
| ВОСПАЛЕНИЕ СЕТЧАТКИ И ХОРИОИДЕИ
| 
| | ХОРИОРЕТИНИТЫ
ХОРИОРЕТИНИТЫ ТОКСОПЛАЗМОЗНОЙ ЭТИОЛОГИИ
МУЛЬТИФОКАЛЬНАЯ ПЛАКОИДНАЯ ПИГМЕНТНАЯ ЭПИТЕЛИОПАТИЯ
АНГИИТЫ СЕТЧАТКИ
ХОРИОРЕТИНИТЫ
К хориоретинитам относят воспалительные заболевания сетчатки и хориоидеи.
Наружные слои сетчатки получают кровоснабжение из хориоидеи. В связи с этим воспалительные процессы хориоидеи и сетчатки тесно связаны. Лишь в единичных случаях первичное поражение сетчатки может проходить без вовлечения хориоидеи. В то же время воспалительные процессы в хориоидее, как правило, сопровождаются вторичным поражением сетчатки. Так как процесс чаще всего захватывает как хориоидею, так и сетчатку, то применяется термин "хориоретинит".
Этиология
По этиологии хориоретиниты можно подразделить на инфекционно-аллергические и инфекционные, аллергические неинфекционные, хориоретиниты при синдромных и системных заболеваниях, посттравматические.
Инфекционно-аллергические и инфекционные хориоретиниты могут быть вызваны вирусами, бактериями, паразитами, грибами.
Диагностика
Диагностика основывается на данных анамнеза, биомикроскопии, офтальмоскопии, ФАГД, иммунологического исследования крови и результатах детального общего обследования больного.
Однако при этом далеко не во всех случаях удаётся установить причину воспалительного процесса.
Клиника
Хориоретиниты могут быть монофокусными, мультифокальными и диффузными.
При офтальмоскопии в случае мультифокального хориоретинита видны множественные округлые фокусы желтоватого цвета, лежащие глубже ретинальных сосудов. Экссудат может проходить через мембрану Бруха и скапливаться в сетчатке, что вызывает помутнение сетчатки и придаёт ей сероватый оттенок. При распространении в стекловидное тело экссудат образует точечные или диффузные помутнения (клетки воспаления в стекловидном теле). Интенсивность клеточной воспалительной реакции напрямую связана с тяжестью процесса. По мере прогрессирования заболевания цвет фокусов на глазном дне постепенно меняется к белому в связи с образованием фиброзных отложений или истончением и атрофией сетчатки. Появляющиеся отложения пигмента располагаются обычно по краям фокусов, находящихся в стадии атрофии. Субъективно заболевание проявляется при вовлечении центральной зоны сетчатки или при помутнении стекловидного тела снижением остроты зрения. Иногда больные жалуются на микро- или макропсии. Возможно появление положительных скотом (рис. 7-1, 7-2, 7-3, 7-4, 7-5).
Юкстапапиллярный хориоретинит Йенсена встречается у людей молодого возраста. Появляется очаг экссудата овальной формы размером около 1 диаметра диска (ДД) зрительного нерва у диска зрительного нерва. Экссудат покрывает сосуды сетчатки, может распространяться в стекловидное тело. Заболевание сопровождается секторальными дефектами поля зрения и снижением остроты зрения. После стихания воспалительного процесса остаётся участок атрофии в перипапиллярной зоне. Возможны рецидивы (рис. 7-6).
На ФАГД на поздних фазах видны очаги гиперфлюоресценции в перипапиллярной зоне, что соответствует экссудативному компоненту.
Диффузный хориоретинит офтальмоскопически определяется в виде зон отложения желтовато-белого или сероватого экссудата. Очаги занимают большую часть глазного дна. Постепенно экссудат организуется, оставляя после себя белые поля с большими хориоидальными сосудами. Появляются отложения пигмента различной формы. Сосуды сетчатки изменяются мало (рис. 7-7).
Осложнения
Осложнениями воспалительных заболеваний сетчатки и хориоидеи могут быть катаракта, эндофтальмит, экссудативная отслойка сетчатки, при неблагоприятном исходе - атрофия глазного яблока.
Лечение
Лечение зависит от этиологии процесса и обязательно включает в себя курсы специфической терапии, антибиотики и кортикостеронды. Предпочтение нужно отдавать антибиотикам из группы аминогликозидов (гентамицин, нетромицин), так как они лучше проникают через гематоофтальмический барьер. Кортикостероиды можно назначать как местно, так и системно. При стихании острых проявлений заболевания возможна прямая лазерная коагуляция очагов на сетчатке.
| | | | | | | |

| Центральный хориоретинит. В парамакулярной зоне сверху экссудативный округлый фокус с нечеткими границами размером 1 ДД с интраретинальными геморрагиями и отложением твердого экссудата. В области диска зрительного нерва миелиновые волокна.
| 
| Центральный хориоретинит. В макулярной области серовато-зеленоватый фокус неправильной формы (субретинальная неоваскулярная мембрана) с перифокальной геморрагией и отеком сетчатки.
| 
| ФАГД. Артериовенозная фаза. Центральный хориоретинит. В парамакулярной зоне снаружи очаги гипо- и гиперфлюоресценции. Барьерная лазерная коагуляция.
| 
| Мультифокальный хориоретинит. Множественные округлые беловато-сероватые очаги, расположенные под ретинальными сосудами. В центральной зоне глазного дна сливные очаги с вторичными дистрофичными изменениями.
| 
| Мультифокальный хориоретинит. Множественные полиморфные очаги различной давности в центре и на средней периферии. Кнаружи от макулы очаги с грубым отложением пигмента.
| 
| Юкстапапиллярный хориоретинит. В юкстапапиллярной зоне овальный сероватый фокус с перифокальной субретинальной геморрагией. Отложение твердого экссудата в центральной зоне.
| 
| Диффузный экссудативный хориоретинит. Обширные поля серо-белого экссудата.
| | АБИОТРОФИИ СЕТЧАТКИ
| 
| | | | | | |
Дата добавления: 2015-02-06 | Просмотры: 1201 | Нарушение авторских прав
|


 Рис. 1-3. Спектр пропускания фильтров. Сплошная линия - кривая возбуждения синего фильтра (йли эмиссия), пунктирная - кривая барьерного жёлтого фильтра, заштрихованная часть - псевдофлюоресценция.
Если это условие выполнено, то на снимке получается изображение, "созданное" только флюоресцеином. Для получения качественного контрастного изображения применяют плёнку отечественного производства РФ-3 чувствительностью 1000-1200 обратных рентген, обладающую повышенной чувствительностью к жёлто-зелёной части спектра.
Большинство исследователей, изучавших влияние флюоресцеина на организм, отмечают отсутствие у него токсичности, но не исключены аллергические реакции и аномальная чувствительность к препарату (Rosen, 1969; Wessing, 1969). По данным МНИИ глазных болезней им. Гельмгольца, при проведении 1500 исследований аллергическая сыпь отмечена у 4 больных, коллаптоидное состояние - у 5, пирогенная реакция - у 2 и рвота - у 7 обследуемых. В 5-10% случаев бывает кратковременная тошнота. Все явления быстро исчезли, и ни одно не привело к серьёзным последствиям, но в литературе описаны случаи инфаркта миокарда, отёка лёгких, отёка гортани, гипертонического криза, что заставляет принимать меры предосторожности. Противопоказано проведение ФАГД лицам с аллергическим шоком в анамнезе, а также страдающим бронхиальной астмой, тромбофлебитом. В кабинете ангиографии должны быть средства неотложной помощи. Целесообразно провести внутрикожную пробу с флюоресцеином по типу реакции Манту перед исследованием.
Интерпретация флюоресцентных ангиограмм может быть достоверной только при глубоком знании особенностей клиники разнообразных поражений глазного дна и применении к ним данных ФАГД.
Из количественных методик оценки ФАГД следует отметить углубление метода калиброметрии. Контрастированный ретинальный сосуд имеет чёткие границы, вследствие чего точность измерения его диаметра повышатся. В МНИИ глазных болезней им. Гельмгольца Т.И. Балишанская и Т.И. Форофонова предложили собственную модификацию флюоресцентной калиброметрии, при которой точность расчёта калибра сосудов сетчатки значительно выше, чем при обычных исследованиях. При флюоресцентной калиброметрии диаметр сосуда увеличивается на 10-15% в связи с тем, что флюоресцеин окрашивает слой плазмы, расположенный между центральным слоем крови и стенкой сосуда.
В интерпретации ФАГД в норме значительное место занимает определение фаз прохождения флюоресцеина по сосудам глазного дна. Л.А. Кацнельсон, Т.И. Форофонова (1990) предложили выделять раннюю хориоидальную фазу (первое появление флюоресцеина в хориоидее или цилиоретинальной артерии), время хориоидальной перфузии (между ранней хориоидальной фазой и пиком хориоидальной флюоресценции), раннюю ретиноартериальную фазу, время ретиноартериальной перфузии (от ранней артериальной фазы до полного контрастирования артериальной системы сетчатки), раннюю ретановенозную фазу (пристеночное контрастирование вен), позднюю ретиновенозную фазу, время ретиновенозной перфузии (от ранней венозной фазы до полного контрастирования венозной сети).
У здоровых людей в возрасте от 16 до 60 лет время ранней хориоидальной фазы составляет 8,9+0,34 с, время хориоидальной перфузии - 6,1+0,65 с, ранняя артериальная фаза - 10-12 с, время ретиноартериальной перфузии - 9,7+0,45 с, ранняя ретиновенозная фаза - 11,2+0,45 с, время ретиновенозной перфузии - 5,7+0,13 с (рис. 1-4, 1-5, 1-6, 1-7, 1-8, 1-9). Точный расчёт времени прохождения флюоресцеина затруднителен, так как время "рука-сетчатка" зависит от скорости введения флюоресцеина, скорости фотографирования, особенностей циркуляции крови.
Во всех случаях следует отграничивать хориоидальную фазу от следующей за ней ранней артериальной. Смещение их по времени свидетельствует о задержке хориоидальной циркуляции, что может иметь диагностическое значение.
Качественная интерпретация ангиограмм основывается на анализе уменьшения и увеличения флюоресценции (гипо- и гиперфлюоресценция). Гипофлюоресценция может быть обусловлена блокированием флюоресценции каким-либо веществом или тканью, которые непрозрачны для жёлто-зелёных лучей (геморрагии, кисты сетчатки, пигмент и др.) (рис. 1-10, 1-11, 1-12) или недостаточностью кровоснабжения (окклюзия сосудов, аваскулярные ишемические зоны, атрофия диска зрительного нерва) (рис. 1-13, 1-14). Гиперфлюоресценция вызывается дефектами пигментного эпителия, который не экранирует хориоидальную флюоресценцию, экстравазальным выходом флюоресцеина через патологичски изменённую стенку сосуда или накоплением флюоресцеина в патологических очагах (рис. 1-15, 1-16, 1-17).
Гиперфлюоресценцию необходимо дифференцировать с ауто- и псевдофлюоресценцией. Аутофлюоресценция обусловлена присутствием естественных флюорохромов, когда структуры глаза флюоресцируют без окраски флюоресцеином (например, друзы диска зрительного нерва) (рис. 1-18). Псевдофлюоресценция вызывается способностью некоторых тканей (склера, миелиновые волокна) настолько интенсивно отражать свет, что это может имитировать флюоресценцию. Очаги ауто- и псевдофлюоресценции видны на контрольных снимках ещё до введения флюоресцеина, в связи с чем их часто объединяют под названием "доинъекционная флюоресценция".
Исследование микроциркуляции диска зрительного нерва с помощью ФАГД помогает дифференциальной диагностике при его отёке, ретробульбарных невритах, псевдозастое, друзах, васкулитах, новообразованиях и другой патологии. При глаукоме ишемия диска зрительного нерва выявляется до видимых клинически признаков его поражения, но визуальная оценка нарушения флюоресценции диска трудна и недостоверна. В связи с этим Т.И. Форофонова предложила модификацию метода денситометрии флюоресцентных ангиограмм, названную денситометрическим сканированием. Возрастающая интенсивность микроциркуляции диска выражается в виде кривой. ФАГД показала также, что офтальмоскопически определяемые изменения цвета диска (покраснение или побледнение) далеко не всегда связаны с его патологией.
Приведём краткие характеристики ангиографической картины при некоторых заболеваниях сетчатки и зрительного нерва (Л.А. Кацнельсон, 1981). При нарушении связи мембраны Бруха и пигментного эпителия сетчатки происходит скопление серозного экссудата с локальной отслойкой пигментного эпителия. Отслоенный пигментный эпителий имеет куполообразный вид, натягивается и истончается, на флюоресцентных ангиограммах отслойка пигментного эпителия проявляется в виде круглого очага гиперфлюоресценции с чёткими границами, так как в неповреждённых участках пигментный эпителий плотно связан с мембраной Бруха. При длительно существующих отслойках пигментного эпителия нарушаются процессы его метаболизма и образуется одна или несколько точек, через которые серозная жидкость поступает в субретинальное пространство, вызывая серозную отслойку нейроэпителия. Связь между пигментным и нейроэпителием значительно слабее, поэтому отслойка нейроэпителия имеет нечёткие границы и по площади может значительно превышать область отслойки пигментного эпителия.
При центральной серозной хориопатии выявление на ангиограмме точки фильтрации значительно повышает вероятность успешной лазеркоагуляции.
Окончатый дефект пигментного эпителия возникает при отсутствии пигмента, экранирующего хориоидальную флюоресценцию. Основные причины - атрофия пигментного эпителия и врождённое уменьшение пигмента. Гиперфлюоресценция при дефекте пигментного эпителия зависит от состояния как пигментного эпителия, так и хориокапилляров. Характерные изменения на ангиограмме: гиперфлюоресценция появляется в ранней фазе, соответствующей контрастированию хориоидеи; флюоресценция усиливается параллельно увеличению концентрации флюоресцеина в хориоидее; не определяется увеличения зоны флюоресценции или изменения её формы в поздних фазах ангиографии; флюоресценция уменьшается в фазе выхода флюоресцеина.
Окончатые дефекты пигментного эпителия наблюдаются при дистрофиях сетчатки и макулярных разрывах, друзах, ангиоидных полосах, хронических отслойках пигментного эпителия и нейроэпителия и др.
Друзы - скопления метаболитов между пигментным эпителием и мембраной Бруха. Они вызывают микроотслойки пигментного эпителия, из которых со временем развиваются окончатые дефекты пигментного эпителия. Большие друзы могут блокировать флюоресценцию в ранней фазе ангиографии, но в артериовенозной фазе гиперфлюоресценция проявляется. Обычно при ФАГД определяется больше друз, чем при офтальмоскопии.
Окончатый дефект пигментного эпителия на ангиограмме даёт полный разрыв сетчатки в макулярной области, а при ламеллярных истончениях сохраняются наружные слои сетчатки и не происходит депигментации и атрофии пигментного эпителия. Отмечаемое при макулярных отверстиях валикообразное утолщение сетчатки по краю разрыва является своеобразной отслойкой пигментного эпителия, дающей слабую флюоресценцию в артерио-венозной фазе.
Кистовидный отёк макулы выявляется на ангиограмме выходом флюоресцеина из перифовеальных ретинальных капилляров, окружающих бессосудистую зону. Флюоресценция постепенно распространяется от центра к периферии отёка, заполняя кистозные полости, что хорошо определяется в поздней фазе ангиографии в виде своеобразной розетки.
При центральной дисциформной хориоретинальной дистрофии ангиографическая картина зависит от стадии и течения процесса. Отслойка пигментного эпителия является одним из ранних симптомов. Позже происходит прорастание хориоидальных сосудов в субретинальное пространство с формированием субретинальной неоваскулярной мембраны. В хориоидальной фазе ангиографии мембрана контрастируется в виде колеса со спицами. В поздних фазах детали неоваскулярной мембраны утрачиваются, так как вся её зона интенсивно флюоресцирует. Стенка новообразованного сосуда не становится барьером для флюоресцеина, свободно пропуская его. На стадии рубцевания новообразованные сосуды облитерируются и замещаются фиброзной тканью. Выявляются дефекты пигментного эпителия и участки гипофлюоресценции в результате пигментации и геморрагий.
При наследственных поражениях макулярной области (болезнь Штаргардта) на ангиограмме выявляются единичные точечные дефекты пигментного эпителия, что при прогрессировании атрофии пигментного эпителия приводит к картине ареолярной центральной атрофии хориоидеи.
Своеобразную ангиографическую картину имеет секторальная форма передней ишемической нейропатии: неповреждённая часть зрительного нерва даёт нормальную флюоресценцию, а поражённый сектор контрастируется в поздней фазе ангиографии или не контрастируется совсем. Изучение хориоидальной циркуляции показало дефект заполнения в секторе, соответствующем локализации процесса.
Многообразные флюоресцеинангиографические проявления сосудистых поражений глазного дна (диабетическая ретинопатия, тромбозы центральной вены сетчатки и её ветвей и др.) требуют отдельного рассмотрения. Укажем лишь, что выявление неперфузируемых зон сетчатки (фокальная капиллярная окклюзия) в болыиинстве случаев возможно только при ФАГД, поскольку именно эти участки инициируют развитие новообразованных сосудов, а те в свою очередь приводят к необратимым тяжёлым осложнениям вплоть до слепоты и гибели глаза. Значение ФАГД в этих случаях трудно переоценить. Своевременная лазерная коагуляция в большинстве случаев позволяет предотвратить тяжёлые последствия.
Наряду с ФАГД можно проводить флюоресцентную ангиографию переднего отрезка глаза: радужной оболочки, перилимбальной сети и сосудов конъюнктивы. Так можно получить дополнительную информацию о васкулярных изменениях при сосудистых заболеваниях глаза (рис. 1-19, 1-19а, 1-20).
Развитие метода ФАГД связано со стремлением к его техническому усовершенствованию. Использование стереосепаратора позволяет получить стереоангиограмму, по которой можно оценить выстояние патологического очага.
В последние годы бурно развиваются видеоангиографические исследования и системы цифровой обработки изображений. Задействовано новое поколение офтальмологических приборов: фундус-камера РР-450 с базовой системой ВА5-420 фирмы "Цейсс" (Германия), камера IMAGE-net-640 фирмы "Топкон" (Япония), система "САРИ тм" ТОО фирмы "ЭКОМ" (Россия). Непрерывность регистрации прохождения красителя на мониторе и возможность последующей компьютерной обработки видеозаписи существенно увеличивают объём получаемой информации.
Весьма перспективна количественная оценка проницаемости гематоофтальмического барьера с помощью флюоресцеина как индикатора (флюорофотометрия).
Для исследования хориоидальной циркуляции целесообразно применение в качестве красителя индоцианина зелёного. Он возбуждается и излучает в инфракрасном диапазоне, при этом ликвидируется экранирующее действие пигментного эпителия.
Интересные данные получены при флюоресцентной ангиографии переднего отрезка глаза, в частности перилимбальной зоны, при иридоангиографии.
Таким образом, флюоресцентная ангиография позволила перейти от статического наблюдения клинической картины заболевания к динамическому анализу особенностей микроциркуляторных нарушений, оказав революционизирующее влияние на изучение патогенеза заболеваний глазного дна, их диагностику и лечение.
ЗАДАЧИ ФАГД
Рис. 1-3. Спектр пропускания фильтров. Сплошная линия - кривая возбуждения синего фильтра (йли эмиссия), пунктирная - кривая барьерного жёлтого фильтра, заштрихованная часть - псевдофлюоресценция.
Если это условие выполнено, то на снимке получается изображение, "созданное" только флюоресцеином. Для получения качественного контрастного изображения применяют плёнку отечественного производства РФ-3 чувствительностью 1000-1200 обратных рентген, обладающую повышенной чувствительностью к жёлто-зелёной части спектра.
Большинство исследователей, изучавших влияние флюоресцеина на организм, отмечают отсутствие у него токсичности, но не исключены аллергические реакции и аномальная чувствительность к препарату (Rosen, 1969; Wessing, 1969). По данным МНИИ глазных болезней им. Гельмгольца, при проведении 1500 исследований аллергическая сыпь отмечена у 4 больных, коллаптоидное состояние - у 5, пирогенная реакция - у 2 и рвота - у 7 обследуемых. В 5-10% случаев бывает кратковременная тошнота. Все явления быстро исчезли, и ни одно не привело к серьёзным последствиям, но в литературе описаны случаи инфаркта миокарда, отёка лёгких, отёка гортани, гипертонического криза, что заставляет принимать меры предосторожности. Противопоказано проведение ФАГД лицам с аллергическим шоком в анамнезе, а также страдающим бронхиальной астмой, тромбофлебитом. В кабинете ангиографии должны быть средства неотложной помощи. Целесообразно провести внутрикожную пробу с флюоресцеином по типу реакции Манту перед исследованием.
Интерпретация флюоресцентных ангиограмм может быть достоверной только при глубоком знании особенностей клиники разнообразных поражений глазного дна и применении к ним данных ФАГД.
Из количественных методик оценки ФАГД следует отметить углубление метода калиброметрии. Контрастированный ретинальный сосуд имеет чёткие границы, вследствие чего точность измерения его диаметра повышатся. В МНИИ глазных болезней им. Гельмгольца Т.И. Балишанская и Т.И. Форофонова предложили собственную модификацию флюоресцентной калиброметрии, при которой точность расчёта калибра сосудов сетчатки значительно выше, чем при обычных исследованиях. При флюоресцентной калиброметрии диаметр сосуда увеличивается на 10-15% в связи с тем, что флюоресцеин окрашивает слой плазмы, расположенный между центральным слоем крови и стенкой сосуда.
В интерпретации ФАГД в норме значительное место занимает определение фаз прохождения флюоресцеина по сосудам глазного дна. Л.А. Кацнельсон, Т.И. Форофонова (1990) предложили выделять раннюю хориоидальную фазу (первое появление флюоресцеина в хориоидее или цилиоретинальной артерии), время хориоидальной перфузии (между ранней хориоидальной фазой и пиком хориоидальной флюоресценции), раннюю ретиноартериальную фазу, время ретиноартериальной перфузии (от ранней артериальной фазы до полного контрастирования артериальной системы сетчатки), раннюю ретановенозную фазу (пристеночное контрастирование вен), позднюю ретиновенозную фазу, время ретиновенозной перфузии (от ранней венозной фазы до полного контрастирования венозной сети).
У здоровых людей в возрасте от 16 до 60 лет время ранней хориоидальной фазы составляет 8,9+0,34 с, время хориоидальной перфузии - 6,1+0,65 с, ранняя артериальная фаза - 10-12 с, время ретиноартериальной перфузии - 9,7+0,45 с, ранняя ретиновенозная фаза - 11,2+0,45 с, время ретиновенозной перфузии - 5,7+0,13 с (рис. 1-4, 1-5, 1-6, 1-7, 1-8, 1-9). Точный расчёт времени прохождения флюоресцеина затруднителен, так как время "рука-сетчатка" зависит от скорости введения флюоресцеина, скорости фотографирования, особенностей циркуляции крови.
Во всех случаях следует отграничивать хориоидальную фазу от следующей за ней ранней артериальной. Смещение их по времени свидетельствует о задержке хориоидальной циркуляции, что может иметь диагностическое значение.
Качественная интерпретация ангиограмм основывается на анализе уменьшения и увеличения флюоресценции (гипо- и гиперфлюоресценция). Гипофлюоресценция может быть обусловлена блокированием флюоресценции каким-либо веществом или тканью, которые непрозрачны для жёлто-зелёных лучей (геморрагии, кисты сетчатки, пигмент и др.) (рис. 1-10, 1-11, 1-12) или недостаточностью кровоснабжения (окклюзия сосудов, аваскулярные ишемические зоны, атрофия диска зрительного нерва) (рис. 1-13, 1-14). Гиперфлюоресценция вызывается дефектами пигментного эпителия, который не экранирует хориоидальную флюоресценцию, экстравазальным выходом флюоресцеина через патологичски изменённую стенку сосуда или накоплением флюоресцеина в патологических очагах (рис. 1-15, 1-16, 1-17).
Гиперфлюоресценцию необходимо дифференцировать с ауто- и псевдофлюоресценцией. Аутофлюоресценция обусловлена присутствием естественных флюорохромов, когда структуры глаза флюоресцируют без окраски флюоресцеином (например, друзы диска зрительного нерва) (рис. 1-18). Псевдофлюоресценция вызывается способностью некоторых тканей (склера, миелиновые волокна) настолько интенсивно отражать свет, что это может имитировать флюоресценцию. Очаги ауто- и псевдофлюоресценции видны на контрольных снимках ещё до введения флюоресцеина, в связи с чем их часто объединяют под названием "доинъекционная флюоресценция".
Исследование микроциркуляции диска зрительного нерва с помощью ФАГД помогает дифференциальной диагностике при его отёке, ретробульбарных невритах, псевдозастое, друзах, васкулитах, новообразованиях и другой патологии. При глаукоме ишемия диска зрительного нерва выявляется до видимых клинически признаков его поражения, но визуальная оценка нарушения флюоресценции диска трудна и недостоверна. В связи с этим Т.И. Форофонова предложила модификацию метода денситометрии флюоресцентных ангиограмм, названную денситометрическим сканированием. Возрастающая интенсивность микроциркуляции диска выражается в виде кривой. ФАГД показала также, что офтальмоскопически определяемые изменения цвета диска (покраснение или побледнение) далеко не всегда связаны с его патологией.
Приведём краткие характеристики ангиографической картины при некоторых заболеваниях сетчатки и зрительного нерва (Л.А. Кацнельсон, 1981). При нарушении связи мембраны Бруха и пигментного эпителия сетчатки происходит скопление серозного экссудата с локальной отслойкой пигментного эпителия. Отслоенный пигментный эпителий имеет куполообразный вид, натягивается и истончается, на флюоресцентных ангиограммах отслойка пигментного эпителия проявляется в виде круглого очага гиперфлюоресценции с чёткими границами, так как в неповреждённых участках пигментный эпителий плотно связан с мембраной Бруха. При длительно существующих отслойках пигментного эпителия нарушаются процессы его метаболизма и образуется одна или несколько точек, через которые серозная жидкость поступает в субретинальное пространство, вызывая серозную отслойку нейроэпителия. Связь между пигментным и нейроэпителием значительно слабее, поэтому отслойка нейроэпителия имеет нечёткие границы и по площади может значительно превышать область отслойки пигментного эпителия.
При центральной серозной хориопатии выявление на ангиограмме точки фильтрации значительно повышает вероятность успешной лазеркоагуляции.
Окончатый дефект пигментного эпителия возникает при отсутствии пигмента, экранирующего хориоидальную флюоресценцию. Основные причины - атрофия пигментного эпителия и врождённое уменьшение пигмента. Гиперфлюоресценция при дефекте пигментного эпителия зависит от состояния как пигментного эпителия, так и хориокапилляров. Характерные изменения на ангиограмме: гиперфлюоресценция появляется в ранней фазе, соответствующей контрастированию хориоидеи; флюоресценция усиливается параллельно увеличению концентрации флюоресцеина в хориоидее; не определяется увеличения зоны флюоресценции или изменения её формы в поздних фазах ангиографии; флюоресценция уменьшается в фазе выхода флюоресцеина.
Окончатые дефекты пигментного эпителия наблюдаются при дистрофиях сетчатки и макулярных разрывах, друзах, ангиоидных полосах, хронических отслойках пигментного эпителия и нейроэпителия и др.
Друзы - скопления метаболитов между пигментным эпителием и мембраной Бруха. Они вызывают микроотслойки пигментного эпителия, из которых со временем развиваются окончатые дефекты пигментного эпителия. Большие друзы могут блокировать флюоресценцию в ранней фазе ангиографии, но в артериовенозной фазе гиперфлюоресценция проявляется. Обычно при ФАГД определяется больше друз, чем при офтальмоскопии.
Окончатый дефект пигментного эпителия на ангиограмме даёт полный разрыв сетчатки в макулярной области, а при ламеллярных истончениях сохраняются наружные слои сетчатки и не происходит депигментации и атрофии пигментного эпителия. Отмечаемое при макулярных отверстиях валикообразное утолщение сетчатки по краю разрыва является своеобразной отслойкой пигментного эпителия, дающей слабую флюоресценцию в артерио-венозной фазе.
Кистовидный отёк макулы выявляется на ангиограмме выходом флюоресцеина из перифовеальных ретинальных капилляров, окружающих бессосудистую зону. Флюоресценция постепенно распространяется от центра к периферии отёка, заполняя кистозные полости, что хорошо определяется в поздней фазе ангиографии в виде своеобразной розетки.
При центральной дисциформной хориоретинальной дистрофии ангиографическая картина зависит от стадии и течения процесса. Отслойка пигментного эпителия является одним из ранних симптомов. Позже происходит прорастание хориоидальных сосудов в субретинальное пространство с формированием субретинальной неоваскулярной мембраны. В хориоидальной фазе ангиографии мембрана контрастируется в виде колеса со спицами. В поздних фазах детали неоваскулярной мембраны утрачиваются, так как вся её зона интенсивно флюоресцирует. Стенка новообразованного сосуда не становится барьером для флюоресцеина, свободно пропуская его. На стадии рубцевания новообразованные сосуды облитерируются и замещаются фиброзной тканью. Выявляются дефекты пигментного эпителия и участки гипофлюоресценции в результате пигментации и геморрагий.
При наследственных поражениях макулярной области (болезнь Штаргардта) на ангиограмме выявляются единичные точечные дефекты пигментного эпителия, что при прогрессировании атрофии пигментного эпителия приводит к картине ареолярной центральной атрофии хориоидеи.
Своеобразную ангиографическую картину имеет секторальная форма передней ишемической нейропатии: неповреждённая часть зрительного нерва даёт нормальную флюоресценцию, а поражённый сектор контрастируется в поздней фазе ангиографии или не контрастируется совсем. Изучение хориоидальной циркуляции показало дефект заполнения в секторе, соответствующем локализации процесса.
Многообразные флюоресцеинангиографические проявления сосудистых поражений глазного дна (диабетическая ретинопатия, тромбозы центральной вены сетчатки и её ветвей и др.) требуют отдельного рассмотрения. Укажем лишь, что выявление неперфузируемых зон сетчатки (фокальная капиллярная окклюзия) в болыиинстве случаев возможно только при ФАГД, поскольку именно эти участки инициируют развитие новообразованных сосудов, а те в свою очередь приводят к необратимым тяжёлым осложнениям вплоть до слепоты и гибели глаза. Значение ФАГД в этих случаях трудно переоценить. Своевременная лазерная коагуляция в большинстве случаев позволяет предотвратить тяжёлые последствия.
Наряду с ФАГД можно проводить флюоресцентную ангиографию переднего отрезка глаза: радужной оболочки, перилимбальной сети и сосудов конъюнктивы. Так можно получить дополнительную информацию о васкулярных изменениях при сосудистых заболеваниях глаза (рис. 1-19, 1-19а, 1-20).
Развитие метода ФАГД связано со стремлением к его техническому усовершенствованию. Использование стереосепаратора позволяет получить стереоангиограмму, по которой можно оценить выстояние патологического очага.
В последние годы бурно развиваются видеоангиографические исследования и системы цифровой обработки изображений. Задействовано новое поколение офтальмологических приборов: фундус-камера РР-450 с базовой системой ВА5-420 фирмы "Цейсс" (Германия), камера IMAGE-net-640 фирмы "Топкон" (Япония), система "САРИ тм" ТОО фирмы "ЭКОМ" (Россия). Непрерывность регистрации прохождения красителя на мониторе и возможность последующей компьютерной обработки видеозаписи существенно увеличивают объём получаемой информации.
Весьма перспективна количественная оценка проницаемости гематоофтальмического барьера с помощью флюоресцеина как индикатора (флюорофотометрия).
Для исследования хориоидальной циркуляции целесообразно применение в качестве красителя индоцианина зелёного. Он возбуждается и излучает в инфракрасном диапазоне, при этом ликвидируется экранирующее действие пигментного эпителия.
Интересные данные получены при флюоресцентной ангиографии переднего отрезка глаза, в частности перилимбальной зоны, при иридоангиографии.
Таким образом, флюоресцентная ангиография позволила перейти от статического наблюдения клинической картины заболевания к динамическому анализу особенностей микроциркуляторных нарушений, оказав революционизирующее влияние на изучение патогенеза заболеваний глазного дна, их диагностику и лечение.
ЗАДАЧИ ФАГД


















































































