 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Отморожения. Отморожение представляет собой омертвение и реактивное воспаление тканей, возникающее в результате нарушений кровообращения под действием низких температур
Отморожение представляет собой омертвение и реактивное воспаление тканей, возникающее в результате нарушений кровообращения под действием низких температур. Чаще всего подвержены отморожениям плохо защищенные от мороза периферические части тела - пальцы рук и ног, нос, уши, щеки. Обратите внимание, что отморожение может наступить не обязательно при воздействии отрицательных значений температуры, но и при температуре, близкой к нулевой отметке, при наличии высокой влажности и ветра (частые отморожения стоп у рыбаков, отморожения у моряков во время кораблекрушений). Способствует отморожению сдавление ног тесной обувью, лыжными креплениями или длительное сжимание чего-либо в руках (оружия, рычагов управления и т.д.), в результате чего нарушается кровообращение. Факторами, предрасполагающими к отморожению, является общее ослабление организма вследствие кровопотери, голодания, авитаминоза и утомления. Более 60% пострадавших получают отморожения в состоянии алкогольного опьянения. Значительно выше риск отморожений у людей, страдающих облитерирующими заболеваниями нижних конечностей, заболеваниями вен, сахарным диабетом. Кроме того, плохо сказывается повторное воздействие низких температур (повторные отморожения). Продолжающееся действие холода приводит вначале к расширению (щеки - румяные, уши - красные), а затем к спазму кровеносных сосудов, в результате чего нарушается питание тканей, и мы видим побеление участка кожи. Человек при этом может чувствовать боль, онемение, а может и не чувствовать ничего ("Ой, у тебя на щеках белые пятна!"). Внешне на этом этапе определить степень отморожения невозможно: можно только предположить, что чем ниже была температура и длительнее воздействие, тем хуже. При согревании сосудистый спазм сменяется паралитическим расширением сосудов (так называемый реактивный период). Именно в этот период и идет основное разрушение тканей. Специфические симптомы, позволяющие определить степень отморожения, обычно появляются в полном объеме к концу первых суток. В зависимости от глубины поражения выделяют 4 степени отморожения. I степень отличается поражением кожи в виде обратимых расстройств кровообращения. После согревания бледная кожа становится синюшно-красной, болезненной и отечной. Болезненные явления проходят через несколько дней, но отмороженная часть тела еще долго остается чувствительной к низким температурам. II степень характеризуется появлением на пораженном участке на фоне красно-синюшной кожи пузырьков, наполненных мутной жидкостью. Выражен болевой синдром. Восстановление наступает через 2-3 недели. III степень выделяется омертвением всей толщи кожи. На красно-синюшной, отечной, уплотнившейся коже появляются очаги некроза (омертвения тканей), пузыри, заполненные темной жидкостью. После отторжения погибших тканей раневая поверхность восстанавливается рубцеванием (через 1-2 месяца), при обширном поражении необходима кожная пластика. IV степень характеризуется поражением толщи мягких тканей и кости с развитием гангрены. Лечение заключается в хирургическом удалении омертвевших тканей (при обширном поражении - ампутация). При естественном течении процесса омертвевшие ткани постепенно отторгаются, образуя ампутационные культи, заживающие очень длительное время с образованием грубых деформирующих рубцов. Наряду с местными симптомами отморожения почти всегда есть изменения общего характера, которые связаны как с непосредственным влиянием низких температур на все системы организма (общее замерзание), так и с всасыванием в кровь продуктов распада поврежденных тканей и присоединением инфекции. Общее замерзание возникает при длительном пребывании при низких температурах, особенно быстро оно развивается в воде. Пребывание в ледяной воде в течение получаса может быть смертельно опасно, а при внезапном погружении в такую воду может наступить холодовой шок. Общему замерзанию способствуют предрасполагающие факторы, такие как утомление, голодание, алкогольное опьянение, неподвижность и т.д. Начинается общее замерзание при снижении температуры тела до 34*С и протекает в виде следующих трех фаз: 1. Приспособительная реакция - все изменения в центральной нервной системе и в системе кровообращения носят обратимый характер. На этой стадии появляется мышечная дрожь, учащаются дыхание и пульс, кожные покровы становятся бледными. 2. Ступорозная фаза - происходит угнетение функций центральной нервной системы, возникает сонливость, мышечная дрожь исчезает, а расширенные периферические сосуды создают обманчивое ощущение тепла. Частота сердечных сокращений уменьшается, артериальное давление падает, дыхание становится поверхностным. 3. Фаза угасания жизненных функций - продолжается угнетение всех основных функций организма, пострадавший теряет сознание, наступают судороги, окоченение и, при отсутствии помощи, - смерть. Необходимо знать, что наступление смерти при замерзании происходит очень медленно, а продолжительность клинической смерти (т.е. периода, когда реанимационные мероприятия еще могут быть эффективными) значительно превосходит таковую при других состояниях и сильно зависит от температуры тела и температуры окружающей среды.
Если вы оказываете помощь человеку с отморожениями, как можно раньше постарайтесь восстановить кровообращение в пораженных тканях. В легких случаях это удается сделать путем растирания и постепенного согревания. Пострадавшему желательно войти (или внести его) в теплое помещение или положить его у костра, продолжая растирать. Обувь с пораженной конечности необходимо снимать осторожно и без усилий, чтобы не повредить отмороженные пальцы. Если без усилия это не удается, то лучше разрезать обувь. Очень важна постепенность согревания: оно идет при комнатной температуре, ни в коем случае нельзя согревать конечность в горячей ванне, возле печки или близко от костра! При этом ткани прогреваются неравномерно, что вызывает тромбоз спазмированных сосудов и увеличивает глубину омертвения тканей. Растирать побелевшие части тела достаточно чистой сухой рукой до покраснения кожи и появления чувства покалывания. Лучше растирание проводить спиртом, одеколоном или водкой, а при их отсутствии - мягкой перчаткой, меховым воротником или сухой чистой фланелью. Нельзя использовать для растирания снег, грубую ткань, рукавицу с намерзшим снегом и льдом, т.к. все это еще больше травмирует поврежденные ткани, а образующиеся царапинки становятся в дальнейшем входными воротами для инфекции. Для стимуляции кровообращения при растирании необходимо попросить пострадавшего двигать пораженной конечностью. Если кровообращение восстанавливается медленно, и кожа остается синюшной, можно подозревать, что имеет место глубокое поражение тканей, и поэтому необходимо ускорить отправку пострадавшего в лечебное учреждение. Одновременно с растиранием пострадавшему желательно дать выпить горячего чая или кофе, при необходимости - дать обезболивающее. При общем замерзании следует немедленно любым способом согреть пострадавшего. Делать это необходимо постепенно. Пострадавшего необходимо внести в умеренно теплое помещение, раздеть его, а при затруднении с раздеванием - разрезать одежду по швам. При отсутствии дыхания - срочно приступить к реанимационным мероприятиям. Немедленно приступить к растиранию тела чистыми руками, теплой мягкой тканью, пока кожа не покраснеет. При возможности опустить пострадавшего в ванну с водой комнатной температуры, постепенно увеличивая температуру воды, которая в течение часа доводится до 36-37*С. Можно согревать человека, укутывая его теплыми одеялами. Согревая, нужно постоянно измерять температуру тела, и когда температура станет нормальной, можно прекратить активное согревание и уложить пострадавшего в теплую постель. Когда замерзший начнет приходить в чувство, надо дать ему выпить горячего чаю или кофе. Алкоголь может навредить, т.к. сам обладает способностью угнетать жизненно важные мозговые центры. Если пострадавший долго не приходит в сознание, необходимо дать ему понюхать ватку с нашатырным спиртом. Только необширные отморожения I степени не требуют обращения в медицинское учреждение. При более глубоких отморожениях, а также во всех случаях общего замерзания помощь врачей необходима. Помните, что временное улучшение, возникшее после согревания, обычно сменяется ухудшением общего состояния, связанным с поступлением в кровь продуктов распада обмороженных тканей. В медицинском учреждении для восстановления кровообращения используют спазмолитики (но-шпа, папаверин), дезагреганты (аспирин, трентал), препараты, улучшающие реологические свойства крови (реополиглюкин), гепарин; проводят дезинтоксикационную терапию (внутривенное введение солевых растворов, кровезаменителей); используют антибиотики для профилактики и лечения инфекционных осложнений; проводят меры по профилактике столбняка. Местное лечение для отморожений I, II и большинства случаев III степени - консервативное и сходно с лечением ожогов (см. "Ожоги"). После первичной обработки на место отморожения накладывают влажно-высыхающие повязки с антисептиками. При наличии некрозов (участков омертвения тканей) используют ферментные препараты. Перевязки делают через 2-3 дня. После очищения ран переходят на мазевые повязки, ускоряющие заживление. При отморожениях IV степени и в некоторых случаях при III степени применяется хирургическое лечение.
Автор - Анна Слепцова (Санкт-Петербург)
Ожоги Автор - Анна Слепцова (Санкт-Петербург) Ожогами называют повреждения тканей организма, возникшие в результате местного воздействия высокой температуры (термические ожоги), химических веществ (химические ожоги), электрического тока (электрические ожоги), ионизирующего излучения (лучевые ожоги). Термические ожоги вызываются пламенем, горячими жидкостями и паром, воздействием раскаленных предметов. Химические ожоги - действием едких щелочей, крепких растворов кислот, йода, марганцовокислого калия и т.д. Особенностью электрических ожогов является дополнительное поражение электромагнитным полем внутренних органов (электротравма). Лучевые ожоги могут быть вызваны инфракрасным, ультрафиолетовым и ионизирующим излучением, при этом всегда есть и общие изменения в организме (лучевая болезнь). Тяжесть ожога зависит от глубины и площади поражения тела. По глубине ожоги делятся на четыре степени. Ожоги I-IIIА степени считаются поверхностными, а ожоги IIIБ-IV степени - глубокими. Точно определить степень ожога (особенно отличить IIIA от IIIБ степени) можно только в медицинском учреждении при использовании специальных диагностических проб. Для приблизительного определения площади пораженной поверхности пользуются "правилом ладони": площадь ладони пострадавшего приблизительно равна 1% от площади поверхности его тела. Для взрослых людей критическим состоянием считается тотальный ожог I степени, ожоги II-IIIА степени более 30% поверхности тела (хотя при правильном лечении спасают жизнь и при ожогах более 60%). Опасен для жизни глубокий ожог 10 - 15% поверхности тела, а также ожоги лица, верхних дыхательных путей и промежности. При обширных поверхностных ожогах и глубоких ожогах более 10% поверхности тела высока вероятность развития ожогового шока, причинами которого являются сильный болевой синдром и большая потеря жидкости через ожоговую поверхность. Для этого состояния характерно нарастание заторможенности вслед за кратковременной стадией возбуждения, человек зябнет, его мучает жажда, пульс учащается, артериальное давление падает, уменьшается мочеотделение. В особо тяжелых случаях пострадавший теряет сознание, моча становится темно-коричневого цвета. Ожоговый шок является первой стадией ожоговой болезни и всегда представляет опасность для жизни пострадавшего, лечить его можно только в условиях стационара.
При химических ожогах требуется как можно более обильно промыть ожоговую поверхность водой (лучше проточной) в течение 10-15 мин. Этого нельзя делать лишь при ожоге негашеной известью, которую смывать надо растительным маслом или удалять механическим путем. Необходимо удалить все кусочки извести и затем наложить марлевую повязку. При ожоге кислотой пораженный участок кожи промывают 2% раствором питьевой соды, а при ожоге щелочами - слабым раствором лимонной кислоты. После этого наложите стерильную повязку и отправьте пострадавшего в больницу. Дальнейшее лечение ожогов проводится в медицинском учреждении. Существует несколько методов лечения ожогов, однако здесь мы приведем только самые общие сведения о тактике ведения ожоговых больных. Они могут пригодиться в случае, если до лечебного учреждения сразу добраться будет невозможно. О методах, применимых только в лечебных учреждениях, мы здесь не упоминаем. Кожа вокруг ожога обрабатывается антисептиком, удаляются инородные тела и отслоившийся эпидермис. Крупные пузыри подрезают у основания и опорожняют. При этом отслоившийся эпидермис не удаляют: он прилипает к раневой поверхности, образуя "биологическую повязку", (не нужно вскрывать пузыри самостоятельно до обращения в медицинское учреждение, т.к. это может привести к инфицированию раны). Далее лечение ожогов проводят закрытым или открытым способом. Закрытый способ основан на применении повязок с различными лекарственными веществами. При обширных ожогах I степени и ожогах II степени накладывают мазевые повязки. Используют 0,2% фурацилиновую мазь, дермазин (1% крем), левосульфаметакаин, синтомициновую эмульсию, "Олазоль" и др. комбинированные препараты, в состав которых входит, как правило, левомицетин, облепиховое масло и другие вещества, ускоряющие регенерацию тканей (пантотеновая кислота в "Пантеноле"; нафталан, компоненты пчелиного воска и эфирные масла в бальзаме "Спасатель" и т.д). Смена повязок - каждые 2-3 дня. Если же произошло нагноение, мазевые повязки заменяют на влажно-высыхающие с растворами антисептиков (фурацилин, хлоргексидин и др.). При ожогах IIIА степени необходимо сохранять струп до тех пор, пока он не отторгнется самостоятельно. Поэтому на ожоги с сухим струпом накладывают сухие асептические повязки, а при наличии влажного струпа - влажно-высыхающие. После отторжения струпа на 2-3 неделе и при отсутствии гнойного отделяемого лечение продолжают мазевыми повязками для ускорения заживления. При глубоких ожогах местное лечение направлено на ускорение отторжения омертвевших тканей. Сначала используют влажные повязки с антисептиками, а затем повязки с протеолитическими ферментами и салициловой мазью, которые расплавляют струп и ускоряют очищение раны. Полностью очищенная рана подготовлена к хирургическому этапу лечения - кожной пластике. При открытом способе лечения повязки не накладываются. Ожоговую поверхность обрабатывают антисептиками с коагулирующими (высушивающими) свойствами (5% раствором марганцовки, спиртовым раствором бриллиантового зеленого и др.) и оставляют открытой для ускорения формирования сухого струпа. Этот метод используется в специальных ожоговых палатах с теплым, сухим стерильным воздухом. Без повязок также лечат обычно ожоги лица, промежности - в тех местах, где повязки наложить проблематично. При этом обожженную поверхность смазывают мазью с антисептиками (синтомициновая, фурацилиновая и др.) 3-4 раза в день. Еще раз напомню, что лечение ожогов серьезнее I степени должно проводиться если не в стационаре, то хотя бы амбулаторно, под контролем врача. Первая помощь при переломах костей конечностей в походных условиях Автор - Илья Слепцов (Санкт-Петербург) Перелом - это нарушение целостности кости. Существует несколько классификаций переломов, но для туристов наиболее важна только одна из них, по которой переломы делятся на открытые и закрытые. Закрытыми называют переломы, наступившие без нарушения кожи и слизистых оболочек. Напротив, открытые переломы сопровождаются появлением раны (или нескольких ран), сообщающихся с зоной перелома. При этом, кожа может повреждаться как от внешнего воздействия, так и вследствие травмы костными отломками. Рана в этом случае является входными воротами для инфекции, поэтому открытые переломы значительно опаснее закрытых. Необходимо также знать, что переломы могут быть без смещения отломков или со смещением. Первый вид переломов при лечении не требует репозиции (т.е. возвращения отломков в нормальное положение), а второй вид - требует. Эта информация здесь приводится скорее для справки и для того, чтобы специально отметить одну важную деталь - в походе вы не должны проводить никаких репозиций. Ваша задача - не лечить перелом, т.е. добиваться сращения отломков, поскольку грамотно сделать это сможет только врач, а как можно скорее и как можно безопаснее доставить пострадавшего в лечебное учреждение. И здесь, как всегда, возникает вопрос об алгоритме действий. Порядок оказания помощи должен быть следующим. 1. Как обычно, глубоко вздохните и успокойтесь. Оцените обстановку - нет ли опасности травмирования остальных участников похода (например, при камнепаде). Если опасность есть - как можно скорее эвакуируйте пострадавшего и участников из опасной зоны и только потом начинайте разбираться с лечением. 2. Если есть рана и есть кровотечение из нее - остановите кровотечение (см. статью) и обработайте рану. 3. Если человек находится без сознания, не дышит и пр. - сначала выведите его из неотложного состояния (проведите сердечно-легочную реанимацию, подробно - в лекции по медицинской помощи в походе). 4. Обезбольте пострадавшего (внутримышечно - 1 ампула кеторолака из походной аптечки, либо в место перелома - 5 мл новокаина или лидокаина, либо обкалывание пострадавшей конечности по кругу выше зоны перелома). 5. Определитесь - есть ли у пострадавшего перелом. Признаки перелома делятся на абсолютные (неоспоримо свидетельствующие о наличии перелома) и относительные (заставляющие заподозрить перелом). Если вы сомневаетесь в существовании перелома у больного - лучше действовать так, как будто перелом есть. Опять-таки, цитата из Н.Н. Петрова: "…гораздо лучше много раз ошибиться и фиксировать ранение мягких тканей по правилам, нужным при переломах, чем хоть один раз оставить перелом без иммобилизации". 6. При наличии у больного перелома - приступите к иммобилизации, т.е. к обездвиживанию конечности. Ваша задача - создать покой в зоне перелома. В лечебном учреждении иммобилизацию осуществляют обычно наложением гипсовой повязки, либо другими способами (скелетное вытяжение, применение аппаратов внешней фиксации и пр.). У вас всего этого под рукой не будет, поэтому найдите что-нибудь, из чего можно сделать шину - латы от рюкзака, весло, лыжную палку, детали каркаса байдарки, толстую ветку… При иммобилизации соблюдают следующие правила: При переломах голени, бедра, предплечья шины можно делать прямыми, а вот при переломе плеча придется постараться - шина должна идти от середины лопатки здоровой стороны, затем - по спине, обогнуть плечевой сустав, спуститься по плечу до локтевого сустава, затем - изгиб под прямым углом, и далее - по предплечью и кисти до основания пальцев. В подмышечную впадину на стороне повреждения до наложения шины вкладывают комок ваты или свернутую косынку. Шину укрепляют бинтом.
Первая помощь при переломах костей таза, позвоночника, черепа, ребер и ключицы Автор - Илья Слепцов (Санкт-Петербург) Продолжаем тему лечения переломов костей, начатую в статье "Первая помощь при переломах костей конечностей в походных условиях". Сегодня мы разберем правила оказания первой помощи при переломах таза, позвоночника, ключицы, ребер, черепа. Выделение этих переломов в отдельную статью оправдано тем, что методика оказания первой помощи в данном случае имеет свои особенности. Здесь мало знать, как наложить иммобилизацию, важно помнить и правила транспортировки, ведь именно правильно организованная транспортировка пострадавших зачастую обуславливает успех лечения в целом. Переломы костей черепа. Наиболее опасный вид переломов. Возникают вследствие удара по голове твердым предметом. Чаще всего - при ударе падающим камнем, либо при падении на камни. В месте перелома больной ощущает боль, возникает выраженный отек. При осторожном ощупывании зоны перелома можно почувствовать, как смещаются костные отломки, однако специально этого делать нельзя из-за опасности повредить головной мозг. Основная опасность переломов черепа и заключается именно в возможном повреждении головного мозга. При переломе основания черепа у больного обычно появляются темные синяки под глазами или даже вокруг глаз (симптом "очков"), из носа может выделяться прозрачная жидкость, слегка окрашенная кровью - ликвор. Больной обычно отмечает слабость, оглушенность, в глазах темнеет, может беспокоить тошнота, повторяющаяся рвота. Обратите внимание на то, что в первые минуты после травмы больной может чувствовать себя хорошо, настолько хорошо, что оценка собственного состояния станет для него просто невозможной. После этого "светлого" периода (его еще называют "периодом мнимого благополучия") состояние пострадавшего может внезапно резко ухудшиться, вплоть до остановки сердечной деятельности и дыхания. Госпитализация обязательна при любом подозрении на перелом костей черепа. В первую очередь проводятся реанимационные мероприятия (при необходимости). Если есть рана - ее необходимо обработать и закрыть стерильными салфетками, следя за тем, чтобы повязка не давила на область раны. Больного укладывают на спину, голову фиксируют сложенным из одежды кольцом. Чем быстрее вы сможете доставить пострадавшего в больницу - тем лучше будет прогноз заболевания. Не забудьте обезболить пострадавшего, однако не вводите никаких препаратов, обладающих снотворным действием (димедрол, тавегил), иначе при осмотре пациента врач стационара может неверно оценить его состояние. На место травмы положите холод (пузырь со льдом или снегом, пакет с холодной водой и пр.).
Переломы ребер. Возникает обычно при падении с высоты, сдавлении грудной клетки, прямом ударе. Основным симптомом являются резкие боли, возникающие при дыхании, кашле, изменении положения тела. Больной старается Перелом позвоночника. Возникает при падении с высоты (или, наоборот, ударе головой о дно при нырянии), сильном ударе в спину (автотравма, камнепад), попадании под завалы. Основным признаком является очень сильная боль в спине при попытках движения. Опасность в данном случае заключается в возникновении повреждения спинного мозга, проходящего в позвоночном канале. Спинной мозг может быть травмирован осколками позвонков при любом их смещении. В случае повреждения спинного мозга возникает паралич конечностей или всего тела, проявляющийся полной потерей чувствительности и невозможностью двигаться. Именно поэтому главная задача туристской группы - это немедленная, как можно более быстрая и как можно более бережная доставка пострадавшего в стационар. В первую очередь обезбольте пациента, применяя для этого самые сильные из имеющихся лекарств. Переноска больного возможна только на жесткой ровной поверхности (деревянный щит, дверь, дощатый настил, носилки с жесткой поверхностью). На мягких носилках больного лучше не переносить, однако в том случае, если ничего другого под рукой не окажется, больного следует уложить на носилки вниз животом. Перекладывание больного на носилки следует проводить очень осторожно, стараясь сохранить положение его тела. Лучше, если в этом процессе будут принимать участие 3-4 человека. Помните, что любые движения больного опасны развитием травмы спинного мозга! Если у пострадавшего поврежден шейный отдел позвоночника, вам придется соорудить из подручных материалов что-то вроде широкого жесткого воротника. Воротник по высоте должен быть равен длине шеи, т.е. проходить от нижней челюсти больного до ключиц. Воротник можно сделать из картона или другого жесткого материала: вырезать под размер, обложить ватой или мягкой тряпкой, сверху замотать бинтом. Можно и просто обложить шею толстым слоем ваты, а сверху - замотать бинтом. Перелом костей таза. По количеству сопутствующих повреждений внутренних органов и смертности переломы таза уступают только перелому костей черепа. Данный вид перелома может встречаться при попадании пострадавшего в завал, под камнепад, при падении с высоты, прямом сильном ударе. Основным признаком перелома таза является очень резкая боль при любой попытке изменить положение тела. Иногда при осмотре заметно изменение формы таза. Резкие боли возникают и при надавливании на кости таза руками. Больной обычно лежит в "положении лягушки": на спине, с разведенными в стороны ногами, полусогнутыми в коленном и тазобедренном суставах. В месте удара обычно определяется гематома. Следует учитывать, что переломы костей таза зачастую сопровождаются повреждением внутренних органов: мочевого пузыря, прямой кишки, уретры и др., внешне проявляющиеся выделением крови с мочой или калом. Дополнительную опасность создает возможное развитие у больного травматического шока. Помните, что у всех больных с множественными повреждениями, находящихся в бессознательном состоянии, следует подозревать наличие перелома костей таза, если не доказано обратное.
После иммобилизации отправляйтесь в больницу, где уже и будут лечить перелом. Во время транспортировки важно надежно обезболить пациента, чтобы не столкнуться с таким грозным осложнением, как шок (о нем мы расскажем в будущем). Обычно больному лучше не разрешать пить и есть - это помешает проведению наркоза в больнице. Дата добавления: 2015-02-06 | Просмотры: 1105 | Нарушение авторских прав |
 Фиксация перелома плеча изогнутой шиной
Фиксация перелома плеча изогнутой шиной
 Фиксация перелома плеча деревянными шинами
Фиксация перелома плеча деревянными шинами
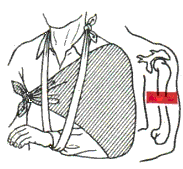 Фиксация перелома плеча косынкой
Фиксация перелома плеча косынкой
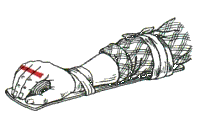 Фиксация перелома предплечья на деревянной шине - начало
Фиксация перелома предплечья на деревянной шине - начало
 Полностью фиксированный перелом предплечья
Полностью фиксированный перелом предплечья

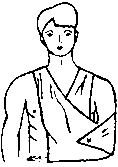 Переломы ключицы. Чаще всего перелом ключицы возникает при падении на вытянутую руку, иногда - при падении на плечевой сустав или при прямом ударе по ключице. Больного беспокоят боли в области ключицы при попытке движений рукой. Обычно пострадавший держит руку прижатой к туловищу и сопротивляется любым попыткам произвести движения руки. Внешне хорошо заметна деформация ключицы, отек в области перелома. При осторожном ощупывании зоны перелома отмечается резкая болезненность. Наружная часть ключицы обычно смещается книзу и кпереди под тяжестью руки. Переломы ключицы могут сопровождаться повреждением глубжележащих сосудов и нервов (плечевого сплетения). Первая помощь заключается в подвешивании руки на косынку, либо прибинтовывании ее к туловищу при сгибании до 90 градусов в локтевом суставе. Больного доставляют в ближайшее лечебное учреждение для проведения репозиции отломков.
Переломы ключицы. Чаще всего перелом ключицы возникает при падении на вытянутую руку, иногда - при падении на плечевой сустав или при прямом ударе по ключице. Больного беспокоят боли в области ключицы при попытке движений рукой. Обычно пострадавший держит руку прижатой к туловищу и сопротивляется любым попыткам произвести движения руки. Внешне хорошо заметна деформация ключицы, отек в области перелома. При осторожном ощупывании зоны перелома отмечается резкая болезненность. Наружная часть ключицы обычно смещается книзу и кпереди под тяжестью руки. Переломы ключицы могут сопровождаться повреждением глубжележащих сосудов и нервов (плечевого сплетения). Первая помощь заключается в подвешивании руки на косынку, либо прибинтовывании ее к туловищу при сгибании до 90 градусов в локтевом суставе. Больного доставляют в ближайшее лечебное учреждение для проведения репозиции отломков.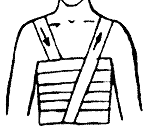 не делать глубоких вдохов, поэтому дыхание становится поверхностным. Основной опасностью является возможное повреждение плевры и легкого острыми краями костных отломков. В случае повреждения легкого у больного может возникнуть подкожная эмфизема, т.е. проникновение воздуха в подкожную клетчатку. В этом случае заметно сглаживание межреберных промежутков, похожее на отек. Однако, в отличие от отека, при ощупывании места повреждения легко определить возникающее под пальцами "похрустывание" (как будто лопаются мелкие пузырьки). Первая помощь заключается в адекватном обезболивании пострадавшего и наложении тугой круговой повязки на грудную клетку. Если для наложения повязки не хватит бинта - можно использовать полосы ткани, полотенце. Больного транспортируют в лечебное учреждение в положении сидя или полулежа с приподнятым головным концом.
не делать глубоких вдохов, поэтому дыхание становится поверхностным. Основной опасностью является возможное повреждение плевры и легкого острыми краями костных отломков. В случае повреждения легкого у больного может возникнуть подкожная эмфизема, т.е. проникновение воздуха в подкожную клетчатку. В этом случае заметно сглаживание межреберных промежутков, похожее на отек. Однако, в отличие от отека, при ощупывании места повреждения легко определить возникающее под пальцами "похрустывание" (как будто лопаются мелкие пузырьки). Первая помощь заключается в адекватном обезболивании пострадавшего и наложении тугой круговой повязки на грудную клетку. Если для наложения повязки не хватит бинта - можно использовать полосы ткани, полотенце. Больного транспортируют в лечебное учреждение в положении сидя или полулежа с приподнятым головным концом.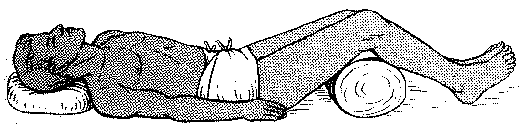
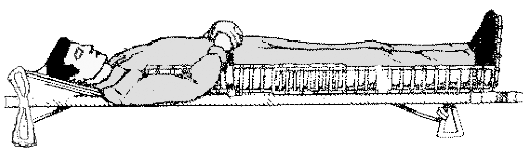
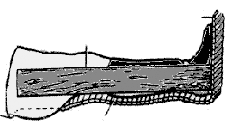 Фиксация переломов голени и стопы изогнутыми шинами
Фиксация переломов голени и стопы изогнутыми шинами
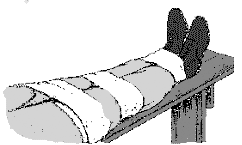 Фиксация перелома голени методом "нога к ноге"
Фиксация перелома голени методом "нога к ноге"