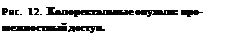|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Ричард АС. УайтГлава 13 Пищеварительная система Ротоглотка Эпизоотология и заболеваемость У собак часто развиваются новообразования в ротоглотке, на эти опухоли приходится примерно 7% всех новообразований (Priestera. McKay, 1980). По частоте возникновения так называемых уплотнений ротоглотку опережают только кожа и молочные железы. Чаще всего новообразования появляющаяся в деснах и зубных альвеолах, затем идут миндалины, губы и щечная слизистая оболочка, и, наконец, нёбо и язык. Спектр гистологических типов опухолей весьма широк, но в основном доминируют три типа злокачественных опухолей: плоскоклеточная карцинома (ПКК); злокачественная меланома (ЗМ); фибросаркома (ФС). Заболеваемость раком варьирует в различных географических областях. Наиболее часты сообщения о заболеваниях ПКК и ЗМ, а ФС встречается намного реже. Последние отчеты в Великобритании свидетельствуют, что все-таки доминирует ПКК, опережая ЗМ (White etai, 1985а). Помимо этих основных типов у собак существует ряд местно инвазивных, но не метастазирующих опухолей, а именно, базаль-но-клеточная карцинома (БКК), периферическая одонтогенная фиброма (ПОФ) и намного реже встречающаяся амелобластома (АБ). К этой группе относится примерно половина опухолей полости рта. Терминология этих опухолей очень запутана, а классификация не отражает их гистологического типа. Поэтому мы приводим последнюю, наиболее рациональную классификацию (табл. 1). По сравнению с собаками у кошек рак полости рта встречается намного реже, хотя это место и считается весьма подверженным развитию уплотнений. Доминирует ПКК, другие же опухоли встречаются редко.
Заболеваемость раком полости рта варьирует у различных пород собак. Есть показатели, что ПКК и ФС чаще развиваются у собак крупных пород, а ЗМ — у мелких. Американские исследователи выявили несколько пород, наиболее предрасположенных развитию рака ротоглотки. Это золотистые ретриверы, немецкие короткошерстные пойнтеры, веймаранеры, сенбернары, шотландские терьеры и доберман-пинчеры. Реже всего опухоли встречаются у чихуахуа, дач-хундов, бостон-терьеров и фокстерьеров. Но значимость этой информации для других областей земного шара с другой численностью популяций и своими генетическими особенностями требует научных доказательств. Примерно такая же картина породной предрасположенности выявлена в Великобритании, но специальных исследований в этом направлении еще не проводилось. Кобели примерно в 2,5 раза больше предрасположены к раку полости рта, чем суки.
Этиология Этиология большинства опухолей полости рта остается неясной. Развитие ПКК миндалин у собак связано с урбаническими канцерогенами окружающей среды. Это заболевание редко встречается в сельской местности, а снижение заболеваемости за последние годы и в городах отражает уменьшение загрязнений (автомобильных выхлопов) в городском воздухе. Папилломатоз полости рта имеет вирусную этиологию, он чаще встречается в США, чем в Европе.
Клинические симптомы Следует помнить, что большинство орофа-рингеальных опухолей на ранних стадиях асим-птоматичны и чаще всего обнаруживаются в поздних стадиях на первом приеме у ветврача. Только очень внимательный владелец сможет заметить опухоль полости рта до появления клинических симптомов. Такие клинические симптомы, как галитоз, персистирующие кровотечения в полости рта, разрушение и потеря зубов, деформации нижней челюсти и лицевого черепа и обильное слюнотечение могут быть связаны с опухолевым заболеванием на определенной стадии и диктовать тщательный осмотр полости рта. Дисфагия очень редкий симптом, за исключением опухолей миндалин и языка, но чаще он встречается у кошек. Диагностика Макроскопический вид большинства злокачественных и доброкачественных опухолей полости рта практически одинаков, поэтому даже опытный онколог не сможет определить тип опухоли без биопсии. Поскольку у опухолей совершенно различное «поведение», и методы лечения каждого типа опухолей индивидуальны, то в любом случае требуется тщательная оценка пациента, которая стоит недешево. 1. Первичная опухоль. Нужно обследовать полость рта, отметить размер опухоли, а в случае подозрения на инвазию в нижележащую кость произвести рентгенографию. С целью получения образцов для гистологического исследования лучше всего использовать инцизионную биопсию. Она дает большие возможности для глубокой биопсии и минимизирует риск послеоперационного кровотечения. Цитологические методы и соскобы с поверхности опухоли редко дают необходимую информацию. 2. Региональные лимфоузлы. Для обследования региональных лимфатических узлов (нижнечелюстных — при опухолях полости рта и заглоточных — при опухолях глотки) на предмет метастазов используют пальпацию. Если узлы увеличены или потеряли подвижность, то следует провести игольную или инцизионную биопсию. 3. Отдаленные органы. При симптомах,указывающих на наличие метастазов, нужны рентгеновские снимки грудной клетки. Для идентификации системного заболевания проводят клинический и биохимический анализы крови. Общие исследования скелета производят редко. 4. Клинические стадии. Деление опухолей по стадиям развития необходимо не только для составления прогноза, но и для выбора метода лечения. В таблице 2 приведена классификация опухолей полости рта по системе TNM.
Прогностические признаки 1. Гистопатологический тип. На прогноз в значительной степени влияет тип опухоли. Так, он будет благоприятным при БКК, ПОФ и АБ, от сдержанного до благоприятного — при ПКК, от сдержанного до неблагоприятного — при ФС и очень неблагоприятным — при ЗМ. 2. Размер. Чем больше размер первичной злокачественной опухоли, тем хуже прогноз. В ис-
Таблица 2. Классификация опухолей полости рта на основании TNM-классификации опухолей домашних животных (ВОЗ) (Owen, LN, 1980)
Стадия Анатомическое описание I Диаметр опухоли меньше 2 см, отсутствуют вовлечение костей и метастазы II Диаметр опухоли меньше 4 см, отсутствуют вовлечение костей и метастазы III Диаметр опухоли больше 4 см, отсутствуют вовлечение костей и метастазы ИЛИ опухоли любого размера с вовлечением костей ИЛИ опухоли любого размера с вовлечением ипсилатеральных лимфатических узлов ГУ Опухоли с билатеральным вовлечением лимфатических узлов ИЛИ любые опухоли с отдален-ными метастазами следовании 100 различных злокачественных опухолей полости рта при диаметре первичной опухоли меньше 4 см 50% животных прожили 1 год, но при диаметре больше 4 см год смогли прожить только 20% (White et ai, 1985а). 3. Вовлечение костей. Стадийный протокол ВОЗ включает инвазию опухоли в соседнюю альвеолярную кость, что ухудшает прогноз. Но влияние этого фактора на прогноз до сих пор не выявлено. Присутствие опухоли внутри кости предполагает определенные радикальные шаги (например, мандибулэктомию), но все же не всегда ухудшает прогноз. 4. Метастазы в региональные лимфатические узлы. Поражение региональных узлов, как ипсилатеральных, так и билатеральных, является неблагоприятным прогностическим симптомом. 35% животных с различными опухолями полости рта, но без метастазов в лимфатические узлы, выжили в течение 1 года, но только 5%
Таблица 3. Прогноз при злокачественных опухолях у собак, основанный на клинических стадиях (White etal., 1985а)
Клиническая Продолжительность стадия жизни 1 год, %
I 100 II 75 III 35 IV 0 животных с метастазами прожили то же время (White etal., 1985а). 5. Отдаленные метастазы. Метастазы за пределами региональных лимфатических узлов являются очень неблагоприятным прогностическим признаком. В этом случае животные могут прожить только несколько недель или месяцев. 6. Расположение опухоли внутри ротоглотки. Как правило, чем более рострально расположена опухоль, тем раньше она будет обнаружена, тем лучше к ней доступ (особенно для ампутационных операций) и тем лучше прогноз.
«Поведение» опухолей «Поведение» опухолей полости рта, принадлежащих различным гистологическим типам, варьирует настолько сильно, что имеет смысл рассмотреть отдельно каждый тип.
Десневая плоскоклеточная карцинома Наиболее распространенными местами возникновения ПКК являются десны и зубные альвеолы, но чаще бывают вовлечены нижнечелюстной симфиз и верхняя челюсть. Иногда ПКК растет поперек неба или на слизистой оболочке губ. Опухоль в основном возникает у собак 7—9 лет, оба пола подвержены заболеванию с одинаковой частотой. Первичная опухоль часто изъязвлена, поэтому ее часто путают с хроническими незаживающими язвами. Часто происходит разрушение зубов, а инвазию в кости находят в 75% случаев. Метастазы обычно развиваются медленно, поэтому вовлечение региональных лимфатических узлов наблюдается редко (в 10% случаев), также редки метастазы в легкие (3%). Хирургическое лечение. Единственным методом лечения десневой неметастазирующей ПКК является широкая местная эксцизия с границами не менее 1 см. Прогноз после хирургической операции десневой неметастазирующей ПКК на ранних стадиях благоприятный, и 90% животных живут год после операции (White, 1987). Лучевая терапия. ПКК чувствительна к облучению, что дает хорошую возможность для лечения неоперабельных опухолей или метастазов в региональные лимфоузлы. При применении одного облучения более сложных опухолей продолжительность жизни животных будет несколько меньше, чем после хирургических операций. Gillette (1979) отмечал, что примерно 50% животных с неметастазирующей ПКК полости рта прожили год после дозы облучения в 40 грэй. При комбинации с гипертермией эта цифра возрастает до 70% (J.M. Dobson, личная беседа).
Плоскоклеточная карцинома мягких тканей ПКК миндалин или языка встречается реже, чем десневая форма, и имеет более агрессивную модель поведения. Средний возраст, в котором развивается тонзиллярная ПКК, — 10—12 лет, то есть значительно старше, чем для десневой ПКК. Кроме того, здесь есть явная предрасположенность у кобелей (К: С = 2: 1). Тонзиллярные опухоли обычно односторонние, от плотных до твердых, покрыты язвами, а опухоли языка — рыхлые, и имеют вид цветной капусты. В отличие от других опухолей, эта форма часто сопровождается острой болью и выраженной дисфагией. В случае тонзил-лярной ПКК дискомфорт может распространиться на всю шейную область. Уже на ранних стадиях практически во всех случаях тонзиллярной ПКК начинается метастазирование в региональные (заглоточные) лимфатические узлы, но отдаленные метастазы в легкие встречаются только в 50% случаев. В случае ПКК языка метастазы развиваются реже, но системные симптомы тяжелее. Хирургическое лечение иногда показано для паллиативного удаления первичной массы с целью преодоления дисфагии, когда еще не развились метастазы. Лучевая терапия иногда показана как паллиативная мера. Лечение редко бывает успешным и в основном ограничено местной аналгезией. Злокачественная меланома ЗМ поражает в основном десневую и щечную слизистую оболочку, и реже небо и язык. Средний возраст заболевания у собак составляет 10—12 лет, выявлена явная предрасположенность у кобелей (К: С = 4: 1). Более предрасположены породы с сильно пигментированной слизистой оболочкой полости рта. Первичная опухоль часто пигментирована, но иногда встречается амеланотичная форма светло-розового цвета. Вне зависимости от цвета все ЗМ имеют рыхлую некротичную поверхность, часто кровоточащую. В случае десневых опухолей часто наблюдается разрушение зубов, а инвазия в кости в первичном месте встречается в 50% случаев. Меланома почти всегда злокачественна, но встречаются и доброкачественные опухоли. Злокачественная форма быстро дает метастазы, и в 15% случаев на момент диагностики уже имеются метастазы в легкие. При развитии болезни почти неизбежны метастазы в региональные лимфоузлы и отдаленные. Хирургическое лечение. Сомнительно, что местная эксцизия может повлиять на развитие болезни, хотя в качестве паллиативной меры она показана в некоторых случаях. Более агрессивной хирургической операцией (мандибулэктомией/ максиллэктомией) можно достичь местного улучшения, но, несмотря на периодические отчеты о большой продолжительности жизни, после этого влияние этого типа операций на развитие метастазов остается не ясным. Лучевая терапия. Судя по многим литературным источникам, ЗМ не чувствительна к облучению; возможно были использованы слишком малые дозы облучения. Однако облучение все-таки может стать полезной мерой местного контроля ЗМ, и ее действие следует усилить гипертермией. В 75% случаев было достигнуто местное выздоровление, но метастазы остаются неизбежным последствием (Dewhirst etal., 1985). Фибросаркома ФС чаще всего возникает на верхней челюсти и твердом небе. Средний возраст заболевших собак — 7 лет, что несколько больше, чем для других злокачественных опухолей. У кобелей эти опухоли встречаются чаще, чем у сук (К: С = 2,5: 1). Для ФС характерна неизбежная инвазия в соседние кости. Опухоль может быть плотной и без язв или рыхлой и некротичной. Метастазы развиваются реже, чем при ЗМ, но чаще, чем при ПКК (примерно в 10% всех ЗМ уже имеются метастазы в легкие на момент диагностики). Метастазы в региональные лимфатические узлы развиваются в 20% случаев. Хирургическое лечение. Для успешного лечения сарком нужна суперрадикальная эксцизия, а это редко, хотя и возможно, сделать в полости рта. Но созданию нужных хирургических границ часто мешает размер опухоли. Тем не менее, после широкой местной эксцизии (максиллэктомии или ман-дибулэктомии) примерно 45% животных прожили еще год (White, 1987). Лучевая терапия. Одним облучением нельзя добиться успеха в лечении этих опухолей, было отмечено, что 1 год прожило только 12% собак (Thrall, 1981). Более эффективна комбинация облучения и гипертермии; в данном случае 1 год прожило 35—50% собак (Brewer a. Turrel, 1982; Dobson, личная беседа). Базально-клеточная карцинома (акантоматозный эпулис) БКК — это местная неметастазирующая опухоль полости рта, которая всегда инвазирует кости. В последних исследованиях предполагается, что она распространяется из базального слоя дес-невого эпителия, а не из периодонтальной связки, как считалось ранее. Очень часто БКК развивается в ростральной части нижней челюсти и иногда верхней. Практически всегда наблюдается разрушение зубов и инвазия в кости, что проявляется на рентгеновских снимках в виде литических или продуктивных изменений костей. Самое главное, по внешнему виду опухоль не похожа на другие злокачественные новообразования, у которых поверхность часто изъязвлена и имеет грибовидную форму. У БКК не было отмечено метастазов. Хирургическое лечение. Широкой местной экс-цизией с хирургическими границами примерно 1 см можно добиться полного местного излечения, поэтому эта процедура считается единственной терапевтической мерой (White a. Gorman, 1989). Менее радикальная операция не даст результатов и неизбежно приведет к рецидивам. Лучевая терапия. Облучение в данном случае очень эффективно, и благодаря ему можно добиться полного излечения. Но его огромным недостатком является последующее развитие злокачественных опухолей на облученных местах. В одном исследовании был назван процент подобных перерождений — он составляет 20% (Thrall, 1984). Периферическая одонтогенная фиброма (оссифицирующий/ фиброматозный эпулис) Изначально предполагалось, что это два типа опухолей, распространяющихся из периодонтальной связки. Сейчас же ПОФ считается единым типом с широким спектром дифференциации и с различной степенью вовлечения фиброзной ткани и кости. Как и БКК, эта опухоль располагается только вдоль десневого края, но не обладает разрушительной силой БКК. Это плотная опухоль, покрытая гладким неизъязвленным эпителием. На рентгеновских снимках видна различная степень минерализации, но отсутствуют инвазии и разрушения кости. Опухоль плотно прикреплена к надкостнице, поэтому разрушение зубов может начаться просто из-за ее присутствия, а не из-за ин-вазивного роста. Хирургическое лечение. Часто для контроля ПОФ достаточно местной эксцизии, но при этом нужно тщательно удалить все опухолевые ткани над костью. Местные рецидивы могут быть результатом неадекватного удаления или в случае особо агрессивной опухоли. В таких случаях оставляют широкие хирургические границы.
Амелобластома Это сравнительно редкая доброкачественная опухоль, которая распространяется из остатков грибов Malassezia. Почти всегда она возникает на нижней челюсти и, как БКК, вовлекает кости. На рентгеновских снимках и при осмотре видна ее многокамерность и кистозность. При отсутствии лечения АБ может достигнуть значительных размеров и вызвать клинические проблемы, мешая приему пищи. Об эпизоотологии и заболеваемости этой опухолью известно очень мало, она может возникнуть у животных любого возраста. Хирургическое лечение. АБ операбельна, несмотря на свой размер. В некоторых исследованиях отмечается, что для полного ее излечения достаточно местного кюретажа. В некоторых ситуациях требуется более радикальная частичная мандибулэктомия.
Лечение Хирургический метод Хирургическая операция играет важную роль в лечении и доброкачественных, и злокачественных опухолей полости рта, а при определенных типах опухолей (десневой ПКК, БКК, ПОФ и АБ) она является единственной мерой. Следует помнить, что в полости рта возможно применение только широкой местной эксцизии. Поэтому при сильно инвазивных и метастазирующих опухолях (ФС и ЗМ) следует хирургическую операцию комбинировать с терапевтическими мерами. О хирургическом лечении опухолей полости рта написано очень много, интересующихся читателей мы отсылаем к научным источникам, приведенным в конце главы. Основные хирургические методы описаны ниже.
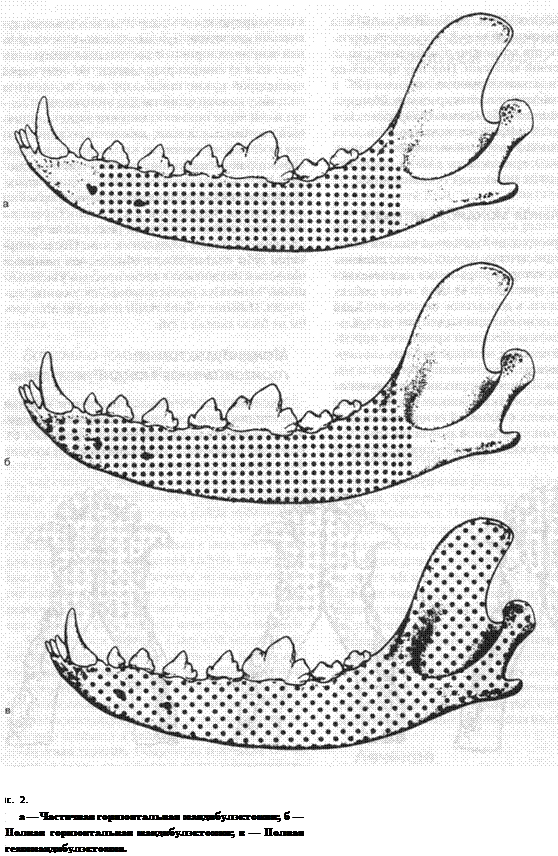
Ростральная мандибулэктомия Удаление ростральной половины нижней челюсти показано для лечения мелких местно инвазивных опухолей, которые затрагивают нижнечелюстной симфиз (рис. 1а, б, в). Для этого собаку следует положить в дорсальное положение. Край нижней губы отделяют для выделения вентральной части симфиза. Десневой край также отделяют от нижней челюсти, чтобы обеспечить соответствующие границы в пределах нормальной ткани вокруг опухоли. При изоляции слюнных протоков на подъязычных сосочках сбоку от уздечки языка нужно действовать с большой осторожностью. В случае более консервативной ампутации (рис. 1а), которая не затрагивает симфиз, нижние резцы и альвеолярную кость между клыками удаляют кусачками или пилой. При выполнении односторонней или двухсторонней ростральной ампутации (рис. 16 и в) симфиз разрушается, поэтому перед процедурой нужно стабилизировать остаточную половину нижней челюсти. Для этого поперек вентральной части половины челюсти вводят единичный кортикальный винт, внимательно контролируя любое кровотечение из альвеолярных сосудов. Односторонняя ампутация (рис. 16) обычно включает нижние резцы и ипсилатеральный клык. Двухсторонняя ампутация может заканчиваться на любой точке, каудальной к клыкам, в случае же обширной опухоли требуется резекция на уровне премоляров и даже каудально к ним. После ампутации губы подтягивают к обнаженной половине челюсти и подшивают к десне простым узловатым швом, используя рассасывающийся шовный материал. Избыток губной ткани можно удалить, чтобы не было капежа с губ. Мандибулэктомия: горизонтальная мандибулэктомия Удаление горизонтальной половины нижней челюсти показано для лечения опухолей, находящихся внутри тела нижней челюсти (рис. 2а и б). Резекцию нижнечелюстных альвеолярных сосудов
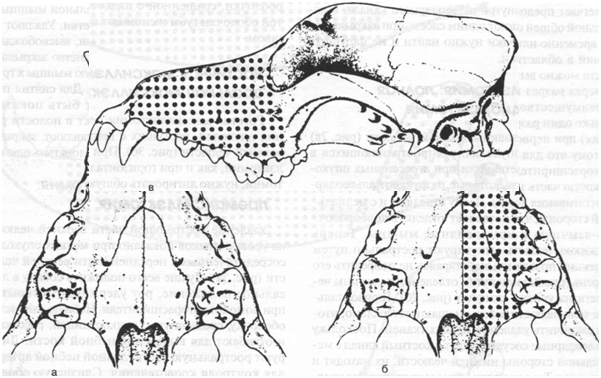
облегчает предоперационная окклюзия ипсилате-ральной общей сонной артерии. Эту артерию можно временно или постоянно лигировать при выделении в области шеи. Удаление горизонтальной части можно выполнять как через полость рта, так и через разрез на коже с вентральной стороны. Преимуществом последнего подхода является только один разрез вместо двух (в полости рта и на коже) при первом подходе. Собаку кладут на бок, потому что для подхода через полость рта нужен роторасширитель, а губы оттягивают. Выделяют боковую часть нижней челюсти путем рассечения и оттягивания десны. Десну отделяют и с медиальной стороны, что позволяет отделить подбородоч-но-язычную и крыловидные мышцы. Теперь нижнюю челюсть ампутируют рострально путем резекции позади клыка, стараясь не повредить его корень (рис.2а) или путем отделения половины челюсти на уровне симфиза (рис. 26). Горизонтальное тело челюсти затем смещают латерально, чтобы закончить удаление мягких тканей. Поскольку альвеолярные сосуды входят в костный канал с медиальной стороны нижней челюсти, их находят и лигируют. Тело челюсти затем ампутируют на уровне ее соединения с вертикальной ветвью, используя в качестве метки для ампутации край ямки большой жевательной мышцы, для точного удаления мягких тканей внутри альвеолярного канала. Мягкие ткани закрывают одним слоем, при закрывании слизистой оболочки нужно найти и не нарушить слюнные протоки. Мандибулэктомия: полная гемимандибулэктомия Удаление половины нижней челюсти (рис. 2в) показано при опухолях, распространяющихся в вертикальную ветвь, или при агрессивных опухолях тела челюсти, которые разрушают альвеолярный канал. На коже поверх вентральной стороны нижней челюсти делают разрез от симфиза поверх горизонтального тела челюсти до вертикальной ветви на уровне скуловой кости. Боковые мышцы (щечную, круговую мышцу рта, подбородочную и двубрюшную) в месте их прикрепления отделяют от надкостницы. Разрушают нижнечелюстной симфиз путем латерального смещения половины челюсти, и отсекают мышцы медиально к ней. Большую жевательную мышцу удаляют с латеральной стороны вертикальной ветви, старясь не повредить лицевой нерв и главный проток околоушной слюнной железы. Теперь можно рассоединить височно-нижнечелюстной сустав и отсечь глубокие компоненты большой жевательной мышцы от медиальной стороны височной ветви. Удаляют суставной отросток челюстной ветви, высвобождают половину челюсти. Пустое пространство закрывают, пришивая височную и крыловидную мышцы к группе большой жевательной мышцы. Для снятия послеоперационного отека может быть показано дренирование. Закрывают дефект в полости рта, нижнечелюстные мышцы сопоставляют, закрывают кожей и сшивают простым узловатым швом. Частичная максиллэктомия: премаксиллэктомия Удаление ростральной части верхней челюсти на уровне клыков показано при мелких опухолях, сосредоточенных в передней части верхней челюсти (рис. За). Лучше всего положить собаку в дорсальное положение, рот удерживают открытым при помощи роторасширителя. Небную слизистую оболочку, сращенную с надкостницей, рассекают и отгибают для выделения небной кости. Лигируют ростральную часть главной небной артерии для контроля кровотечения. Слизистую оболочку губы отгибают с ростральной стороны передней части верхней челюсти, которою ампутируют при помощи пилы. Сопоставляют края слизистой оболочки, сращенной с надкостницей, и слизистой оболочки губы и сшивают простым узловатым швом.
Частичная максиллэктомия: оральная максиллэктомия Ротовая максиллэктомия показана для удаления опухолей, растущих с вентральной стороны верхней челюсти (рис. 36). При оральной максил-лэктомии, как и при горизонтальной мандибулэк-томии, нужно лигировать общую сонную артерию, чтобы уменьшить кровотечение во время операции. Собаку нужно уложить в дорсальное положение. Большинство опухолей верхней челюсти растут вокруг десневого края, поэтому рассечение следует начинать с нёбной слизистой оболочки, сращенной с надкостницей, чтобы медиально к опухоли выделить нормальную кость. Главный небный сосуд лигируют, если он не входит в муко-периостальный лоскут. Затем слизистую оболочку губы рассекают латерально к десневому краю и отгибают, чтобы выделить латеральную сторону верхней челюсти. Неопластическую область верхней челюсти вместе с соответствующими границами нормальной кости удаляют при помощи пилы. Вы-
Рис. 3. а — Премаксиллэктомия; б — Оральная максиллэктомия; в — Назальная максиллэктомия. деление носовых раковин и клинонёбной артерии неизбежно приводит к сильному кровотечению. Можно лигировать клинонебную артерию, но остановить кровотечение в раковине возможно только продолжительным тампонированием. Дефект верхней челюсти закрывают подъемом и растяжением лоскута из слизистой оболочки от губной стороны раны. Лоскут подшивают к мукопериос-тальной части нёба по срединной линии простым узловатым швом. Частичная максиллэктомия: назальная максиллэктомия Удаление опухолей верхней челюсти, которые широко инвазируют носовые пазухи и боковую стенку верхнечелюстных костей, лучше выполнять через дорсальный подход (рис. Зв). На коже вокруг глазницы на пораженной стороне делают разрез вдоль назальной срединной линии к слизистой оболочке носа, и продолжают его латерально. Получившийся кожный лоску отгибают латерально, чтобы выделить всю боковую поверхность верхней челюсти и носовой кости. Опухоль удаляют, отпиливая назальные, верхнечелюстные и небные компоненты. При удалении нёбной кости нужно закрыть свод полости рта, как и при оральной максил-лэктомии, а носовые пазухи реконструировать путем смещения кожного лоскута.
Лучевая терапия Несмотря на успехи в разработке методов ман-дибулэктомии и максиллэктомии, облучение продолжает играть важную роль в лечении опухолей полости рта. Определяющими показаниями для лучевой терапии являются: 1. Опухоли, которые невозможно удалить путем мандибулэктомии и максиллэктомии из-за их анатомического распространения. 2. Саркомы, для которых облучение является необходимой частью комбинированной программы лечения (вместе с хирургической операцией и/или химиотерапией). 3. Метастазирующие опухоли, когда необходимы паллиативные и аналгезирующие меры. Самый большой опыт облучения оральных опухолей накоплен в сфере телетерапии (внешнее облучение), хотя для ряда опухолей подходит бра-хитерапия (внутреннее облучение) с использованием изотопов золота-198 или иридия-192. Поверхностные опухоли (1—2 см глубиной) хорошо поддаются облучению ортовольтажными Х-луча-ми, но для больших опухолей, вовлекающих кости, нужно мегавольтажное облучение (кобальт-60 или линейный усилитель). Плоскоклеточная и базально-клеточная карциномы считаются чувствительными к облучению, и сравнительное небольшие дозы облучения (40— 45 грэй) приводят к излечению в большинстве случаев без применения дополнительных мер. Саркомы более резистентны к одному облучению, поэтому сейчас при лечении этой группы опухолей стараются рассмотреть комбинированный подход, потому что одна хирургическая операция также не дает положительных результатов. Нечувствительность к облучению сарком объясняется их клеточным циклом, крупным размером и большим количеством гипоксичных (радиорезистентных) клеток. Различная чувствительность к облучению клеток некоторых сарком (злокачественной ме-ланомы) диктует использование большой фракционной дозы (5—10 грэй вместо 2—4). При комбинированном лечении облучение применяют после циторедуктивной резекции, потому что на облучение лучше реагируют мелкие популяции быстро растущих клеток, чем большие группы клеток. Также облучение очень эффективно при лечении оральных опухолей, если его объединяют с гипертермией. При температуре 43—45 °С происходит селективное повреждение неопластических тканей (Overgaard, 1977; Dewhirst, 1987). Гипоксич-ные опухолевые клетки и клетки в фазе S клеточного цикла резистентны к облучению, но чувствительны к нагреванию, следовательно, комбинация с облучением будет усиливать радиационную ци-тотоксичность. В клинических условиях гипертермию назначают сразу после или до облучения, полученные результаты более обнадеживающие, чем при использовании одного облучения. Есть доказательства, что местный контроль оральных сарком был достигнут комбинацией облучение/гипертермия (Brewer and Turrel, 1982; Gillette, 1984; Thompson etal. 1988) (см. главу 9).
Химиотерапия За исключением лимфопролиферативных заболеваний, химиотерапия имеет малое значение в лечении опухолевых поражений полости рта. Были проведены исследования действия цисп-латина на плоскоклеточную карциному полости рта, но, судя по предварительным отчетам, не дали сколько-нибудь существенных результатов. Терапевтические режимы лечения лимфом приведены в главах 8 и 12.
Пищевод Эпизоотология и заболеваемость У собак первичные опухоли пищевода встречаются редко; в некоторых отчетах было отмечено, что чаще они наблюдаются у кошек. Метастазы в пищеводе встречаются чаще, но это все равно — редкое явление. Очень мало информации о возрастной и породной предрасположенности к эзофа-геальным опухолям. Зафиксированы следующие гистологические типы опухолей этой локализации: Доброкачественные: папиллома. Злокачественные: Первичные: — Плоскоклеточная карцинома. — Саркомы:
• фибросаркома; • остеосаркома; • лейомиосаркома. Вторичные метастазы опухолей:
— Молочных желез. — Щитовидной железы. — Легких.
Этиология У людей злокачественные опухоли пищевода встречаются достаточно часто, при этом этиологическими факторами являются некоторые пищевые канцерогены (табак, алкоголь) и различные хронические болезни пищевода. У животных этиология эзофагеальных опухолей остается неясной, исключая действие паразита пищевода Spirocerca lupi. Этот паразит распространен в юго-восточных штатах США и в некоторых частях Африки. Будущий хозяин проглатывает личинку паразита, она проходит в грудную часть пищевода, а потом внедряется в стенку желудка. Присутствие Spirocerca сопровождается патологическими изменениями в грудной клетке, включая развитие гранулематоз-ных масс вокруг самой личинки внутри пищевода. В этих массах находили метапластические изменения, которые считались реакцией на внедрение паразита и которые могли вызвать неопластическую трансформацию клеток. В большинстве случаев результирующие новообразования были саркомами. Иногда наблюдались метастазы в легкие и бронхиальные лимфатические узлы.
Клинические симптомы Клинические симптомы часто начинаются незаметно, это дисфагия, анорексия, боль при глотании, регургитация, кровавая рвота и потеря веса. Респираторные симптомы могут быть результатом присутствия большой опухоли в грудной клетке или аспирационной пневмонии, которая развивается из-за постоянной регургитации. Диагностика Сразу надо сделать рентгеновские снимки, на которых видны медиастинальные опухолевые массы или наполненный воздухом пищевод. На контрастных снимках видны неровности просвета пищевода. Рентгенологические симптомы эзофагеальных опухолей детально описаны в главе 3. При помощи эзофагоскопии можно визуализировать опухоль и провести биопсию. При подозрении на присутствие Spirocerca следует сделать анализ кала.
Прогностические признаки По TNM-системе ВОЗ (Owen, 1980) прогностическими признаками эзофагеальных опухолей являются местная инфильтрация и метастазы в лимфатические узлы. Но пока нет данных подтверждающих это заключение.
Лечение Хирургическое лечение Теоретически эзофагеальные опухоли подлежат широкой местной резекции, такой же, как при карциномах. Мелкие опухоли действительно поддаются резекции и анастомозу конец в конец, но хирургические границы, принятые для злокачественных опухолей, исключают возможность этой процедуры. Частичное удаление, или комбинированное лечение сарком данной локализации также неприменимо. Были описаны методы пересадки на место пораженного пищевода полосатой мышцы (Straw etal., 1987), сегмента тощей или ободочной кишки с использованием микрососудистого анастомоза (Gregory etal., 1988; Kuzma etal., 1989). Эти методики лечения злокачественных опухолей пищевода у мелких животных имели определенный клинический успех, но их значение пока не ясно. Паллиативным лечением для уменьшения регургитации при стенозирующих опухолях является серийное бужирование. Временное смягчение симптомов было достигнуто использованием мягких латексных эзофагеальных протезов, разработанных для людей. Лучевая терапия Было описано облучение опухолей пищевода у людей, но в ветеринарной литературе нет подобных отчетов. Облучение при местных осложнениях (пневмонит, свищи пищевода, перикардит и т.д.) у людей не нашли практического применения у мелких животных.
Прогноз Из-за малого числа заболеваний пока нет существенных данных о прогнозе при опухолях пищевода. В основном заболевание имеет очень неблагоприятный прогноз, потому что часто диагностируется уже на последних стадиях, когда невозможно произвести адекватное хирургическое вмешательство.
Желудок Эпизоотология и заболеваемость Первичные опухоли желудка редко встречаются у собак и насчитывают всего 1 % от общего числа опухолей. К этому заболеванию предрасположены старые собаки (средний возраст 8 лет) и кобели (встречается в 5 раз чаще, чем у сук). У кошек опухоли желудка встречаются редко. Основные гистологические типы опухолей желудка: Собаки Кошки Доброкачественные: Папиллома. Лейомиома. Злокачественные: Аденокарцинома. Лимфома. Карцинома. Плоскоклеточная карцинома. Фибросаркома. Лейомиосаркома. Лимфома. У собак в большинстве случаев встречается аденокарцинома желудка, а у кошек — лимфома. Опухоли желудка могут распространяться мес-тно и вовлекать диафрагму, а метастазировать в желудочные и панкреатические лимфатические узлы и печень. Вторичные опухоли в желудке развиваются редко, но было отмечено их распространение из печени, поджелудочной железы и двенадцатиперстной кишки. Этиология У людей выявлены пищевые факторы, играющие роль в карциногенезе саркомы желудка (не-прожаренные рыба и мясо), но в ветеринарии очень мало известно о факторах, которые приводят к этой болезни у мелких животных. Поскольку у кошек наиболее часто встречающейся опухолью желудка является лимфома, то скорее всего этиологическим фактором служит ВЛК.
Клинические симптомы В начальной стадии опухолевого процесса в желудке симптомы очень слабые и неясные. Как правило, заболевание развивается скрыто, поэтому клиницисты часто путают злокачественные опухоли с другими заболеваниями. Наиболее показательным симптомом является повторная рвота, а в случае кровоточащих опухолей рвотные массы имеют классический вид кофейной гущи. Другими, менее специфическими симптомами могут быть потеря веса, анорексия, анемия, мелена и дискомфорт в краниальной части брюшной полости. Иногда выявляют симптомы, связанные с метастазами в печени (желтуха, абдоминальные опухолевые массы).
Диагностика Для обследования на предмет выявления опухоли желудка нужны рентгеновские снимки и особенно флюороскопические контрастные исследования, поскольку на обычных снимках редко можно идентифицировать злокачественные новообразования в желудке. Методы рентгенографии желудка при злокачественных опухолях и их рентгенологические симптомы описаны в главе 3, но мы все-таки повторно перечислим основные симптомы новообразований желудка: • Утолщение и аномальная подвижность сегментов желудочной стенки. • Замедленное опорожнение желудка. • Дефекты наполнения привратника и малой кривизны желудка при контрастной рентгенографии. • Язвы слизистой поверхности и отсутствие складок. Следует отметить, что снимки должен исследовать опытный специалист, чтобы заметить небольшие изменения, связанные со злокачественными новообразованиями. Другими методами визуализации, которые применяют при диагностике новообразований желудка, являются УЗИ, сцинтиграфия и, если возможно, компьютерная томография и магнитный резонанс. Волоконнооптическая эндоскопия играет важную роль в диагностике опухолей желудка и облегчает биопсию слизистой поверхности. Но в данном случае нужно особенно внимательно интерпретировать результаты, учитывая невозможность идентификации при помощи эндоскопа опухолей, не повреждающих слизистую желудка. В число обычных диагностических процедур входят исследования всех системных симптомов (анализ на скрытую кровь в кале с целью выяснения причины анемии) и оценка потенциальных мест возникновения метастазов (печени, легких и т.д.). В большинстве случаев поставить точный диагноз и определить распространение опухоли можно только при лапаротомии.
Прогностические признаки Пока мало известно о прогностическом значении различных гистологических вариантов опухолей. Основываясь на системе TNM (табл. 4), можно сделать вывод, что местная инфильтрация и наличие метастазов — неблагоприятные прогностические признаки. Лечение Хирургическое лечение В большинстве случаев опухолей желудка показана хирургическая операция, потому что, во-первых, только при ее помощи можно поставить точный диагноз и, во-вторых, сразу удалить опухоль, если это возможно. Операционным подходом к желудку является краниальная лапаротомия. Тщательно обследуют серозную поверхность желудка, чтобы выявить любые необычно плотные утолщения желудочной стенки. Большинство опухолей возникает в кар-диальной части желудка, на малой кривизне и в области привратника, поэтому эти области нужно осмотреть особенно тщательно. Желудочные и печеночные лимфатические узлы, а также печень нужно обследовать на предмет метастазов. Затем производят гастротомию, и через разрез определяют распространение опухоли. Доброкачественные новообразования и мелкие злокачественные опухоли можно удалить через этот разрез, а затем закрыть стенку желудка без проведения каких-либо реконструктивных процедур. Злокачественные опухоли часто имеют следующий вид: • Круглая язва. • Диффузное утолщение стенки. • Отдельное полипоидное образование.
Таблица 4. Клинические стадии опухолей желудка в соответствии с TMN-классификацией опухолей домашних животных ВОЗ (Owen, 1980)
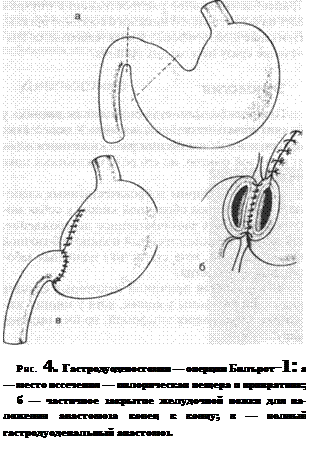
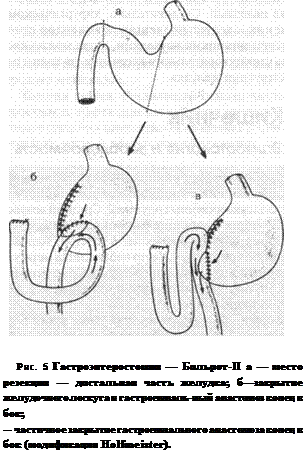
Болыыие злокачественные опухоли следует удалять путем широкой резекции с хирургическими границами, на 1—2 см превышающими границы явно неопластической области. На практике же таким операциям препятствует их большой размер и протяженность в кардиальную часть. При большинстве резекций, захватывающих привратник, необходима реконструкция после выполнения желудочно-кишечных анастамозов. Описано большое количество пилорэктомий, основными являются гастродуоденостомия, или операция Бильрот-1 (рис. 4 а, б, в), гастроэнтеростомия, или операция Бильрот-И (рис. 5 а, б и в). Более консервативная операция Бильрот-I реже применяется для удаления злокачественных опухолей, захватывающих привратник, она больше подходит для иссечения доброкачественных опухолей. Во всех случаях, когда клиницист уверен в отсутствии метастазов, хирургическое иссечение является желательным.
Облучение Хотя облучение и используют для лечения карцином желудка у людей, но очень мало информации об его использовании для лечениямелких животных. У собак было описано большое количество осложнений (рвота, растяжение желудка, понос и потеря веса) после операции Бильрот-П (Ahmadu-Suka etal., 1988), но эти симптомы не усиливались при последующем облучении двенадцатиперстной кишки.
Химиотерапия
Прогноз При редко встречающихся доброкачественных опухолях желудка прогноз благопрятный, но при злокачественных опухолях желудка он крайне тяжелый. Основными осложняющими факторами являются: • Незаметное развитие клинических симптомов, что приводит к выявлению опухоли в степени, когда она уже широко распространилась. • Трудности в создании нужных хирургических границ при широкой хирургической эксцизии, в реконструкции, а также проблемы с последующим функционированием желудка. Есть отчеты о большой продолжительности жизни отдельных животных после удаления данной локализации опухолей желудка, но редкость опухолей данной локализации не позволяет собрать достаточное количество информации о выживаемости животных после операций. У пациентов, если оказалось возможным хирургическое иссечение, наблюдается большое количество различных послеоперационных осложнений, а продолжительность жизни исчисляется месяцами и даже неделями. Следовательно, хирургическому лечению следует подвергать пациентов с не-метастазирующими опухолями, когда можно достичь удовлетворительного иссечения опухоли и реконструкции желудка.
Кишечник Эпизоотология и заболеваемость Собаки: опухоли в кишечнике у собак развиваются редко: они составляют всего 0,5% от всего числа злокачественных опухолей. Средний возраст пациентов, страдающих раком кишечника, — 9 лет. Чаще опухоли возникают в толстой, тощей и подвздошной кишках. Часто наблюдается метаста-зирование в двенадцатиперстную кишку первичных опухолей других органов (поджелудочной железы, желчного пузыря). Кошки: опухоли кишечника у них также редки; средний возраст заболевших животных — 11 лет. Самым распространенным типом опухолей является лимфома. У сиамских кошек отмечена повышенная предрасположенность к аденокарцино-мам. Большинство опухолей сосредоточено в подвздошной кишке, хотя был отчет об опухоли в тощей кишке, где чаще развиваются аденокарци-номы (Kosovsky et а/., 1988). Основные гистологические типы опухолей кишечника: Собаки Кошки Доброкачественные: Лейомиома. Аденоматозный полип. Злокачественные: Тонкая кишка: Аденокарцинома. Лимфома. Карцинома. Аденокарцинома. Лейомиосаркома. Тучноклеточная Лимфома. опухоль. Толстая кишка: Аденокарцинома. Карцинома. Лимфома. У собак наиболее распространенным типом опухолей является аденокарцинома, а у кошек — лимфома. Аденокарцины могут давать метастазы, распространяющиеся как лимфогенным, так и гематогенным путем, которые прорастают в брыжеечные лимфатические узлы, печень, почки и легкие. Трансабдоминальное распространение опухоли дает начало асцитам и инвазии в соседние органы. При кишечной лимфоме у кошек наблюдается вовлечение сразу нескольких органов.
Этиология Причина большинства опухолей кишечника у мелких животных остается неясной. У людей важную роль в возникновении рака кишечника играет пищевой фактор, но его роль у животных пока не выяснена. Некоторые формы доброкачественных адено-матозных полипов ободочной кишки у собак могут претерпевать злокачественное перерождение, так же, как и наследственный полипоз ободочной кишки у людей, хотя статистика подобных заболеваний не известна. ВЛК является причиной некоторых случаев кишечной лимфомы у кошек, хотя у многих животных, страдающих лимфомой, не был выделен вирус.
Клинические симптомы Клинические симптомы рака кишечника многообразны, изменчивы и не специфичны. Они варьируют в зависимости от места возникновения опухоли. Тонкая кишка. Дискретные опухоли (аденокар-цинома) часто циркулярные. Они сопровождаются рвотой, анорексией, абдоминальными болями, потерей веса, недостаточностью питания, поносом и анемией. В некоторых случаях присутствуют пальпируемые абдоминальные опухоли. Развитие симптомов постепенное и незаметное, хотя возможны острые случаи полной обструкции или перфорации стенки кишки. Всегда нужно помнить, что и доброкачественные опухоли могут привести к тяжелым осложнениям. В редких случаях возможно выделение опухолями биологически активных веществ, таких как гис-тамин (тучноклеточные опухоли), которые могут вызывать кожные симптомы или сильный понос. Диффузные или инфильтрирующие опухоли (лимфома) имеют тенденцию вызывать острые симптомы, также при них наблюдается недостаточность питания, потеря веса, гипопротеинемия и перемежающийся понос с нарушением моторики кишечника. Толстая кишка. Большинство опухолей толстой кишки находят в прямой кишке и дистальной трети ободочной. Вне зависимости от их размера и гистологического типа они всегда вызывают дисхе-зию или гематохезию. Другими симптомами являются выделения из анального канала, частые дефекация или запоры.
Диагностика Тонкая кишка. Наиболее информативным методом диагностики новообразования в тонкой кишке является рентгенография. Методы рентгенографии и рентгенологические симптомы описаны в главе 3. Основными рентгенологическими симптомами новообразований тонкой кишки являются: • Симптомы непроходимости, связанные с обструкцией просвета. • Нарушение пассажа контрастного вещества (ускоренный или замедленный). • Утолщение кишечной стенки и уменьшение диаметра просвета. • Язвы кишечной стенки. Биохимические анализы могут выявить нарушение электролитного баланса, что является результатом обструкции кишки, а инфильтрирующие опухоли могут привести к пониженному уровню белков в сыворотке. При метастазах в печени всегда наблюдается нарушение содержания печеночных ферментов. Для использования волоконнооптической эндоскопии при диагностике опухолей тонкой кишки нужен опыт (Tarns, 1990). Методы эндоскопии варьируют в зависимости от локализации опухоли и имеют наибольшее значение при локализации новообразования в проксимальной части тонкой кишки. Точный диагноз рака тонкой кишки можно поставить только после лапаротомии, позволяющей провести инцизионную биопсию и ревизию на предмет метастазов. Толстая кишка. Ректальный осмотр является простым и эффективным методом диагностики колоректальных опухолей, он позволяет точно определить место и размер новообразования.
Кроме того, для исследования колоректальной области применяется проктоскопия. Для исследования нижней части ободочной кишки лучше использовать открытые проктоскопы (рис.6), чем волоконнооптические приборы, поскольку они позволяют непосредственно визуализировать опухоль и производить более глубокую и качаственную биопсию. Для исследования иле-оцекального соединения нужны волоконнооптические колоноскопы. Может быть показана рентгенография. Выполняют как простые снимки, так и после бариевой клизмы с тщательной подготовкой толстой кишки, но часто она добавляет мало информации о распространении первичной опухоли к уже полученным результатам ректального осмотра и про-ктоскопии. Однако всегда следует проводить рентгенографические исследования на предмет наличия региональных и отдаленных метастазов. Подробная рентгенологическая картина кишечных новообразований приведена в главе 3. Напомним, что это: • Дефекты наполнения просвета кишки. • Неровные циркуляные нарушения (вид «сердцевины яблока»). Во всех случаях неоплазии кишечника симптомы, связанные с этим заболеванием (анемия, ги-попротеинемия, скрытая кровь в кале), должны быть включены в программу обследования вместе с исследованием возможности метастазирования в брыжеечные или глубокие паховые лимфатические узлы, печень и легкие. Прогностические признаки Стадийная система ВОЗ показывает, что местная инфильтрация и метастазирование неблагоприятно влияют на прогноз, хотя и здесь есть определенные варианты. Для полного установления клинической стадии процесса нужна ревизионная хирургическая операция и анализ образца ткани (табл. 5). Гистологический тип опухоли мало влияет на прогноз (White and Gorman, 1987).
Лечение Хирургическое лечение Тонкая кишка. Для точного диагноза и определения клинической стадии опухоли необходима лапа-ротомия. Перед проведением чревосечения нужно тщательно обследовать мезентериальные лимфатические узлы и печень на предмет наличия метастазов. Затем следует определить размер резекции для удаления первичной опухоли. В большинстве случаев выполняют широкую резекцию с хирургическими границами, выходящими на несколько сантиметров за пределы каждой стороны опухоли. Очень редко резекции может помешать отсутствие достаточного количества нормальной ткани. Резекцию дуоденальных опухолей может осложнить присутствие желчных и панкреатических протоков. Часто при росте опухолей возникают спайки и может потребоваться обширная резекция для удаления вовлеченной брыжейки. Иногда наблюдается перфорация опухолей
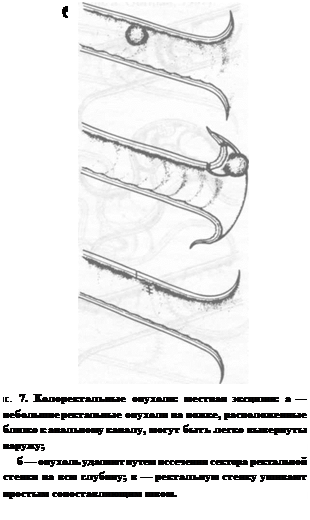
ТТаблица 5. Клинические стадии опухолей кишечника в соответствии с TNM-классификацией опухолей домашних животных ВОЗ (Owen, 1980) Первичная опухоль (Т) Т0 Нет доказательств присутствия первичной опухоли Т, Опухоль не инвазирует серозную оболочку Т2 Опухоль инвазирует серозную оболочку Т3 Опухоль инвазирует соседние структуры Вовлечение региональных лимфатических узлов (N) N0 Лимфатические узлы не вовлечены N, Лимфатические узлы вовлечены N2 Вовлечены отдаленные лимфатические узлы Отдаленные метастазы (М) М0 Нет доказательств присутствия отдаленных метастазов М, Выявлены отдаленные метастазы кишки с последующим местным или генерализованным перитонитом, для устранения которого нужен лаваж и дренирование. При ограниченном мета-стазировании в региональные лимфатические узлы применяют резекцию единым блоком, хотя в каждом случае этот вопрос должен решаться индивидуально. Лапаротомия также показана в случае инфиль-тративных опухолей тонкой кишки, чтобы сразу взять биоптаты из нескольких мест для подтверждения диагноза. Толстая кишка. Колоректальные полипы следует удалять в широких хирургических границах из-за возможности их злокачественного перерождения. Злокачественные опухоли удаляют широкой резекцией. Основное количество опухолей кишечника возникает на границе ободочной и прямой кишок (внутри таза), поэтому, в отличие от опухолей тонкой кишки, доступ к ним ограничен. Следовательно, трудно обеспечить адекватные хирургические границы. Для удаления колоректальных опухолей используют большое количество методов, у каждого из которых есть свои достоинства, но ни один не является универсальным. Местная эксцизия. Местную эксцизию применяют для мелких незлокачественных опухолей, расположенных близко к анусу, которые можно извлечь через это отверстие. Края ректальной стенки сопоставляют, сшивают и последнюю возвращают на место (рис. 7а, б и в). Метод анального выведения. Даже большие циркулярные колоректальные опухоли можно вывернуть наружу путем осторожной тракции за постоянные швы, наложенные через нормальную
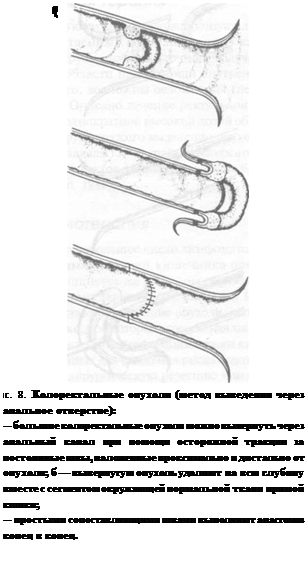
ректальную стенку проксимально и дистально от опухоли (рис. 8). Нужной подвижности прямой кишки добиваются благодаря разрезу через ректальную стенку и резекции мезоректального прикрепления внутри таза. Затем единым сегментом удаляют опухоль и выполняют анастомоз конец в конец простым сопоставляющим швом (White and Gorman, 1987). Метод брюшно-анального низведения. Эта модификация используется в медицине (Maunsell, 1842; Swenson, 1948), и ее часто приводят в ветеринарных учебниках как метод удаления колоректаль-ных опухолей. Однако на практике его не рекомендуют для мелких животных. Для выполнения этой операции нужны два хирурга: один выполняет брюшной этап и низводит ободочную кишку после лапаротомии (рис. 9а), второй производит ампутацию ободочной кишки и протягивает ее через вывернутую культю прямой кишки, благодаря чему появляется возможность удалить ректальную опухоль и наложить колоанальный анастомоз конец в конец (рис. 9 б и в). Это достаточно технически сложная операция, которую приходится осуществлять через относительно узкий у собак тазовый канал, поэтому она мало используется при заболеваниях прямой кишки у этих животных. Дорсальный доступ. К прямой кишке можно подойти через перевернутый полукруглый разрез, сделанные посредине между анусом и основанием хвоста (McKeown et al., 1984). Для доступа к прямой кишке пересекают прямокишечно-хвостовую связку, прямую кишку отделяют от ее прикрепления к тазу и выделяют через рану дорсально к анальному отверстию. За исключением анорек-
тальной области получается прекрасный доступ к ободочной и прямой кишкам, что позволяет выполнить простой анастомоз конец в конец (рис. 10). Было отмечено, что удаление более 6 см прямой кишки чревато последующим недержанием кала (Anderson etal., 1987), Вентральный доступ. Опухоли на границе ободочной кишки и проксимальной части прямой кишки можно выделить путем передней лапаро-томии по срединной линии. Если нужны дополнительные мероприятия для доступа к проксимальной части прямой кишки, то комбинируют лапаротомию с лонной симфизиотомией (Davies and Read, 1990).Преимуществом этого метода является возможность анастомоза конец в конец (рис. 11).
Осложнениями этой операции могут быть стеноз, тенезмы и, реже, перфорация (Anson и другие, 1988; White a. Gorman, 1987).
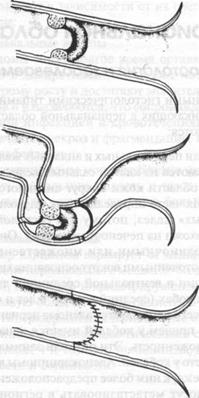
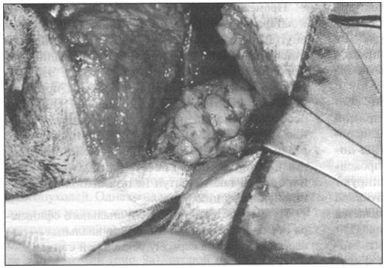
Рис. 11. Колоректальные опухоли (вентральный доступ): а — к опухоли подходят через вентральную лапаротомию по срединной линии, для дополнительного доступа можно выполнить лонную симфизиотомию; б — прямую кишку выделяют вентралъно, а затем удаляют сегмент, содержащий опухоль; в — используя простые сопоставляющие швы, выполняют анастомоз конец в конец. Промежностный доступ. Ограниченный доступ к латеральной части прямой кишки и некоторым внутритазовым структурам можно получить путем отделения анального сфинктера от основания хвоста и подъема анальных мышц (рис. 12). Этот метод используют для удаления опухолей, прикрепленных к серозной оболочке прямой кишки, и особенно для удаления хорошо инкапсулированных доброкачественных опухолей, которые часто развиваются в этом месте (фибролейомиом, липом), которые можно иссечь или вылущить. Однако через такой доступ нельзя выполнить ректальную резекцию. Путем отделения внешнего анального сфинктера от основания хвоста и подъема анальных мышц выделяют лейомиосаркому ректальной стенки.
Лучевая терапия Лучевую терапию мало используют для лечения злокачественных опухолей тонкой кишки, поскольку трудно добиться точного облучения пораженной области при помощи внутреннего луча; кроме того, возможны осложнения (перфорация, спайки). Описано лечение ректальной аденокар-циномы однократной высокой дозой облучения во время хирургического выделения опухоли. Общая доза составляла 15—25 грэй; продолжительных побочных эффектов зафиксировано не было (Turrel and Theon, 1986).
Химиотерапия Только небольшое число лимфоматозных локализованных опухолей кишечника операбельно, при большинстве же этих новообразований применяют химиотерапию (см. главы 8 и 12). Исключение составляют большие опухоли, особенно толстой кишки, при которых агрессивная химиотерапия может привести к перфорации стенки кишки. В таких ситуациях для снижения риска осложнений выполняют хирургическую резекцию или циторедук-тивную операцию (White a. Gorman, 1987). Пока нет подробных исследований химиотерапии других опухолей кишечника, хотя рекомендуют использовать фторурацил, циклофосфан и цисплатин.
Прогноз Тонкая кишка. После удаления доброкачественных опухолей тонкой кишки прогноз благоприятный. Полная резекция хорошо дифференцированных аденокарцином тонкой кишки без
метастазов (что установлено при лапаротомии) имеет благоприятный прогноз с малой вероятностью местных рецидивов и распространения опухоли. Был один отчет о кошке, прожившей после удаления аденокарциномы 15 месяцев, в то время как средняя продолжительность жизни без операции составляет две недели (Kosovsky et al, 1988). Достаточно большая послеоперационная продолжительность жизни наблюдалась даже у кошек, у которых имелись метастазы в лимфатические узлы. Однако у собак при наличии метастазов прогноз неблагоприятный. При неоперабельных кишечных лимфомах проводят химиотерапию, что в 50% случаев дает положительный результат. Но точных данных о продолжительности жизни в таких случаях пока нет. Толстая кишка. При ректальных полипах прогноз очень хороший, но при злокачественных опухолях толстой кишки прогноз менее благоприятный, чем при опухолях тонкой кишки. Частыми осложнениями после хирургического удаления являются местные рецидивы и метастазы в региональные лимфатические узлы. Средняя продолжительность жизни собак после удаления ректальной аденокарциномы/карциномы составляет 7 месяцев (от 1 до 20 месяцев); такой же была продолжительность жизни собак с лимфоматозными опухолями, которых лечили химиотерапевтическими средствами (White and Gorman, 1987). Собаки с ректальной аденокарциномой, которую облучали однократной высокой дозой, жили в среднем 11 месяцев (Turrel and Theon, 1986). Перианальная область
Эпизоотология и заболеваемость Основными гистологическими типами опухолей, возникающих в перианальной области у собак, являются: 1. Опухоли перианальных и анальных желез. Они развиваются из клеток сальных желез в безволосой области кожи вокруг анального отверстия. Их часто определяют как опухоли «гепа-тоидных» желез, потому что гистологически они похожи на печеночные клетки. Они могут быть одиночными или множественными и сосредоточенными вокруг основания хвоста, на препуции и вентральной срединной линии. У старых собак (средний возраст 8 лет и старше) чаще всего наблюдается аденома перианальных желез, причем у кобелей имеется явная предрасположенность. Эти опухоли занимают третье место у кобелей. Аденокарциномы встречаются реже; к ним более предрасположены суки. Они могут метастазировать в региональные (глубокие паховые) лимфатические узлы и внутренние органы брюшной полости. 2. Опухоли апокринных желез перианальных мешков. Они возникают вентролатерально к анальному каналу и чаще всего бывают карциномами. У старых сук (10 лет и старше) есть явная предрасположенность. С этими опухолями связана гиперкальциемия. Они редко бывают двусторонними. Карциномы перианальных мешков всегда метастазируют в региональные лимфатические узлы, реже — во внутренние органы брюшной полости. 3. Опухоли апокринных желез вокруг ануса. Это редкие опухоли, которые в основном являются солитарными и доброкачественными.
Этиология Опухоли перианальных желез считаются гормонально обусловленными, поскольку рост их прекращается после кастрации, и эти опухоли редко встречаются у сук. Этиология аденокарцином перианальных мешков не известна.
Клинические симптомы Клинические симптомы перианальных опухолей варьируют в зависимости от их гистологического типа: 1. Перианальные железы Аденомы могут долгое время оставаться мелкими и дискретными, но имеют потенциал к быстрому росту и достигают значительных размеров и изъязвляются, что сопровождается вторичной инфекцией и кровотечениями. Часто встречается некроз и фрагментация, но без помех дефекации. Аденокарциномы могут диффузно инфильтрировать в анальную область и тазовый канал, вызывая дисхезию и сильную боль в области ануса. 2. Перианальные мешки Размер карцином варьирует от мелких узелков в районе перианального мешка до больших опухолей, диффузно инфильтрирующих брюшину и тазовую область. У 90% пациентов наблюдается гиперкальциемия и системные симптомы, связанные с паранеопластическими синдромами (главы 4 и 18). Это полидипсия/полиурия, слабость и сонливость.
Диагностика Дата добавления: 2015-02-06 | Просмотры: 1397 | Нарушение авторских прав |