|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Цільова група
Протокол призначено для медичних працівників (лікарів та середнього медичного персоналу), які надають допомогу новонародженим, а також організаторів охорони здоров’я.
I. Підготовка до надання реанімаційної допомоги новонародженому в пологовому залі і операційній 1. Організаційні умови
· Існують докази суттєвого впливу навчальних програм з реанімації новонароджених на показники неонатальної захворюваності і смертності [С], тому адміністрація родопомічного закладу відповідає за організацію і забезпечення: .1. реанімаційної допомоги новонародженим в пологових залах (операційних), включаючи забезпечення необхідним обладнанням; .2. раціонального розподілу необхідного обладнання в пологових приміщеннях із призначенням осіб, відповідальних за щоденну підготовку і перевірку цього обладнання; .3. безперервного навчання медичного персоналу (лікарі-педіатри-неонатологи, лікарі-акушер-гінекологи, лікарі-анестезіологи, акушерки, медичні сестри) з реанімації новонароджених; у кожному родопомічному закладі мають бути визначені медичний працівник або група фахівців, відповідальний(і) за організацію і проведення внутрішнього навчання, а також поточного контролю теоретичних знань і практичних навичок медичного персоналу з реанімації новонароджених. · Розподіл обов’язків і відповідальності медичного персоналу щодо організації і надання первинної реанімаційної допомоги новонародженим визначається адміністрацією кожного родопомічного закладу в наказовому порядку. 2. Прогнозування потреби в реанімації
· Незважаючи на те, що необхідність у наданні реанімаційної допомоги новонародженому не завжди можна прогнозувати, слід оцінювати наявність чинників ризику в анамнезі кожної вагітної жінки (Додаток 1), оскільки пологи високого ризику підвищують імовірність реанімації. · Прогнозування показань до реанімації є підгрунтям для уважного спостереження за станом плода під час пологів. · Під час кожних пологів необхідно бути готовим негайно надати реанімаційну допомогу новонародженому.
3. Кадрове забезпечення · На кожних пологах потрібна присутність принаймні одного медичного працівника (лікаря, акушерки або медсестри), який зможе розпочати реанімацію: - уміє надати початкову допомогу новонародженому; - володіє технікою штучної вентиляції легень реанімаційним мішком і маскою. · Водночас, ця особа або хтось з інших медичних працівників, які задіяні в пологах, повинні мати навики, потрібні для виконання всіх реанімаційних заходів у повному обсязі, включаючи непрямий масаж серця, інтубацію трахеї і введення ліків. · Під час більшості пологів низького ризику в родопомічних закладах I-II рівня початкову реанімаційну допомогу доношеним новонародженим можуть надавати акушерки. · Якщо очікуються пологи високого ризику (Додаток 1) і може виникнути потреба повної реанімації, для надання допомоги новонародженій дитині необхідна присутність принаймні двох осіб: .1. один фахівець повинен володіти всіма реанімаційними навиками (вентиляція за допомогою мішка і маски, непрямий масаж серця, інтубація трахеї, введення ліків), а інший (або інші) – бути здатним(и) надати кваліфіковану допомогу основному реаніматологу; .2. якщо виникає необхідність вводити ліки, до надання реанімаційної допомоги новонародженому мають бути залучені щонайменше 3 медичних працівника. · Якщо очікуються передчасні пологи або діагностовано затримку внутрішньо-утробного розвитку плода: .3. в пологовому залі обов’язкова присутність лікаря педіатра-неонатолога, оскільки реанімація глибоконедоношеної дитини досвідченим неонатологом за участі кваліфікованої реанімаційної бригади істотно зменшує ризик її смерті [В]. · У випадку багатоплідної вагітності: .4. потрібна присутність декількох реанімаційних бригад відповідно до кількості плодів. · Кожна реанімаційна бригада повинна мати визначеного керівника (лікар-педіатр-неонатолог, лікар-акушер-гінеколог, дитячий лікар-анестезіолог), а всі інші члени бригади повинні чітко знати свої обов’язки під час реанімації.
4. Підготовка пологового залу (операційної) і обладнання 4.1.Для кожних пологів рекомендується готувати 2 комплекти обладнання і матеріалів – для початкової і повної реанімації (Додаток 2). 4.2.Комплект для початкової реанімації повинен постійно знаходитись в кожному пологовому приміщенні. Завжди, коли очікується народження дитини високого ризику, реанімаційне обладнання для повної реанімації (обидва комплекти) повинно бути готовим до негайного використання. 4.3.Реанімаційні мішок і маска, клинок ларингоскопа та аспіратор меконію мають бути стерильними, а ґумова груша, катетери, зонди, ендотрахеальні трубки – одноразовими. 4.4.У разі багатоплідної вагітності обидва комплекти готують для кожної дитини (Додаток 2). 4.5.Відповідальному персоналу пологового залу перед кожними пологами слід: · приготувати добре освітлене місце для можливої реанімації новонародженого з чистою, сухою і теплою поверхнею (столик з джерелом променевого тепла); · перевірити температуру повітря у приміщенні (не нижче 25° С) і переконатись у відсутності протягів (закрити вікна і двері, виключити кондиціонери); · завчасно включити джерело променевого тепла, щоб підігріти поверхню стола і пелюшки до народження дитини; · перевірити наявність 2 комплектів обладнання, матеріалів і ліків; згорнути з пелюшки валик під плечі (Додаток 2); · приєднати кисневі трубки до джерела кисню і перевірити його наявність у балоні (системі); · перевірити вміст комплекту для початкової реанімації, а також функціонування реанімаційного мішка й обладнання для відсмоктування (перевірку мішка здійснюють в стерильних рукавичках, щоб уникнути контамінації обладнання): - блокують вихід до пацієнта долонею й енергійно стискають реанімаційний мішок, перевіряючи таким чином функціонування запобіжного клапана; - стискання реанімаційного мішка із заблокованими виходом до пацієнта і запобіжним клапаном дозволяє перевірити герметичність і цілість мішка; 4.6.У випадку передчасних пологів при терміні вагітності менше 32 тижнів необхідно вжити додаткових заходів, щоб забезпечити тепловий захист новонародженого (температура повітря в пологовому залі не менше 27-28°С, наявні додаткові засоби зігрівання, зігрітий одяг тощо) під час можливої реанімації, перебування в пологовому залі і транспортування [А].
5. Вибір обладнання для реанімації новонароджених
5.1. Реанімаційні мішки – стандартне і рекомендоване обладнання для штучної вентиляції новонароджених (ШВЛ) під час реанімації: · можуть наповнюватись потоком або самостійно; · об’єм не повинен перевищувати 750 мл; · швидкість потоку кисню у мішок має бути не менше, ніж 5 л/хвилину; · щоб забезпечити вентиляцію легень 90-100 % киснем, до мішка, що наповнюється самостійно, приєднують кисневий резервуар; · реанімаційні мішки мають бути обладнаними принаймні одним з нижчеперелічених механізмів безпеки вентиляції легень новонародженого: - клапан обмеження тиску (у реанімаційних мішках обох типів); - манометр (у реанімаційних мішках обох типів); - клапан контролю над потоком (у реанімаційному мішку, що наповнюється потоком); · Для проведення ШВЛ глибоконедоношеним новонародженим бажана наявність клапана, що створює позитивний тиск наприкінці видиху [C]. 5.2. Спеціальні системи (апарати), що забезпечують ШВЛ новонароджених через Т-подібний перехідник і реанімаційну маску, можуть регулювати потік газу й обмежувати тиск вентиляції (Рис.1). · Застосування апаратів такого типу забезпечує ефективну і безпечну вентиляцію легень новонароджених, особливо, недоношених дітей (краще контролює параметри вентиляції і надає можливість використати позитивний тиск наприкінці видиху) [С]. · У разі наявності можна використовувати апарати типу Neopuffâ або аналогічне стандартне обладнання. · Використання таких систем під час реанімації новонароджених вимагає відповідної підготовки медичного персоналу.
Рисунок 1. ШВЛ новонароджених через Т-подібний перехідник і реанімаційну маску.
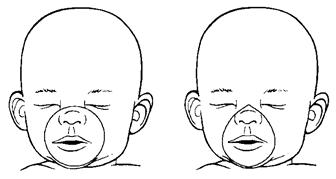
5.3. Реанімаційні маски: · використовують маски розмірами: „1” – для дитини з масою тіла > 2500,0 г, „0” – для дитини з масою тіла < 2500,0 г; · перевагу надають маскам з м'якими краями; · маска круглої форми герметичніше прилягає до обличчя екстремально недоношеної дитини, а для новонародженого більших розмірів доцільніше використати маску анатомічної форми (Рис. 4). 5.4. Обладнання для інтубації трахеї: · для інтубації трахеї новонароджених використовують прямі клинки ларингоскопа: розмір № 0 для недоношених і № 1 для доношених новонароджених; · необхідно провести монтаж ларингоскопа і перевірити систему освітлення; · ендотрахеальні трубки без звуження чотирьох розмірів (Табл. 1); · у разі введення у трубку провідника, його треба надійно фіксувати, щоб кінець не потрапив у трахею під час інтубації. Таблиця 1 - Рекомендовані розміри ендотрахеальних трубок і глибина їх уведення відповідно до маси тіла і гестаційного віку новонароджених
* - внутрішній діаметр трубки.
II. Загальна методологія оцінки стану новонародженої дитини під час реанімації Вирішення питання щодо необхідності подальшої допомоги новонародженому під час реанімації ґрунтується на одночасній оцінці трьох клінічних ознак: 1) наявності й адекватності самостійного дихання; 2) частоти серцевих скорочень (ЧСС); 3) кольору шкіри і слизових оболонок. Після кожних 30 секунд надання реанімаційної допомоги новонародженій дитині потрібно: 1) оцінити зазначені вище життєво важливі ознаки; 2) використовуючи загальний алгоритм реанімації (Додаток 4) вирішити, що робити далі; 3) виконати відповідну дію; 4) знову оцінити 3 життєво важливі ознаки; вирішити, яке втручання необхідне в цей момент, і діяти; 5) продовжувати цикл „оцінка-вирішення-дія” до повного закінчення реанімації.
1. Наявність і адекватність самостійного дихання – основна ознака, що визначає необхідність надавати реанімаційну допомогу новонародженому · Оцінку наявності і адекватності самостійного дихання проводять: .5. відразу після народження дитини для вирішення питання про початок реанімаційних дій; .6. наприкінці 1 і 5 хвилин (і далі, за потребою) для оцінки за шкалою Апґар; .7. під час реанімаційних дій; .8. протягом перебування новонародженого в пологовій кімнаті (незалежно від того, чи проводилась первинна реанімація). · Ознаки адекватного дихання новонародженого – крик і/або задовільні екскурсії грудної клітки: .9. частота і глибина дихальних рухів повинні зростати через декілька секунд після народження (тактильної стимуляції); .10. нормальна частота дихання новонародженого становить 30-60 за 1 хвилину. · Крім частоти і глибини потрібно оцінити симетричність дихальних рухів, а також наявність інших дихальних розладів: судорожне дихання, стогін на видиху, значні ретракції: .11. судорожні дихальні рухи (дихання типу «ґаспінґ»), або брадипное < 30 дихань за 1 хвилину є неефективними і їх наявність у новонародженого є показанням до негайного початку ШВЛ; .12. поява експіраторного стогону або інших дихальних розладів протягом реанімації свідчать про те, що немовля потребує подальшої післяреанімаційної допомоги. · Якщо дитині проводять ШВЛ, для оцінки наявності й адекватності самостійного дихання процедуру треба припинити приблизно на 6 секунд.
2. Оцінка ЧСС
· Нормальна ЧСС щойно народженої дитини ≥ 100 за 1 хвилину. · Брадикардія < 100 серцевих скорочень за 1 хвилину у новонародженого завжди є показанням для початку ШВЛ. · Методи визначення ЧСС: .1. вислуховування стетоскопом серцебиття над лівою стороною грудної клітки є найбільш надійним методом; .2. пальпація пульсу на основі пуповини, безпосередньо у ділянці її приєднання до передньої черевної стінки дозволяє лише вірогідно заперечити наявність брадикардії; .3. підрахунок ЧСС ведуть протягом 6 секунд і, щоб отримати показник за 1 хвилину, отриманий результат множать на 10; .4. на час підрахунку ЧСС ШВЛ і непрямий масаж серця припиняють.
3. Оцінка кольору слизових оболонок і шкіри Зі встановленням регулярного самостійного дихання слизові оболонки здорової новонародженої дитини стають рожевими без призначення додаткового кисню. Однак, цей фізіологічний процес є поступовим і може тривати щонайменше 10 хвилин [С]. Лише стійкий центральний ціаноз, який є клінічним еквівалентом гіпоксемії, вимагає втручання: спочатку – кисневої терапії, а у разі неефективності останньої - ШВЛ.
· Спостерігати потрібно за наявністю і динамікою центрального ціанозу, який визначається як синій колір слизових оболонок, губ і шкіри тулуба. · Акроціаноз (синій колір кистей і стоп) без центрального ціанозу, як правило, не вказує на низький рівень кисню у крові дитини, однак може свідчити про наявність холодового стресу (гіпотермії) у новонародженого. · Блідість або мармуровий рисунок шкіри можуть бути неспецифічними ознаками зменшеного серцевого викиду, важкої анемії, гіповолемії, гіпотермії або ацидозу.
4. Оцінка стану новонародженого за шкалою Апґар · Оцінку стану дитини за шкалою Апґар (Табл. 2) не застосовують для визначення потреби в реанімації, моменту її проведення або обсягу реанімаційних заходів. Таблиця 2 - Шкала Апґар
· Ця оцінка характеризує загальний стан новонародженого та ефективність проведених реанімаційних заходів. · Оцінку за шкалою Апґар слід проводити: - під час надання реанімаційної допомоги дитині наприкінці 1-ої і 5-ої хвилин після народження незалежно від терміну гестації і маси тіла при народженні; - якщо результат оцінки на 5 хвилині менше 7 балів, додаткові оцінювання за шкалою Апгар треба робити кожні 5 хвилин до отримання 7 балів або до 20-ї хвилини життя немовляти. III. Забезпечення прохідності дихальних шляхів 5. Забезпечення прохідності дихальних шляхів у випадку чистих навколоплодових вод
· Надати дитині положення на спині або на боці з помірно розігнутою назад головою з підкладеним під плечі валиком (Рис. 2)
Рисунок 2. Правильне положення новонародженого, що забезпечує прохідність дихальних шляхів.
· Відсмоктування провести спочатку з рота, потім – з носа: .1. використовувати для видалення секрету і слизу одноразову ґумову грушу; у разі відсутності одноразових ґумових груш для відсмоктування слід використовувати лише стерильні одноразові катетери; .2. під час відсмоктування не вводити катетер або грушу надто енергійно або глибоко (не глибше 3 см від рівня губ у доношеного новонародженого і 2 см у передчасно народженої дитини); .3. відсмоктувати короткочасно, обережно, поволі видаляючи катетер або грушу назовні; .4. тривалість відсмоктування не повинна перевищувати 5 секунд. · Під час агресивного відсмоктування можлива стимуляція задньої стінки глотки, що може викликати ваґусну реакцію (важку брадикардію або апное), а також затримку самостійного дихання. · Якщо під час відсмоктування у новонародженого з’явилась брадикардія, потрібно припинити маніпуляцію і знову оцінити ЧСС. · У випадку значного накопичення секрету, крові, слизу доцільно під час відсмоктування повернути голову дитини на бік або повторити процедуру. · У разі використання відсмоктувача негативний тиск не повинен перевищувати 100 мм рт. ст. (13,3 кПа або 136 см водн. ст.).
6. Забезпечення прохідності дихальних шляхів у випадку забруднення навколоплодових вод меконієм у разі, якщо дитина при народженні є „неактивною” (у дитини визначається відсутність самостійного дихання або дихання типу «гаспінг», або брадипное (ЧД<30 за 1 хвилину), або знижений м’язовий тонус (відсутність активних рухів, звисання кінцівок), або ЧСС < 100 за 1 хвилину):
· Забезпечити правильне положення новонародженого (див. попередній пункт). · Уникаючи тактильної стимуляції, під контролем прямої ларингоскопії провести відсмоктування вмісту нижньої глотки (анатомічна ділянка над голосовими зв’язками) катетером великого діаметра (14F). · Уникаючи тактильної стимуляції, інтубувати трахею і провести відсмоктування: .1. відсмоктують безпосередньо через ендотрахеальну трубку або через катетер великого діаметра (14F), поволі витягуючи ендотрахеальну трубку (катетер); .2. якщо відсмоктування здійснюється через ендотрахеальну трубку - приєднати до неї перехідник (аспіратор меконію), що дозволить з’єднати ендотрахеальну трубку і трубку відсмоктувача; .3. у разі відсутності перехідника (аспіратора меконію), можливе використання катетера великого діаметра (14F), який безпосередньо приєднують до трубки відсмоктувача; .4. тривалість одного відсмоктування не повинна перевищувати 5 секунд. · За наявності лікаря, який добре володіє технікою інтубації трахеї, повторні інтубації і санацію трахеї необхідно проводити до майже повного її звільнення від меконію, однак, інтубація і відсмоктування більше 3 разів не рекомендуються.Тривалість виконання цієї процедури визначається вимогами до інтубації трахеї (Розділ VI Протоколу) і станом новонародженого (див. нижче). · У разі відсутності лікаря, який добре володіє технікою інтубації трахеї, відсмоктування із трахеї проводити однократно, після чого закінчити виконання решти початкових кроків реанімації (Розділ X Протоколу) і повторно оцінити стан дитини (Розділ II Протоколу). · Під час проведення процедури подавати вільний потік кисню (Розділ IV Протоколу) і попросити асистента визначати ЧСС новонародженого: .1. якщо ЧСС дитини під час санації трахеї стане менше 60 за 1 хвилину – припинити відсмоктування і негайно розпочати ШВЛ мішком через ендотрахеальну трубку.
IV. Киснева терапія Наявність центрального ціанозу у дитини, незважаючи на адекватне самостійне дихання і ЧСС > 100 за хвилину, є показанням для призначення вільного потоку кисню. Новонароджена дитина, яка в пологовому залі (операційній) отримує додатковий кисень, повинна перебувати під постійним спостереженням медичного персоналу. Метою кисневої терапії повинно бути забезпечення нормального рівня кисню в крові новонародженого. Під час проведення кисневої терапії рівень кисневої сатурації новонародженого не повинен перевищувати 95 % (за даними пульсоксиметрії). Слід уникати неконтрольованого і необґрунтованого призначення кисню. Під час проведення початкової реанімації протягом декількох хвилин можна подавати сухий і непідігрітий кисень. Початкову ШВЛ під час первинної реанімації можна також проводити кімнатним повітрям [А]. Використання кімнатного повітря під час проведення ШВЛ рекомендується також у разі відсутності кисню з будь-яких причин [В].
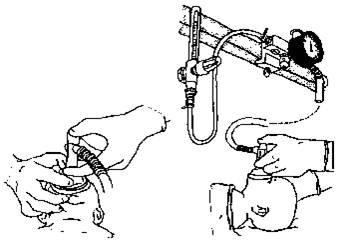
7. Техніка проведення кисневої терапії · Подають вільний потік кисню, спрямовуючи його до носа дитини. Швидкість вільного потоку кисню не повинна перевищувати 5 літрів за хвилину, щоб запобігти охолодженню дитини. · Обладнання для проведення кисневої терапії: .1. киснева трубка і долоня руки, складена у вигляді лійки (Рис. 3 В); .2. реанімаційний мішок, що наповнюється потоком (анестезіологічний), і реанімаційна маска: маску нещільно накладають на лице дитини (Рис. 3 А); .3. вільний потік кисню не можна подавати маскою, приєднаною до мішка, що наповнюється самостійно; .4. киснева маска і киснева трубка (Рис. 3 Б). · Під час проведення кисневої терапії необхідно спостерігати за станом дитини, кольором шкіри тулуба і слизових оболонок: .1. як тільки шкіра тулуба і слизові оболонки немовляти порожевіють, кисневу підтримку слід поступово припиняти, поволі віддаляючи кінець кисневої трубки від обличчя дитини і спостерігаючи за кольором слизових оболонок; .2. якщо з припиненням кисневої терапії центральний ціаноз з’являється знову, слід відновити подачу кисню і продовжити спостереження за станом дитини; .3. у разі збереження центрального ціанозу, незважаючи на кисневу терапію протягом щонайменше 5 хвилин, слід розпочинати ШВЛ реанімаційним мішком і маскою.
А Б В Малюнок 3. Техніка проведення кисневої терапії під час реанімації.
V. Штучна вентиляція легень (ШВЛ) новонародженого реанімаційним мішком і маскою Оскільки своєчасна й ефективна ШВЛ за допомогою реанімаційного мішка і маски є найважливішою процедурою реанімації новонароджених, всі медичні працівники, які працюють в пологовому залі, повинні добре володіти нею.
8. Показання до проведення ШВЛ реанімаційним мішком і маскою · Відсутнє або неадекватне самостійне дихання після початкових кроків допомоги, проведених протягом 30 секунд після народження дитини (Розділ II Протоколу). · ЧСС < 100 за 1 хвилину незалежно від наявності і адекватності самостійного дихання після початкових кроків допомоги, проведених протягом 30 секунд після народження дитини. · Стійкий центральний ціаноз, незважаючи на наявність адекватного самостійного дихання, ЧСС > 100 за 1 хвилину і подавання вільного потоку 100 % кисню протягом щонайменше 5 хвилин.
9. Використання додаткового кисню 2.1. Не існує достатніх наукових підстав, щоб рекомендувати використання певної концентрації кисню під час первинної реанімації новонароджених. 2.2. Показання для проведення ШВЛ 100% киснем: · народження дитини в критичному стані: відсутні самостійне дихання, м’язовий тонус і реакція на подразники, різка блідість шкіри; · відсутність позитивної динаміки стану дитини протягом 90 секунд після народження, незважаючи на ефективну вентиляцію повітрям [В]: - ЧСС < 100 за 1 хвилину після 30 секунд вентиляції; - наявність показань для непрямого масажу серця.
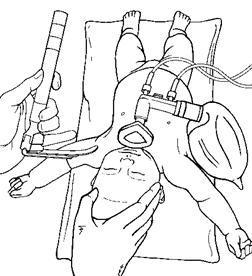
10. Техніка проведення початкової ШВЛ під час первинної реанімації новонароджених · Перевірити правильність положення дитини: голова помірно розігнута, валик під плечима (Рис. 2). · Зайняти положення навпроти голови новонародженого і зафіксувати час початку вентиляції. · Накласти маску відповідного розміру, приєднану до реанімаційного мішка, на обличчя дитини, накриваючи ніс, рот і верхівку підборіддя. Маску анатомічної форми накладають загостреним кінцем на ніс (Рис. 4). · Натискаючи на верхній і нижній краї маски першим і другим пальцями однієї руки, забезпечити герметичне прилягання маски до обличчя. Одночасно, за допомогою інших пальців цієї ж руки, які підтримують нижню щелепу дитини, фіксувати положення голови. · Відразу розпочати вентиляцію: .1. надійно утримуючи маску на обличчі дитини, пальцями іншої руки повільно і плавно стиснути реанімаційний мішок декілька разів: для вентиляції доношених новонароджених використовують 4-5 пальців, а для глибоконедоношених немовлят може бути достатньо 2-3 пальців залежно від об’єму реанімаційного мішка; .2. під час стискування реанімаційного мішка спостерігати за рухами грудної клітки, які мають бути ледь помітними;
Малюнок 4. Лицеві маски круглої (зліва) й анатомічної форми (справа) належного розміру.
.3. перші 2-3 штучні вдихи з тиском 20-25 см водн. ст. можуть бути ефективними в більшості новонароджених, однак деякі доношені діти з відсутнім самостійним диханням можуть потребувати початкового позитивного тиску 30-40 см водн. ст.; .4. для подальшої успішної вентиляції неушкоджених легень у новонароджених достатньо тиску вентиляції 15-20 см водн. ст., а для немовлят з незрілими легенями або з природженим легеневим захворюванням може виникнути потреба застосувати тиск > 20 см водн. ст.; .5. для більшості недоношених новонароджених початковий тиск вентиляції 20-25 см водн. ст. є адекватним, а додаткове застосування позитивного тиску наприкінці видиху може бути корисним [С]; .6. щоб підтвердити ефективність ШВЛ, відразу після її початку попросити асистента оголосити ЧСС новонародженого, визначену пальпацією основи пуповини або аускультацією ділянки серця.
11. Контроль ефективності ШВЛ 4.1. Під час проведення ШВЛ реанімаційним мішком і маскою необхідно оцінювати ефективність вентиляції за допомогою таких показників: · основний показник ефективної вентиляції – швидке зростання ЧСС, у чому треба переконатись відразу після початку вентиляції [С]; · рухи грудної клітки під час стискання мішка мають бути ледь помітними і симетричними. У передчасно народжених немовлят рухи грудної клітки не є вірогідною ознакою ефективної і безпечної вентиляції, і їх доцільно оцінювати лише у разі відсутності позитивної динаміки ЧСС [С]; · додаткові ознаки ефективної вентиляції: - аускультативно над легенями вислуховується симетричне дихання; - поява самостійного дихання; - поліпшення кольору шкіри (зменшення або зникнення центрального ціанозу); - поліпшення м’язового тонусу новонародженого. 4.2.У разі відсутності ознак ефективної вентиляції мішком і маскою необхідно: · перевірити прилягання маски до обличчя (повторно накласти маску); · перевірити прохідність дихальних шляхів (змінити положення голови; провести відсмоктування з верхніх дихальних шляхів; вентилювати, відкривши рот дитині); · збільшити тиск вентиляції: сильніше стискати реанімаційний мішок більшою кількістю пальців або усією долонею, однак, уникати різкого та надто енергійного стискання; · передбачити потребу інтубувати трахею.
12. Інші особливості проведення ШВЛ під час реанімації новонароджених
· Проведення ШВЛ реанімаційним мішком і маскою протягом кількох хвилин вимагає введення ротошлункового зонда (8F), щоб запобігти роздуванню шлунка газом і наступній регургітації шлункового вмісту: .7. уводять зонд на глибину, що дорівнює відстані від перенісся до мочки вуха і від мочки вуха до мечоподібного відростка; .8. після введення зонда відсмоктують шприцом вміст шлунка, зонд залишають відкритим і фіксують лейкопластирем до щоки; .9. ШВЛ негайно відновлюють, наклавши маску поверх зонда.
VI. Інтубація трахеї 1. Показання до інтубації трахеї на будь-якому з етапів первинної реанімації
4.3. Абсолютні показання: · необхідність відсмоктати меконій з трахеї; · наявність діафрагмальної грижі у дитини.
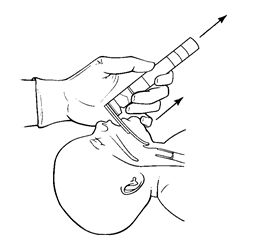
1.2. Відносні показання: · вентиляція мішком і маскою неефективна або довготривала; · необхідність вводити ліки ендотрахеальним шляхом; · народження дитини з екстремально малою масою тіла (< 1000 г); 2. Основні етапи виконання процедури 3.1. Забезпечити і фіксувати правильне положення голови дитини, дати вільний потік кисню, зафіксувати час початку процедури (Рис. 5). 2.3. Тримаючи ларингоскоп лівою рукою, увести клинок вздовж правого краю язика, відтискаючи його до лівої половини рота; потім просувати кінець клинка до заглиблення відразу за коренем язика (Рис. 6). 2.4. Поволі піднімаючи клинок ларингоскопа, знайти і зафіксувати у полі зору вхід у трахею (голосову щілину). · Уникати піднімання кінця клинка гойдальним рухом (Рис. 6). · За потребою відсмоктати слиз з трахеї.
Рисунок 5. Приготування до ларингоскопії. Рисунок 6. Техніка проведення ларингоскопії.
2.5. Увести трубку у правий кут рота (якщо зв’язки зімкнуті, чекати, поки вони розімкнуться); кінець ендотрахеальної трубки ввести у трахею, вирівнюючи позначку голосової щілини на трубці з голосовими зв’язками (Рис. 7).
Рисунок 7. Уведення трубки між голосовими зв’язками до трахеї.
2.6. Вийняти клинок ларингоскопа з рота і провідник із трубки (якщо використовувався), надійно утримуючи трубку рукою (притиснути трубку пальцями до верхнього піднебіння або кута рота). 2.7. Приєднати до ендотрахеальної трубки реанімаційний мішок і розпочати ШВЛ, після чого негайно підтвердити (перевірити) місцезнаходження інтубаційної трубки у трахеї, враховуючи: · збільшення ЧСС (найважливіший показник) [С]; · наявність симетричних рухів грудної клітки під час вентиляції; · дані аускультації аксилярних ділянок грудної клітки з обох боків і епігастральної ділянки; · запотівання трубки під час видиху; · відсутність ознак прогресивного збільшення живота; · поліпшення кольору шкіри й активності новонародженого. 2.8. Якщо є підозра на неправильне введення трубки: · витягнути трубку, вентилювати легені мішком і маскою, щоби нормалізувати частоту серцевих скорочень і колір шкіри, а потім повторити процедуру інтубації. 2.9. Додатково перевірити правильність глибини введення трубки за формулою: сантиметрова позначка на трубці на рівні верхньої губи = величина маси тіла дитини у кілограмах + число 6. 2.10. Зазначити сантиметрову позначку на рівні верхньої губи і прикріпити трубку лейкопластиром до лиця дитини. 2.11. Після стабілізації стану новонародженого вкоротити трубку, якщо вона виступає над рівнем верхньої губи більше, ніж на 4 см. 2.12. Тривалість однієї спроби інтубації трахеї не повинна перевищувати 20 секунд, оскільки під час її виконання припиняють інші реанімаційні процедури (за винятком подавання вільного потоку кисню). 2.13. Якщо трахею новонародженої дитини не вдалося заінтубувати протягом 20 секунд, слід зупинити спробу інтубації і відновити вентиляцію легень мішком і маскою 100 % киснем до нормалізації ЧСС, а також кольору шкіри і слизових оболонок новонародженого. 2.14. Після цього, у разі потреби, можна повторити спробу інтубації.
VII. Непрямий масаж серця 13. Показання
· ЧСС менше 60 скорочень за 1 хвилину після 30 секунд ефективної ШВЛ.
14. Техніка проведення непрямого масажу серця · Медичний працівник, який проводить непрямий масаж серця, знаходиться збоку від новонародженого. · Дитина повинна лежати на твердій рівній поверхні; важливо забезпечити надійну фіксацію її спини (див. нижче). · Використовують 2 техніки непрямого масажу серця (Рис.8): .1. метод великих пальців - на грудину натискають подушечками двох великих пальців; водночас решта пальців обох рук підтримують спину дитини (цьому методу надають перевагу) [D]; .2. метод двох пальців – на грудину натискають кінчиками двох пальців однієї руки: другого і третього або третього і четвертого; під час цього друга рука підтримує спину дитини. Цей метод застосовують якщо потрібний доступ до судин пуповини. · Виконують непрямий масаж серця, натискаючи на нижню третину грудини: ця ділянка знаходиться відразу під умовною лінією, що з’єднує соски дитини. Важливо не натискати на мечоподібний відросток, щоб запобігти розриву печінки. · Натискування здійснюють перпендикулярно до поверхні грудної клітки кінчиками пальців, які розміщують уздовж середньої лінії грудини. · Після кожного натискування дозволяють грудній клітці відновити свій об’єм, не відриваючи пальці від її поверхні. ·
Рисунок 8. Дві техніки непрямого масажу серця: великих пальців (А) і двох пальців (В). · Частота натискувань на грудну клітку становить 90 за 1 хвилину. · Важливо координувати непрямий масаж серця зі ШВЛ, уникаючи одночасного виконання обох процедур: .1. після кожних трьох натискувань на грудину роблять паузу для проведення вентиляції, після чого натискування повторюють. .2. за 2 секунди потрібно 3 рази натиснути на грудину (90 за 1 хвилину) і провести 1 вентиляцію (30 за 1 хвилину), - разом – 120 дій за 1 хвилину.
15. Оцінка ефективності непрямого масажу серця · Критеріями ефективності непрямого масажу серця будуть зростання частоти серцевих скорочень і можливість пальпаторно визначити пульс на плечовій артерії. · Припиняють непрямий масаж серця, якщо ЧСС становить ≥ 60 ударів за хвилину. · Після кожних 30 секунд непрямого масажу повторно оцінюють ЧСС і дихання, щоб вирішити, що робити далі (Додаток 4).
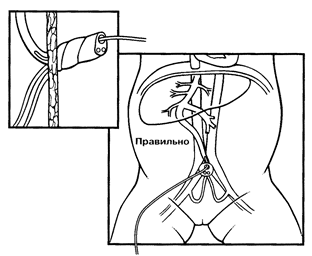
VIII. Застосування лікарських засобів Лікарські засоби рідко використовують під час первинної реанімації новонароджених. Їх призначення необхідно, якщо, незважаючи на адекватну вентиляцію легень 100 % киснем і проведення непрямого масажу серця протягом 30 секунд, ЧСС залишається менше 60 скорочень за 1 хвилину. Перелік лікарських засобів, які застосовують у пологовому залі: · Адреналін. · Засоби, що нормалізують судинний об’єм - фізіологічний розчин. · Натрію гідрокарбонат. · Налоксон. У разі потреби вводити лікарські засоби внутрішньовенно, слід обов’язково катетеризувати вену пуповини на мінімальну глибину, яка забезпечує вільний зворотний відтік крові (Рис. 9).
Рисунок 9. Правильне введення катетера у вену пуповини під час реанімації новонародженого.
16. Адреналін 1.1. Показання до застосування. o ЧСС менше 60 скорочень за 1 хвилину після щонайменше 30 секунд проведення непрямого масажу серця і штучної вентиляції легень 100 % киснем [А]. o Відсутність серцевої діяльності новонародженого в будь-який момент реанімації (одночасно показані ШВЛ, непрямий масаж серця і введення адреналіну). 1.2.Приготування розчину і дозування. o Готують 0,01% розчин адреналіну [1:10000]: § До 1 мл 0,1 % розчину адреналіну гідрохлориду або 0,18 % розчину адреналіну гідротартрату треба додати 9 мл 0,9 % розчину натрію хлориду. o Набирають у шприц 1-5 мл приготовленого розчину [1:10000]. o Дозування: § внутрішньовенна доза – 0,1-0,3 мл/кг (0,01-0,03 мг/кг); § ендотрахеальна доза – 0,3-1,0 мл/кг (0,03-0,1 мг/кг). o Не можна застосовувати більші внутрішньовенні дози адреналіну під час реанімації новонароджених, оскільки їх уведення може спричинити ураження мозку і серця дитини. Менші ендотрахеальні дози неефективні [С]. o За відсутності ефекту і наявності показань введення адреналіну повторюють кожні 3-5 хвилин. Повторні введення адреналіну здійснюють лише внутрішньовенно. 1.3.Техніка введення. o Розчин адреналіну вводять швидко. o Рекомендований шлях введення адреналіну – внутрішньовенний; ендотрахеальне введення можна використати тимчасово поки здійснюється венозний доступ. o Ендотрахеально адреналін вводять зі шприца безпосередньо до ендотрахеальної трубки або через зонд, уведений у трубку; після введення медикаменту до трахеї важливо відразу провести декілька ефективних вентиляцій під позитивним тиском.
17. Засоби, що нормалізують судинний об’єм крові 2.1. Показання до застосування. · Гіповолемія: - можливість розвитку цього стану слід передбачити у всіх дітей, стан яких не поліпшується після проведених ШВЛ і непрямого масажу серця, особливо, за наявності даних про можливу крововтрату; - інші симптоми гіповолемії – блідість, слабке наповнення пульсу і відсутність ознак поліпшення периферичного кровообігу, незважаючи на всі реанімаційні зусилля. 2.2. Лікарські засоби: · 0,9% розчин натрію хлориду (фізіологічний розчин) [В]; · для корекції значної крововтрати (наявні клінічні ознаки геморагічного шоку) може бути потрібною невідкладна трансфузія 0 (I) Rh(-) еритромаси [В]; · розчини, що містять альбумін, не повинні використовуватись під час первинної реанімації, оскільки їх застосування пов’язано з вищим ризиком інфекційної захворюваності і смерті новонароджених [С]. 2.3. Дозування і введення. · Готують 40 мл 0,9% розчину натрію хлориду у шприцах або системі. · Доза – 10 мл/кг. · Шлях введення – внутрішньовенно повільно, протягом 5-10 хвилин.
18. Натрію гідрокарбонат Немає достатніх наукових підстав, щоб рекомендувати рутинне застосування розчину натрію гідрокарбонату для первинної реанімації новонароджених.
3.2. Показання до застосування. Ймовірний або доведений важкий метаболічний ацидоз, виключно під час тривалої неефективної реанімації на фоні адекватної ШВЛ. 3.3.Дозування і введення. Концентрація розчину – 4,2 % або 0,5 мекв/мл. Готують 20 мл у шприці. Доза – 4 мл/кг або 2 мекв/кг. Шлях уведення – у вену пуповини за наявності зворотного кровотоку. Швидкість введення повільна, не швидше, ніж 2 мл/кг/хвилину. 3.4.Розчин натрію гідрокарбонату не можна вводити доти, поки не налагоджені ефективні вентиляція легень і перфузія тканин новонародженого.
19. Налоксону гідрохлорид Уведення налоксону гідрохлориду не можна вважати засобом першої допомоги дитині з відсутнім самостійним диханням, якій насамперед потрібно розпочати вентиляцію під позитивним тиском.
4.4. Показання до застосування. o Значне пригнічення дихання у новонародженого після відновлення нормальних ЧСС і кольору шкіри на фоні ШВЛ за умови уведення наркотичних анальгетиків (опіоїдів) матері з метою знеболення пологів протягом останніх 4 годин до народження дитини. 4.5.Дозування і введення. o Рекомендована концентрація розчину – 1,0 мг/мл. o Доза – 0,1 мг/кг. o Шляхи введення: § внутрішньовенному надають перевагу; § внутрішньом’язовий – допустимий, але дія лікарського засобу буде сповільнена; § ендотрахеальне введення налоксону неефективне. 4.6.Не можна призначати налоксон дитині від матері з підозрою на наркотичну залежність або від матері, яка знаходиться на тривалому підтримуючому лікуванні наркотичними препаратами. Це може спричинити виникнення важких судом у новонародженого. 4.7.Налоксону гідрохлориду не є антагоністом інших препаратів, які можуть пригнічувати дихання дитини за умови їх призначення матері (анестетики, магнію сульфат, ненаркотичні анальгетики тощо), а тому не повинен використовуватись в таких випадках.
IX. Заходи після народження дитини Реанімаційну допомогу надають дітям, народженим живими (згідно з критеріями живонародженості)[1], з урахуванням їх життєздатності. Якщо передбачаються ранні передчасні пологи (термін гестації менше 28 тижнів), важливо максимально точно визначити гестаційний вік і масу плода, оцінити прогноз і забезпечити максимальну наступність та узгодженість у консультаціях, рекомендаціях і діях усіх членів перинатальної команди, включаючи акушерів, неонатологів, лікарів інших спеціальностей і сестринський персонал. Якщо очікується народження екстремально недоношеної дитини (термін гестації менше 28 тижнів) неонатолог спільно з акушером-гінекологом повинні інформувати майбутніх батьків про медико-соціальний ризик, пов’язаний з пологами при такому терміні вагітності, і, якщо можливо, до пологів обговорити з ними особливості надання реанімаційної допомоги новонародженому.
20. Стандартне використання універсальних запобіжних заходів
· Правильне миття рук (п. 15 Протоколу «Медичний догляд за здоровою новонародженою дитиною»). · Використання стерильних рукавичок. · Використання чистого медичного одягу. · Обережне проведення маніпуляцій з гострим медичним інструментарієм. · Використання спеціальних контейнерів для відпрацьованого медичного інструментарію. · Організація миття, дезінфекції і стерилізації використаного обладнання і гумових рукавичок, а також відповідне застосування одноразового обладнання і матеріалів. · Організація безпечного видалення й обробки забруднених матеріалів і білизни.
21. Визначення необхідності реанімації у дитини, яка народилась після вилиття чистих навколоплодових вод
Негайно після народження кожної дитини найважливіше швидко визначити, чи вона потребує реанімаційної допомоги. Для цього слід оцінити наявність і адекватність самостійного дихання під час обсушування новонародженого на животі матері. · Відразу після народження дитини акушерка приймає її у теплі пелюшки, визначає та оголошує час народження, викладає на живіт матері і починає швидко обсушувати, звертаючи увагу на наявність крику. Обсушування у цей момент відіграє роль початкової тактильної стимуляції. · Якщо дитина не кричить, перевіряють наявність самостійного дихання, ознакою якого будуть помітні регулярні рухи грудної клітки. Частота і глибина дихальних рухів в нормі зростають через декілька секунд після народження і/або тактильної стимуляції. Нормальна частота дихання новонародженого – 30-60 за 1 хвилину. · Одночасно оцінюють м’язовий тонус дитини, звертаючи увагу на положення кінцівок і наявність самовільних рухів. Відсутність м’язового тонусу вказує на високу ймовірність наявності розладів самостійного дихання. · У разі відсутності самостійного дихання або наявності судорожних дихальних рухів (дихання типу «ґаспінґ») з частотою менше 30 за 1 хвилину слід негайно: .1. перетиснути і перерізати пуповину; .2. інформувати матір, що дитина має проблеми зі встановленням самостійного дихання і їй буде надано допомогу; .3. загорнути немовля у суху пелюшку, залишаючи відкритими обличчя і передню поверхню грудної клітки; .4. перенести немовля на реанімаційний стіл або іншу відповідну теплу і суху поверхню; .5. здійснити початкові кроки допомоги (Розділ X Протоколу); .6. повторно оцінити стан дитини (Розділ II Протоколу) і розпочати штучну вентиляцію легень (ШВЛ) за наявності показань (Розділ V Протоколу).
· Необхідність реанімаційної допомоги дітям, народженим за допомогою кесарського розтину, визначають за тими самими принципами, оглядаючи їх на підігрітому столику під джерелом променевого тепла. · Дітям з терміном гестації 34 тижні і більше, які після народження кричать або адекватно дихають, виявляють задовільну рухову активність і не мають дихальних розладів, забезпечують стандартний медичний догляд згідно з вимогами наказів МОЗ України від 04.04.2005 за № 152 та від 29.08.2006 № 584. · У випадку народження недоношеної дитини з гестаційним віком 32-33 тижні питання про викладання на груди або живіт матері вирішують індивідуально в кожному випадку. У таких немовлят потрібно додатково переконатись у відсутності дихальних розладів (втягнення податливих ділянок грудної клітки, тахiпное, експіраторний стогін тощо) протягом 3-х послідовних годин після народження. 22. Особливості визначення потреби в реанімації у дитини, яка народилась після вилиття вод, забруднених меконієм · У разі вилиття вод, забруднених меконієм, відсмоктування з верхніх дихальних шляхів дитини після народження голови не потрібно, оскільки це втручання не зменшує ризику розвитку синдрому аспірації меконію [А]. · Відразу після народження дитини потрібно зазначити та оголосити час її народження і до викладання на живіт матері та висушування оцінити „активність” – наявність і адекватність самостійного дихання, м’язовий тонус і частоту серцевих скорочень (ЧСС). · У разі наявності будь-якої з таких ознак: відсутність самостійного дихання або дихання типу «гаспінг», або брадипное (ЧД < 30 за 1 хвилину), або знижений м’язовий тонус (відсутність активних рухів, звисання кінцівок), або ЧСС < 100 за 1 хвилину - слід негайно [А]: - перетиснути і перерізати пуповину; - інформувати матір, що дитина має проблеми зі встановленням самостійного дихання і їй буде надано допомогу; - не забираючи пелюшок і уникаючи тактильної стимуляції, перенести немовля на реанімаційний стіл або іншу підготовлену відповідну теплу та суху поверхню; - здійснити початкові кроки допомоги (Розділ X Протоколу), повторно оцінити стан дитини (Розділ II Протоколу) і вирішити, що робити далі. · Дітей, які після народження є „активними”, - кричать або адекватно дихають, виявляють задовільну рухову активність з ЧСС > 100 за 1 хвилину, викладають на живіт матері і спостерігають за їх станом протягом 15 хвилин. У разі відсутності дихальних розладів забезпечують стандартний медичний догляд згідно з вимогами наказів МОЗ України від 04.04.2005 № 152 та від 29.08.2006 № 584. · Незалежно від особливостей меконіального забруднення навколоплідних вод, відсмоктування із трахеї „активного” новонародженого без ознак порушення стану не поліпшує клінічні результати лікування і може супроводжуватись розвитком ускладнень [А]. Тому ця процедура не рекомендується для рутинного використання. · Спостереження за дитиною, яка народилась після вилиття забруднених меконієм вод, передбачає оцінку наявності дихальних розладів (тахiпное більше 60 за хвилину, втягнення податливих ділянок грудної клітки, експіраторний стогін тощо) протягом 3-х послідовних годин після народження (щонайменше кожні 15 хвилин протягом першої години). · Дитина, в якої на фоні загрози аспірації меконію в перші години життя виникають апное або інші дихальні розлади, може потребувати відсмоктування із трахеї до початку вентиляції легень під позитивним тиском, навіть якщо вона була активною відразу після народження.
23. Особливості визначення потреби в реанімації у дітей, які народились при терміні гестації ≤ 32 тижнів · У разі народження дитини з терміном гестації ≤ 32 тижнів першочергові зусилля спрямовують на профілактику охолодження, оскільки стандартні заходи теплового захисту (витирання, сповивання в теплі пелюшки і надання подальшої допомоги під джерелом променевого тепла) можуть не запобігати виникненню гіпотермії у цієї категорії новонароджених [С]. · Відразу після народження дитини з терміном гестації 28-32 тижні акушерка приймає її у теплі пелюшки, зазначає та оголошує час народження. Після цього перетискають і перерізають пуповину, і відокремлене від матері немовля якомога скоріше переносять на теплу поверхню, під джерело променевого тепла (завчасно включений реанімаційний столик), де: - здійснюють початкові кроки допомоги (Розділ X Протоколу); - повторно оцінюють стан дитини (Розділ II Протоколу) і розпочинають ШВЛ або кисневу терапію за наявності показань (Розділи IV і V Протоколу); - у разі відсутності показань для реанімації таке немовля вдягають у теплий одяг і якомога скоріше переводять у відділення інтенсивної терапії новонароджених з суворим дотриманням вимог „теплового ланцюжка”. · Немовлят з терміном гестації ≥ 30 тижнів і приблизною масою понад 1200,0 г можна ефективно зігрівати, забезпечивши шкірний контакт з матір’ю відразу після народження, за умови, що дитина самостійно адекватно дихає, має ЧСС > 100 за хвилину, достатній м’язовий тонус і не має центрального ціанозу і дихальних розладів. · Щойно народжену глибоконедоношену дитину з терміном гестації < 28 тижнів і приблизною масою < 1000,0 г рекомендується прийняти у зігріті пелюшки і, не витираючи, швидко помістити у спеціальний прозорий одноразовий харчовий поліетиленовий мішок [А]: - посередині дна мішка завчасно роблять отвір для голови дитини; - немовля поміщають у мішок так, щоб голова потрапила назовні через зроблений отвір; - після цього мішок закривають або зав’язують біля ніг дитини; - обережно обсушують голову і вдягають шапочку; - дитину відокремлюють від матері та переносять під джерело променевого тепла; - здійснюють початкові кроки допомоги, уникаючи енергійної тактильної стимуляції і не витягаючи новонародженого із мішка (Розділ X Протоколу); - оцінюють стан дитини (Розділ II Протоколу) і розпочинають ШВЛ або кисневу терапію за наявності показань, також не витягаючи дитини із мішка (Розділи IV і V Протоколу); - після надання необхідної реанімаційної допомоги і стабілізації стану, а також у разі відсутності показань для реанімації таку дитину витягають із мішка, швидко й обережно висушують теплими пелюшками під джерелом променевого тепла, вдягають у теплий одяг і якомога скоріше переводять у відділення інтенсивної терапії (лікування) новонароджених з суворим дотриманням вимог „теплового ланцюжка”.
X. Початкові кроки допомоги новонародженому й алгоритм подальших реанімаційних дій Відсутність чи неадекватність (дихання тину «ґаспінґ») самостійного дихання або відсутність м’язового тонусу у дитини відразу після народження, термін гестації менше 32-34 тижнів або загроза аспірації меконію (Розділ IX протоколу) є показаннями для негайного відокремлення новонародженого від матері, перенесення на реанімаційну поверхню під джерело променевого тепла і здійснення початкових кроків допомоги. У певній послідовності вони передбачають:
· Забезпечення правильного положення дитини на реанімаційній поверхні під джерелом променевого тепла і звільнення дихальних шляхів, особливо, у випадку загрози аспірації меконію. · Заключне висушування новонародженого і повторне забезпечення правильного положення голови. · Повторну оцінку стану новонародженого. Усі зазначені вище заходи (визначення потреби реанімації і початкові кроки допомоги) треба виконати приблизно за 30 секунд (Додаток 4).
24. Початкові кроки допомоги дитині, яка народилась після вилиття чистих навколоплодових вод · Забезпечити прохідність дихальних шляхів (Розділ III Протоколу). · Перевірити, чи повністю висушені шкіра і волосся новонародженого; провести додаткове обсушування за потребою. · Забрати вологу пелюшку і знову забезпечити правильне положення немовляти. · Повторно оцінити стан дитини (Розділ II Протоколу) і розпочати ШВЛ реанімаційним мішком і маскою у разі відсутності/неадекватності самостійного дихання або за наявності ЧСС < 100 за 1 хвилину (Розділ V Протоколу). · За наявності центрального ціанозу (Розділ II), незважаючи на адекватне самостійне дихання і ЧСС > 100 за 1 хвилину, призначити кисневу терапію (Розділ IV).
25. Початкові кроки допомоги дитині, яка народилась після вилиття вод, забруднених меконієм, якщо дитина «неактивна»
· Спеціальні початкові кроки допомоги необхідні дитині, яка народилась після вилиття навколоплодових вод, забруднених меконієм, за наявності у неї відразу після народження будь-якої з таких ознак: відсутність самостійного дихання або дихання типу «гаспінг», або брадипное (ЧД < 30 за 1 хвилину), або явно знижений м’язовий тонус (відсутність активних рухів, звисання кінцівок), або ЧСС < 100 за 1 хвилину. · Забезпечити прохідність дихальних шляхів (Розділ III Протоколу): .1. забезпечити правильне положення новонародженого; .2. уникаючи тактильної стимуляції, якомога скоріше під контролем прямої ларингоскопії відсмоктати вміст нижньої глотки, після чого інтубувати трахею і провести відсмоктування з неї. · Після звільнення дихальних шляхів від меконію закінчити виконання решти початкових кроків реанімації (див. попередній пункт) й оцінити стан дитини (Розділ II Протоколу). · У разі відсутності (неадекватності) самостійного дихання (Розділ II Протоколу) або за наявності ЧСС < 100 за 1 хв слід повторно інтубувати трахею і розпочати ШВЛ реанімаційним мішком через інтубаційну трубку (Розділи V-VI протоколу). .3. Якщо з будь-яких причин інтубація трахеї неможлива – вентилювати легені дитини реанімаційними мішком і маскою. · За наявності центрального ціанозу, незважаючи на адекватне самостійне дихання і ЧСС > 100 за 1 хвилину, розпочати кисневу терапію (Розділ IV Протоколу). · Відкласти відсмоктування шлункового вмісту до моменту закінчення реанімаційних заходів.
26. Алгоритм подальших дій після 30 секунд вентиляції мішком і маскою
3.5. Якщо ЧСС ≥ 100 за 1 хвилину і наявне адекватне самостійне дихання: поступово припиняти ШВЛ, зменшуючи її тиск і частоту; оцінити наявність центрального ціанозу та інших дихальних розладів під час самостійного дихання: втягнення податливих ділянок грудної клітки, тахiпное > 60 за 1 хвилину або стогін на видиху; за відсутності центрального ціанозу та інших дихальних розладів після припинення ШВЛ слід викласти дитину на грудну клітку матері, забезпечивши контакт шкіра-до-шкіри, накрити теплою пелюшкою і ковдрою і забезпечити спостереження: кожні 15 хвилин оцінювати адекватність самостійного дихання, ЧСС і наявність центрального ціанозу; кожні 30 хвилин контролювати температуру тіла; заохочувати матір і допомогти їй розпочати грудне вигодовування; не залишати дитину без медичного нагляду. 3.6.Якщо ЧСС ≥ 100 за 1 хвилину і відсутнє або неадекватне самостійне дихання: продовжити ШВЛ протягом наступних 30 секунд і передбачити потребу інтубувати трахею. 3.7.Якщо ЧСС ≥ 100 за 1 хвилину, наявне адекватне самостійне дихання, однак після припинення ШВЛ з’явився центральний ціаноз або інші дихальні розлади: втягнення податливих ділянок грудної клітки, тахiпное > 60 за 1 хвилину, стогін на видиху: призначити вільний потік кисню (Розділ IV протоколу); перевести дитину у відділення інтенсивної терапії (неонатального догляду і лікування); у недоношеної дитини передбачити необхідність застосувати самостійне дихання під постійним позитивним тиском [С]. 3.8.Якщо ЧСС < 100, але ≥ 60 за 1 хвилину незалежно від характеру дихання: продовжувати ШВЛ; передбачити потребу вентиляції з використанням 100 % кисню, якщо вентиляцію проводили кімнатним повітрям; передбачити потребу інтубувати трахею. 3.9.Якщо ЧСС < 60 за 1 хвилину: негайно розпочати непрямий масаж серця з частотою 90 компресій за хвилину; продовжувати ШВЛ 100 % киснем з частотою 30 за 1 хвилину паралельно з непрямим масажем серця; передбачити потребу інтубації трахеї. 3.10. Якщо ЧСС < 60 за 1 хвилину після 30 секунд непрямого масажу серця і ШВЛ: інтубувати трахею (якщо це попередньо не було зроблено) і ввести 0,01% розчин адреналіну ендотрахеально (Розділ VIII Протоколу). Якщо з будь-яких причин інтубація трахеї неможлива - якомога скоріше катетеризувати вену пуповини і ввести адреналін внутрішньовенно; продовжувати ШВЛ 100 % киснем з частотою 30 за 1 хвилину паралельно з непрямим масажем серця (Розділи V і VII Протоколу); у разі збереження брадикардії (ЧСС < 60 за 1 хвилину) через 30 секунд після введення адреналіну ендотрахеально катетеризувати вену пуповини (якщо це попередньо не було зроблено). За наявності показань ввести адреналін внутрішньовенно через 3 хвилини після першого введення (Розділ VIII Протоколу); передбачити потребу використати 0,9% розчин натрію хлориду і 4,2% розчин натрію гідрокарбонату (Розділ VIII протоколу); 3.11. Під час проведення ШВЛ перевіряти ЧСС і наявність самостійного дихання кожні 30 секунд, поки ЧСС не перевищить 100 за 1 хвилину і не встановиться адекватне самостійне дихання.
XI. Дії у разі неефективної реанімації Якщо стан дитини не поліпшується, незважаючи на проведення своєчасних і ефективних вентиляції 100 % киснем, непрямого масажу серця, а також правильне введення медикаментів, слід ще раз перевірити правильність виконання основних реанімаційних процедур і подумати про інші можливі причини незадовільної реакції немовляти на реанімацію, такі як аномалії дихальних шляхів, пневмоторакс, діафрагмальна грижа або природжена хвороба серця (Додаток 4).
XII. Припинення реанімації · Реанімацію новонародженого можна припинити, якщо, незважаючи на своєчасне, правильне і повне виконання всіх її заходів, у дитини відсутня серцева діяльність протягом щонайменше 10 хвилин (Міжнародні рекомендації з реанімації новонароджених, 2005) [25,28,47]. · Наявні дані підтримують висновок про те, що реанімація новонародженого після 10 хвилин повної асистолії, звичайно, закінчується смертю дитини або її виживанням з важкою інвалідністю [С]. · Відсутність самостійного дихання щойно народженої дитини довше 30 хвилин збільшує ризик її смерті або важкої інвалідності відносно стандартного ризику в загальній популяції новонароджених майже в 7 разів, однак, лише до 9,3 %. Тому цю ознаку не можна вважати надійним критерієм, що вказує на необхідність припинення реанімації. · Відображення реанімації в карті розвитку новонародженого має включати опис усіх проведених втручань із зазначенням ефективності та часу їхнього виконання (Додаток 3).
XIII. Післяреанімаційна допомога 27. Загальні підходи до надання післяреанімаційної допомоги новонародженому
1.4. Після проведення початкових кроків реанімації і короткочасної ШВЛ мішком і маскою новонароджених в задовільному стані зі стабільними показниками життєвих функцій (наявні рухова активність і м’язовий тонус, ЧД становить 30-60 за 1 хвилину, відсутність центрального ціанозу та інших дихальних розладів, ЧСС > 100 за 1 хвилину) необхідно повернути на груди матері та забезпечити контакт „шкіра-до-шкіри” для завершення адаптації. 1.5.За вирішенням відповідального лікаря вільний потік кисню з приводу наявного центрального ціанозу таким дітям можна подавати, забезпечивши контакт з матір’ю „шкіра-до-шкіри” і відповідне ретельне спостереження: o динаміка загального стану новонародженого; o активність новонародженого; o колір шкіри і слизових оболонок; o показники життєвих функцій (ЧД і характер дихання, ЧСС). 1.6. Дитина, якій надавали будь-яку первинну реанімаційну допомогу, не повинна залишатись в пологовому залі (операційній) без нагляду медичного персоналу. 1.7.Діти, які потребували більшого обсягу реанімаційної допомоги (ШВЛ довше кількох хвилин, непрямий масаж серця, інтубація трахеї, введення медикаментів), як правило, перенесли важкий стрес і мають високий ризик поліорганного ушкодження та інших ускладнень, які одразу можуть не мати клінічних проявів. Після закінчення первинної реанімації таких новонароджених слід якомога скоріше переводити у відділення (палату) інтенсивної терапії для подальшого інтенсивного спостереження, додаткового обстеження і лікування. 1.8.Критеріями успішного закінчення первинної реанімації новонародженого є: o встановлення (відновлення) самостійного дихання і нормалізація ЧСС (≥ 100 ударів за 1 хвилину) або o досягнення стабільних показників ЧСС (≥ 100 ударів за 1 хвилину протягом мінімум 5 хвилин) незалежно від наявності самостійного дихання і/або центрального ціанозу (у разі відсутності самостійного дихання або за наявності стійкого центрального ціанозу дитину переводять у відділення (палату) інтенсивної терапії на ШВЛ мішком через ендотрахеальну трубку).
28. Післяреанімаційна допомога новонародженим, яким проводили короткочасну ШВЛ 2.4. За відсутності показань для подальшої допомоги (наявні рухова активність і м’язовий тонус, ЧД становить 30-60 за 1 хвилину, ЧСС > 100 за 1 хвилину, відсутність центрального ціанозу та інших дихальних розладів) перенести дитину на груди матері. 2.5. Лікар-педіатр-неонатолог (за його відсутності лікар-акушер-гінеколог або лікар дитячій анестезіолог) повинен оцінити загальний стан новонародженого і показники його життєвих функцій (температуру тіла, колір шкіри і слизових, ЧД, ЧСС, наявність рухової активності, наявність втягнення податливих ділянок грудної клітки, експіраторний стогін, роздування крил носа) протягом перших 15 хв життя під час контакту «шкіра-до-шкіри» з матір’ю. 2.6. Наст Дата добавления: 2015-02-05 | Просмотры: 1060 | Нарушение авторских прав |



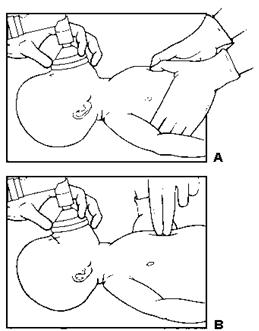 Глибина натискувань становить одну третину передньозаднього діаметра грудної клітки.
Глибина натискувань становить одну третину передньозаднього діаметра грудної клітки.