|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
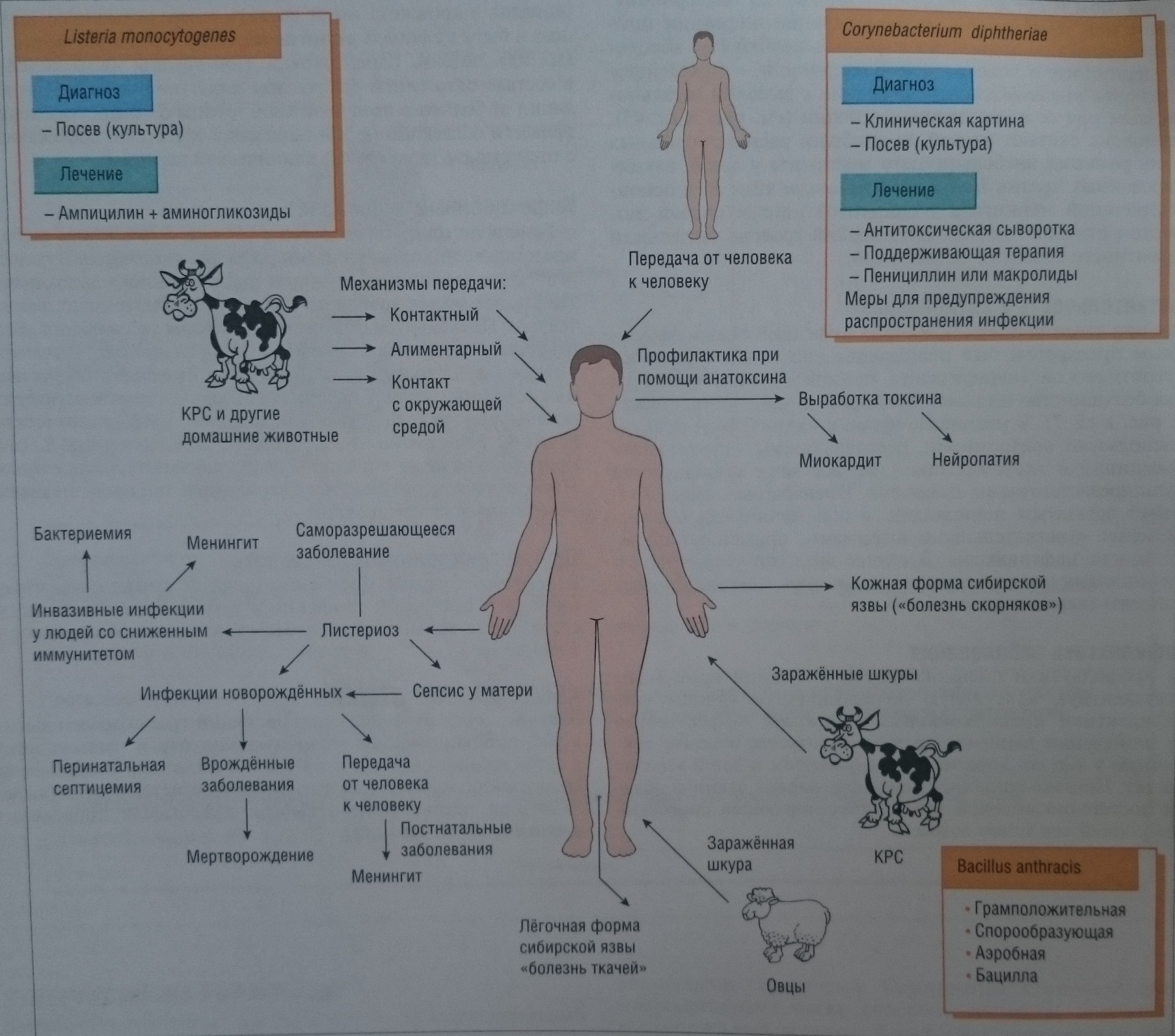
Методы лабораторной диагностики.Туберкулёз – хроническое заболевание, вызываемое M. tuberculosis, M. bovis, M. africanum и характеризуется образованием специфической туберкулёзной гранулемы, длительным течением с поражением различных органов и систем, чаще всего – лёгких. Микобактерии – неподвижные, аспорогенные, плеоморфные кислото- и спиртоустойчивые палочки средних размеров. Медленно растут на сложных питательных средах. Строгие аэробы, факультативные внутриклеточные паразиты. После проникновения M. tuberculosis в бронхи или альвеолы бактерии захватываются макрофагами, но не погибают в них. Через 2 – 6 недель благодаря клеточной иммунной реакции и формировании гиперчувствительности к туберкулопротеинам в месте размножения образуется специфическая гранулема. Состоящая из эпителиоидных клеток, клеток Лангганса и лимфоцитов. Центральная зона гранулемы некротизируется. В благоприятных случаях за счет и кальцификации формируется очаг Гона (первичный туберкулёз). При снижении резистентности или реинфекции туберкулёзный очаг реактивируется, бактерии распространяются на новые участки лёгочной ткани и организма (вторичный туберкуллёз). Выбор исследуемого материала и метода исследования определяется локализацией процесса и его активностью. При туберкулёзе легких исследуют мокроту и промывные воды бронхов. Перед исследованием проводят концентрацию микобактерий в материале методом флотации. Используют микроскопию по методу Циля-Нильсена и метод люминесцентной микроскопии. Перед исследованием уничтожают микрофлору кислотой. Материал засевают на среду Левенштейна-Иенсена. Идентификацию культуры проводят по культуральным и тинкториальным свойствам. Для определения чувствительности к антибиотикам используют метод серийных разведений. При биологическом методе диагностики мокротой, обработанной кислотой, заражают морских свинок. Для серодиагностики используется РНГА, для аллергодиагностики – проба Манту. Лечение: одновременное использование 2-3 противотуберкулёзных препаратов (стрептомицин, ПАСК, изониазид, канамицин и др.) для предупреждения формирования резистентных штаммов. Микобактерии (mycobacterium) – род семейства Mycobacteriaceae, объединяет грамположительные, кислотоустойчивые, аспорогенные, неподвижные бактерии. Аэробы. Большинство микобактерий характеризуется чрезвычайно медленным ростом на питательных средах. Чаще всего для культивирования микобактерий, имеющих медицинское значение, используют яично-глицериновую среду Левенштейна-Иенсена. Большинство видов способны к продукции пигментов. Микобактерии отличаются кислото-, спирто-, щелочеустойчивостью, которая обусловлена высоким содержанием липидов (до 40%) в клеточной стенке. По Цилю-Нильсену окрашиваются в красный цвет. Род включает сапрофитные, условно патогенные и облигатно патогенные для человека виды: 1. Сапрофиты (например M. smegmatis) обитают на коже и слизистых человека и животных. 2. Условно-патогенные (M. aviuum, M. xeponi, M. kansasii, M. ulcerans, M. partuitum) способны вызвать микобактериозы: хронические гранулематозные поражения лёгких, кожи, костной ткани, лимфатичских узлов, кишечника, мочеполовой системы. 3. Патогенные микобактерии: M. leprae – возбудитель проказы; M. tuberculosis, M. africanum, M. bovis – возбудители туберкулёза. Дифференциация микобактерий проводится по росту на среде Левенштейна-Иенсена с салициловым натрием, по способности восстанавливать нитриты, с помощью ниацинового теста. Специфическая профилактика: вакцина BCG. ЛЕПРА (ПРОКАЗА) – хроническое антропонозное инфекционное заболевание, вызываемое Mycobacterium leprae, характеризующееся длительным течением, образованием специфических гранулем и преимущественным поражением кожи, мышц и нервной системы. M. leprae – кислотоустойчивые полиморфные палочки. В отличие от других микобактерий не способны к росту на питательных средах. Экспериментальную инфекцию удаётся воспроизвести на броненосцах и при заражении белых мышей. Источник инфекции – больной человек. Пути передачи: воздушно-капельный, контактно-бытовой. Инкубационный период – несколько лет. Различают лепроматозную и туберкулоидную форму. Лепроматозная форма характеризуется тяжёлым течением с поражением кожи, слизистых, лимфатических узлов, нервных стволов, внутренних органов. При туберкулоидной форме течение более доброкачественное. На коже образуются пятна с измененной пигментацией и утратой чувствительности, в процесс вовлекаются периферические нервы. Для диагностики используют бактериоскопию, биопробу на иммунодепрессивных мышах. Лечение – химиотерапия. Специфической профилактики нет.
Дифтерия – острое инфекционное антропонозное заболевание, вызываемое токсигенными штаммами Corynebacterium diphtheriae характеризующееся местным фибринозным воспалением и тяжёлой интоксикацией с поражением сердечно-сосудистой, нервной и выделительной систем. C. diphtheriae – грамположительные неподвижные, неспорообразующие палочки с булавовидными утолщениями и полярно расположенными гранулами волютина, выявляющимися при окраске по Нейссеру; характерно беспорядочное расположение возбудителя в препарате. Лизогенные штаммы способны продуцировать высокоядовитый экзотоксин, повреждающий клетки миокарда, печени, почек, нервной системы. Растет на сложных питательных средах (кровяной теллуритовый агар, среда Клауберга, среда Бучина) чаще в виде R-форм (биовар gravis), реже в S-форме (биовар mitis). Расщепляет крахмал, цистеин. Источник инфекции – человек, больной или носитель токсигенного штамма. Механизмы передачи – аэрозольный, контактный; пути передачи – воздушно-капельный, воздушно-пылевой, контактный. C. diphtheriae вызывает фиброзно-некротическое воспаление в месте внедрения (чаще миндалины и зев, реже другие участки слизистых и кожи), лимфаденит и токсинемию с тяжелыми поражениями миокарда, внутренних органов, ЦНС. Заболевание характеризуется высокой летальностью. Постинфекционный иммунитет – напряженный, длительный, антитоксический и антимикробный. Лабораторная диагностика: бактериоскопический метод – окраска мазка слизи или пленок по Граму и Нейссеру. Бактериологический метод – посев, идентификация до вида с обязательным определением токсигенности культуры (РП, ИФА). Специфическая профилактика – дифтерийный анатоксин АД или в составе вакцин АДС, АКДС. Проверка защитного антитоксического иммунитета в реакции Шика или в РНГА. Специфическая терапия – противодифтерийная антитоксическая сыворотка и гамма-глобулин.
Передача от человека к человеку
Дата добавления: 2016-03-26 | Просмотры: 441 | Нарушение авторских прав |