|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Диагностика радикулита поясничного отдела позвоночника и лечение массажем.Перед началом лечения врач всегда ставит диагноз. Врач определяет, на каком уровне произошла компрессии нерва (например, на уровне L.4 – L.5 справа), когда и при каких обстоятельствах произошло возникновение радикулита, имеет ли место сочетание радикулита с остеохондрозом, с межрёберной невралгией, с миозитом. Определяется сторона локализации воспалительного процесса: или только справа, или только слева, или с двух сторон. Проявление болезни может быть острое, подострое и вялотекущее. Из анамнеза можно выявить хроническое заболевание радикулита в одном и том же месте (L.4 – L.5 справа) на протяжении десяти лет. Определяется генез (патогенез) возникновения радикулита: вирусный радикулит, диабетический, травматический, онкологический, алкогольный и так далее. Диагностика радикулитов подробно описана в учебниках неврологии, поэтому автор здесь только упоминает о стандартных симптомах и о лечении. Если сделать анализ статистическим материалам, то остеохондрозы чаще встречаются в нижних отделах позвоночника, и реже в шейном отделе. Межпозвоночные диски нижнего отдела позвоночника при вертикальном положении туловища испытывают большую нагрузку. По этой причине чрезмерное сдавление дисков при поднятии тяжестей, приводящие к возникновению микротравм и трещин в дисках, возникают чаще всего у поясничных дисков. Поэтому остеохондрозы поясничного отдела диагностируются в 60% случаев, грудного отдела – в 30% случаев, а шейного отдела – в 10% случаев. Радикулиты чаще всего имеют вирусную этиологию. По этой причине частота поражения всех отделов позвоночника примерно одинакова. 1. Стандартные клинические симптомы радикулита поясничного отдела позвоночника. Диагностика места компрессии нерва стандартная – это давление пальца врача на паравертебральные мышцы, а возникновение сильной боли в соответствующей точке укажет на место компрессии. Диагностику поясничных радикулитов можно производить с «затылочной» стороны спины (сзади), и с «лицевой» стороны, спереди, нажимая паравертебральные мышцы через брюшную стенку справа или слева от позвоночника. Существуют следующие стандартные симптомы радикулита поясничного отдела позвоночника: 1) Возникают боли в пояснице при ходьбе (люмбаго), сильные боли при повороте таза. 2) Возникают боли в ноге (воспаление седалищного нерва, ишиас), снижение тактильной чувствительности кожи пальцев ноги, опухание стопы происходит при достаточно сильной компрессии нервов. 3) Возникает клиника ложного тазобедренного периартрита. Отличие от истинного состоит в том, что нет механического ограничения движения в суставе. Симптом возникает при компрессии нерва L.4 – L.5, иннервирующего тазобедренный сустав. 4) При компрессии n. pudentus (L.3 – L.4) у мужчин возникает импотенция, а у женщин фригидность. 5) Боли от компрессии нерва иногда иррадиируют в ягодицу, бедро, голень или стопу. Но это ложное ощущение боли, так как основной патологический процесс находится в позвоночнике.
2. Корешковые синдромы при поражении поясничного отдела позвоночника. Диагностика корешковых синдромов основывается на данных локализации боли и нарушений чувствительности, оценки мышечной силы определенных миотомов, состояния глубоких сегментарных рефлексов, а также по результатам дополнительных электрофизиологических и рентгенологических методик исследования. Синдром поражения корешка L.2 встречается редко и характеризуется болью и парестезиями по переднемедиальной поверхности бедра, умеренным снижением коленного рефлекса. У всех пациентов наблюдаются вегетативно-сосудистые расстройства в нижних конечностях по вазоспастическому типу. Синдром поражения корешка L.3 проявляется болью и парестезиями по передне-медиальной поверхности нижней трети бедра и области колена, умеренной гипотонией и гипотрофией четырехглавой мышцы бедра без снижения ее силы, угнетается коленный рефлекс. Определяются вегетативно-сосудистые нарушения в ногах с ощущением зябкости, похолодания голени и стоn. Особенностями поражения корешка L.3 являются стойкость и выраженность болевого синдрома, недостаточная эффективность медикаментозных методов лечения. Синдром поражения корешка L.4 включает боли по передне-внутренней поверхности бедра и голени, чувство онемения по передней поверхности верхней трети голени, гипотрофию мышц передней группы бедра, снижение коленного рефлекса. Особенностью поражения корешка L.4 является частое сочетание с патологией других корешков. L.3, L.5 и др. Синдром поражения корешка L.5 развивается при остеохондрозе не только диска L.4 — L.5, но и L.3 — L.4. Боли и парестезии локализуются по наружно-латеральной поверхности бедра, голени и первых двух пальцев ноги. Легкая гипотрофия наблюдается в передней группе мышц голени. У большого количества больных выявляется слабость длинного разгибателя большого пальца ноги. Вегетативно-сосудистые и трофические расстройства в виде синюшности и охлаждения конечности наблюдаются у 1/3 больных. У большинства больных (более 70%) отсутствует рефлекс с глубокого сухожилия длинного разгибателя большого пальца ноги. Синдром поражения корешка S.1: боль по задней поверхности ноги с иррадиацией в пятку и по наружному краю стопы до 4 - 5-го пальцев, онемение в этой зоне; гипотония и гипотрофия мышц задней группы голени, снижение или утрата ахиллова и подошвенного рефлекса; умеренные вегетативно-сосудистые нарушения на голени и стопе с ощущением зябкости, похолодания и изменением реографической кривой по спастическому типу. У большинства больных (85%) с поражением корешка S.1 бывают парезы отдельных мышечных групп этого миотома. Сравнительно часто встречаются признаки сочетанного поражения двух или более спинномозговых корешков: L.3 - L.4; L.4 - L.5; L.5 - S.1. Синдромы прекращения передачи биоимпульсов по нервам конского хвоста L.1 - S.5. У некоторых больных (18%) на фоне выраженных изменений статики и динамики позвоночника остро и подостро развиваются симптомы выпадения функции пояснично-крестцовых корешков: возникают парезы мышц ног, анестезия по корешковому и даже сегментарному типу; у части больных развивается нарушение функции тазовых органов. Для объяснения патогенеза таких синдромов была аргументирована гипотеза о настолько сильной компрессии нерва, что он перестаёт проводить электрические импульсы к мышцам, которые им иннервируется. У большинства больных (76%) развитию пареза ноги предшествуют длительные боли в пояснице (в течение двух и более лет), у части из них после люмбалгии наблюдается резко выраженная корешковая боль (гипералгический криз), продолжающаяся от нескольких часов до 5—6 суток. Присоединение пареза мышц возникает остро или подостро. По преобладанию пораженных корешков нервов «конского хвоста» можно выделить три синдрома: 1) синдром сдавливания и электрической блокады у корешков конуса, характеризующийся нарушением функции тазовых органов, анестезией в аногенитальной области; 2) синдром сдавливания и электрической блокады у корешка эпиконуса, проявляющийся глубоким парезом миотомов L.4—S.2 с одной или обеих сторон, выпадением ахилловых рефлексов, гипалгезией по корешковому типу в зоне дерматом L.4—S.2; 3) синдром сдавливания и электрической блокады у корешков эпиконуса и конуса, выражающийся глубоким парезом миотомов L.4—S.2 и анестезией в дерматомах L.4—S.5, нарушением функции тазовых органов по периферическому типу, исчезновением ахиллова рефлекса с длинного разгибателя большого пальца ноги. 3. Компрессионная (туннельная) невропатия и травматические поражения пояснично-крестцового сплетения. Поражениевсего сплетения встречается крайне редко. Параличи пояснично-крестцового сплетения возникают у рожениц при трудных родах в связи с прижатием сплетения головкой плода. Новообразования, исходящие из костей таза или из внутренних органов брюшной полости, как и воспалительные процессы, возникшие в тазовой брюшине или клетчатке, способны вызвать вторичный плексит, истинная природа которого иногда распознается с большим трудом. Клиника. Поражение всего сплетения обусловливает полный вялый паралич стопы, паралич голени, аддукторов бедра и расстройство чувствительности в области кожи, иннервируемой стволами, выходящими из сплетения. Наблюдаются значительные боли, иррадиирующие в ногу. Повреждение в родах ограничивается обычно сдавливанием truncus lumbosacralis паралич разгибателей стопы при минимальном дефекте чувствительности в зоне, соответствующей корешку. Лечение: массаж места компрессии, отдалённых спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
3. Люмбаго (или люмбалгия) — остро возникающие боли в поясничном отделе позвоночника после компрессии мышечными фасциями нескольких крупных нервов поясничного сплетения сразу. Заболевание развивается внезапно, после неловкого движения, при подъеме тяжести, особенно, если они сочетаются с переохлаждением поясницы. Возникает скованность, к которой присоединяется боль распирающего, жгучего, сжимающего характера. Любые движения, даже разговор, усиливают ее. Вначале боль широко иррадиирует на область грудной клетки, ягодичную область и даже область живота. Через несколько часов или дней боли уменьшаются. Новые рецидивы заболевания возникают также под влиянием других неблагоприятных факторов. Количество обострений колеблется от 2 и более. В промежутках между обострениями больные ощущают тяжесть и состояние дискомфорта в области поясницы. Через 3—5 лет почти у всех больных синдром люмбалгии сменяется люмбо-ишиалгическим или корешковым, то есть - к болям в пояснице добавляется ишиас и боли по задней части ноги.
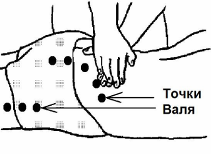
Рисунок 19. Места расположение точек Валя. При остром проявлении люмбаго обязательно будут болезненны точки Валя (немецкий массажист). Расположение точек Валя смотри на рисунке. Смотри рисунок 19. Точки располагаются в местах прикрепления ягодичной мышцы по крылу подвздошной кости и к бедренной кости. Возникновение болей в этих (очень болезненных при люмбаго) точках объясняется следующем образом. При болях в пояснице находятся в постоянном напряжении все группы мышц спины и ягодичной области. Особенно сильное напряжение мышц ягодичной области возникает при ходьбе. После нескольких дней чрезмерного мышечного напряжения мощной ягодичной группы мышц возникают боли по месту прикрепления очень сильной ягодичной мышцы: по крылу подвздошной кости и на бедренной кости. При лечении люмбаго массажем часто помогает длительный массаж точек Валя. Лечение: массаж места компрессии, отдалённых спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом. 4. Ишиас или люмбо-ишиалгический синдром как компрессионная невропатия седалищного нерва – воспаление седалищного нерва, которое проявляется сильными болями в ягодице и во всей задней части ноги и, как правило, протекает с одновременной болью в пояснице (с люмбалгией). Радикулит поясничного отдела позвоночника в 65 % случаев протекает с компрессией и воспалением седалищного нерва (с ишиасом). ИШИАС или ишалгия – это осложнение пояснично-крестцового радикулита в виде воспаления и отёка седалищного нерва (nervus ishiadicus) длиной в десять сантиметров илипо всей его длине, от позвоночника до пальцев ноги.Возникает только при наличии заболевания типа «радикулита поясничного отдела». Чаще всего наблюдается у лиц, занимающихся тяжелым физическим трудом. Длительность заболевания колеблется от нескольких месяцев до 15 лет. Синдром может проявляться в мышечно-тонической, нейродистрофической и нейрососудистой формах. Кстати, остеохондроз никогда не даёт симптомов воспаления седалищного нерва (ишиаса). Ишиас – это туннельная компрессия корешков нерва, следовательно, по определению ишиас является чисто радикулитной патологией. Диагностируется ишиас следующими методами: Симптом болезненности при глубокой пальпации седалищного нерва, на бедре и на голени, особенно сильная боль в месте выхода нерва из малого таза на бедро (в области центра ягодицы ). Седалищный нерв располагается по задней поверхности ноги. Нерв начинается от спинного мозга, и сразу пронизывает 4 мышечных фасций, где может быть компрессирован. При компрессии седалищного нерва в паравертебральных мышцах он воспаляется на протяжении около 30 сантиметров по направлению вниз. Это самый частый механизм образования ишиаса. Тогда очень болезненная точка при ишиасе возникнет под ягодицей, в месте выхода нерва из таза на бедро. Часто воспаление распространяется на всю длину нерва, на 80 – 90 сантиметров от ягодицы вниз к стопе. Тогда при глубокой пальпации нерв может быть болезненен на протяжении все его длины, от ягодицы до стопы. Больной ложится на твёрдую кушетку на живот. Врач надавливает место выхода седелищного нерва большими пальцами руки и дальше вниз по ходу нерва. При наличии воспаления нерва у пациента возникнут сильные болезненные ощущения. Симптом Ласега — боль при натяжении нерва — один из самых постоянных признаков радикулитов и ишиаса. Он встречается почти во всех случаях седалищной невралгии. Исследуют симптом Ласега таким образом. Больной лежит на спине с разогнутыми ногами. Врач сгибает больную ногу в тазобедренном суставе, поднимая её вверх. В коленном суставе нога также должна быть предельно согнута. Это не вызывает боли, ибо при таком положении ноги больной нерв расслаблен. Затем врач, оставляя ногу согнутой в тазо-бедренном суставе, начинает разгибать ее в коленном, вызывая этим натяжение n. ischiadicus, что проявляется интенсивной болью. Перекрестный симптом Ласега (иначе называемый симптом Бехтерева): сгибание в тазобедренном и одновременное разгибание в коленном суставе здоровой ноги вызывают острые боли в пояснице и больной ноге. Симптом Дежерина: усиление болей в пояснице и по ходу седалищного нерва при чиханье и кашле. Симптом Hepи: резкое пригибание головы к груди больного, лежащего на спине с выпрямленными ногами, вызывает острые боли, в пояснице и по ходу седалищного нерва. Симптом Сикара: болезненность в подколенной ямке при подошвенном сгибании стопы. Симптом Минора: больному предлагают подняться с пола из положения, лёжа на спине. Для этого больной ишиасом упирается руками позади спины, затем сгибает больную ногу в колене и, наконец, балансируя рукой больной стороны, при помощи другой руки и разгибая здоровую ногу, медленно поднимается. Симптом Эрбена: понижение кожной температуры на больной ноге связано с поражением вегетативных волокон седалищного нерва. Температурная разница может быть установлена при прикасании тыльной поверхностью руки врача до симметричных участков обеих ног больного. Симптом Бехтерева: боль при форсированном прижатии колена к постели у больного, лежащего на спине с разогнутыми ногами (при этом натягивается седалищный нерв).
Основной клинической чертой люмбо-ишиалгического синдрома бывает болезненность при натяжении отдельных мышечных групп (ягодичных, икроножных и др.) и выпадение функции спинномозговых корешков (парезы, снижение тактильной чувствительности). Главными же отличительными симптомами являются: а) выраженные боли в пояснице в начале болезни, которые продолжаются несколько лет; б) наличие изолированного поражения крупного сустава на одной ноге, а не множества суставов на верхних и нижних конечностях, как это бывает при инфекционных и обменных поражениях. в) особенностям течения нейродистрофической формы люмбо-ишиалгического синдрома можно отнести то, что боли и изменения в суставах возникают на фоне поясничных болей или сразу же после них; г) односторонность поражения выражена на стороне люмбалгии; д) дистрофическим измерениям чаще подвергаются крупные суставы в следующем порядке: коленные, голеностопные, тазобедренные; ж) имеется четкая связь между обострением боли в суставах и в пояснице; з) нейродистрофические проявления трудно поддаются фармакологическим методам лечения.
Рисунок 20. Место выхода седалищного нерва из таза на заднюю часть бедра.
При ишиасе обязательно возникает синдром болей в ягодичных мышцах, который характеризуется упорными болями в пояснично-крестцовой области, в зоне ягодиц и по задней поверхности больной ноги. Диагностировать ишиас можно методом нажатия на место выхода нерва на бедро из таза (точки ишиаса). Смотрите рисунок 20. Усиливаются боли чаще всего при длительном сидении и переохлаждении. Пальпаторно выявляется значительное мышечное напряжение. Пальцевое давление на ягодицу сопровождается иррадиацией боли по ходу седалищного нерва, жгучей болью и парестезией в голени и стопе (по наружной стороне). У большинства больных заболеванию предшествуют длительное переохлаждение, вынужденное положение (переутомление ног). В анамнезе у них отмечаются ранние признаки атеросклероза, перенесенная в прошлом патология вен нижних конечностей (флебиты, тромбофлебиты и др.). У всех больных выражены вегетативные нарушения в виде изменения окраски кожных покровов, ногтей или сухости кожи, гиперкератоз стоп, отечность в области голени и голеностопного сустава, гипалгезия или гиперпатия в дистальных отделах конечностей. При вазодилататорной люмбо-ишиалгии наблюдаются множественные симптомы нарушения трофики: побледнение кожи голени, стопы, мраморность кожи, цианоз, гипергидроз, изменения в окраске кожи и ногтей ног, боли при изменении положения тела. При течении ишиаса на протяжении более 5 лет кожа голени становится коричневой. Все больные жалуются на ощущение жара и распирания в нижних конечностях, часто отмечается симптом «мокрой тряпки» - уменьшение боли и парестезии при охлаждении стоп водой. У таких больных нередко первоначально определяли ангиотрофоневроз или вегетативные полинейропатии. Особенностью течения этих форм заболевания является отсутствие четких ремиссий. У большинства больных указанные выше симптомы и жалобы сохраняются на протяжении длительного времени, лечебные мероприятия при этом малоэффективны. Ухудшение в состоянии отмечается в жаркий период времени и в помещениях с повышенной температурой. При вазоспастической форме люмбо-ишиалгии больные жалуются на зябкость, онемение и похолодание в нижних конечностях, боли, ощущение тяжести. Все проявления усиливаются на холоде и при физическом напряжении. Объективно наблюдается синюшность или мраморность кожи конечностей, снижение кожной температуры в их дистальных отделах, четкая температурная асимметрия в различных точках больной ноги. Глубокие рефлексы у большинства таких больных оживляются. Смешанный тип люмбо-ишиалгии характеризуется сочетанием признаков обоих вышеописанных симптомокомплексов: объединяет симптомы нарушения трофики и последствий снижения кровообращения. Клиническими особенностями являются длительные поясничные боли, побледнение пальцев, снижение пульсации артерий на тыльной стороне одной стопы. Дифференциально диагностическим критерием для эндартериита в отличие от спондилогенного псевдоэндоартериита является отсутствие предшествующих болей в пояснице. Главная особенность псевдоэндоартериита нейрососудистого генеза — возникновение его на фоне поясничных болей (обязательное их сочетание во времени) и односторонность процесса. Лечение: массаж места компрессии, отдалённых спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
5. Осложнение пояснично-крестцового радикулита в виде «синдрома грушевидной мышцы» относится к достаточно частой патологии. Неврит седалищного нерва и его ветвей возникает при компрессии ветвей, выходящих из межпозвоночных пространств L.4, L.5, S.1, S.2, S.3. Полный перерыв проводимости по седалищному нерву при чрезмерно сильной компрессии вызывает паралич стопы и пальцев, утрату ахиллова и подошвенного рефлекса, резкое ослабление сгибания ноги в коленном суставе, анестезию кожи в области, иннервируемой пораженным нервом, и значительные вегетативные нарушения. Изолированное поражение седалищного нерва является уделом травм и редко встречающихся опухолей его. Особый вариант травматического повреждения седалищного нерва — «инъекционный» неврит, особенно часто возникающий при внутримышечных инъекциях реопирина (пиробутола). Седалищный нерв может быть компрессирован у выхода из таза за счет контрактуры грушевидной мышцы. Полагают, что указанная контрактура чаще всего является следствием ирритации пояснично-крестцовых корешков на почве дископатий (Я. Ю. Попелянский, 1969). Повреждение нерва наблюдается также при опухолях, локализующихся в тазу, и при переломах костей таза. Много чаще, чем общий паралич седалищного нерва, наблюдаются изолированные поражения его ветвей — малоберцового и большеберцового нервов.. Сначала возникает радикулит и компрессия поясничного сплетения. У больных при синдроме грушевидной мышцы всегда выявляются симптомы ишиаса, которые возникают от сдавливания седалищного нерва: возникают парестезии и резкие боли в ноге, особенно при нагрузке. У большинства больных выявляются акроцианоз, гипергидроз.В 70% случаях компрессия нервного сплетение диска L.4 – L.5 или L.5 – S. 1, 2 приводят к спазму грушевидной мышцы. От этого спазмируется грушевидная мышца, которая покрыта ягодичной мышцей. Грушевидная мышца компрессирует седалищный нерв в месте его выхода на бедро. Синдром грушевидной мышцы это разновидность воспаления седалищного нерва – это ишиас. Проявляется ишиас от спазма грушевидной мышцы болями в поясничном отделе позвоночника и по задней поверхности ноги, основная же болезненность отмечается в зоне крестцово-подвздошного сочленения, большого вертела. При радикулите нервов L.5 – S.1,2,3 возникает патологическое усиление проводимости биоимпульса к грушевидной мышце. По причине сильного сокращения грушевидной мышцы возникает сжатие седалищного нерва в отверстии подгрушевидного отверстия, через который нерв из полости малого таза переходит на заднюю поверхность бедра. Нерв ущемляется между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей. Возникает воспаление седалищного нерва (ишиас) в области таза, что фактически относится к разновидности туннельной невропатии. Клиническое проявление «симптома грушевидной мышцы» выражается сильной болью в ягодице, при этом боль многократно усиливается при надавливании в область подгрушевидного отверстия. Боль усиливается при ротации ноги (в месте выхода седалищного нерва из таза на заднюю поверхность ноги). Синдром грушевидной мышцы проявляется сильной болью в ягодице при ходьбе. Эта патология хорошо лечится изометрической миорелаксации мышечной. Расслабление грушевидной мышцы можно добиться и при воздействии на нее длинной иглой (10 – 15 сантиметров длины), которую вводят в ягодицу точно в болевую точку, которая, как правило, совпадает с точкой VB.30. Процедуру надо проводить с пониманием того, что есть опасность проникновения длинной иглы в малый таз. После введения иглы в точку наивысшей боли в ягодице при надавливании (в грушевидную мышцу), ее сильно седатируют на протяжении 30 минут (вращают и прогревают). Грушевидная мышца от запредельной боли релаксируется, и происходит излечение. Если эти мероприятия не помогают, то делается инъекция дипроспана непосредственно в место выхода грушевидной мышцы на бедро. Лечение: массаж места компрессии, отдалённых спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом. 7. Ложный артроз тазобедренного сустава (или крестцово-подвздошный периартроз, периартрит) как осложнение поясничного радикулита. При поясничном радикулите часто возникает ложное ощущение заболевания тазобедренного сустава.Артроз характеризуется ограничением и болезненностью движения в тазобедренном суставе. Пациенты жалуются на повышенную утомляемость в ногах, невозможность бегать, подниматься по ступенькам, боли при разведении ног в разные стороны. Резкая болезненность возникает при пальпации под пупартовой связкой и при поколачивании по большому вертелу. Причина состоит в сдавлении в фасциях паравертебральных мышц ветки нерва, которая исходит от спинного мозга на уровне Th.4 - Th.5 и иннервирует тазобедренный сустав. При компрессии этого нерва резко ухудшается питательный процесс мягких тканей сустава, возникают в тазу боли при ходьбе и в лежачем положении на боку. Рентгеновские исследования и компьютерная томография никаких патологических изменений в тазобедренных суставах не выявляют. Лечение. Полное излечение и прекращение болей в тазобедренных суставах наступает после излечения радикулита поясничного отдела позвоночника. 8. Ложный артрит (артроз) коленного сустава, ложный гонит — наиболее часто встречаемый синдром. При поясничном радикулите часто возникает ложное ощущение заболевания коленного сустава. Синдром возникает при радикулите L.3 - L.4, когда происходит защемление бедренного нерва в области паховой связки или ниже, который иннервирует мышцы передней поверхности бедра и коленный сустав. Пациенты жалуются на боли вначале в поясничном отделе позвоночника типа лёгкого люмбаго (иногда в течение 2 — 3 месяцев), после чего боль смещается в коленный сустав. Это сопровождается ощущением стягивания в области прилегающей группы мышц. Нередко самым болезненным становится внутренний мыщелок. У всех больных проявляются глубинные и часто ночные боли. Главным отличием от первичного гонита (от инфекционного воспаления коленного сустава) является отсутствие при «радикулитном гоните» болезненности при пальпации самого коленного сустава, при пассивном его сгибании в переднем, заднем и боковых направлениях, так как патологический процесс расположен не в самом суставе, а около позвоночника. Лечение. Полное излечение и прекращение болей в коленных суставах наступает после излечения радикулита поясничного отдела позвоночника. Если компрессия нерва произошла в фасции передней группы мышц бедра, то методом пальпации выявляется место сдавливании нерва, и точно в это место вводится один миллилитр (1 см 3) раствора кортикостероида (дипроспана, кеналога и так далее). 9. Компрессионные (туннельные) невропатии нервов в тазовой области и в области суставов ноги. Непосредственной причиной воспаления нервов является их компрессия в различных местах: в мышечных фасциях, в местах спазма крупных мышц, в отверстиях сухожилий и внутри поперечных держателей сухожилий.После компрессии, сжатия, нерв опухает, и часто на протяжении всей своей длины. После того, как опухают нервы ноги, начиная от позвоночника и кончая стопами ног, происходит ущемление нерва в самых «узких местах», в области таза, в области суставов: в коленном и в голеностопном. Смотрите рисунок 21. Седалищный нерв в области подколенной ямки или несколько выше распадается на две основные ветви: n. peroneus communis иn.tibialis Дата добавления: 2016-06-05 | Просмотры: 434 | Нарушение авторских прав |