|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ХРОНИЧЕСКИЕ ВОСПАЛЕНИЯ СЛЮННЫХ ЖЕЛЕЗХронический сиаладенит — это воспалительное заболевание слюнных желез с недостаточно изученными этиологией и патогенезом. Установлено, что у больных хроническим сиаладенитом генетически обусловленный гомеостазис определяется ослаблением защитных сил организма. Снижение иммунитета создает предпосылки для возникновения заболеваний определенных систем, в том числе и слюнных желез. Немаловажная роль при этом отводится врожденным изменениям ацинарной и протоковой ткани слюнной железы, которые приводят к развитию той или иной формы хронического сиаладенита. В настоящее время выделяют три формы сиаладенита по преимущественному поражению различных анатомических отделов слюнной железы: интерстиция — интерстициальный сиаладенит, паренхимы — паренхиматозный сиаладенит и системы выводных протоков — сиало-дохит (протоковый сиаладенит) (рис. 91, I, II, III). В зависимости от степени выраженности патологических симптомов различают начальную, клинически выраженную и позднюю стадии заболевания. На основании показателей клинического течения и лабораторных данных выделяют активное и неактивное течение хронического сиаладенита. Хронический сиаладенит возникает в околоушных железах, реже — в поднижнечелюстных, подъязычных и малых слюнных железах слизистой оболочки полости рта. Частота поражения различных слюнных желез зависит от формы сиаладенита: паренхиматозной, интерстициальной, сиалодохита. Л е ч е н и е больных хроническим сиаладенитом независимо от формы (интерстициальная, паренхиматозная, сиалодохит) в период обострения процесса не представляет больших трудностей. Применение комплекса лечебных процедур, используемого при лечении больных с острым сиаладенитом, приводит к быстрому купированию процесса. Лечение больных с хронической формой процесса должно быть комплексным и включает коррекцию нарушенного иммунитета (повышение неспецифической резистентности организма); терапию системных заболеваний; улучшение функции слюнной железы; диспансеризацию в специализированных учреждениях (лечебно-диагностических центрах). В комплексное лечение необходимо включить назначение нуклеината натрия по 0,2 г 3 раза в день в течение 14 дней (этот курс нужно повторять 1—3 раза в год). Хорошие результаты получены при использовании поливитаминов и микроэлементов курсовыми дозами. Рекомендуется проведение курса внутрипротоковой ультрафиолетовой терапии, при которой УФ-лучи с помощью волоконного световода подводят к слюнной железе через ее выводной проток. Облучение осуществляется 1—4 мин. На курс лечения необходимо 4—6 процедур с интервалами в 2—3 дня. Слюнной свищ (свищи слюнных желез). Различают наружный свищ, при котором слюна вытекает через отверстие, расположенное в области кожных покровов, и внутренний, когда устье его открывается на поверхности слизистой оболочки рта. Внутренний, открывающийся в рот слюнной свищ никаких расстройств не вызывает и не требует лечения. Наружный слюнной свищ обусловливает тягостное страдание вследствие постоянного смачивания вытекающей из него слюной кожных покровов боковых отделов лица и шеи, мацерации кожи, возникновения дерматита. При закупорке свищевого хода возможно болезненное увеличение слюнной железы. Свищи поднижнечелюстной железы, как правило, располагаются по ходу ее протока в полости рта. Кожные свищи этой железы и ее протока локализуются в поднижнечелюстной области и представляют значительную редкость. Обычно на коже открываются свищи околоушной железы (ее паренхимы) и ее протока. Под свищами протока понимают свищи внежелезистой части околоушного протока, а под свищами паренхимы — свищи протоков отдельных долек железы. Все свищи разделяют на полные и неполные (рис. 95, А, Б). Полные свищи образуются в результате разрыва протока. При этом вся слюна выделяется через свищ, связь железы с периферическим отделом выводного протока полностью отсутствует. Неполные свищи возникают при ранении стенки протока, и в этом случае сохраняется постоянный частичный отток слюны естественным путем через устье протока. Обычно при свищах паренхимы околоушной железы на коже кпереди от ушной раковины, иногда ниже мочки уха или в других участках в пределах анатомических границ железы определяется точечное отверстие, из которого выделяется прозрачная жидкость. Этот свищ имеет короткий ход и идет в направлении ткани железы. Особенностью слюнных свищей является отсутствие в области их расположения выбухающих грануляций и воспалительной инфильтрации кожи. Расположение отверстия на коже шеи в области жевательной мышцы или впереди от нее, вытекание значительного количества слюны характерны для свища околоушного протока. Если при этом из устья протока слюна не выделяется, то имеются основания говорить о полном свище протока. Диагноз слюнного свища и его характер могут быть установлены на основании зондирования свища и введения в проток железы окрашенной жидкости через его устье. Наиболее полное представ- ление о характере и расположении свища можно получить, произведя сиалографию (рис.95а,б,в). При неполных свищах контрастная масса, введенная в свищ, вытекает через устье протока в полость рта и, наоборот, при введении в устье протока выделяется через свищ. Контрастная масса заполняет всю функционирующую (сохранившуюся) часть железы и проток, как в случаях введения йодолипола в главный проток, так и через слюнной свищ. При полных слюнных свищах введение йодолипола в устье околоушного протока не сопровождается выделением его из свищевого хода; при введении контрастного вещества в свищевой ход вытекания его из устья протока также не наблюдается. Йодолипол, введенный через свищевой ход, заполняет связанную с ним железу или ее часть. При введении йодолипола через устье околоушного протока заполняется либо периферический отрезок его, либо также и связанные с протоком дольки железы. С помощью сиалографии можно тоже выявить некоторые изменения долек железы, связанных со свищевым ходом. Заращение слюнного протока. При заращении слюнного протока вследствие травмы больной вначале испытывает распирающую боль в области слюнной железы во время еды. При этом железа припухает, становится напряженной, плотной. Спустя 3—4 ч, иногда и больше, боль постепенно стихает. По-видимому, скопившаяся в протоках слюна постепенно всасывается окружающими тканями, но припухание слюнной железы уменьшается незначительно, железа остается уплотненной и увеличенной. Спустя 1—3 мес боль постепенно становится менее интенсивной, припухание железы во время еды менее выражено. При пальпации железа немного увеличена, уплотнена. При осмотре устья протока выделения слюны не наблюдается даже при массировании железы. Дальнейшее наблюдение за больным позволяет установить прекращение секреторной функции слюнной железы. Боль, распирание и припухание железы обычно перестают беспокоить больного. Заращение околоушного или поднижнечелю-стного протоков может быть подтверждено при их зондировании. При этом устанавливают и локализацию заращения протока. При сиалографии можно заполнить лишь периферический отрезок протока, подтвердить его полную непроходимость и точнее установить место заращения. Травматическая киста слюнной железы. Больные предъявляют жалобы на припухлость в области слюнной железы (околоушной, поднижнечелюстной, подъязычной), которая появляется на 1-й или 2-й неделе после травмы. При этом заживление бывает длительным. В процессе лечения больному неоднократно проводят пункцию образовавшейся «слюнной опухоли», но успех от лечения временный. Спустя несколько месяцев припухлость определяется постоянно. Л е ч е н и е повреждения слюнных желез зависит от характера и локализации ранения. При резаных ранах периферических отделов железы успешным оказывается послойное их зашивание: наложение швов на железу, фасцию, подкожную клетчатку и кожу. Между швами на 3—4 дня следует оставить дренаж. При этом необходимо в период заживления раны применять лекарственные средства, подавляющие секрецию слюны (0,1% раствор атропина сульфата, настойка белладонны), рентгенотерапию. Для сближения краев раны может быть показано наложение пластиночных швов. Возможно пластиночное закрытие раны и позже — в период ее гранулирования. При этом для предупреждения возникновения слюнного свища целесообразно образовывать длинный раневой канал для вытекания из раны слюны, что можно сделать с помощью встречных треугольных лоскутов, или создать условия для оттока слюны в полость рта. При первичной хирургической обработке огнестрельных ран лица во избежание повреждения протоков железы, а в околоушной области — и ветвей лицевого нерва следует производить лишь экономное иссечение тканей. При обнаружении ранения околоушного протока необходимо тщательное сшивание его концов, при этом швы накладывают таким образом, чтобы не нарушить его просвет. Используют предварительное введение в проток полиэтиленового катетера, который оставляют в протоке на 12 дней после операции, или проводят бужирование. Л е ч е н и е слюнных свищей проводится консервативными и хирургическими методами. К консервативным относится прижигание свищевого хода различными кислотами — хромовой, соляной, молочной, раствором йодоформа. У больных со значительными рубцовыми изменениями вокруг свища рекомендуют проводить рентгенотерапию в сочетании с электрокоагуляцией свищевого хода. Эти мероприятия сочетают с назначением 6—8 капель 0,1% раствора атропина сульфата или настойки белладонны за 30 мин до еды, что вызывает уменьшение секреции слюны. Это лечение бывает успешным при неполных свищах. Неполные свищевые ходы, расположенные как в области околоушного протока, так и в области мелких протоков железы, могут быть устранены путем создания механического препятствия для оттока слюны через свищ. При этом создаются условия для оттока слюны естественным путем — через околоушный проток. Наиболее распространенной является методика К. П. Сапожкова, заключающаяся в иссечении свищевого хода и наложении на подкожную клетчатку кисетного шва. Х и р у р г и ч е с к и е методы. Хорошим методом, признанным большинством хирургов, является метод А. А. Лимберга, заключающийся в иссечении свищевого хода с последующим закрытием раны, перемещением встречных треугольных лоскутов и оставлением временного оттока слюны кнаружи в нижнем углу раны. Это же вмешательство может оказаться эффективным и при полных свищах долевых и дольковых протоков железы, когда слюна выделяется в свищевой ход в незначительном количестве лишь из небольшой дольки железы. Создание механического препятствия для оттока слюны, особенно в сочетании с рентгенотерапией для временного погашения секреторной функции железы, приводит к заживлению слюнного свища и угасанию секреторной функции небольшой части железы; кроме названных методик, возможно иссечение свища вместе с долькой железы, с которой он связан. При полных свищах наиболее полноценной является операция, позволяющая восстановить непрерывность околоушного протока. Операция заключается в сшивании концов протока над введенной в проток тефлоновой или полиэтиленовой трубочкой (рис. 96, А). Для пластического восстановления околоушного протока применяют методику операции, предложенную Г. А. Васильевым. При операции после выделения из Рубцовых тканей оставшейся части протока ее подшивают к языкообразному лоскуту, выкроенному на слизистой оболочке щеки. Языкообразный лоскут выкраивается основанием кпереди и проводится через вертикальный разрез, сделанный у переднего края жевательной мышцы (рис. 96, Б). При заращении и сужении протоков показано бужирование специальными коническими зондами разных размеров. Если бужирование не дает эффекта, прибегают к хирургическому устранению стриктуры.
Катетер, введенный в проток левой подчелюстной железы для проведения сиалографии.
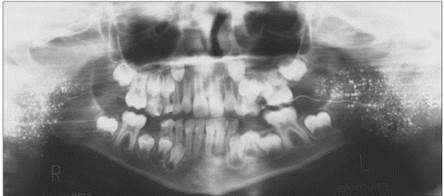
Ортопантомосиалограмма.
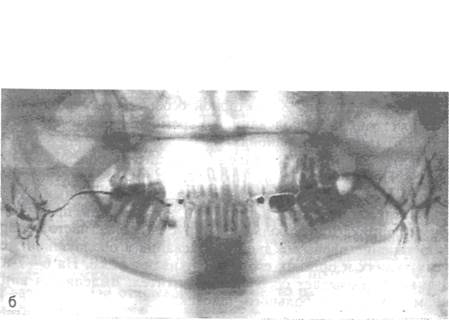
Ребенок 6 лет. Обострение хронического паренхиматозного левостороннего паротита
Ребенок 13 лет. Обострение хронического левостороннего паренхиматозного паротита
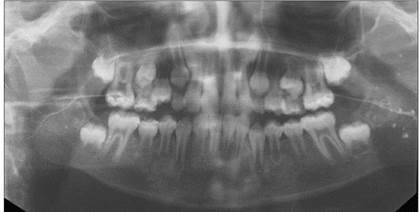
Хронический левосторонний паренхиматозный паротит, начальная клинико-рентгенологическая стадия. Ортопантомосиалограмма ребенка 9 лет
Хронический двухсторонний паренхиматозный паротит, начальная клинико-рентгенологическая стадия. Ортопантомосиалограмма ребенка 6 лет
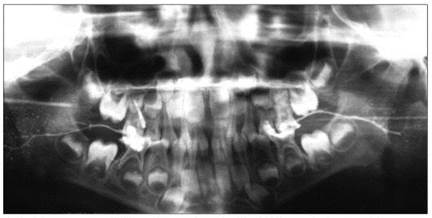
Хронический двухсторонний паренхиматозный паротит, выраженная клинико-рентгенологическая стадия. Орто-пантомосиалограмма ребенка 7 лет
Хронический правосторонний паренхиматозный паротит, выраженная клинико-рентгенологическая стадия. Ортопантомосиалограмма ребенка 15 лет
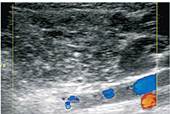
Хронический двусторонний неспецифический паротит, ремиссия. УЗИ, режим ЦДК: слюнная железа увеличена в размерах, пониженной эхогенности с наличием мелких кист; васкуляризация не изменена
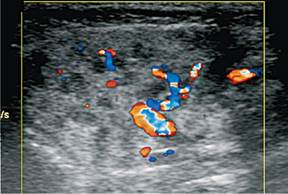
Хронический двусторонний неспецифический паротит, обострение. УЗИ, режим ЦДК: в проекции паренхимы железы васкуляризация усилена.
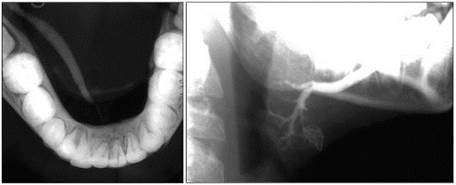
Слюннокаменная болезнь левой поднижнече-люстной слюнной железы. Рентгенограмма ребенка 10 лет (аксиальная проекция)
Слюннокаменная болезнь правой поднижнече-люстной слюнной железы. Рентгенограмма ребенка 11 лет (аксиальная проекция)
Слюннокаменная болезнь левой поднижнечелюстной слюнной железы. УЗИ, В-режим: проток железы расширен, в его просвете определяется конкремент
Слюннокаменная болезнь правой поднижнечелюстной слюнной железы. Сиалограмма ребенка 8 лет. Определяется расширение протока, конкремент в устье протока
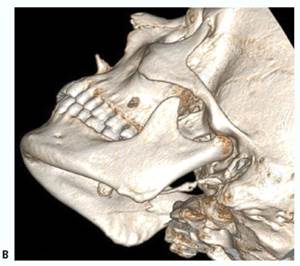
Слюннокаменная болезнь левой поднижнечелюстной слюнной железы. Мультиспиральная компьютерная томограмма ребенка 16 лет (а - MPR в сагиттальной проекции; б - аксиальная проекция; в - 30-реконструкция). В мягких тканях полости рта по язычной поверхности нижней челюсти в области фронтальной группы зубов и в области угла визуализируются конкременты размерами 2,5 и 8,5 мм, с четкими волнистыми контурами, плотностью 1826 ед. Н
Дата добавления: 2016-06-05 | Просмотры: 721 | Нарушение авторских прав |