|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
По данным последнего УЗИИндекс Рудакова
Формулы подсчёта предполагаемой массы плода: По И.Ф. Жорданиа ОЖ (см) х ВСДМ (см) По массе тела вычисляется как 1\20 от массы тела женщины до беременности. Формула Джонса М = (ВСДМ – 11)х155, где 11 – условный коэффициент при массе беременной женщины до 90 кг, если масса женщины более 90 кг, этот коэффициент равен 12; 155 – специальный индекс. Формула Якубова М = (ОЖ + ВСДМ)х100/4 (при доношенной беременности) 6 (при недоношенной беременности). По А.В. Ланковицу [ОЖ (см) + ВСДМ (см) + рост беременной (см) + масса беременной (кг)]х10 По З.В. Стройковой ( [масса беременной (г)/коэффициент] + [ОЖ (см) х ВСДМ (см)] ) /2
По данным последнего УЗИ
ПРЕДПОЛОЖИТЕЛЬНЫЕ ПРИЗНАКИ БЕРЕМЕННОСТИ Связаны с субъективными ощущениями женщины и изменениями в организме беременной, не касающимися внутренних половых органов. Такими диагностическими признаками являются: 1. Слюнотечение, тошнота, рвота по утрам, изменение аппетита, отвращение к некоторым видам пищи, пристрастие к острым и кислым блюдам, извращение вкуса (желание употреблять в пищу известь, мел, глину), диспепсические расстройства, ощущение тяжести в эпигастральной области, запоры. 2. Функциональные изменения нервной системы: раздражительность, плаксивость, замкнутость, обострение обоняния, слуха. 3. Изменение обмена веществ: увеличение объема живота, связанное с отложением жира в подкожном слое, пигментация сосков и околососковых кружков, белой линии живота, появление пигментных пятен на лице. 4. Появление рубцов беременности (striae gravidarum).
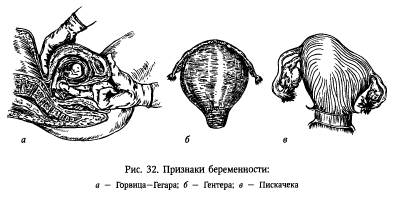
ВЕРОЯТНЫЕ ПРИЗНАКИ БЕРЕМЕННОСТИ Относятся объективные изменения в половой сфере женщины и в молочных железах. Эти признаки, особенно в их совокупности, в большинстве случаев свидетельствуют о наступлении беременности, однако они могут встречаться при некоторых гинекологических заболеваниях. Вероятными признаками беременности принято считать: 1. Прекращение менструации. 2. Изменения во влагалище, матке и молочных железах. 3. Лабораторные реакции. Задержка менструации является важным признаком, особенно у женщин с регулярным циклом, но все же его нельзя считать абсолютным. Значение данного симптома увеличивается, если он сочетается с нагрубанием молочных желез и появлением в них молозива, с возникновением цианоза влагалища, и особенно влагалищной части шейки матки, с изменениями величины, формы и консистенции матки. Изменения формы матки определяется при двуручном (бимануальном) исследовании. матка у небеременных женщин обычно имеет грушевидную форму, несколько уплощенную в переднезаднем размере. С наступлением беременности и по мере ее развития форма матки меняется. С 5-6 недельного срока матки приобретает шаровидную форму. Начиная с 7-8 нед матка становится ассиметричной, может выпячиваться один из ее углов, или появляться разница в толщине и размерах левой и правой половины тела матки, или возникать гребневидный выступ, продольно расположенный на передней стенке. Примерно к 10-й неделе матка вновь становится шаровидной, а к концу беременности приобретает овоидную форму. Во время беременности матка становится мягкой, размягчение более выражено в области перешейка. Консистенция матки легко меняется в ответ на раздражение ее в процессе исследования: мягкая в начале пальпации, она быстро становится плотной. Основываясь на разнообразных изменениях формы и консистенции матки, многие авторы описали вероятные признаки беременности, вошедшие в практику акушерства под их именами. Диагностируют эти признаки с помощью бимануального исследования Признак Пискачека состоит в появлении куполообразного выпячивания в одном из углов матки, соответствующего месту имплантации плодного яйца. Этот симптом может определяться с 7-й по 12-ю неделю беременности. Признак Гентера I можно обнаружить при беременности сроком от 5 до 8 недель: на передней поверхности матки пальпируется продольно расположенный гребневидный выступ, не переходящий ни на дно, ни на шейку, ни на заднюю ее поверхность и по консистенции не отличающийся от других отделов матки. Признак Снегирева состоит в уплотнении мягкой беременной матки при ее пальпации. Признак Горвица-Гегара появляется в ранние сроки беременности и заключается в том, что из-за размягчения перешейка кончики пальцев обеих рук при бимануальном исследовании легко сблидаются.
Признак Гентера II также связан с размягчением перешейка, вследствие чего матка под собственной тяжестью занимает положение hyperanteflexio. Признак Гауса заключается в легкой смещаемости шейки матки во всех направлениях, не передающейся на тело матки.
ДОСТОВЕРНЫЕ ПРИЗНАКИ БЕРЕМЕНОСТИ Несомненно свидетельствуют в пользу беременности, относятся все симптомы, исходящие от плода и определяемые различными методами акушерского обследования. Иными словами, чтобы безусловно установить диагноз беременности, необходимо обнаружить: 1. Плод или его части 2. Сердечные тоны 3. Двигательную активность плода
ЛАБОРАТОРНЫЕ ДИАГНОСТИЧЕСКИЕ МЕТОДЫ Кольпоцитологическое исследование имеет относительную ценность. Этим методом можно пользоваться при строго определенных условиях: у пациентки должна быть I или II степень чистоты влагалища. В мазках, взятых из бокового свода влагалища, выявляются клетки промежуточного и глубоких рядов поверхностного слоя эпителия. Они отличаются завернутыми краями и наличием пузырьковидных, эксцентрично расположенных ядер. Клетки расположены группами – это навикулярный тип мазка. Подобная кольпоцитологическая картина формируется под влиянием прогестерона к 8-9 неделе беременности. Диагностическая ценность метода не превышает 65%. Хорионический гонадотропин определяемый радиоиммунологическим методом дает возможность уже через 5-7 дней после зачатия определить его уровень. Равный 0,12-0,50 МЕ/мл. Новейшие радиоиммунологические методы определения β-цепи в молекуле ХГ позволяют определить его уровень, равный 0,003 МЕ/мл. время определения 1,5-2,5 мин. Иммуноферментные экспресс-методы выявления ХГ или β-ХГ в моче, позволяют диагностировать беременность через 1-2 нед после зачатия. УЗИ определяет достоверные признаки беременности (наличие эмбриона, его шевеление и сердцебиение). Использование современных приборов позволяет диагностировать беременность 2-3 недельного срока, зарегистрировать сердечную деятельность эмбриона с 4-5 нед, выявить двигательную активность с 7-8 нед, визуализировать головку плода с 8-9 нед.
ОПРЕДЕЛЕНИЕ СРОКА БЕРЕМЕНОСТИ 1) При определении срока беременности по дате последней менструации возможны ошибки от одной до двух недель. Беременность может наступить только после овуляции, которая при 28-дневном цикле наступает между 12-16 днями, поэтому отсчитывать срок беременности по календарю следует спустя 2 нед после первого дня последней менструации. 2) Определение срока беременности по дате первого шевеления плода. У первородящих ощущается с 20 нед, а у повторнородящих с 18 нед. 3) При бимануальном исследовании самый ранний срок, который удается диагностировать по размерам матки, равен 5 нед. К этому времени матка несколько увеличивается и становится округлой. В 8 нед величина матки соответствует размерам среднего женского кулака или гусиного яйца. В 12 нед беременности матка увеличивается до размеров мужского кулака, и дно ее находится на уровне верхнего края лобкового сочленения или слегка выступает над ним. В 16 нед дно матки определяется на 6 см выше лобка и приближается к середине расстояния между пупком и лобком. В 20 нед дно матки находится на 12 см выше лобка или на 4 см ниже пупка. В 24 нед дно матки определяется примерно на уровне пупка или на 18-20 см выше лона. В 28 нед дно матки пальпируется на 24-26 см выше лона. В 32 нед дно матки располагается на середине расстояния между пупком и мечевидным отростком. В 36 нед дно матки назодится под мечевидным отростком, или на 34-36 см выше лона. В 40 нед дно матки опускается до середины расстояния между пупком и мечевидным отростком. 4) Формула И.Ф. Жорданиа: Х = L + C, где Х – искомый срок беременности (в нед); L – длина плода в матке (в см), полученная при измерении тазомером; С – лобно-затылочный размер (в см), также определяемый тазомеров. 5) Формула М.А. Скульского: Х = (L x 2) – 5 / 5, где Х – искомый срок беременности (в мес); L – длина плода в полости матки (в см), измеренная тазомером и умноженная на 2; 5 в числителе – толщина стенок матки; 5 в знаменателе – коэффициент Гаазе.
ОПРЕДЕЛЕНИЕ СРОКА РОДОВ 1) Первый день последней менструации минус 3 месяца плюс 7 дней (либо плюс 280 дней); 2) По дате первого шевеления плода: к дате первого шевеления у первородящих прибавляют 20 нед, у повторнородящих – 22 нед; 3) По сроку беременности, диагностированному при первой явке в ЖК; ошибка будет минимальной, если женщина обратилась к врачу в первые 12 нед беременности; 4) По данным УЗИ; 5) По дате ухода в дородовый отпуск, который начинается с 30-й недели беременности. К этой дате прибавляют 10 нед.
ШВЫ И РОДНИЧКИ ГОЛОВКИ ПЛОДА Череп новорожденного состоит из 7 костей: двух лобных, двух теменных, двух височных и одной затылочной. Лобный шов (sut.frontalis) – соединяет две лобные кости. Венечный шов (sut.coronaria) – соединяет на каждой стороне черепа лобные и теменные кости и идет во фронтальном направлении. Сагиттальный, или стреловидный шов (sut.sagittalis) – соединяет две теменные кости. Лямбдовидный, или затылочный шов (sut.lambdoidea) – в виде греческой буквы λ. Он проходит между обеими теменными костями с одной стороны и затылочной костью с другой. Височный шов (sut.temporalis) – соединяет на каждой стороне височные кости с теменной, лобной, основной и затылочной. Фиброзные пластинки в месте соединения швов называют родничками. Передний, большой родничок расположен на месте пересечения венечного, лобного и сагиттального швов. Он лежит в центре между четырьмя костями (двумя лобными и двумя теменными) и имеет форму ромба. Острый угол направлен кпереди (ко лбу), а тупой – кзади (к затылку). Величина переднего родничка к моменту рождения 2-3 х 2-3 см. Задний, малый родничок расположен на месте пересечения сагиттального и лямбдовидного швов.
РАЗМЕРЫ ГОЛОВКИ ПЛОДА Прямой размер – от переносицы до затылочного бугра – равен 12 см. Окружность головки, измеренная через эти точки, составляет 34 см. Большой косой размер – от подбородка до самого отдаленного пункта на затылке – 13,5 см, окружность – 39-40 см. Малый косой размер – от подзатылочной ямки до середины переднего родничка – 9,5 см, окружность 32 см. Средний косой размер – от подзатылочной ямки до переднего угла переднего родничка (граница волосистой части головы) – 10,5 см, окружность 33 см. Вертикальный, или отвесный размер – от подъязычной кости до середины переднего родничка – 9,5 см, окружность 32-33 см. Большой поперечный размер – наибольшее расстояние между теменными буграми – 9,5 см. Малый поперечный размер – расстояние между наиболее удаленными друг от друга точками венечного шва – 8 см. Поперечный размер плечиков – 12-12,5 см (длина окружности 34-35 см). Поперечный размер ягодиц – 9-9,5 см (длина окружности 27-28 см).
МЕТОДЫ ОЦЕНКИ ГОТОВНОСТИ К РОДАМ «Зрелость» шейки матки Зрелость шейки матки (по Г.Г. Хечинашвили)
Шкала степени зрелости шейки матки (по Е.Х. Бишопу)
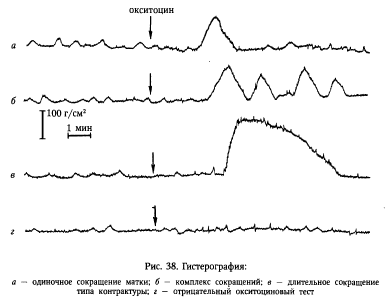
Примечание. 0-2 балла – шейка «незрелая»; 3-4 балла – шейка «недостаточно зрелая»; 5-8 баллов – шейка «зрелая». Окситоциновый тест. В 1954 г. К.Н. Смит разработал специальную пробу для определения реактивности миометрия на внутривенное введение пороговой дозы окситоцина, способной вызвать сокращения матки. Реактивность матки к окситоцину по мере прогрессирования беременности постепенно нарастает и становится максимальной накануне родов. Перед проведением пробы обследуемая женщина в течение 15 мин должна находиться в горизонтальном положении в состоянии полного эмоционального и физического покоя. Раствор окситоцина готовят непосредственно перед проведением тест (0,01 ЕД окситоцина в 1 мл физ.р-ра). Затем набирают в шприц 10 мл приготовленного раствора и вводят его в\в «толчкообразно»: по 1 мл с интервалом в 1 мин. Введение раствора прекращается при появлении сокращения матки, регистрируемого гистерографически или пальпаторно. Нельзя вводить более 5 мл раствора или 0,05 ЕД окситоцина. Тест считается положительным, если сокращение матки появляется в течение первых 3 мин. Положительный тест указывает на возможность спонтанного наступления родов в течение ближайших 1-2 сут.
Модификация Р. Климека. Если сокращения наступает после в\в введения 1мл раствора окситоцина, то роды наступят через 1 сутки; 2 мл – через 2 суток и 3 мл – через 3 суток. Единицы Монтевидео (ЕМ) – средняя величина амплитуды схваток, умноженная на количество схваток за 10 мин. Эта методика позволяет определить 3 степени чувствительности матки к окситоцину: 1) инертность матки; 2) малая чувствительность – до 40 ЕМ; 3) хорошая чувствительность – более 40 ЕМ. Маточная активность, превышающая 40 ЕМ, свидетельствует о полной готовности к родам. Нестрессовый тест. С помощью кардиотокографа регистрируют спонтанную сократительную активность матки и сердечную деятельность плода на протяжении 40-60 мин. При готовности организма беременной к родам на гистерограмме регистрируются ритмичные сокращения матки. Маммарный тест. Основан на появлении эндогенного окситоцина при раздражении сосков и ареол у беременной. Регистрация ответной реакции производится с помощью КТГ. Тест оценивается положительно, если сокращения матки появляется в первые 3 мин от начала раздражения сосков и в течение 10 мин наблюдается 3 схватки. Кольпоцитологический тест. Исследование влагалищных мазков позволяет оценить гормональный баланс женщины в последние дни беременности. Существует 4 цитотипа влагалищных мазков (Zidovsky J., 1964), по которым можно судить о степени биологической готовности женщины к родам. I цитотип (поздний срок беременности, или навикулярный тип мазка). Он характерен для нормально прогрессирующей беременности начиная со II триместра. В мазке в виде скопления преобладают ладьевидные и промежуточные клетки в соотношении 3:1. Цитоплазма клеток резко базофильна. Лейкоциты и слизь отсутствуют. Эозинофильные клетки встречаются в 1%, с пикнозом ядер – 3%. Наступление родов при этом цитотипе можно ожидать не ранее чем через 10 дней. II цитотип (незадолго до родов). В мазке обнаруживается уменьшение количества ладьевидных клеток, увеличение количества промежуточных клеток. Их соотношение равно 1:1. Клетки начинают располагаться изолированно. Появляются клетки поверхностных слоев влагалищного эпителия. Эозинофильные клетки среди них составляют 2%, с пикнозом ядра – 6%. Роды могут наступить через 4-8 дней. III цитотип (срок родов). В мазке преобладают клетки промежуточного (60-80%) и поверхностного (25-40%) слоев. Ладьевидные клетки встречаются в 3-10%. Клетки лежат изолированно. Количество эозинофильных клеток – 8%, с пикнозом ядра – 15-20%. Появляются лейкоциты и слизь. Наступление родов возможно через 1-5 дней. IV цитотип (несомненный срок родов). В мазке преобладают клетки поверхностных (40-80%) слоев. Промежуточных клеток мало. Ладьевидные клетки отсутствуют или единичны. Поверхностные эозинофильные клетки могут быть без ядер («красные тени»). Цитоплазма плохо окрашивается, края клеток малоконтрастные. Мазок приобретает вид «стертого» или «грязного». Количество эозинофильных клеток – 20%, с пикнозом ядра – 20-40%. Лейкоциты и слизь в виде скоплений. Роды наступают либо в тот же день, либо в течение ближайший 3 дней.
ПЕРВИЧНЫЙ ТУАЛЕТ НОВОРОЖДЕННОГО Удаление слизи из носовых ходов и ротика плода с помощью электроотсоса. Профилактика офтальмобленнореи. 30% раствор сульфацил-натрия. Веки новорожденного протирают стерильными ватными тампонами, отдельно для каждого глаза, от наружного угла глаза к внутреннему. Оттягивают нижнее веко каждого глаза и наносят на вывернутое веко по 1 капле раствора. Девочке этот же раствор в количестве 2 капель закапывают в вульву. В течение 2-3 мин после рождения пульсация в пуповине прекращается (сначала в артериях, затем в вене). Как только прекращается пульсация сосудов пуповины, на нее на расстоянии 10-15 см от пупочного кольца накладывают зажим Кохера, второй зажим помещают на 2 см кнаружи от первого. Пуповину между зажимами пересекают, обработав спиртовым раствором. Новорожденного обмывают под проточной водой с детским мылом, удаляя кровь, слизь, меконий. Вытирают стерильной пеленкой, кладут на подогреваемый столик и приступают к обработке пуповины. Остаток пуповины между пупочным кольцом и зажимом Кохера протирают спиртовым раствором. На расстоянии 0,3 – 0,5 см от пупочного кольца на пуповину накладывают зажим Кохера и оставляют на 1-2 мин для лучшей последующей мумификации тканей пуповины. Затем идет вторичная обработка пуповины: зажим Кохера снимают и на его место накладывают металлическую скобу Роговина (или специальную пластмассовую) и плотно зажимают остаток пуповины. Ткань пуповины выше скобы отсекают, удаляют кровь. Остаток пуповины обрабатывают 5% растворов калия перманганата и накладывают на него стерильную марлевую повязку. Удаляю остатки сыровидной смазки в местах естественных складок. Проводят антропометрию (вес, рост от макушки до пяток, прямой размер головки, окружность плечевого пояса).
ОЦЕНКА СОСТОЯНИЯ НОВОРОЖДЕННОГО ПО ШКАЛЕ АПГАР (1953)
Большинство новорожденных в первую минуту получают оценку 7-8 баллов из-за акроцианоза (следствие переходного кровообращения) и сниженного мышечного тонуса. Спустя 5 мин оценка повышается до 8-10 баллов. Оценка 10 баллов в первую минуту бывает не более чем у 15% новорожденных. Оценка по Апгар 4-6 баллов через 1мин соответствует асфиксии средней степени; 0-3 балла – тяжелой асфиксии.
ПРИЗНАКИ ОТДЕЛЕНИЯ ПЛАЦЕНТЫ Признак Шредера. Сразу после рождения плода форма матки округлая и дно ее находится на уровне пупка. После отделения плаценты матка уплощается, дно ее поднимается выше пупка и отклоняется вправо. Нередко перед лобком образуется мягкое подушкообразное выпячивание (из-за опускания последа в нижний сегмент матки). Матка приобретает вид песочных часов. Признак Кюстнера-Чукалова. При надавливании краем ладони над лобком пуповина, свисающая из половой щели, при неотделившейся плаценте втягивается во влагалище. Если плацента отделилась от стенки матки, пуповина остается неподвижной. Признак Альфельда. Лигатура, наложенная на пуповину у половой щели, при отделившейся плаценте опускается на 8-10 см и более. Признак Штрассмана. При неотделившейся плаценте поколачивание по дну матки передается наполненной кровью пупочной вене. Эту волну можно ощутить пальцами руки, расположенными на пуповине выше места лигатуры. Если плацента отделилась от стенки матки, этот симптом отсутствует. Признак Довженко. Роженице предлагают глубоко дышать. Если при вдохе пуповина не втягивается во влагалище, то плацента отделилась от стенки матки. Признак Клейна. Роженице предлагают потужиться. Если плацента отделилась от стенки матки, после прекращения потуги пуповина остается на месте. Если плацента не отделилась, то она втягивается во влагалище. Признак Микулича-Радецкого. После отслойки плаценты послед может опуститься во влагалище, и роженица ощущает позыв на потугу. Признак Гогенбихлера. При неотделившейся плаценте во время сокращения матки свисающая из половой щели пуповина может вращаться вокруг своей оси вследствие переполнения пупочной вены кровью.
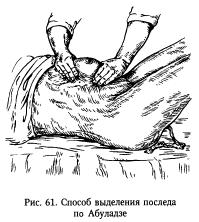
СПОСОБЫ ВЫДЕЛЕНИЯ ПОСЛЕДА Способ Абуладзе. После опорожнения мочевого пузыря переднюю брюшную стенку захватывают обеими руками в продольную складку, чтобы обе прямые мышцы живота были плотно охвачены пальцами. Роженице предлагают потужиться. Отделившейся послед легко рождается вследствие устранения расхождения прямых мышц живота и значительного уменьшения объема брюшной полости.
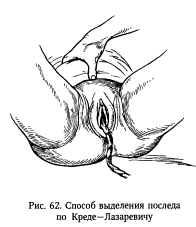
Способ Креде-Лазаревича. Если послед не родился после применения способа Абуладзе. Для его правильного выполнения следует придерживаться следующих правил, разделив всю манипуляцию на 5 моментов: 1-й момент – опорожнение мочевого пузыря (оно производится сразу после рождения плода); 2-й момент – отклоненную вправо матку смещают к средней линии; 3-й момент – производят круговой массаж дна матки, чтобы вызвать ее сокращение, так как оказывать давление на вялую расслабленную матку нельзя из-за возможного выворота ее; 4-й момент – матку обхватывают рукой так, чтобы большой палец лежал на передней поверхности матки, ладонь – на дне матки, а 4 пальца – на задней ее поверхности; 5-й момент – одновременно надавливают всей кистью в двух взаимно перекрещивающихся направлениях (пальцами спереди назад и ладонью сверху вниз в направлении к лобку), добиваются рождения последа.
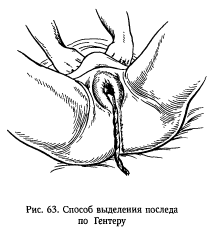
Способ Гентера. Врач встает сбоку от роженицы, лицом к ее ногам. Матка также переводится в срединное положение. Руки, сжатые в кулак, тыльной поверхностью основных фаланг кладутся на дно матки в области трубных углов. Затем приступают к собственно выжиманию последа. Вначале слабо, а затем постепенно усиливая давление, надавливают на матку в направлении книзу и кнутри. Послед при этом рождается из половой щели. Способ довольно травматичный, и выполнять его нужно с большой осторожностью.
Если при наблюдении за роженицей не удается обнаружить признаков отделения плаценты, то выжидательная тактика ведения III периода не должна превышать 30 мин, несмотря на отсутствие кровотечения и хорошее состояние роженицы. Во избежание возможных осложнений, приводящих к большой потери крови, приходится прибегать к ручному отделению плаценты и удалению последа. Дата добавления: 2016-06-06 | Просмотры: 1405 | Нарушение авторских прав |