|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ПЛАСТИКА ПОСЛЕОПЕРАЦИОННЫХ ГРЫЖ
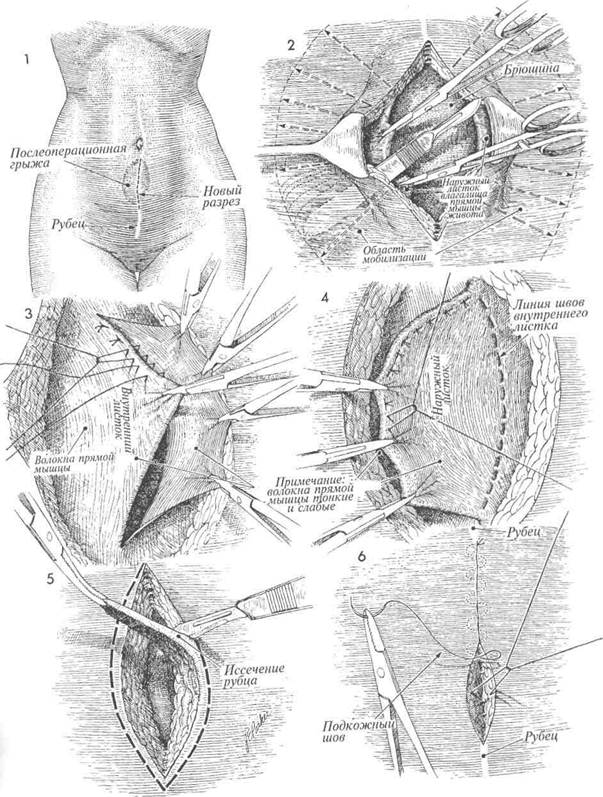
Интересной особенностью является их редкое возникновение при низких поперечных разрезах типа Pfannenstiel. Причинами развития послеоперационных грыж могут быть раневая инфекция и субфасциальные гематомы, в меньшей степени разрыв линии швов при кашле в течение ближайшего послеоперационного периода. Целью оперативного вмешательства при послеоперационной грыже является ее ликвидация с укреплением переднего листка влагалища прямой мышцы живота для предупреждения рецидива болезни. МЕТОДИКА: Пациентка находится на операционном столе в положении на спине. Пальпатор-но определяют размеры грыжевых ворот. При выполнении операции не рекомендуется удалять избыток кожи в области грыжи. Над грыжевым выпячиванием выполняют срединный разрез, иссекая при этом старый послеоперационный рубец. Разрез продолжают к грыжевому мешку, представленному брюшиной и истонченным листком влагалища прямой мышцы живота. После мобилизации грыжевого мешка и его незначительного рассечения пальцем производят его ревизию. Затем разрез брюшины продолжают до грыжевых ворот, и содержимое мешка погружают в брюшную полость. Стенки грыжевого мешка иссекают ножницами. Затем края стенки влагалища прямой мышцы живота отделяют от кожи и подкожной жировой клетчатки в пределах, необходимых для формирования двух лоскутов, похожих на полы пальто. Для осуществления вышеуказанных манипуляций края кожной раны разводят ретрактором, на край стенки влагалища накладывают два зажима Кохера, и с помощью острого скальпеля отделяют кожу и подкожную жировую клетчатку от стенки влагалища. Аналогичные манипуляции выполняют на противоположной стороне. Брюшину ушивают непрерывным швом синтетической рассасывающейся нитью. 368 Физиологические последствия. Общее состояние пациента после оперативного удаления послеоперационной грыжи значительно улучшится. Вероятность развития кишечной непроходимости при этом заболевании мала, но существует. Используемые традиционные физиологические принципы лечения грыж одинаковы для послеоперационных и паховых грыж (высокое лигирование и удаление грыжевого мешка, создание дупликатуры переднего листка влагалища прямой мышцы живота). Предупреждение. Во избежание повреждения спаянной с грыжевым мешком петли кишки необходимо проявлять особую настороженность при его рассечении. Адекватная мобилизация стенки влагалища прямой мышцы живота и подкожной клетчатки позволит в последующем сшивать их без натяжения. Рядом отдельных матрацных швов из стальной проволоки или нити из нейлона номером 0 сшивают основание одного лоскута с краем противоположного. При этом лоскут подтягивают за край анатомическим пинцетом. Завершено наложение линии швов внутреннего лоскута. При этом наружный листок влагалища прямой мышцы живота наложен на внутренний и подшит к нему отдельными матрацными швами стальной проволокой или нейлоном 0. Рубцовую ткань кожи и подкожной клетчатки иссекают и удаляют. Подкожную клетчатку ушивают узловыми синтетическими рассасывающимися швами 2/0, кожа ушивают подкожными швами дексоновой нитью 3/0.
369
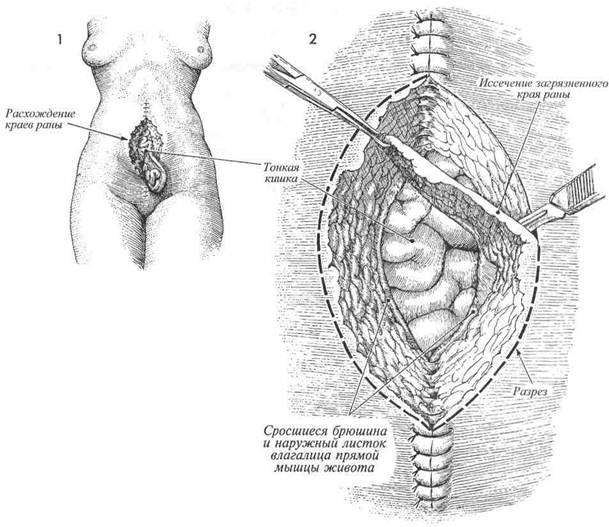
Основным принципом ведения больных с расхождением краев лапаротомной раны и эвентрацией является ранняя диагностика и хирургическое лечение описываемых осложнений. Оперативное лечение заключается в ушивании МЕТОДИКА: Л Пациентку с расхождением краев лапаротомной раны и кишечной эвентрацией ук-' ладывают на операционном столе в положение на спине. Операция осуществляется под общей анестезией. возникшего раневого дефекта широкими швами медленнорассасывающимися толстыми синтетическими нитями через всю толщу передней брюшной стенки. Целью операции является ушивание передней брюшной стенки. Физиологические последствия. Причиной расхождения лапаротомной раны может быть внутритканевая гематома или чрезмерное внутри-брюшное давление, являющееся результатом сильного кашля или рвоты. Это характерно для больных, имеющих предпосылки для замедленного заживления раны, например, страдающих диабетом, онкологическими заболеваниями, или получающих гормональную терапию. Предупреждение. Необходимо приложить все возможные усилия для предупреждения кишечной эвентрации. Натягивание и завязывание нитей начинают только после наложения всех швов. Инфицированные края раны, включая брюшину и влагалище прямой мышцы живота, иссекают и удаляют. 370
371
(ОКОНЧАНИЕ)
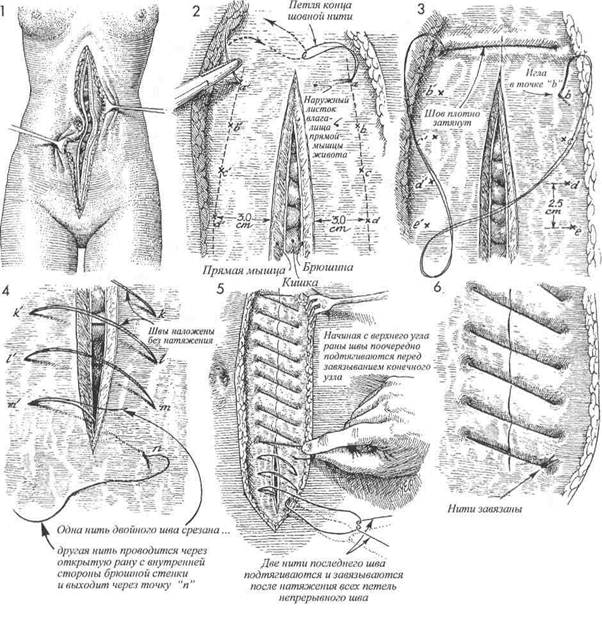
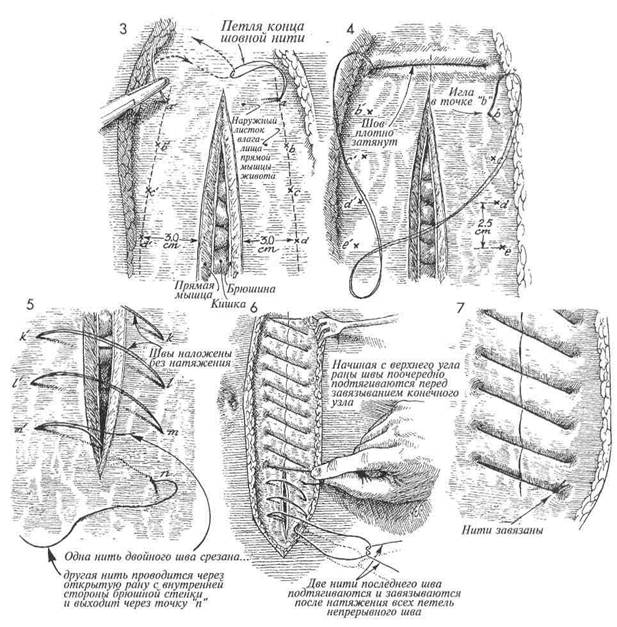
В области верхнего угла лапаротомной раны, расположенного ближе к мечевидному отростку грудины, иглой прокалывают все слои передней брюшной стенки (влагалище прямой мышцы живота, брюшину), проводя лигатуру от точки а к точке а'. После вы-кола из точки а' иглу проводят через петлю, образующуюся на конце шовной нити. Затем иглу проводят через точку b к точке Ь' в 2,5 см от точек а и а' соответственно. При проведении нити через точки с-т и т. д. нити не затягивают. Оставляя нити свободными, хирург имеет возможность наложения шва точно через выбранные точки. После проведения шовной нити через всю длину раны возможно поочередное подтягивание каждого отдельного шва. Особое внимание должно быть уделено накладыванию последнего шва из точки т' в точку п. При этом одну нить двойной шовной лигатуры срезают, в то время как оставшуюся несрезанную проводят иглой через открытую рану с внутренней стороны передней брюшной стенки через точку п наружу.
Швы подтягивают, но не очень плотно. Две нити последнего шва натягивают и завязывают после достаточного для плотного соприкосновения краев раны подтягивания всех петель непрерывного шва. До настоящего времени нет убедительных данных, свидетельствующих о том, что ушивание лапаротомной раны указанным способом уступает требующему больше времени для наложения непрерывному шву Smead-Jones (наложение швов по типу «далеко-близко-близко-далеко») или превосходит его. 372
373
Проводимые хирургические изыскания доказали, что самостоятельное ушивание париетального листка брюшины в тазу и на передней брюшной стенке излишни. А проведенные биофизические исследования, используемые для оценки заживления лапаротомных ран, установили, что узловые швы являются менее прочными, чем непрерывные. Наиболее уязвимым местом любого шва является узел. Поэтому использование большего количества узлов делает линию швов слабее, а применение меньшего количества узлов — сильнее. С внедрением в хирургическую практику синтетических длительно рассасывающихся нитей, особенно состоящих из одного волокна (монофиламентных), весь срединный разрез, от мечевидного отростка до лобка, может быть ушит через все слои с использованием лишь одного узла. Физиологические последствия. Физиологические и биофизические характеристики описывае- МЕТОДИКА: Разрез выполнен от мечевидного отростка грудины. В области верхнего угла лапаротомной раны, расположенного ближе к мечевидному отростку грудины, иглой прокалывают все слои передней брюшной стенки (влагалище прямой мышцы живота, брюшину), проводя лигатуру от точки а к точке а'. После выкола иглу из точки а' проводят через петлю, образующуюся на конце шовной нити.
В последующем иглу проводят через точку b к точке Ь' в 2,5 см от точек а и а' соответственно. При проведении нити через точки с-т и т. д. нити не затягивают. Оставляя нити свободными, хирург имеет возможность наложения шва точно через выбранные точки. После проведения шовной нити через всю длину раны возможно поочередное подтягивание каждого отдельного шва. 374 мого шва основываются на возможности его использования в любой ситуации, где общая фиксация одним швом обширной раны сопряжена в последующем с движением и возможностью разрыва ткани. Ушивание раны с использованием техники одноузлового петлевого шва более надежно при сильном кашле, глубоком дыхании, движении. Такой шов является основой для удержания краев раны вместе, предрасполагает рану к заживлению первичным натяжением, улучшает все ранозаживляющие характеристики, дает возможность заживления без образования участков некроза и вторичного натяжения. Предупреждение. Следует пользоваться мо-нофиламентными нитями. Самые большие раны могут быть закрыты швом из длительно рассасывающейся одноволоконной нити. В некоторых случаях показано применение нерас-сасывающихся монофиламентных синтетических нитей, таких, как нейлон и пролен. Наложение такого непрерывного петлевого шва позволяет обойтись использованием единственного узла. Для ушивания раны указанным швом необходимо отступить от ее краев на ширину до 3 см (шире пальца хирурга) и накладывать отдельные швы на расстоянии 2,5—3 см друг от друга. Для соблюдения биофизических характеристик описываемого шва соответствие указанных величин длины и ширины является необходимым. Особое внимание должно быть уделено наложению последнего шва из точки т' в точку п. При этом одну нить двойной шовной лигатуры срезают, в то время как оставшуюся несрезан-ной проводят иглой через открытую рану с внутренней стороны передней брюшной стенки через точку п наружу. Швы подтягивают, но не очень плотно. Две нити последнего шва натягивают и завязывают после достаточного для плотного соприкосновения краев раны подтягивания всех петель непрерывного шва. До настоящего времени нет убедительных данных, свидетельствующих о том, что ушивание лапаротомной раны указанным способом уступает требующему больше времени для наложения непрерывному шву Smead-Jones (наложение швов по типу «далеко-близко-близко-далеко») или превосходит его.
375 Дата добавления: 2014-12-11 | Просмотры: 1011 | Нарушение авторских прав |
 Улучшение качества шовного материала (стальная проволока, одноволоконный нейлон, пролей и др.) в сочетании с совершенствованием техники ушивания передней стенки влагалища прямой мышцы живота значительно уменьшило количество послеоперационных грыж. Однако иногда они все же возникают.
Улучшение качества шовного материала (стальная проволока, одноволоконный нейлон, пролей и др.) в сочетании с совершенствованием техники ушивания передней стенки влагалища прямой мышцы живота значительно уменьшило количество послеоперационных грыж. Однако иногда они все же возникают.


 РАСХОЖДЕНИЕ ШВОВ РАНЫ ЖИВОТА И ЭВЕНТРАЦИЯ
РАСХОЖДЕНИЕ ШВОВ РАНЫ ЖИВОТА И ЭВЕНТРАЦИЯ Просачивание серозно-геморрагической жидкости сквозь ушитую рану живота является ранним признаком расхождения ее краев с возможной последующей эвентрацией. При появлении описанных признаков хирург должен снять один или два кожных шва и пальпаторно исследовать всю рану, используя стерильную перчатку. Если установлен дефект между краями стенок влагалища прямой мышцы живота, больного необходимо оперировать с целью закрытия раневого дефекта. Расхождение лапаротомной раны может сопровождаться или не сопровождаться кишечной эвентрацией. При развитии последнего осложнения резко увеличивается риск послеоперационной летальности, которая может достигать 30%.
Просачивание серозно-геморрагической жидкости сквозь ушитую рану живота является ранним признаком расхождения ее краев с возможной последующей эвентрацией. При появлении описанных признаков хирург должен снять один или два кожных шва и пальпаторно исследовать всю рану, используя стерильную перчатку. Если установлен дефект между краями стенок влагалища прямой мышцы живота, больного необходимо оперировать с целью закрытия раневого дефекта. Расхождение лапаротомной раны может сопровождаться или не сопровождаться кишечной эвентрацией. При развитии последнего осложнения резко увеличивается риск послеоперационной летальности, которая может достигать 30%.
 РАСХОЖДЕНИЕ ШВОВ РАНЫ ЖИВОТА И ЭВЕНТРАЦИЯ
РАСХОЖДЕНИЕ ШВОВ РАНЫ ЖИВОТА И ЭВЕНТРАЦИЯ

 УШИВАНИЕ ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКИ ОДНОУЗЛОВЫМ ПЕТЛЕВЫМ ШВОМ
УШИВАНИЕ ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКИ ОДНОУЗЛОВЫМ ПЕТЛЕВЫМ ШВОМ Техника закрытия срединных ран передней брюшной стенки претерпевает видоизменения в зависимости от развития физиологических, биофизических теорий их заживления и улучшения качества хирургических нитей. Результаты ушивания срединной раны через все слои, включая брюшину и края влагалища прямой мышцы живота, улучшались в зависимости от качества шовного материала (от шелка и капрона до синтетических шовных нитей тефлона и нейлона).
Техника закрытия срединных ран передней брюшной стенки претерпевает видоизменения в зависимости от развития физиологических, биофизических теорий их заживления и улучшения качества хирургических нитей. Результаты ушивания срединной раны через все слои, включая брюшину и края влагалища прямой мышцы живота, улучшались в зависимости от качества шовного материала (от шелка и капрона до синтетических шовных нитей тефлона и нейлона).