 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Опухоли печени 2 страница
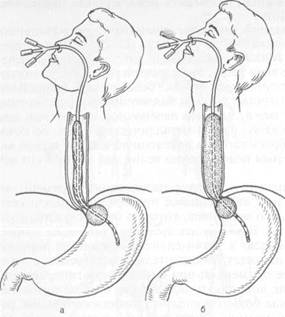
Для лечения асцита у больных с внутри- и надпеченочной формами портальной гипертензии при невозможности создания сосудистых анастомозов применяют внутреннее перитонеовенозное шунтирование с помощью специального зонда с клапаном, обеспечивающим одностороннее перекачивание асцитической жидкости из брюшной полости в яремную вену или повторные инфузии асцитической жидкости в промежуточную вену локтя. В ряде случаев хорошие результаты дает операция наложения лимфовенозного анастомоза на шее. При этом грудной (лимфатический) проток соединяют с яремной веной. У некоторых больных с внутрипеченочной или надпеченочной формами синдрома портальной гипертензии возможно выполнение трансплантации печени — единственной радикальной операции, позволяющей излечить их от данного страдания. Пересадка печени при неподдающемся консервативному лечению циррозе в настоящее время довольно широко используется в ряде стран. Практически это одно из основных показаний к трансплантации печени (см. "Трансплантация органов"). Лечение кровотечения из варикозно-расширенных вен пищевода начинают с консервативных мероприятий: тампонады пищевода зондом Блейк-мора, гемостатической терапии, трансфузии крови и кровезамещающих жидкостей; для снижения портального давления внутривенно вводят питуитрин. Зонд Блейкмора (рис. 12.10) состоит из трехпросветной резиновой
трубки с двумя баллонами. Два канала зонда служат для раздувания баллонов, третий (открывающийся в дистальной части зонда) — для аспирации желудочного содержимого и контроля за эффективностью гемостаза. Зонд вводят через нос в желудок, раздувают дистальный (желудочный) баллон, нагнетая 60—70 мл воздуха. Затем зонд подтягивают до ощущения сопротивления, возникающего при локализации баллона в области кардии.
После этого в пищеводный баллон нагнетают 100—150 мл воздуха. В таком состоянии стенки эластичного баллона оказывают равномерное давление по всей окружности пищевода, сдавливая кровоточащие вены его дистального отдела и кардиального отдела желудка. Через несколько часов ослабляют давление в баллонах, контролируя путем аспирации содержимого желудка через зонд эффект гемостаза. Зонд в пищеводе не должен находиться более 2 сут в связи с опасностью развития пролежней. Флебосклерозирующие препараты (варикоцид, тромбовар и др.), применяемые для остановки кровотечения из варикозно-расширенных вен пищевода, вводят через эзофагоскоп специальной иглой в просвет вены или па-равенозно с целью создания благоприятных условий для слипания стенок варикозно-расширенных вен. Для увеличения эффективности этого метода, для того чтобы добиться стойкого гемостаза, на сутки вводят зонд Блейк-мора. При неэффективности консервативного лечения при кровотечении из варикозно-расширенных вен пищевода в качестве вынужденной меры применяют различные типы хирургических вмешательств. Они направлены на остановку кровотечения и разобщение портокавальных анастомозов гастро-эзофагеальной зоны. В связи с тяжелым состоянием больного наиболее часто используют чрезжелудочную перевязку расширенных вен пищевода и кардии. В последние годы довольно большое распространение получила операция пересечения и одновременного сшивания пищевода с помощью сшивающих аппаратов, аналогичных тем, которые применяются при наложении пищеводно-кишечных анастомозов. Данная методика позволяет полностью пересечь все расширенные вены пищевода. Значительно реже выполняют проксимальную резекцию желудка и абдоминального отдела пищевода, наложение сосудистого прямого портокавального анастомоза. Прогноз неблагоприятный, летальность после этих операций (особенно у лиц с внутрипеченочной формой синдрома) достигает 25 %. 12.10. Печеночная недостаточность Термин "печеночная недостаточность" является собирательным понятием, включающим не только нарушение одной или нескольких функций печени, но и нарушение функционального состояния других жизненно важных органов и прежде всего головного мозга. Этиология и патогенез. Наиболее частыми причинами, ведущими к развитию печеночной недостаточности, являются острый и хронический гепатиты, цирроз печени, заболевания, сопровождающиеся развитием механической желтухи (желчнокаменная болезнь, рак головки поджелудочной железы или большого сосочка двенадцатиперстной кишки, внепеченочных желчных путей). Печеночная недостаточность может быть также вызвана тяжелыми заболеваниями сердечно-сосудистой системы и системы мочевыделения, коллагенозами, тяжелой сочетанной травмой, обширными ожогами, отравлениями гепатотоксичными веществами (четыреххлористым углеродом, дихлорэтаном, некоторыми видами инсектицидов). Она наблюдается также при циррозе печени, в терминальной стадии развития общего гнойного перитонита, после операций на "открытом" сердце с применением искусственного кровообращения, при неадекватной перфузии органов и др. Выделяют острую и хроническую печеночную недостаточность. В зависимости от причины различают эндо- и экзогенную формы. В развитии печеночной недостаточности важная роль принадлежит не только характеру повреждения гепатоцитов (дистрофия, некроз), но и поражению головного мозга, что во многом определяет тяжесть течения болезни. Поражение головного мозга связывают с накоплением в крови различных церебротоксичных веществ: аммиака, ароматических и серосодержащих аминокислот, пировиноградной, молочной кислот и т. п. Клиническая картина и диагностика. Клинические проявления печеночной недостаточности разнообразны и определяются вызвавшей ее причиной. Они также зависят от того, какие функции печени пострадали более всего (белково-синтетическая, пигментообразования, дезинтоксикационная и т. д.). Симптомами печеночной недостаточности являются истеричность кожных покровов и слизистых оболочек, "сосудистые звездочки" на коже туловища (при хронической форме недостаточности), подкожные или под-слизистые кровоизлияния, кровотечения в просвет пищеварительного тракта. При физикальном исследовании выявляют увеличение или, наоборот, уменьшение размеров печени, болезненность ее при пальпации, асцит, спленомегалию. В анализах крови отмечают гипопротеинемию, нарушение соотношения белковых фракций с преобладанием грубодисперсных компонентов (глобулины), гипербилирубинемию, снижение уровня фибриногена, протромбина, холестерина. Содержание трансаминаз повышено. Тимоловая проба, как правило, повышена, сулемовая значительно снижена. Довольно рано выявляют нарушения водно-электролитного обмена (снижение уровня калия и натрия в плазме крови). Тяжесть печеночной недостаточности тесно взаимосвязана с интенсивностью желтухи, гипераммониемии. Источниками последней являются пищевые белки, кровь, изливающаяся в просвет пищеварительного тракта (чаще при кровотечении из варикозно-расширенных вен пищевода). Под влиянием пищеварительных соков и ферментов из белков образуется аммиак. В условиях нарушения дезинтоксикационной функции печени аммиак не подвергается разрушению и попадает в общий кровоток, оказывая токсическое действие на головной мозг. Степень тяжести печеночной недостаточ- ности определяет выраженность нервно-психических расстройств. На ранних стадиях выявляют психическую депрессию или, наоборот, эйфорию, которые часто сменяют друг друга. Позднее происходят изменения неврологического статуса: нарушение координации движения, речи, заторможенность сознания. В финальной стадии болезни развивается коматозное состояние, тяжесть которого целесообразно определять по шкале Глазго. Диагноз печеночной недостаточности ставят на основании данных анамнеза, клинического обследования, лабораторных анализов, отражающих состояние различных функций печени, а также электроэнцефалографии. Лечение. Все мероприятия начинают с лечения основного заболевания, послужившего причиной его развития. При обтурационной желтухе показано оперативное лечение, направленное на восстановление оттока желчи и снижение уровня билирубина в крови. В зависимости от уровня препятствия в желчных путях используют наружное отведение желчи (холангиосто-мию) или наложение внутренних билиодигестивных анастомозов (с тощей или двенадцатиперстной кишкой). При отравлении гепатотоксичными ядами проводят массивную инфузионную антитоксическую терапию. Питание должно быть высококалорийным с резким ограничением вводимого в организм белка. При портальном циррозе печени, осложненном кровотечением из варикозно-расширенных вен пищевода, необходимо эвакуировать излившуюся кровь путем аспирации ее из желудка и толстой кишки с помощью очистительных клизм. Назначают антибиотики, не всасывающиеся из просвета пищеварительного тракта, для подавления микрофлоры, ведущей к разложению крови и образованию аммиака. Перспективным направлением в лечении печеночной недостаточности можно считать плазмо- и гемосорбцию, плазмаферез, наружное дренирование грудного протока, а при печеночной гипоксии — гипербарическую ок-сигенацию. Глава 13 ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ Печеночные протоки правой и левой долей печени в области ее ворот, соединяясь вместе, образуют общий печеночный проток — ductus hepaticus. Ширина его 0,4—1 см, длина около 2,5—3,5 см. Общий печеночный и пузырный протоки, соединяясь, образуют общий желчный проток — ducts choledocluis. Длина общего желчного протока 6—8 см, ширина 0,5—1,0 см. В общем желчном протоке выделяют четыре отдела: супрадуоденальный, расположенный над двенадцатиперстной кишкой, ретродуоденальный, проходящий позади верхнегоризонтальной части двенадцатиперстной кишки, ретропанкреатический, расположенный позади головки поджелудочной железы, и интрамуральный, находящийся в стенке вертикального отдела двенадцатиперстной кишки (рис. 13.1). Дистальный отдел общего желчного протока образует большой сосочек двенадцатиперстной кишки (фатеров сосок), расположенный в подслизистом слое кишки. Фатсров сосок обладает автономной мышечной системой, его мышечная часть состоит из продольных, циркулярных и косых волокон. К фатерову соску подходит проток поджелудочной железы, образуя вместе с терминальным отделом общего желчного протока ампулу большого сосочка двенадцатиперстной кишки. В более редких случаях общий желчный проток и проток поджелудочной железы открываются на вершине большого сосочка двенадцатиперстной кишки отдельными отверстиями. Иногда они раздельно впадают в двенадцатиперстную кишку на расстоянии 1—2 см один от другого. Желчный пузырь расположен на нижней поверхности печени в небольшом углублении Большая часть его поверхности покрыта брюшиной, за исключением области, прилежащей к
Стенка желчного пузыря состоит из трех оболочек: слизистой, мышечной и фиброзной. Слизистая оболочка пузыря образует многочисленные складки. В области шейки пузыря и начальной части пузырного протока она формирует спиральную складку (клапаны Гейстера). В дистальном отделе пузырного протока складки слизистой оболочки вместе с пучками гладкомышечных волокон образуют сфинктер Люткенса. Множественные выпячивания слизистой оболочки, расположенные между мышечными пучками, носят название синусов Рокитанского—Ашоффа. В фиброзной оболочке печени в области ложа пузыря расположены аберрантные печеночные канальцы, не сообщающиеся с просветом желчного пузыря. Повреждение их во время выделения желчного пузыря из ложа печени может привести к желчеистечению. Кровоснабжение желчного пузыря осуществляет пузырная артерия, идущая к нему со стороны шейки одним или двумя стволами от собственной печеночной артерии или се правой ветви. Известно много других вариантов отхождения пузырной артерии, которые необходимо знать хирургу. Лимфоотток происходит в лимфатические узлы ворот печени и лимфатическую систему самой печени. Иннервации желчного пузыря осуществляется из печеночного сплетения, образованного ветвями чревного сплетения, левого блуждающего нерва и правого диафрагмального нерва. Желчь, продуцируемая в печени и поступающая во внепеченочные желчные протоки, состоит из воды (97 %), желчных солей (1—2 %), пигментов, холестерина и жирных кислот (около 1 %). Средний дебит выделения желчи печенью 40 мл/мин, в сутки в кишечник поступает около 1 л желчи. В межпищеварительный период сфинктер Одди находится в состоянии сокращения. При достижении определенного уровня давления в общем желчном протоке сфинктер Люткенса раскрывается, и желчь из печеночных протоков попадает в желчный пузырь. Через стенку желчного пузыря происходит всасывание воды и электролитов; концентрация желчи в связи с этим возрастает, желчь становится более густой и темной. Содержание основных компонентов желчи (желчные кислоты, пигменты холестерина, кальция), содержащихся в пузыре, повышается в 5—10 раз. При попадании на слизистую оболочку двенадцатиперстной кишки пищи, кислого желудочного сока, жиров в кровь выделяются интестинальные гормоны (холецистокинин, секретин, эндорфины и др.), которые вызывают одновременное сокращение желчного пузыря и расслабление сфинктера Одди. Когда химус покидает двенадцатиперстную кишку, содержимое ее вновь становится щелочным, выделение в кровь гормонов прекращается и сфинктер Одди сокращается, препятствуя дальнейшему поступлению желчи в кишечник. 13.1. Специальные методы исследования Ультразвуковое исследование является основным методом диагностики заболеваний желчного пузыря и желчных протоков, позволяющим определить даже мелкие (размером I—2 мм) конкременты в просвете желчного пузыря (реже в желчных протоках), толщину его стенки, скопление жидкости вблизи него при воспалении. Кроме того, УЗИ выявляет дилатацию желчных путей, изменение размеров и структуры поджелудочной железы. УЗИ может быть использовано для наблюдения за динамикой воспалительного или другого патологического процесса. Холецистохолангиография (пероральная, внутривенная, инфузионная) — метод недостаточно информативный, не применим при обтурационной желтухе и при непереносимости йодсодержащих препаратов. Холецистохолангиография показана в случаях, когда УЗИ выполнить невозможно. Ретроградная панкреатохолангиорентгенография (контрастирование желчных протоков с помощью эндоскопической канюляции большого сосочка двенадцатиперстной кишки и введения контрастного вещества в общий желчный проток) — ценный метод диагностики поражения магистральных желчных путей. Особенно важную информацию он может дать при механической желтухе различного генеза (определяют уровень, протяженность и характер патологических изменений). Чрескожно-чреспеченочную холангиографию применяют при обтурационной желтухе, когда нет возможности выполнить ретроградную панкреатохо-лангиографию. При этом под контролем УЗИ и рентгенотелевидения производят чрескожно-чреспеченочную пункцию расширенного желчного протока правой или левой доли печени. После эвакуации желчи в просвет желчного хода вводят 100—120 мл контрастного вещества (верографин и др.), что позволяет получить четкое изображение внутрипеченочных и внепеченочных желчных путей, определить причину механической желтухи и уровень препятствия. Исследование обычно выполняют непосредственно перед операцией (опасность желчеистечения из места пункции). Рентгеноконтрастное исследование желчного пузыря и желчных путей может быть также произведено с помощью чрескожно-чреспеченочной пункции желчного пузыря под контролем УЗИ или во время лапароскопии. Компьютерная томография печени обычно используется при злокачественных новообразованиях желчных путей и желчного пузыря для определения распространенности опухоли, уточнения операбельное™ (наличие метастазов). Кроме того, под контролем компьютерной томографии может быть выполнена пункция желчного пузыря или внутрипеченочных желчных протоков с последующим введением в их просвет контрастного вещества для рентгенографии. 13.2. Врожденные аномалии развития желчевыводящих протоков Атрезия и пороки развития внутри- и внепеченочных протоков, препятствующие нормальному оттоку желчи, встречаются сравнительно часто и требуют срочного хирургического вмешательства. Основным проявлением порока является обтурационная желтуха, которая появляется у ребенка при рождении и прогрессивно нарастает. За счет внутрипеченочного блока быстро развивается билиарный цирроз печени с портальной гипертензией, появляются нарушения белкового, углеводного, жирового обмена, а также свертывающей системы крови (гипокоагуляция). Лечение. Пороки развития желчных протоков, нарушающие отток желчи, подлежат оперативному лечению — наложению билиодигестивных анастомозов между вне- или внутрипеченочными желчными протоками и кишкой (тощей или двенадцатиперстной) или желудком. При атрезии внутрипеченоч-ных желчных протоков оперативное вмешательство невозможно. В этих случаях единственным шансом на спасение жизни больного является пересадка печени. Киста общего желчного протока. Киста представляет собой локальное шаровидной или овальной формы расширение обшего печеночного или общего желчного протоков размером от 3—4 до 15—20 см. Болезнь проявляется тупыми болями в эпигастрии и правом подреберье, обтурационной желтухой за счет застоя густой желчи в полости кисты. Диагностика сложна, требует применения современных инструментальных способов исследования: УЗИ, компьютерной томографии, холангиографии, лапароскопии. Лечение. Для оттока желчи накладывают билиодигестивные анастомозы между кистой и двенадцатиперстной или тощей кишкой (с иссечением большей части стенок кисты или без иссечения). 13.3. Повреждения желчных путей Повреждения желчных путей бывают открытыми или закрытыми. Открытые возникают при ранениях огнестрельным или холодным оружием, во время оперативного вмешательства. Закрытые возникают при тупой травме живота. За исключением интраоперационных травм, все другие повреждения внепеченочных желчных путей сочетаются с повреждениями печени, желудка, кишечника и т. п. Лечение оперативное. Выбор метода операции зависит от характера повреждения желчных путей, размеров раны, общего состояния больного. Интраоперационные повреждения внепеченочных желчных протоков встречаются при холецистэктомии, когда затруднена ориентировка в анатомических образованиях из-за воспалительных и рубцовых изменений в области шейки пузыря и печеночно-двенадцатиперстной связки, аномалий строения желчных протоков или вариантов расположения желчных протоков, а также в результате технических ошибок хирурга. Чаще происходит ранение стенки правого печеночного или общего желчного протока, реже — их полное пересечение или лигирование, когда эти анатомические образования принимают за пузырный проток. Повреждения внепеченочных желчных путей встречаются при резекции желудка, особенно по поводу низких постбульбарных язв двенадцатиперстной кишки. Возможно пристеночное ранение общего желчного протока или его полное пересечение. В большинстве случаев повреждение магистральных желчных протоков выявляют в ходе операции, реже — в послеоперационном периоде, при развитии наружных желчных свищей или обтурационной желтухи. Оперативная коррекция повреждений внепеченочных желчных путей требует в каждом наблюдении индивидуального выбора восстановительно-реконструктивной операции. 13.4. Желчнокаменная болезнь Желчнокаменная болезнь является распространенным заболеванием, развивающимся у людей в возрасте старше 40 лет. Особенно часто это заболевание наблюдают среди городского населения индустриально развитых
Этиология и патогенез. Морфологическим субстратом желчнокаменной болезни являются конкременты в желчном пузыре и в желче-выводящих протоках, состоящие из обычных компонентов желчи — билирубина, холестерина, солей кальция. Чаще всего встречаются смешанные камни, содержащие в большей или меньшей пропорции указанные компоненты. При значительном преобладании одного из компонентов говорят о холестериновых (около 90 %), пигментных или известковых конкрементах. Их размеры варьируют от 1—2 мм до 3—5 см; форма может быть округлой, овальной, в виде многогранника и т. д. Основным местом образования желчных конкрементов является желчный пузырь, в очень редких случаях — желчные пути. Выделяют три основные причины их образования: застой желчи в пузыре, нарушение обмена веществ, воспалительные изменения в стенке желчного пузыря. При нарушении обмена веществ имеет значение не столько уровень концентрации холестерина в желчи, сколько изменение соотношения концентрации холестерина, фосфолипидов (лецитина) и желчных кислот. Желчь становится ли-тогенной при увеличении в ней концентрации холестерина и уменьшении концентрации фосфолипидов и желчных кислот (рис. 13.2). В пресыщенной холестерином желчи он легко выпадает в виде кристаллов из нарушенного коллоида желчи. Известно, что желчнокаменная болезнь часто развивается у больных с такими заболеваниями обмена веществ, как диабет, ожирение, гемолитическая анемия. В связи с длительным, хотя и нерезко выраженным, застоем желчи в пузыре она инфицируется. Инфекция приводит к повреждению стенки желчного пузыря, слущиванию ее эпителия. Возникают так называемые первичные ядра преципитации (бактерии, комочки слизи, клетки эпителия), служащие основой для аккумуляции выпадающих кристаллов основных составных частей желчи, находившихся до этого в коллоидном состоянии. Далее повреждение стенки желчного пузыря нарушает процесс всасывания некоторых компонентов желчи, изменяет их физико-химическое соотношение, что также способствует камнеобразованию. Кроме того, при холестазе в желчи, находящейся в желчном пузыре, может повышаться концентрация холестерина, билирубина, кальция, что увеличивает литогенность желчи. Этому способствуют прием богатой холестерином пищи, ожирение, прием оральных контрацептивов. Клиническая картина и диагностика. Желчнокаменная болезнь может протекать бессимптомно. Конкременты в желчном пузыре обнаруживают как случайную находку при обследовании пациентов по поводу другого заболевания, при операциях на органах брюшной полости или во время вскрытия. Наиболее часто желчнокаменная болезнь проявляется печеночной (желчной) ко л и ко й. Причинами возникновения болевого приступа являются ущемление конкремента в шейке желчного пузыря или пузырном протоке, повышение давления в желчном пузыре или протоках вследствие нарушения оттока желчи. Боли возникают чаще всего после погрешности в диете (жирная, острая пища), при физической нагрузке, психоэмоциональном напряжении, тряской езде, имеют интенсивный режущий, колющий, раздирающий, реже приступообразный характер, локализуются в правом подреберье и эпигастральной области. Боли часто иррадии-руют в поясничную область, правую лопатку, правое предплечье (раздражение ветвей правого диафрагмального нерва), реже — в область сердца, симулируя приступ стенокардии (симптом Боткина, холецистокоронарный симптом). Часто приступ печеночной колики сопровождается тошнотой и многократной рвотой с примесью желчи, не приносящей больному облегчения. Колика может длиться от нескольких минут до нескольких часов. Больные при этом беспокойны, часто меняют позу, стараясь найти удобное положение, при котором уменьшается интенсивность боли. Температура тела во время приступа остается нормальной. При осмотре отмечается умеренная тахикардия — до 100 ударов в 1 мин. Язык влажный, обложен беловатым налетом. Обращает на себя внимание некоторое вздутие живота, правая половина брюшной стенки иногда отстает при акте дыхания. При перкуссии и пальпации живота возникает резкая болезненность в правом подреберье, особенно в месте проекции желчного пузыря. Защитное напряжение мышц отсутствует или выражено незначительно. Определяются положительные симптомы Ортнера, Георгиевского—Мюсси (болезненность при надавливании между ножками грудино-ключично-сосцевидной мышцы). Симптомов раздражения брюшины нет. Количество лейкоцитов в крови нормальное. Приступ болей проходит самостоятельно или после введения спазмолитических средств, способствующих восстановлению оттока желчи. 13.4.1. Хронический калькулезный холецистит Клиническая картина и диагностика. После прекращения приступа печеночной колики пациенты могут чувствовать себя здоровыми (бессимптомная стадия хронического холецистита). Однако нередко у них сохраняются симптомы болезни, характерные для хронического холецистита — тяжесть и тупые боли в правом подреберье, усиливающиеся после еды, особенно при погрешности в диете, метеоризм, понос после жирной пиши, чувство горечи во рту и изжога, связанные с дуоденогастральным и гастроэзофагеаль-ным рефлюксами. Первично-хронический калькулезный холецистит может протекать с указанными симптомами без приступов печеночной колики. Осложнения. Осложнениями калькулезного холецистита являются холе-дохолитиаз, холангит, рубцовые стриктуры терминального отдела общего желчного протока, внутренние билиодигестивные свищи, водянка желчного пузыря. Холедохолитиаз — наличие конкрементов в общем желчном протоке — одно из наиболее частых осложнений желчнокаменной болезни. Улиц пожилого и старческого возраста холедохолитиаз наблюдают в 2—3 раза чаще. Конкременты в общий желчный проток попадают в подавляющем боль- 38I шинстве случаев из желчного пузыря. Миграция их возможна при коротком широком пузырном протоке, пролежне в области шейки желчного пузыря или кармана Гартмана с образованием широкого свища между желчным пузырем и общим желчным протоком. У некоторых больных (1—4 %) возможно первичное образование конкрементов в желчевыводящих путях. Холедохолитиаз может длительное время протекать бессимптомно. Даже при множественных конкрементах в общем печеночном и общем желчном протоках нарушения пассажа желчи возникают далеко не всегда. Желчь как бы обтекает конкременты, находящиеся в общем желчном протоке, свободно поступая в двенадцатиперстную кишку. При миграции конкрементов в наиболее узкие отделы общего печеночного и общего желчного протоков — его терминальный отдел и в ампулу большого сосочка двенадцатиперстной кишки — может возникнуть препятствие оттоку желчи в кишечник, что клинически проявляется обтурационной желтухой. Камень может изменить свое положение при возникшей желчной гипертензии. Это приведет к восстановлению оттока желчи до следующего обострения. Такие камни называют вентильными. При ущемлении конкремента в ампуле большого сосочка двенадцатиперстной кишки наряду с нарушением оттока желчи и обтурационной желтухой происходит нарушение оттока панкреатического сока, часто развивается острый или хронический билиарный панкреатит. Желтуха является основным клиническим признаком холедохолитиа-за. Иногда она носит ремиттирующий характер — при наличии так называемого вентильного камня терминального отдела общего желчного протока. При стойкой окклюзии камнем терминального отдела общего желчного протока возникает гипертензия в желчных путях. Клинически это проявляется тупыми болями в правом подреберье и желтухой. При дальнейшем повышении давления во внепеченочных желчных протоках просвет последних расширяется и конкремент как бы всплывает и перемещается в проксимальные отделы общего печеночного и общего желчного протоков, желтуха уменьшается и может вовсе исчезнуть на некоторое время. Дата добавления: 2015-01-18 | Просмотры: 723 | Нарушение авторских прав |
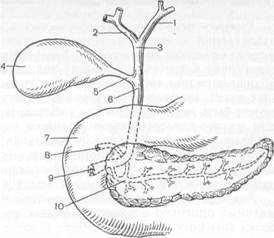 печени. Емкость пузыря 50—70 мл. Его форма и размеры могут претерпевать изменения при воспалительных и Рубцовых изменениях в пузыре и вблизи него. Выделяют дно, тело и шейку желчного пузыря, которая переходит в пузырный проток. Часто в шейке желчного пузыря образуется бухтообразное выпячивание — карман Гартмана. Пузырный проток чаще впадает в правую полуокружность общего желчного протока под острым углом. Имеются и другие варианты впадения пузырного протока; в правый печеночный проток, в левую полуокружность общего протока. При низком впадении протока пузырный проток на большом протяжении сопровождает общий печеночный проток.
печени. Емкость пузыря 50—70 мл. Его форма и размеры могут претерпевать изменения при воспалительных и Рубцовых изменениях в пузыре и вблизи него. Выделяют дно, тело и шейку желчного пузыря, которая переходит в пузырный проток. Часто в шейке желчного пузыря образуется бухтообразное выпячивание — карман Гартмана. Пузырный проток чаще впадает в правую полуокружность общего желчного протока под острым углом. Имеются и другие варианты впадения пузырного протока; в правый печеночный проток, в левую полуокружность общего протока. При низком впадении протока пузырный проток на большом протяжении сопровождает общий печеночный проток.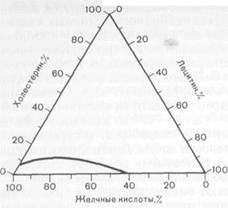 стран Европы и Северной Америки. По данным большинства исследователей, около 10 % мужчин и до 25 % женщин стран Европы страдают желчнокаменной болезнью. У лиц старше 70 лет этот показатель возрастает до 30—40 %. Значительно чаще болеют женщины.
стран Европы и Северной Америки. По данным большинства исследователей, около 10 % мужчин и до 25 % женщин стран Европы страдают желчнокаменной болезнью. У лиц старше 70 лет этот показатель возрастает до 30—40 %. Значительно чаще болеют женщины.