|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
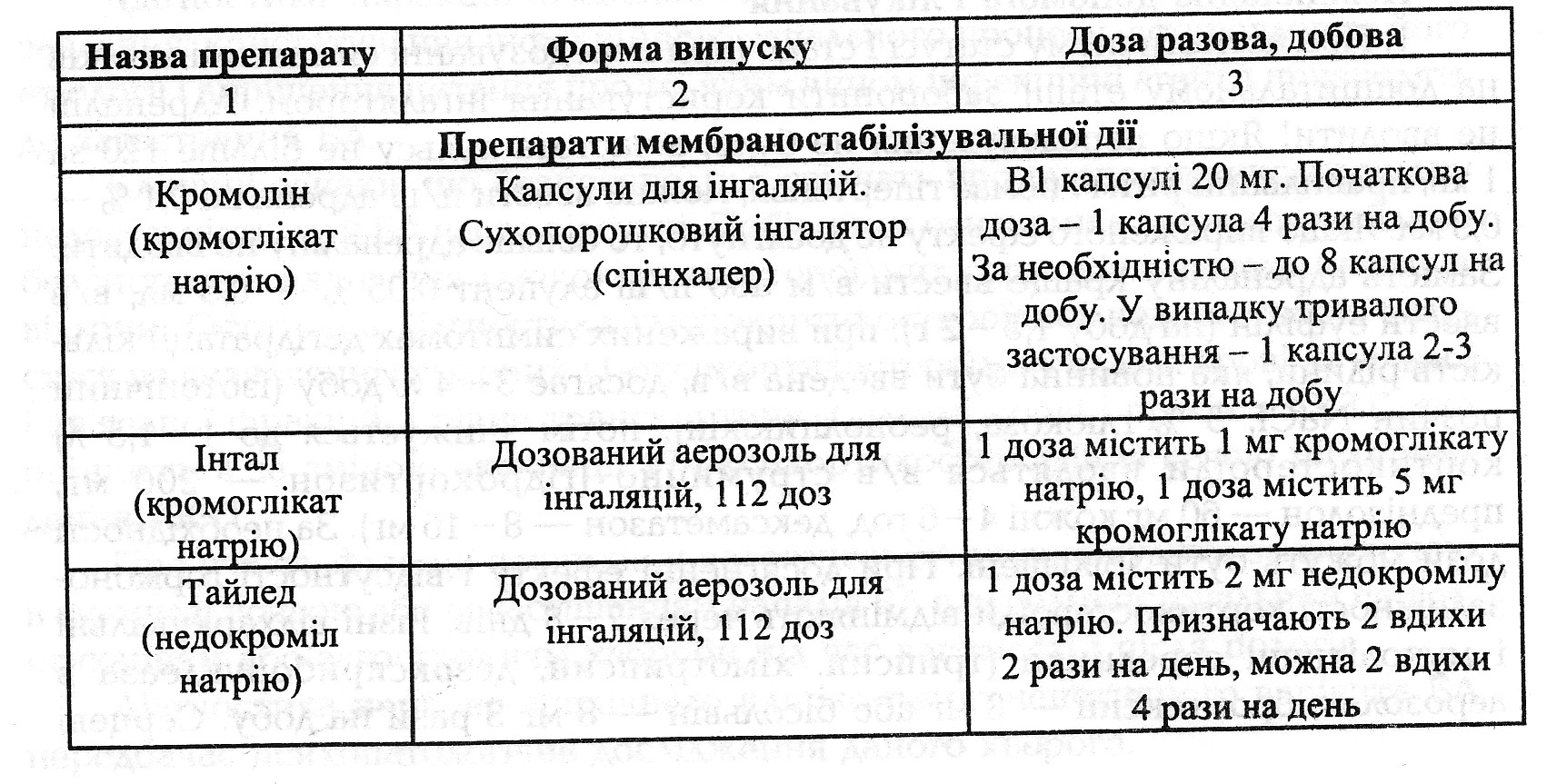
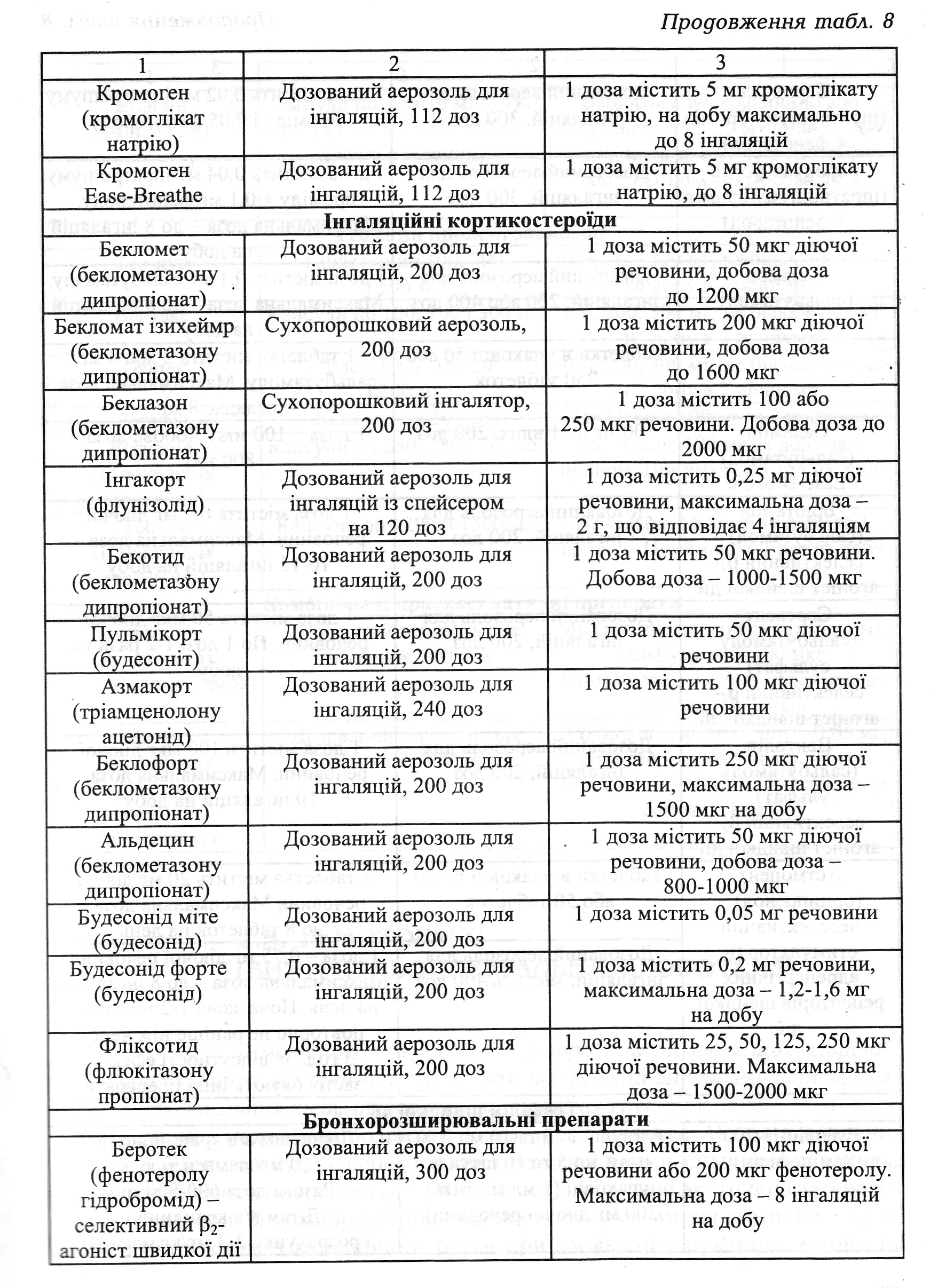
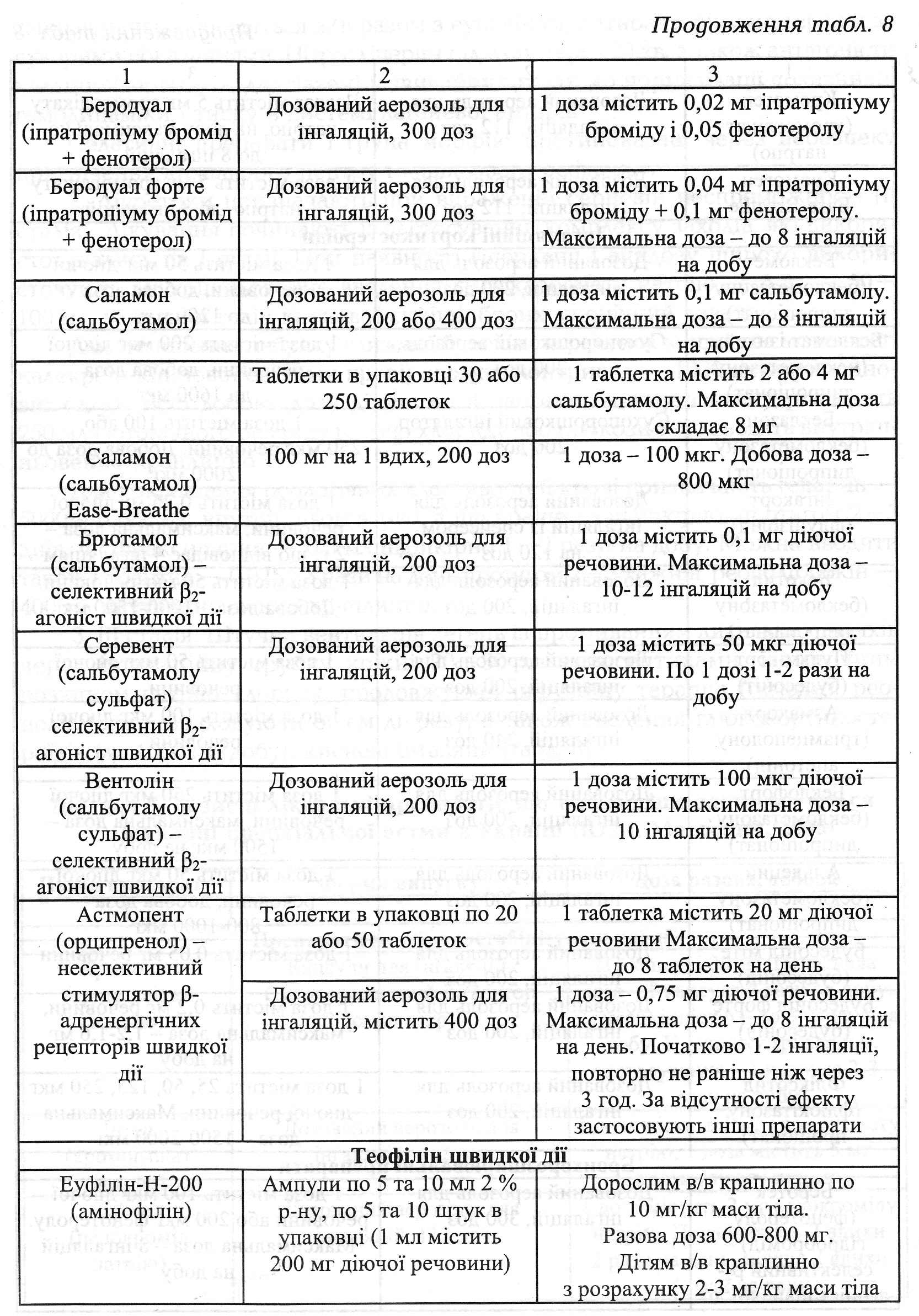
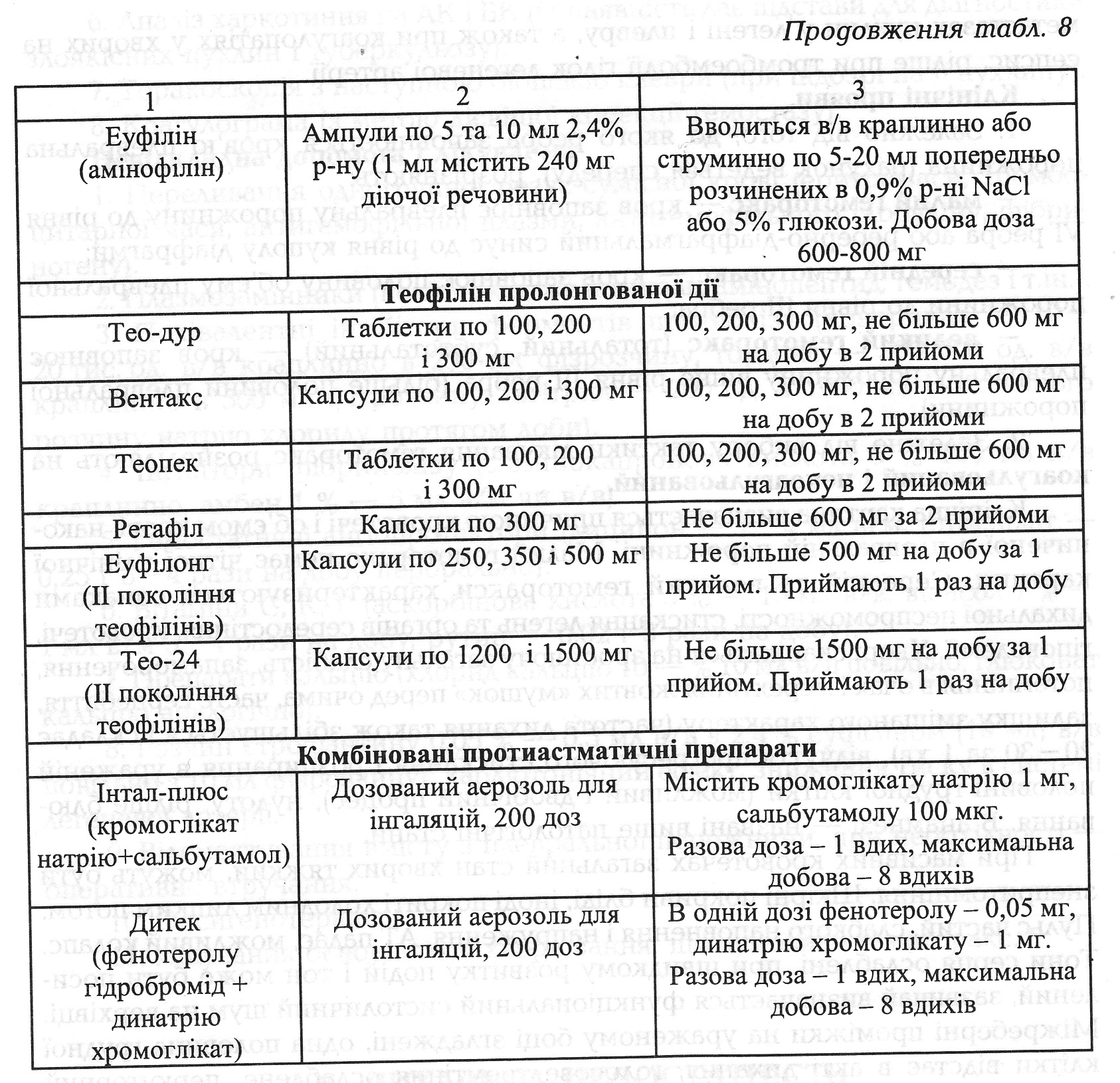
Невідкладна допомога i лікування. 1. При астматичному статусі І стадії (при передозуванні симпатоміметиків на дошпитальному етапі) заборонити користування інгалятором1. При астматичному статусі І стадії (при передозуванні симпатоміметиків на дошпитальному етапі) заборонити користування інгалятором. Адреналін не вводити! Якщо передозування не було, а частота пульсу не більше 120 за 1 хв, правильний ритм i немає гіпертензії, можна ввести п/ш адреналін 0,1 % — 0,3 мл. Якщо вираженого ефекту не досягнуто, то 6ільше адреналіну не вводити. 3амість адреналіну краще ввести в/м або п/ш алупент 0,05 % — 0,5 мл; в/в ввести еуфілін (на добу 1,5-2 г); при виражених симптомах дегідратації кількість рідини, яка повинна бути введена в/в, досягає 3— 4 л/добу (ізотонічний розчин NaCI, 5% глюкоза, реополіглюкін), потім знижується до 1-1,5 л) кортикостероїди вводяться в/в струминно (гідрокортизон — 200 мг, преднізолон — 60 мг кожні 4— 6 год, дексаметазон — 8-16 мг). 3а необхідності дози можуть 6ути збільшені. При досягненні ефекту i відсутності гормонозалежності кортикостероїди відміняють через 7 — 8 днів. Різні відхаркувальні i муколітичні середники (трипсин, хімотрипсин, дезоксирибонуклеаза в аерозолях, бромгексин — 8 мг або бісольвін - 8 мг 3 рази на добу. Серцеві глікозиди часто вводяться в/в разом 3 еуфіліном; антибактеріальна терапія за суворими показаннями. Нітрогліцерин під язик через 20 хв, а також антагоністи кальцію (верапаміл, дилтіазем) у звичайних дозах, до нормалізації показників гемодинаміки i тиску в системі легеневої артерії. Седативні препарати i група морфію протипоказані через небезпеку пригнічення дихального центру i кашльового рефлексу. 2. Діуретики призначають при вираженій серцевій неспроможності (ІІ стадія). Лікування починають із застосування комплексу заходів, які використовувались на І стадії. При наявності гіперкапнії i ацидозу широко використовують внутрішньовенне введення гідрокар6онату натрію - 5 % - 50 - 100 мл, вдихання гелій-кисневої суміші, бронкоскопічний лаваж. Для зменшення набряку слизової бронхів (за рахунок зниження активності калекреїнкінінової системи крові) вводять контрикал - 1000 антитрипсинових од/кг. Всю добову дозу ділять на 4 частини, кожну частину розводять 250 мл ізотонічного розчину натрію хлориду або глюкози 5% i вводять внутрішньовенно краплинно. Для покращання реологічних властивостей крові призначають гепарин - 5000 -10000 од. внутрішньом'язово, а ще краще - підшкірно, протягом 2- 3 днів, чи фраксипарин - 0,3 мл підшкірно 1- 2 рази на добу. Можна вводити також курантил - 0,025 г 3 рази на день протягом 2- З тижнів, реополіглюкін - 400 мл внутрішньовенно краплинно. ІІІ стадія. Штучна вентиляція легень із промиванням дикальних шляхів через інтубаційну трубку кожні 20 - 30 хв антисептиками, ізотонічним розчином натрію хлориду, продовжуючи інфузійну терапію (гемодез, реополіглюкін), враховуючи об'єм діурезу, а також введення глюкокортикостероїдів (до 1000 мг/добу), кисневі інгаляції (табл. 8).
ГЕМОТОРАКС (ВНУТРІШНЬОПЛЕВРАЛЬНА КРОВОТЕЧА) Гемоторакс — крововилив у порожнину плеври, що зустрічається при пухлинах, геморагічних діатезах, перфорації аневризми аорти, розривах підплевральних кіст, туберкульозі, травмах грудної клітки i m. ін. Причини i механізми розвитку. Гемоторакс виникає: 1) при порушенні цілісності легеневих судин, середостіння та грудної клітки, судинних пухлинах, різних торакальних операціях (5-10 % випадків), запальній деструкції легеневої тканини i плеври; 2) без порушення цілісності стінок великих судин внаслідок пропотівання крові з капілярного русла при злоякісних пухлинах легень та метастазах пухлин у легені i плевру, а також при коагулопатіях у хворих на сепсис, рідше при тромбоемболії гілок легеневої артерії. Дата добавления: 2015-11-25 | Просмотры: 460 | Нарушение авторских прав |