|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ВЕДЕНИЕ РОДОВВедение периода раскрытия шейки матки. При целом плодном пузыре роженице разрешают стоять и ходить около кровати. Обеспечить регулярный прием легкоусвояемой пищи. Рекомендуются молоко, жидкие каши, протертые супы, кисели, чай. Профилактика инфицирования. Выделяют индивидуальное судно, которое после каждого использования дезинфицируют. Каждые 6 ч, а также после дефекации и перед влагалищным исследованием наружные половые органы обмывают дезинфицирующим раствором (раствором фурацилина). Перед влагалищным исследованием их обрабатывают также 5% спиртовым раствором йода или 0,5% раствором хлоргексидина. Наблюдение: самочувствие (степень болевых ощущений, наличие усталости, головокружения, головной боли, расстройств зрения), выслушивать сердце, систематически исследовать пульс и измерять АД, Температуру тела, за функцией мочевого пузыря и кишечника, за характером родовой деятельности, состоянием матки, раскрытием шейки матки, продвижением головки плода и его состоянием. Гистерографии — регистрация сократительной деятельности матки. Определение степени раскрытия шейки матки - измеряют высоту стояния контракционного кольца над лобковым симфизом. Разрыв плодного пузыря и излитие околоплодных вод — ответственный момент Р. и требует особого внимания. Примесь мекония в околоплодных водах обычно указывает на начинающуюся гипоксию плода, примесь крови — на разрыв краев маточного зева, отслоение плаценты. Аускультация сердцебиений плода в период раскрытия шейки матки при ненарушенном плодном пузыре проводится через каждые 15—20 мин, а после излития околоплодных вод — через 5—10 мин.
Ведение периода изгнания плода. Роженицу помещают на специальную кровать (А.Н. Рахмановым). Лежа на спине с согнутыми в коленных и тазобедренных суставах ногами, роженица во время потуг ступнями упирается в кровать, руками держится за специальные ручки. Плод чаще страдает именно в этот период родов, т.к. сдавливается его головка и повышается внутричерепное давление, а при сильных и длительных потугах нарушается маточно-плацентарное кровообращение. Cледует выслушивать его сердечные тоны и подсчитывать частоту сердечных сокращений после каждой потуги (не реже чем каждые 10—15 мин). Момент врезывания головки плода. Наружные половые органы обмывают дезинфицирующим раствором. Правой рукой осуществляют защиту промежности, поддерживая ее ладонью, а левой (при переднем виде затылочного предлежания плода) задерживают преждевременное разгибание головки. В паузах между потугами пальцы левой руки лежат на головке плода, а правой рукой он устраняет чрезмерное растяжение тканей для этого клитор и малые половые губы «спускают» с рождающегося затылка плода. С момента рождения затылка плода и до момента выведения всей головки роженице запрещают тужиться. Если возникает угроза разрыва промежности (побледнение кожи, появление трещин), ее рассекают (Перинеотомия). Сразу после рождения головки электроотсосом, удаляют содержимое полости рта и носовых ходов плода. Родившаяся головка плода поворачивается личиком к правому или левому бедру матери (в зависимости от позиции). Сначала способствуют рождению верхней трети плечика, обращенного кпереди, а затем заднего, осторожно «сводя» с него промежность. После рождения плечевого пояса плода обеими руками осторожно обхватывают его грудную клетку и направляют туловище кверху, при этом рождение нижней части туловища происходит без затруднений.
Ведение последового периода родов. После рождения ребенка роженица продолжает лежать на спине. Под крестец подкладывают стерильный лоток для сбора выделяющейся из родовых путей крови. Постоянно наблюдают за состоянием роженицы (жалобы, цвет кожи, АД, пульс и др.) При кровопотере, не превышающей 250 мл ожидают (не более 20—30 мин) самопроизвольного рождения последа. Признаки отделения плаценты: Признак Шредера — изменение формы матки и высоты стояния ее дна, матка приобретает удлиненную форму и отклоняется вправо, дно ее ниже пупка по средней линии живота, Признак Кюстнера — Чукалова — при надавливании ребром ладони на переднюю брюшную стенку роженицы над лобковым симфизом наружная (видимая) часть пуповины в случае отделившейся плаценты не втягивается во влагалище. Если послед не отделяется: прием Креде — Лазаревича. После наружного массажа матки дно матки захватывают рукой так, чтобы большой палец располагался на передней поверхности матки, а четыре других — на задней. Сжимая пальцы и надавливая на дно матки в направлении к крестцу, выделяют послед. Исследование последа. материнскую поверхность; в норме она гладкая с ровными краями, дольки выражены отчетливо и покрыты тонким слоем децидуальной оболочки матки, без дефектов. Плодовая поверхность и плодные оболочки. Наличие между плодными оболочками оборванных сосудов, отходящих от края плаценты, указывает на оставшиеся в матке дольки плаценты. При нарушении целости плаценты необходимо провести ручное обследование матки (в полость матки под наркозом с соблюдением правил асептики вводят руку, которой исследуют стенки матки) и выделить задержавшуюся часть плаценты. После рождения последа промежность обмывают дезинфицирующим раствором, осматривают вход во влагалище, промежность на разрывы. После родов родильница остается в родильной комнате в течение 2—3 ч. Наблюдают за ее состоянием, пульс, пальпируют матку, следят за выделениями из влагалища. Если к состояние родильницы удовлетворительное, матка плотная, отсутствуют признаки кровотечения, ее перевозят в послеродовое отделение.
Тазовые предлежания — положения плода в матке, при которых предлежит, тазовый конец плода. Различают ягодичное и ножное предлежания. При чисто ягодичном ко входу в малый таз матери обращены ягодицы плода, ножки его согнуты в тазобедренных суставах, разогнуты в коленных суставах и вытянуты вдоль туловища. При смешанном ягодичном над входом в малый таз находятся ягодицы и стопы плода, ножки согнуты в тазобедренных и коленных суставах. При полном ножном предлежат обе стопы, при неполном одна стопа. Причины: снижение тонуса и возбудимости матки, пороки развития и опухоли матки, узкий таз, мало- и многоводие, предлежание плаценты, аномалии развития плода, короткая пуповина, многоплодие. Диагностика. УЗИ, наружное акушерское и влагалищное исследование. В случае ягодичного предлежания плода при наружном исследовании над входом в малый таз пальпируется крупная, неправильной округлой формы, мягкой консистенции, небаллотирующая предлежащая часть плода. В области дна матки твердая, круглая, баллотирующая часть плода — головка. Характерно высокое стояние дна матки. Сердцебиение плода обычно выслушивается на уровне пупка или выше. При влагалищном исследовании прощупывают мягкую объемистую часть плода, при достаточном раскрытии шейки матки — седалищные бугры, заднепроходное отверстие и крестец плода. По положению крестца уточняют позицию (отношение спинки плода к правой или левой стороне матки) и вид позиции плода (отношение спинки плода к передней или задней стенке матки). Механизм, течение и ведение родов. Различают шесть моментов механизма родов. Первый момент — внутренний поворот ягодиц плода, ягодица, обращенная кпереди подходит под лобковую дугу, обращенная кзади устанавливается над копчиком. Второй момент — боковое сгибание поясничного отдела позвоночника плода. При этом ягодица, обращенная кзади, показывается над промежностью, и вслед за ней из-под лобкового симфиза окончательно рождается ягодица, обращенная кпереди. Третий момент — внутренний поворот плечика и наружный поворот туловища плода — завершается установлением плечиков в прямом размере выхода малого таза. Четвертый момент — боковое сгибание шейно-грудного отдела позвоночника плода, в результате которого рождаются плечевой пояс и ручки плода. Пятый момент — внутренний поворот головки плода; Шестой момент — сгибание головки плода и ее прорезывание. При ножном предлежании ручное пособие по Цовьянову сводится к тому, чтобы не допустить рождения ножек плода до полного раскрытия маточного зева. Для этого, накрыв половую щель роженицы стерильной пеленкой, ладонной поверхностью правой руки, приложенной к половой щели, противодействуют преждевременному рождению ножек. После полного раскрытия маточного зева (о чем свидетельствуют сильное выпячивание промежности, зияние заднепроходного отверстия, частые и сильные потуги, стояние пограничного кольца на 6—7,5 см выше верхнего края лобкового симфиза) противодействие ножкам не оказывают и рождающиеся вслед за ножками ягодицы и туловище плода не встречают затруднений благодаря хорошей подготовленности родовых путей. После рождения туловища до нижних углов лопаток плод осторожно поддерживают за бедра, чтобы он не свисал книзу.
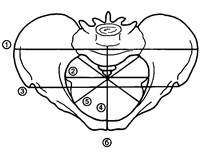
Таз Женский таз шире и короче, крылья подвздошных костей развернуты в стороны, вход в малый таз имеет форму поперечного овала, форма полости малого таза цилиндрическая, угол между нижними ветвями лобковых костей тупой или прямой. В акушерской практике малый таз делят на 4 отдела условными плоскостями, которые веерообразно расходятся от лобкового симфиза к крестцу. В клинической практике чаще используют следующие размеры женского таза: distantia spinarum — расстояние между передними верхними подвздошными остями, равно 25—26 см; distantia cristarum —расстояние между подвздошными гребнями, составляет 28—29 см; distantia trochanterica — расстояние между большими вертелами, равно 30—31 см; истинная, или акушерская, конъюгата — расстояние между задним краем лобкового симфиза и мысом равно 11 см. Чтобы определить акушерскую конъюгату, необходимо из наружного прямого размера, равного 20—21 см, вычесть 9 см — расстояние, равное толщине тканей и позвоночного столба.
1 — distantia cristarum; 2 — diameter transversa; 3 — distantia spinarum; 4 — conjugata vera; 5 — diameter obliqua.
Дата добавления: 2015-12-16 | Просмотры: 347 | Нарушение авторских прав |