|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ГОНАДОТРОПИН МЕНОПАУЗНЫЙФолликулостимулирующее средство. ООО МЦ «Эллара» Россия
Гиперменструальный синдром — увеличение объема и продолжительности месячных вплоть до постоянных кровотечений. Этиология - замедленное отторжение утолщенной слизистой оболочки матки на фоне относительного или абсолютного избытка эстрогенов или замедленная регенерация ее в конце очередных месячных. Может приводить не только к потере жизненного комфорта, трудоспособности, но и угрожать здоровью и жизни. В динамике развития патогенетического процесса гиперменструальный синдром - менее тяжелая стадия нарушения менструального цикла по сравнению с гипоменструальным, так как развивается в условиях сохраненной продукции эстрогенов яичниками. В ряде случаев требует оказания неотложной помощи. Выделяют следующие формы гиперменструального синдрома: Гиперполименорея — обильные и длительные месячные. Меноррагия — кровотечение в сроки месячных. Метроррагия — кровотечение вне сроков месячных. - Менометроррагия — комбинация мено- и метроррагии. Ациклические кровотечения — цикличность кровотечений из половых органов полностью отсутствует. У 25% - в результате органических поражений половых органов, а в остальных - нарушения функции гипоталамо-гипофизарно-овариальной системы. Кровотечения из половых органов могут отмечаться в различные возрастные периоды жизни женщины, но наиболее часто они встречаются в репродуктивном периоде. Возраст является наиболее важным фактором, определяющим подход к больным, страдающим кровотечениями. Именно он влияет на выбор характера и объем методов обследования и лечения (например, исключительно консервативных в период полового созревания при ювенильных кровотечениях), срочность госпитализации (при подозрении на онкопатологию в пре- и постменопаузе). Его также учитывают при классификации причин кровотечения и разработке алгоритма диагностических и лечебных мероприятий, выделяя заболевания, характерные для определенного возраста. Причины маточных кровотечений: 1. Воспалительные процессы матки и придатков: - генитальная инфекция. 2. Эндокринная патология: - первичная гипоталамо-гипофизарная дисфункция; - вторичные нарушения функции яичников, связанные с патологией других эндокринных желез организма. 3. Органические заболевания матки и яичников: - гиперпластические процессы эндометрия (железистая гиперплазия, эндометриальные полипы, атипическая гиперплазия); - доброкачественные опухоли матки (фибромиома); - аденомиоз (эндометриоз матки); - злокачественные опухоли тела и шейки матки (хориокарци-нома, саркома, аденокарцинома, рак шейки матки); - гормонально-активные опухоли яичников. 4. Травматические и операционные повреждения половых органов.
5. Гематологические заболевания: - геморрагические диатезы; - тромбоцитопения; - лейкозы; - токсико-аллергическое поражение стенок сосудов. 6. Соматические и инфекционные заболевания, интоксикации. 7. Ятрогенные причины: - неадекватное применение эстрогенов, антикоагулянтов; - внутриматочная контрацепция. 8. Способствующие факторы: - психическая депрессия; - неблагоприятные условия жизни; - перемена климата; - курение. Дисфункциональные маточные кровотечения (ДМК) — регуляторные кровотечения, обусловленные нарушением функции одного из звеньев нейрогуморальной регуляции менструальной функции. Дисфункциональные маточные кровотечения в зависимости от времени возникновения подразделяются на ювенильные, репродуктивного периода и климактерические. ДМК могут быть овуляторными и ановуляторными. Овуляторные кровотечения характеризуются сохранением двухфазности цикла, однако с нарушением ритмической продукции яичниковых гормонов по типу: 1. Укорочение фолликулиновой фазы. Возникают чаще в период полового созревания и климактерический период. В репродуктивный период причиной их могут быть воспалительные заболевания, вторичные эндокринные нарушения, вегетоневроз. При этом интервал между месячными сокращается до 2-3 нед., месячные проходят по типу гиперполименореи. При исследовании ТФД яичников подъем ректальной температуры (РТ) выше 37° С начинается с 8-10-го дня цикла, цитологические мазки указывают на укорочение 1-й фазы, гистологическое исследование эндометрия дает картину секреторных преобразований его типа недостаточности 2-й фазы. Терапия в первую очередь направлена на ликвидацию основного заболевания. Симптоматическая терапия кровоостанавливающая (викасол, дицинон, синтоцинон, препараты кальция, рутин, аскорбиновая кислота). При обильных кровотечениях — оральные контрацептивы (нон-овлон, овидон) по контрацептивной (либо вначале гемостатической — до 3—5 таблеток в сут) схеме — 2—3 цикла. 2. Укорочение лютеиновой фазы чаще характеризуется появлением обычно небольших кровянистых выделений до и после месячных. По ТФД яичников подъем ректальной температуры после овуляции отмечается только на протяжении 2—7 дней; цитологически и гистологически выявляется недостаточность секреторных преобразований эндометрия. Лечение состоит в назначении препаратов желтого тела — гестагенов (прогестерон, 17-ОПК, дюфастон, утерожестан, норэтистерон, норколут). 3. Удлинение лютеиновой фазы (персистенция желтого тела). Встречается при нарушении функции гипофиза, нередко связано с гиперпролактинемией. Клинически может выражаться в небольшой задержке менструации с последующей гиперполименореей (мено-, менометроррагией). ТФД: удлинение подъема ректальной температуры после овуляции до 14 и более дней; гистологическое исследование соскоба из матки - недостаточное секреторное преобразование эндометрия, соскоб чаще умеренный. Лечение начинают с выскабливания слизистой оболочки матки, которое ведет к остановке кровотечения (прерывание настоящего цикла). В дальнейшем — патогенетическая терапия агонистами дофамина (парлодел), гестагенами или оральными контрацептивами. Ановуляторные кровотечения. Чаще встречаются ановуляторные дисфункциональные маточные кровотечения, характеризующиеся отсутствием овуляции. Цикл при этом однофазный, без образования функционально активного желтого тела, или цикличность отсутствует. В период полового созревания, лактации и пременопаузы часто возникающие ановуляторные циклы могут не сопровождаться патологическими кровотечениями и не требуют патогенетической терапии. В зависимости от уровня продуцируемых яичниками эстрогенов различают ановуляторные циклы: 1. С недостаточным созреванием фолликула, в дальнейшем подвергающемся обратному развитию (атрезии). Для него характерен удлиненный цикл с последующим необильным длительным кровотечением; часто встречается в ювенильном возрасте. 2. Длительная персистенция фолликула (геморрагическая метропатия Шредера). Созревший фолликул не овулирует, продолжая вырабатывать эстрогены в повышенном количестве, желтое тело не образуется. Заболевание характеризуется часто обильными, длительными кровотечениями до трех месяцев, которым могут предшествовать задержки месячных до 2—3 мес. Встречается чаще у женщин после 30 лет с сопутствующими гиперпластическими процессами органов-мишеней половой системы или в ранней пременопаузе. Сопровождается анемией, гипотонией, нарушениями функции нервной и сердечно-сосудистой систем. Дифференциальная диагностика: РТ - однофазная, кольпоцитология — сниженное или повышенное эстрогенное влияние, уровень Е2 в сыворотке крови — разнонаправлен, П — резко снижен. УЗИ — линейный или резко утолщенный (более 10 мм) неоднородный эндометрий. Гистологическое исследование выявляет соответствие эндометрия началу фолликулиновой фазы цикла или его выраженную пролиферацию без секреторных преобразований. Степень пролиферации эндометрия колеблется от железистой гиперплазии и эндометриальных полипов до атипической гиперплазии (структурной или клеточной). Тяжелая степень клеточной атипии рассматривается (ВОЗ, 1985) как преинвазивный рак эндометрия (клиническая стадия 0). Все больные ДМК в репродуктивном возрасте страдают бесплодием. Терапия ДМК носит этапный характер. 1. Остановка кровотечения. Выскабливание - обязательное у женщин репродуктивного и более старших возрастов (терапевтическое и диагностическое). Удаление гиперплазированной слизистой оболочки матки приводит к прекращению кровотечения (прерывание настоящего цикла). Визуальный осмотр позволяет оценить объем соскоба (обильный, умеренный, скудный, наличие полипоза). Операция позволяет исключить деформацию полости матки фиброматозными узлами. Обязательно гистологическое исследование соскоба с целью определения степени преобразования эндометрия, а также исключения прерванной беременности, хронического бессимптомного эндометрита или злокачественного превращения. При сохранении кровотечения после выскабливания на фоне гипоэстрогении у женщин показан гормональный гемостаз оральными контрацептивами с повышенным (0,05—0,035 мг) содержанием эстрогенного компонента (нон-овлон, демулен) для быстрой эпителизации слизистой оболочки матки. Последний показан и при невозможности выскабливания полости матки на фоне маточного кровотечения клинически явного воспалительного генеза. Сопутствующим моментом гемостаза является симптоматическая кровоостанавливающая терапия (викасол, дицинон, препараты кальция, витамины С и Е), сокращающие матку средства (окситоцин, синтоцинон, метилэргометрин), кровозамещающая терапия. При ювенильных кровотечениях показана вначале симптоматическая терапия, и только при отсутствии эффекта — гормональный гемостаз. Это связано с необходимостью исключения влияния последнего на обязательное гормональное исследование у девушек, у которых частыми причинами ДМК являются гиперпролактинемия, патология щитовидной и других эндокринных желез. 2. Восстановление менструального цикла. После исключения (клинического, инструментального, гистологического) воспалительной, анатомической (опухоли матки и яичников), онкологической природы маточного кровотечения тактика при гормональном генезе ДМК определяется возрастом больной и патогенетическим механизмом нарушения. В юношеском и репродуктивном возрасте назначению гормональной терапии должно предшествовать обязательное определение уровня в сыворотке крови пролактина, а также (по показаниям) гормонов других эндокринных желез организма. Гормональное исследование должно проводиться в специализированных центрах спустя 1-2 мес. после отмены предшествующей гормональной терапии. Забор крови на пролактин производится при сохраненном цикле за 2-3 дня до ожидаемых месячных, либо при ановуляции на фоне их задержки. Определение уровня гормонов других эндокринных желез не связано с циклом. Проведение терапии собственно половыми гормонами определяется уровнем эстрогенов, вырабатываемых яичниками. При недостаточном уровне эстрогенов: эндометрий соответствует ранней фолликулиновой фазе — целесообразно применение оральных контрацептивов с повышенным эстрогенным компонентом (антеовин, нон-овлон, овидон, демулен) по контрацептивной схеме; если эндометрий соответствует средней фолликулиновой фазе, назначают только гестагены (прогестерон, 17-ОПК, утерожестан, дюфастон, нор-колут) либо оральные контрацептивы. При повышенном уровне эстрогенов (пролиферирующий эндометрий, особенно в сочетании с гиперплазией его различной степени) обычное восстановление менструального цикла (гестагены, КОК, пар-лодел и др.) эффективно только на ранних стадиях процесса. Современный подход к лечению гиперпластических процессов органов-мишеней половой системы (гиперплазии эндометрия, эндометриоза и аденомиоза, миомы матки, фиброматоза молочных желез) требует обязательного этапа выключения менструальной функции (эффект временной менопаузы для обратного развития гиперплазии) на срок 6— 8 мес. С этой целью применяют в непрерывном режиме: гестагены (норколут, 17-ОПК, депо-провера), аналоги тестостерона (даназол) и люлиберина (золадекс). Сразу после этапа подавления этим больным показано патогенетическое восстановление полноценного менструального цикла с целью профилактики рецидива гиперпластического процесса. У больных репродуктивного возраста с бесплодием при отсутствии эффекта терапии половыми гормонами дополнительно применяются стимуляторы овуляции. В климактерический период (перименопауза) характер гормональной терапии определяется длительностью последнего, уровнем продукции эстрогенов яичниками и наличием сопутствующих гиперпластических процессов. В позднюю пременопаузу и постменопаузу лечение проводится специальными средствами ЗГТ климактерических и постменопаузальных расстройств (климонорм, цикло-прогинова, фе-мостон, климен и др.). Кроме гормонального лечения при ДМК применяются общеукрепляющая и антианемическая терапия, иммуномодулируюшая и витаминотерапия, седативные и нейролептические препараты, нормализующие взаимоотношения корковых и подкорковых структур мозга, физиотерапия (гальванический воротник по Щербаку). С целью уменьшения влияния гормональных препаратов на функцию печени используются гепатопротекторы (эссенциале-форте, во-бензим, фестал, хофитол). 6. Аменорея Аменорея - это отсутствие менструаций. Аменорея может быть признаком гинекологических, неврологических и эндокринных заболеваний, но может быть и вариантом нормы. Аменорею следует рассматривать как нормальное физиологическое состояние в следующих случаях: во время беременности, в период лактации, до момента полового созревания (т.е. до момента урегулирования цикличности менструальных выделений у девочки), а также после менопаузы(после 45 лет). Во всех остальных случаях аменорея является патологией. Аменорея бывает: - первичной - отсутствие признаков полового созревания и менструаций у девочки в 14 лет, или наличие признаков полового созревания(увеличение молочных желез, рост волос на лобке и в подмышечных впадинах), но отсутствие при этом менструаций до 16 лет; Причины аменореи Причины первичной аменореи: - генетические аномалии;
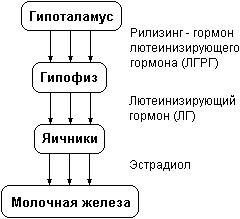
Гипоталамо-гипофизарная система, регулирующая менструальную функцию Возможные причины вторичной аменореи: - тяжелые физические нагрузки, в частности, это относится к профессиональным спортсменкам;
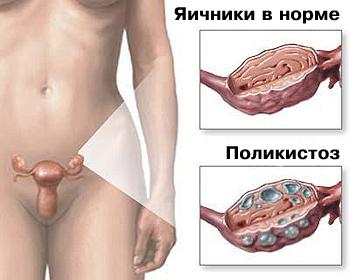
Фото Синдром поликистозных яичников Симптомы аменореи Симптомы заболевания выражаются, как уже было сказано, в отсутствии менструации. Как следствие, нарушается репродуктивная функция, возникает бесплодие. Бесплодие и отсутствие менструаций- основные и постоянные симптомы заболевания, характерные для всех видов аменорей. Все остальные симптомы -более специфичны и характерны для определенного вида аменорей. При ложной аменорее, вызванной анатомическими нарушениями, из -за скопления менструальной крови в матке, появляются схваткообразные боли внизу живота в предполагаемые дни менструации, которые длятся приблизительно 2-3 дня. Параллельно с этим, пациентку могут беспокоить головные боли, тошнота, увеличение молочных желез. При аменорее, вызванной опухолями гипофиза, к основным симптомам плюсуется галакторея (истечение молока из молочных желез), неврологические симптомы- раздражительность, головные боли, эмоциональная неустойчивость. При первичной аменорее с генетическими аномалиями определяется недоразвитие половых органов. Девочки с подобной патологией отличаются непропорциональностью - высоким ростом, длинными руками и ногами и коротким туловищем. При вторичных аменореях, обусловленных эндокринными нарушениями, могут беспокоить “климактерические симптомы” в молодом репродуктивном возрасте - приливы жара, постоянная слабость, боли в сердце. Для пациенток с поликистозными яичниками характерно ожирение и повышение уровня инсулина в крови, а также избыточное оволосение тела и лица. При признаках аменореи, если это не относится к вариантам нормы, необходима консультация и детальное обследование у гинеколога. Дата добавления: 2016-06-05 | Просмотры: 375 | Нарушение авторских прав |