|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
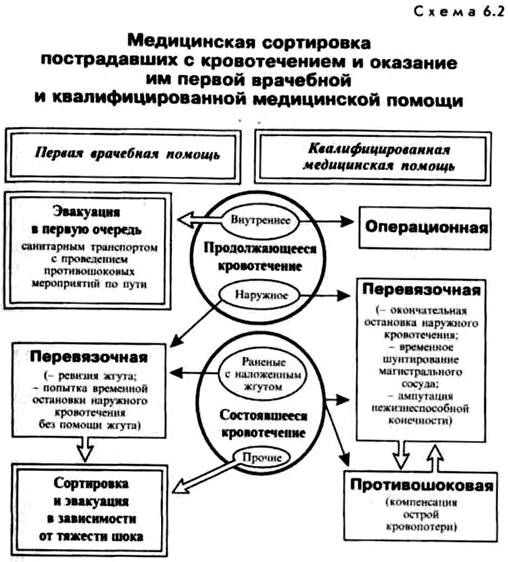
Диагностика внутреннего кровотеченияНесмотря на то, что его остановка не входит в задачи первой врачебной помощи, крайне важна как для проведения сортировки (прежде всего – эвакуационно-транспортной), так и для определения показаний к проведению инфузионной терапии. Практическое значение здесь имеет лишь такое кровотечение, которое привело к значительной кровопотере. · Скопление крови в плевральной полости определяют по притуплению перкуторного звука и отсутствию или резкому ослаблению дыхательных шумов. · Скопление крови в брюшной полости приводит к появлению тупости при перкуссии в отлогих частях живота, которая смещается при изменении положения тела пострадавшего. Легко выявить также так называемый симптом «Ваньки-встаньки», когда пострадавший отмечает резкое усиление болей в животе при изменении положения тела. Строго говоря, указанные симптомы свидетельствуют лишь о наличии жидкости в полостях тела, однако при наличии факта травмы и нарастающей анемизации пострадавшего могут считаться достоверными признаками внутреннего кровотечения. · Внутренние кровотечения в полость черепа (интракраниальные гематомы) или перикарда также должны быть как можно раньше остановлены, однако они представляют опасность не возможностью острой кровопотери, а сдавлением жизненно важных органов. Все пострадавшие с продолжающимся внутренним кровотечением, за исключением агонирующих, должны быть немедленно эвакуированы. При этом пострадавшие в декомпенсированной обратимой фазе шока считаются условно транспортабельными, так как, с одной стороны, транспортировка представляет непосредственную опасность для их жизни, а, с другой стороны, проведение консервативной терапии при неостановленном кровотечении заведомо бесперспективно. Шанс на выживание у таких пострадавших остается лишь при немедленной их транспортировке в то медицинское формирование, в котором будет выполнена остановка внутреннего кровотечения. Поэтому при массовых поступлениях они должны быть эвакуированы в первую очередь санитарным транспортом с параллельным проведением противошоковых мероприятий (и прежде всего – инфузионной терапии) по пути при наличии свободных мест в транспорте, т.е. после тех, кто также нуждается в немедленной эвакуации, но имеет больше шансов на выживание (схема 6.2). Компенсация острой кровопотери пострадавшему проводится параллельно с другими лечебными манипуляциями, а также в процессе транспортировки. Задержка дальнейшей эвакуации с целью проведения инфузионно-трансфузионной терапии допустима только при наличии декомпенсированного шока, когда любая транспортировка абсолютно противопоказана. Вместе с тем, если кровотечение продолжается, самая активная инфузионно-трансфузионная терапия не может быть эффективной.
Техника инфузионной терапии. Введение растворов при массивной острой кровопотере производится, как правило, в центральную вену (верхнюю или нижнюю полые вены). Такое введение является наиболее эффективным при необходимости быстрого восполнения значительного дефицита ОЦК. Более того, при тяжелом шоке для увеличения скорости восполнения ОЦК инфузии нужно осуществлять не в одну, а минимум в две вены параллельно. Поскольку обычно планируется значительный объем вливаний в течение длительного времени, предпочтительнее не пункция, а катетеризация вен. Немаловажным фактором является и то, что катетеризация вены делает пациента более мобильным, позволяя избежать повреждения вены при движениях. Обычно катетеризируют верхнюю полую вену, так как доступ к ней технически проще, опасность тромбоэмболических осложнений менее серьезна. При невозможности ввести катетер в центральную вену катетеризируют периферические вены (на руках или на ногах). Катетеризация вен осуществляется путем венепункции или венесекции. Последнюю, при оказании первой врачебной помощи применяют редко. Внутрикостный метод введения растворов является по существу разновидностью внутривенного и применяется тогда, когда по каким-либо причинам вообще нельзя использовать вены для инфузий. Техника его состоит в том, что после анестезии раствором новокаина места вкола специальной широкопросветной («внутрикостной») иглой с мандреном прокалывают мягкие ткани в области гребня подвздошной, пяточной костей, бугристости большеберцовой кости и вращательным движением проникают через кортикальный слой в губчатое костное вещество. После удаления мандрена для устранения болевых ощущений перед началом переливания вводят в кость 10-15 мл 0,5% раствора новокаина, после чего проводят инфузию. К достоинствам метода относится его техническая простота, к недостаткам – медленная скорость введения растворов. Содержание инфузионно-трансфузионной терапии. При оказании первой врачебной помощи нет возможности для определения лабораторных параметров крови (плотность, гемоглобин, гематокрит), характеризующих величину кровопотери. В этой ситуации ориентироваться в примерном объеме кровопотери можно: · по индексу Алговера: индекс 0,7-0,8 соответствует примерно утрате 10% ОЦК; индекс 0,9-1,2 – 20%, а индекс свыше 1,2-30%). · по ориентировочным цифрам кровопотери при переломах костей голени (400-500 мл), бедра (500-1000 мл), таза (односторонние переломы – до 1500, двусторонние – до 3000 мл) и др. Цифры эти приблизительны и позволяют определить не столько необходимый объем инфузий, сколько показания к началу проведения инфузионно-трансфузионной терапии. Начинают кровезамещение с введения кристаллоидных растворов (400-800 мл), обеспечивающих восстановление не только внутрисосудистого, но и интерстициального объема жидкости (при тяжелом геморрагическом шоке – параллельно струйно в две вены). Затем переходят на введение коллоидных сред с высоким волемическим коэффициентом (400-800 мл полиглюкина). Безусловно, указанные объемы инфузий в большинстве случаев не могут полностью компенсировать массивную кровопотерю, однако при оказании первой врачебной помощи, особенно в случаях массового поступления пострадавших, постоянно приходится считаться с дефицитом времени, отводимого для оказания помощи одному пациенту. По истечении 2 ч активной инфузионной терапии должен быть определен прогноз, и инфузионная терапия должна быть или продолжена в процессе эвакуации, или прекращена у пострадавших, находящихся в необратимой декомпенсированной фазе шока (агонирующих). Переливание крови при оказании первой врачебной помощи имеет весьма ограниченные показания. Это связано, помимо дефицита времени и технических трудностей, еще и с тем, что, во-первых, при неостановленном внутреннем кровотечении гемотрансфузии не имеют преимущества по эффективности перед коллоидными растворами, а, во-вторых, могут вызвать усиление или возобновление внутреннего кровотечения при подъеме артериального давления. Дата добавления: 2015-02-06 | Просмотры: 862 | Нарушение авторских прав |