|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
XII пара — подъязычный нервПодъязычный нерв (п. hypoglossus) преимущественно двигательный, образуется в результате слияния нескольких первичных спинномозговых сегментарных нервов, иннервирующих подъязычные мышцы. Нервные волокна, составляющие подъязычный нерв, отходят от клеток его двигательного ядра, находящегося в продолговатом мозге. Нерв выходит из него между пирамидой и оливой несколькими корешками. Сформировавшийся ствол нерва проходит через канал подъязычного нерва на шею, где располагается сначала между наружной (снаружи) и внутренней сонными артериями, а затем спускается под задним брюшком двубрюшной мышцы в виде открытой кверху дуги по боковой поверхности подъязычно-язычной мышцы, составляя верхнюю сторону треугольника Пирогова (язычного треугольника) (рис. 4); разветвляется на конечные язычные ветви (rr. linguales), иннервирующие мышцы языка.
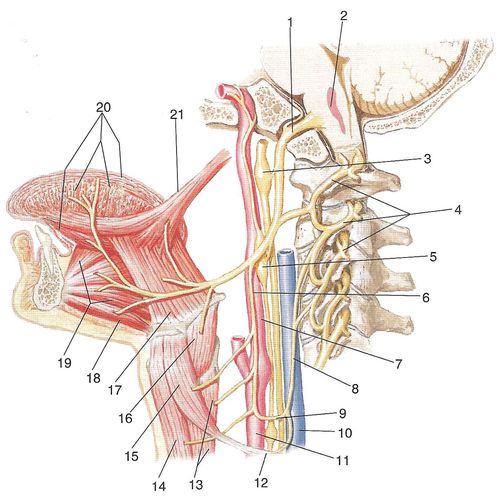
Рис. 4. Подъязычный нерв: 1 — подъязычный нерв в одноименном канале; 2 — ядро подъязычного нерва; 3 — нижний узел блуждающего нерва; 4 — передние ветви 1—3-го шейных спинномозговых нервов (образуют шейную петлю); 5 — верхний шейный узел симпатического ствола; 6 — верхний корешок шейной петли; 7 — внутренняя сонная артерия; 8 — нижний корешок шейной петли; 9 — шейная петля; 10 — внутренняя яремная вена; 11— общая сонная артерия; 12— нижнее брюшко лопаточно-подъязычной мышцы; 13 — грудино-щитовидная мышца; 14 — груди-но-подъязычная мышца; 15 — верхнее брюшко лопаточно-подъязычной мышцы; 16 — щито-подъязычная мышца; 17 — подъязычно-язычная мышца; 18 — подбо-родочно-подъязычная мышца; 19— подбородочно-язычная мышца; 20— собственные мышцы языка; 21 — шилоязычная мышца От середины дуги нерва вниз вдоль общей сонной артерии идет верхний корешок шейной петли (radix superior ansae cervicalis), который соединяется с ее нижним корешком (radix inferior) из шейного сплетения, в результате чего образуется шейная петля (ansa cervicalis). От шейной петли отходит несколько ветвей к мышцам шеи, расположенным ниже подъязычной кости. Положение подъязычного нерва на шее может быть различным. У людей с длинной шеей дуга, образуемая нервом, лежит относительно низко, а у людей с короткой шеей — высоко. Это важно учитывать при операциях на нерве. В подъязычном нерве проходят также и другие виды волокон. Чувствительные нервные волокна идут от клеток нижнего узла блуждающего нерва и, возможно, из клеток спинномозговых узлов по соединительным ветвям между подъязычным, блуждающим и шейным нервами. Симпатические волокна входят в подъязычный нерв по его соединительной ветви с верхним узлом симпатического ствола. Области иннервации, волоконный состав и названия ядер черепных нервов представлены в табл. 1. Таблица 1. Области иннервации, волоконный состав и названия ядер черепных нервов
Анатомия человека С.С. Михайлов, А.В. Чукбар, А.Г. Цыбулькин
Подъязычный нерв Подъязычный нерв (nervus hypoglossus) — XII пара черепно-мозговых нервов. Является двигательным нервом и иннервирует мышцы языка (рис.). Начало берет от клеток ядра П. н. в продолговатом мозге, нижний отдел которого расположен кпереди от центрального канала, а верхний — по дну IV желудочка, под треугольником П. н. (trigonum n. hypoglossi). Протяженность ядра около 2 см. К ядру подъязычного нерва подходят волокна от коры нижних отделов прецентральной области (tractus corticonuclearis), от чувствительного ядра тройничного нерва. В нем заканчиваются волокна, связывающие его с ядрами блуждающего, языко-глоточного и лицевого нервов. Ядро П. н. делится на три части — переднюю, задне-внутреннюю и задне-наружную. Оно состоит из крупных клеток, около которых заканчивается большое количество волокон, принадлежащих собственно волокнам П. н. Эти волокна соединяют части ядра той стороны, где они расположены, и противоположной. Отходящие от клеток ядра подъязычного нерва волокна пронизывают толщу продолговатого мозга и выходят на его передней поверхности, в передне-боковой борозде, между пирамидон и оливой. П. н. выходит из полости черепа через подъязычный канал (canalis hypoglossi), проходя сначала через foramen hipoglossi в затылочной кости. По выходе из черепа ложится кзади и кнутри от блуждающего нерва, внутренней яремной вены и сонной артерии; спускаясь книзу, образует петлю (ansa cervicalis) и дает конечные веточки, иннервирующие мышцы языка. П. н. имеет анастомозы с верхним шейным узлом, с верхним узлом блуждающего нерва, с веточками тройничного нерва и с другими образованиями. Небольшая часть волокон П. н., связанная с блуждающим нервом, имеет сенсорный характер. П. н. обеспечивает движения различных групп мышц языка, направляющих его движение в различные стороны. В норме мышцы языка изолированно не сокращаются. Такая синергия мышц языка объясняется многообразием связей между ядрами П. н.
Поражение подъязычного нерва редко бывает изолированным, чаще вместе с другими черепно-мозговыми нервами. При одностороннем поражении П. н. наблюдается ясно выраженное отклонение языка при высовывании в больную сторону, дегенеративная атрофия соответствующей его половины и фибриллярные подергивания в ней. Речь в основном не страдает. Супрануклеарный паралич П. н. отличается от периферического тем, что почти всегда сопровождает гемиплегию. При двустороннем супрануклеарном поражении паралич подъязычного нерва является одним из симптомов псевдобульбарного паралича и сопровождается нарушением функции блуждающего нерва. При этом речь сильно страдает и напоминает бульбарную (нарушение артикуляции, носовой оттенок, афония). Лечение заболеваний П. н. симптоматическое.
Подъязычный нерв иннервирует мышцы языка (за исключением m. palatoglossus, снабжаемой X парой черепных нервов). Исследование начинают с осмотра языка в полости рта и при его высовывании. Обращают внимание на наличие атрофии и фасцикуляций. Фасцикуляции - червеобразные быстрые нерегулярные подёргивания мышцы. Атрофия языка проявляется уменьшением его объёма, наличием борозд и складок его слизистой оболочки. Фасцикулярные подёргивания в языке указывают на вовлечение в патологический процесс ядра подъязычного нерва. Одностороннюю атрофию мышц языка обычно наблюдают при опухолевом, сосудистом либо травматическом поражении ствола подъязычного нерва на уровне или ниже уровня основания черепа; она редко бывает связана с интрамедуллярным процессом. Двусторонняя атрофия чаще всего возникает при болезни двигательного нейрона [боковом амиотрофическом склерозе (БАС)] и сирингобульбии. Чтобы оценить функции мышц языка, пациенту предлагают высунуть язык. В норме больной легко показывает язык; при высовывании он располагается по средней линии. Парез мышц одной половины языка приводит к его отклонению в слабую сторону (т. genioglossus здоровой стороны выталкивает язык в сторону паретичных мышц). Язык всегда отклоняется в сторону слабой половины, независимо от того, следствием какого - надъядерного либо ядерного - поражения является слабость мышцы языка. Следует убедиться, что девиация языка является истинной, а не мнимой. Ложное впечатление о наличии отклонения языка может возникнуть при асимметрии лица, обусловленной односторонней слабостью мимических мышц. Пациенту предлагают выполнить быстрые движения языком из стороны в сторону. Если слабость языка не вполне очевидна, просят больного надавить языком на внутреннюю поверхность щеки и оценивают силу языка, противодействуя этому движению. Сила давления языка на внутреннюю поверхность правой щеки отражает силу левой m. genioglossus, и наоборот. Затем пациенту предлагают произнести слоги с переднеязычными звуками (например, «ла-ла-ла»). При слабости мышцы языка он не может отчётливо выговорить их. Для выявления лёгкой дизартрии обследуемого просят повторить сложные фразы, например: «административный эксперимент», «эпизодический ассистент», «на горе Арарат зреет крупный красный виноград» и др. Сочетанное поражение ядер, корешков или стволов IX, X, XI, XII пар ЧН обусловливает развитие бульбарного паралича или пареза. Клиническими проявлениями бульбарного паралича служат дисфагия (расстройство глотания и попёрхи-вание при еде из-за пареза мышц глотки и надгортанника); назолалия (гнусавый оттенок голоса, связанный с парезом мышц нёбной занавески); дисфония (утрата звучности голоса вследствие пареза мышц, участвующих в сужении/расширении голосовой щели и напряжении/расслаблении голосовой связки); дизартрия (парез мышц, обеспечивающих правильную артикуляцию); атрофия и фасцикуляции мышц языка; угасание нёбного, глоточного и кашлевого рефлексов; дыхательные и сердечно-сосудистые расстройства; иногда вялый парез грудино-ключично-сосцевидной и трапециевидной мышц. IX, X и XI нервы вместе выходят из полости черепа через яремное отверстие, поэтому односторонний бульбарный паралич наблюдают обычно при поражении этих черепных нервов опухолью. Двусторонний бульбарный паралич может быть обусловлен полиомиелитом и другими нейроинфекциями, БАС, бульбоспинальной амиотрофией Кеннеди или токсической полиневропатией (дифтерийной, паранеопластической, при СГБ и др.). Поражение нервно-мышечных синапсов при миастении или патология мышц при некоторых формах миопатий бывают причиной тех же нарушений бульбарных двигательных функций, что и при бульбарном параличе. От бульбарного паралича, при котором страдает нижний мотонейрон (ядра черепных нервов или их волокна), следует отличать псевдобульбарный паралич, который развивается при двустороннем поражении верхнего мотонейрона корково - ядерных путей. Псевдобульбарный паралич - сочетанное нарушение функций IX, X, XII пар черепных нервов, обусловленное двусторонним поражением идущих к их ядрам корково-ядерных трактов. Клиническая картина напоминает проявления бульбарного синдрома и включает дисфагию, назолалию, дисфонию и дизартрию. При псевдобульбарном синдроме, в отличие от бульбарного, сохранены глоточный, нёбный, кашлевой рефлексы; появляются рефлексы орального автоматизма, повышается нижнечелюстной рефлекс; наблюдают насильственный плач или смех (неконтролируемые эмоциональные реакции), гипотрофия и фасцикуляции мышц языка отсутствуют
Добавочный нерв (XI пара) - двигательный, иннервирует грудино-ключично-сосцевидную мышцу (m. sternocleidomastoideus), поворачивающую голову в противоположную сторону, и трапециевидную (m. trapezius), функция которой заключается в подъеме лопатки, верхней конечности выше горизонтального уровня, движении плеча вверх и кзади. Добавочный нерв занимает промежуточное положение между спинномозговыми и черепными нервами, так как его длинное двигательное ядро состоит из двух частей. Верхняя (церебральная) часть является продолжением двигательного двойного ядра IX и X пар и расположена в нижних отделах продолговатого мозга, нижняя (спинномозговая) часть ядра находится у основания передних рогов верхних шейных сегментов (CI-CV) спинного мозга (см. рис. 6). Аксоны клеток спинномозговой части ядра тонкими корешками выходят на боковой поверхности спинного мозга и, поднимаясь вверх, соединяются в один ствол, который через большое затылочное отверстие входит в полость задней черепной ямки. Здесь к нему присоединяются волокна от церебральной части ядра добавочного нерва, вышедшие из задней боковой борозды продолговатого мозга. Общий ствол нерва выходит из полости черепа через яремное отверстие. Далее волокна церебральной части ядра отделяются от общего ствола и присоединяются к блуждающему нерву. Другая часть волокон добавочного нерва обеспечивает иннервацию грудино-ключично-сосцевидной мышцы и верхней части трапециевидной мышцы. Патология. Поражение XI пары черепных нервов вызывает паралич или парез этих мышц. Вследствие пареза трапециевидной мышцы плечо на больной стороне опущено, нижний угол лопатки отходит от позвоночника кнаружи и кверху (крыловидная лопатка), ограничено поднимание верхней конечности выше горизонтальной линии. Слабость грудино-ключично-сосцевидной мышцы вызывает нарушение поворота головы в здоровую сторону, плохо контурируется эта мышца. Двустороннее поражение добавочного нерва приводит к свисанию головы на грудь (симптом свисающей головы). Поражение добавочного нерва или его ядра бывает при интрамедуллярной краниоспинальной опухоли, сирингомиелии, травме, полиомиелите, клещевом энцефалите, патологии шейных позвонков. Исследование функции добавочного нерва. Исследуя функцию мышц, которые иннервируются добавочным нервом, просят больного повернуть голову в стороны, наклонить ее вперед, поднять плечи (пожать плечами), свести лопатки к позвоночнику, поднять руку выше горизонтального уровня.
XI пара — добавочные нервы Добавочный нерв (n. accessorius) двигательный, имеющий ядра в продолговатом и спинном мозге. Спинномозговое ядро простирается латеральнее передних столбов от оливы до СV. В связи с этим нерв имеет две части: черепно-мозговую и спинномозговую.
Cосуды селезенки. Кровоснабжение селезенки. Нервы и иннервация селезенки. Сравнительно с величиной органа селезеночная артерия отличается крупным диаметром. Близ ворот она распадается на 6 — 8 ветвей, входящих каждая отдельно в толщу органа, где они дают мелкие веточки, группирующиеся в виде кисточек, penicilli. Артериальные капилляры переходят в венозные синусы, стенки которых образованы эндотелиальным синцитием с многочисленными щелями, через которые кровяные элементы и попадают в венозные синусы. Начинающиеся отсюда венозные стволики в отличие от артериальных образуют между собой многочисленные анастомозы. Корни селезеночной вены (вены 1-го порядка) выносят кровь из относительно изолированных участков паренхимы органа, называемых зонами селезенки. Под зоной подразумевается часть внутриорганного венозного русла селезенки, которая соответствует распределению вены 1-го порядка. Зона занимает целый поперечник органа. Кроме зон, выделяют еще сегменты. Сегмент представляет собой бассейн распределения вены 2-го порядка; он составляет часть зоны и располагается, как правило, по одну сторону от ворот селезенки. Количество сегментов варьирует в больших пределах — от 5 до 17. Наиболее часто венозное русло состоит из 8 сегментов. В зависимости от положения в органе они могут быть обозначены как передний полюсной сегмент, передний верхний, передний нижний, средний верхний, средний нижний, задний верхний, задний нижний и задний полюсной сегмент. Селезеночная вена впадает в v. portae. Пульпа не содержит лимфатических сосудов. Нервы от plexus coeliacus проникают вместе с селезеночной артерией. Развитие. Селезенка закладывается в mesogastrium posterius в виде скопления клеток мезенхимы на 5-й неделе утробной жизни. У новорожденных селезенка сравнительно объемиста (1 — 15 г). После 40 лет заметно постепенное уменьшение селезенки.
Селезенка (lien, splen) – непарный, удлиненной формы периферийный орган лимфоидного кроветворения и иммунной защиты, размещенный глубоко в задней части левого подреберья. Длина селезенки составляет 10-12 см, ширина 8-9 см, толщина 4-5 см, масса 150-200 г. Селезенка проецируется на грудную клетку между 9 и 11 ребром, длинная ось ее размещена косо и в большинстве случаев соответствует направлению 10 ребра. Основные функции селезенки: белая пульпа Белая пульпа Белая пульпа селезенки представлена лимфоидной тканью, лимфатическими узелками (фолликулами) и лимфатическими периартериальнимы ножнами. периартериальна – представляет собой скопление Т-лимфоцитов вокруг эксцентрично расположенной центральной артерии лимфатического фолликула. Кроме Т-лимфоцитов в ней интердигитирующие клетки, под воздействием которых происходит размножение и дифференциация Т-лимфоцитов на Т-киллеры, Т-хелперы, Т-супрессоры и Т-клетки памяти. Эта зона является аналогом конфузить тимусзалежний паракортикальной зоны лимфатического узла. Лимфатические периартериальни влагалища представляют собой удлиненной формы скопления лимфоцитов, которые в виде муфт охватывают артерию белой пульпы селезенки и дальше продолжаются в лимфатический фолликул. В центральной части влагалища располагаются В-лимфоциты и плазмоциты, по периферии – малые Т-лимфоциты. Красная пульпа Занимает пространство между белой пульпой и соединительнотканными трабекулы. Она состоит из форменных элементов крови, которые размещены среди ретикулярной стромы. красная пульпа включает в себя: венозные синусы – является началом венозной системы селезенки. На поверхности их стенки залегают ретикулярные волокна. При входе в синус и в месте их перехода в вены, присутствуют сфинктеры, которые помогают крови свободно проходить по синусам в вены. Сокращение венозного сфинктера приводит к скоплению крови в синусе. Кровоснабжения селезенки
Дата добавления: 2015-02-02 | Просмотры: 3424 | Нарушение авторских прав |