|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
III. Иннервация женских внутренних половых органов.В иннервации половых органов участвуют симпатическая и парасимпатическая нервная система, а также спинномозговые нервы. Волокна симпатической НС, иннервирующие половые органы, берут начало от аортального и солнечного сплетений, направляются вниз и на уровне V поясничного позвонка образуют верхнее подчревное сплетение. От указанного сплетения отходят волокна, которые идут книзу и в стороны и образуют правое и левое нижние подчревные сплетения. Нервные волокна от этих сплетений направляются к мощному маточно-влагалищному сплетению (тазовому сплетению). Маточно-влагалищное сплетение расположено в параметральной клетчатке, сбоку и кзади от матки, на уровне внутреннего зева шеечного канала. К этому сплетению подходят ветви тазового нерва, относящегося к парасимпатической нервной системе. Cимпатические и парасимпатические волокна, отходящие от маточно-влагалищного сплетения, иннервируют влагалище, матку, внутренние отделы маточных труб, мочевой пузырь. Тело матки иннервируется главным образом симпатическими волокнами, а шейка и влагалище – преимущественно парасимпатическими. Яичник иннервируется симпатическими и парасимпатическими нервами из яичникового сплетения. К яичниковому сплетению подходят нервные волокна из аортального и почечного сплетений. Наружные половые органы иннервируются в основном срамным нервом. Таким образом, нервы внутренних половых органов связаны через аортальное, почечное и другие сплетения с нервами внутренних органов. В стенках матки, труб и в мозговом слое яичника образуются густые нервные сплетения. Тончайшие нервные веточки, отходящие от этих сплетений, направляются к мышечным волокнам, покровному эпителию и всем другим клеточным элементам. В слизистой оболочке матки концевые нервные веточки направляются также к железам, в яичнике – к фолликулам и желтым телам. Тончайшие концевые нервные волокна заканчиваются в виде пуговок, колбочек и т.д. Эти нервные окончания воспринимают химические, механические, термические и другие раздражения. Нервные окончания внутренних половых органов относятся к интерорецепторам, которые воспринимают раздражения из внутренних органов. Раздражения, воспринимаемые чувствительными нервными окончаниями, передаются по нервным волокнам в лежащие выше отделы НС, где располагаются центры, регулирующие деятельность внутренних половых органов. Импульсы из этих центров передаются по двигательным и секреторным нервным волокнам в половые органы и направляют их деятельность (сокращение мускулатуры, секреция желез, продукция гормонов и другое). Нервные центры, регулирующие деятельность половых органов, располагаются на разных уровнях ЦНС. IV. Лимфатическая система половых органов. Лимфатическая система половых органов состоит из густой сети извилистых лимфатических сосудов и множества лимфатических узлов. Лимфатические пути и узлы располагаются преимущественно по ходу кровеносных сосудов. Лимфатические сосуды, отводящие лимфу от наружных половых органов и нижней трети влагалища, идут к паховым лимфатическим узлам. Лимфатические пути, отходящие от средней и верхней трети влагалища и шейки матки, идут к лимфатическим узлам, располагающимся по ходу подчревных и подвздошных кровеносных сосудов. Из тела матки, труб и яичников лимфа отводится по сосудам, располагающимся вдоль яичниковой артерии, и идет к лимфатическим узлам, лежащим на аорте и нижней полой вене. Между указанными системами лимфатических путей половых органов существуют анастомозы. V. Связочный аппарат половых органов. В нормальном положении матку с трубами и яичники удерживает подвешивающий аппарат, закрепляющий аппарат и поддерживающий аппарат: 1) Подвешивающий аппарат: · Круглые связки (lig. rotundum) – отходят от углов матки (немного кпереди и ниже места отхождения труб), идут под передним листком широкой связки к внутренним отверстиям паховых каналов. Пройдя паховый канал, круглые связки веерообразно разветвляются, прикрепляются к клетчатке лобка и больших половых губ. Круглые связки притягивают дно матки кпереди (наклонение кпереди). Во время беременности круглые связки утолщаются и удлиняются; · Широкие связки (lig. latum) – двойные листки брюшины, идущие от ребер матки до боковых стенок таза. В верхних отделах широких связок проходят трубы, в задних листках расположены яичники, между листками находится клетчатка, а также сосуды и нервы; · Крестцово-маточные связки (lig. sacrouterinum) отходят от задней поверхности матки в области перехода тела в шейку, идут кзади, охватывают с двух сторон прямую кишку и прикрепляются на передней поверхности крестца. Эти связки притягивают шейку матки кзади. Во время родов круглые и крестцово-маточные связки способствуют удержанию матки на месте; · Собственные связки яичников (lig. ovarii proprium) начинаются от дна матки сзади и ниже места отхождения труб и идут к яичникам; · Воронкотазовые связки (lig. infundibulopelvicum) · Прямокишечно-маточные мышцы (mm. rectouteri) 2) Закрепляющий аппарат матки (retinaculum uteri) состоит из соединительнотканных тяжей с небольшим количеством мышечных клеток, которые идут от нижнего отдела матки (зоны уплотнения клетчатки): · кпереди к мочевому пузырю и далее к симфизу; · к боковым стенкам таза (основные связки – lig. cardinale); · кзади, составляя соединительнотканный остов крестцово-маточных связок. 3) Поддерживающий аппарат составляют мышцы и фасции тазового дна, которые препятствуют опусканию вниз половых органов и внутренностей. VI. Клетчатка малого таза. Под брюшинным покровом органов малого таза располагается тазовая клетчатка, которая прилегает к внутренним половым органам в разных отделах. Клетчатка заполняет все свободные промежутки между органами малого таза в той части, которая не покрыта брюшиной и располагается выше фасции таза. В рыхлой тазовой клетчатке выделяются области, где преобладает плотная волокнистая соединительная ткань. Эти участки уплотнения составляют, в частности, закрепляющий аппарат внутренних половых органов. В тазовой клетчатке различают следующие отделы: · Околоматочная (параметральная) клетчатка – занимает пространство между листками широких связок от боковых стенок таза; · Околопузырная (паравезикальная) клетчатка; · Околовлагалищная (паравагинальная) клетчатка – окружает влагалище, располагается преимущественно в пространстве, идущем от боковых отделов влагалища до стенок таза; · Околопрямокишечная (параректальная) клетчатка – располагается вокруг прямой кишки. Все указанные отделы тазовой клетчатки не ограничены, а связаны друг с другом многочисленными соединительнотканными элементами. Тазовая клетчатка имеет большое значение. Рыхлая клетчатка способствует физиологической подвижности и правильному функционированию внутренних половых органов, мочевого пузыря и прямой кишки, позволяет органам менять объем (наполнение и опорожнение мочевого пузыря и прямой кишки, изменение величины матки в связи с беременностью и родами и другое). Плотные отделы тазовой клетчатки закрепляют тазовые органы в подвижно-подвешенном состоянии, участвуют в удержании матки и других отделов полового аппарата в нормальном положении. Клетчатка таза образует ложе для мочеточников, кровеносных и лимфатических сосудов, лимфатических узлов, нервных стволов и сплетений.
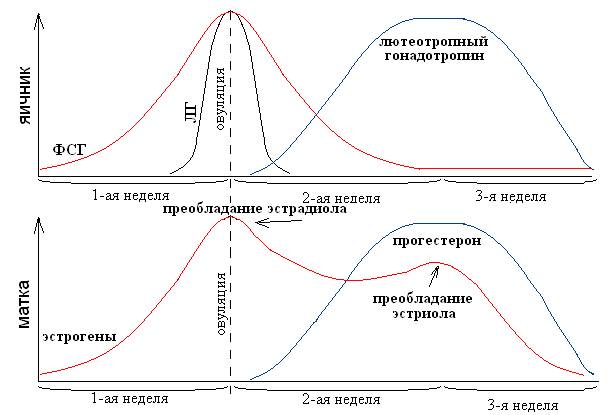
II. СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О НЕЙРО-ЭНДОКРИННОЙ РЕГУЛЯЦИИ МЕНСТРУАЛЬНОГО ЦИКЛА. ФАЗЫ МЕНСТРУАЛЬНОГО ЦИКЛА. См. вопросы по акушерству (раздел I, вопрос 23). Содержание в крови гонадотропных и стероидных гормонов в зависимости от фазы менструального цикла меняется следующим образом:
III. АЛГОРИТМ ПОСТАНОВКИ ДИАГНОЗА, РОЛЬ СИСТЕМЫ ОПРОСА И МЕТОДОВ ОБЩЕГО И СПЕЦИАЛЬНОГО ИССЛЕДОВАНИЯ В ДИАГНОСТИКЕ ГИНЕКОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ. При обследовании гинекологических больных можно выделить следующие этапы: I. Сбор анамнеза: 1. Паспортные данные – Ф.И.О., возраст, профессия, семейное положение, условия труда и быта. 2. Жалобы больной: · Боли, которые у гинекологических больных отличаются большим разнообразием по степени, характеру локализации, времени появления и т.д.: - интенсивность болевых ощущений находится в связи с особенностями нервной системы, эмоциональным состоянием женщины, степенью вовлечения в патологический процесс нервных окончаний, растяжением висцеральной брюшины, обменными нарушениями в очаге воспаления, со специфичностью воспалительного процесса (при гонорейном воспалении придатков матки боли в острой стадии бывают интенсивными и длительными, при туберкулезном воспалении – боли могут быть сравнительно небольшими, даже при значительном распространении) и рядом др. факторов. - нарастающими, схваткообразными, тянущими, давящими; - боли могут возникать внизу живота (при заболеваниях матки), пояснично-крестцовой области (при загибе матки кзади - ретрофлексии), в подвздошно-паховых областях (при заболеваниях придатков матки); - большое значение имеет время появления болей. Боли, регулярно возникающие в середине менструального цикла, могут быть связаны с овуляцией. Появление прогрессирующих болей во второй половине цикла, продолжающихся в течение 1-2-го дня менструации, характерно для эндометриоза. Боли, возникающие во время полового акта, чаще обусловлены хроническим воспалительным процессом придатков матки или позадишеечным эндометриозом; - иррадиация болей. Иннервация матки находится в связи с XI-XII грудными и с III-V крестцовыми сегментами спинного мозга, поэтому отраженные боли при патологических изменениях этого органа появляются в нижней части спины, пояснице, иногда в подчревной области. При заболеваниях яичников и маточных труб боли ощущаются в нижней части спины, в поясничной, паховой и подчревной областях; - реперкуссия – отражение раздражения из менее возбудимой области в более возбудимую, вследствие чего боль может ощущаться в области здорового органа, связанного общностью иннервации с патологическим очагом; · Нарушения функции половых органов (менструальной, половой, репродуктивной, секреторной); · Нарушение функции органов, связанной с половыми органами в анатомическом и функциональном отношении (мочевыводящие пути, прямая кишка); 3. Наследственность. 4. Перенесенные заболевания. 5. Функции половой системы: · Менструальная функция – является важнейшей функцией репродуктивной системы женщины и свидетельствует как о полноценности самой системы, так и о здоровье женщины в целом. При выяснении особенностей менструальной функции необходимо обращать внимание на следующие моменты: ü В каком возрасте появились первые менструации и каков был их характер; ü Через какой промежуток времени установился регулярный менструальный цикл; ü Какова продолжительность цикла; ü Сколько дней продолжается менструация и каково количество теряемой крови; ü Изменение менструального цикла после начала половой жизни, абортов, родов и др.; ü Время последней менструации; ü Изменение цикла в связи с данным гинекологическим заболеванием. Основные виды нарушения менструальной функции: ü Аменорея – отсутствие менструаций; ü Гипоменструальный синдром – ослабление (гипоменорея), укорочение (олигоменорея) и урежение (опсоменорея) менструаций; ü Меноррагия – кровотечение, связанное с менструальным циклом, носящее циклический характер и проявляющееся увеличением кровопотери во время менструации (гиперменорея), большей продолжительностью менструальных кровотечений (полименорея) и нарушениями (укорочениями) их ритма (пройоменорея); ü Метроррагия – ациклические маточные кровотечения, не связанные с менструальным циклом; ü Альгодисменорея – болезненная менструация. · Половая функция: ü Наличие полового влечения (либидо); ü Наличие чувства удовлетворения (оргазм); ü Нарушения половой функции – болезненность при половых сношениях, контактные кровотечения, затруднение или невозможность полового сношения; · Репродуктивная функция: ü Время наступления беременности после начала половой жизни; ü Количество беременностей, их течение и исходы; ü Наличие осложнений беременности, родов и послеродового периода; ü Число абортов, при каких сроках они проводились, были ли осложнения; · Секреторная функция – важный показатель состояния женских половых органов. При многих гинекологических заболеваниях, а также при патологических процессах, не связанных непосредственно с половой системой, происходит количественное или качественное изменение секрета. Бели – патологические выделения из половых органов женщины: o Вестибулярные бели o Влагалищные бели o Шеечные бели o Маточные бели o Трубные бели. 6. Функции органов, связанных с половыми органами в анатомическом и функциональном отношении: · Мочевыделительная система · Прямая кишка. 7. История настоящего заболевания, которая анализируется в хронологическом порядке. В результате подробного опроса больной можно сделать предварительное заключение о возможном характере заболевания. II. Общее объективное обследование: I. Изучение типов конституции: 1) Нормальный тип; 2) Гипрестенический тип – невысокий (средний) рост, длина ног по сравнению с длиной туловища незначительна. Кифоз спины мало выражен, поясничный лордоз расположен высоко, плечевой пояс относительно узок. Подкожный жировой слой развит хорошо. Специфические функции женского организма в большинстве случаев не изменены. 3) Инфантильный тип – может иметь место как общий (универсальный), так и половой (генитальный) инфантилизм без общих признаков недоразвития. Инфантильный тип характеризуется небольшим ростом, недоразвитием молочных желез, общеравномерносуженным тазом. Первая менструация нередко наступает позже обычного срока, а менструации характеризуются нерегулярностью и болезненностью. 4) Астенический тип – ему присуща анатомическая и функциональная слабость всей мышечной и с/т систем. У женщин астенического типа отмечаются расслабление мышечного и с/т аппарата тазового дна и промежности, нередко усиление, удлинение и болезненность менструаций. 5) Интерсексуальный тип – характеризуется недостаточной дифференцировкой пола, особенно вторичных половых признаков. Этому типу присущи физические и психические признаки мужского организма. Волосяной покров сильно развит, нередко по мужскому типу, черты лица напоминают мужские, половые органы часто гипопластичны. II. Антропометрические исследования – имеют важное значение в диагностике эндокринных нарушений: · Окружность грудной клетки · Высота большого вертела от пола · Рост · Расстояние между большими вертелами бедер · Расстояние между плечевыми костями на уровне больших бугорков
III. Определение степени развития жировой ткани и ее распределения IV. Определение особенностей распределения волосяного покрова: · Лануго – нежное оволосение; · Оволосение, свойственное лицам обоего пола; · Оволосение, характерное для одного пола; У женщин может иметь место:
V. Осмотр кожи. VI. Изучение состояния внутренних органов (по системам).
II. Cпециальное (гинекологическое) исследование: 1. Осмотр наружных половых органов. 2. Исследование с помощью зеркал – имеет большое значение для выявления пат. изменений влагалища и шейки матки. 3. Влагалищное исследование – производится путем введения II и III пальцев во влагалище. Позволяет определить ширину входа во влагалище, его длину, глубину, характеристики шейки матки (длина, состояние), состояние промежности и мышц тазового дна, тела матки и придатков. 4. Ректальное исследование – производят II пальцем. Оно помогает составить представление о состоянии шейки матки, паравагинальной и параректальной клетчатки, установить изменения в прямой кишке. К этому исследованию прибегают у пациенток, не живших половой жизнью. 5. Ректовагинальное исследование – выполняется введением II пальца во влагалище, а III пальца – в прямую кишку. Производится при подозрении на пат. изменения в параметральной клетчатке и прямокишечно-маточных мышцах. 6. Зондирование матки – осуществляется маточным зондом. Позволяет установить имеющиеся в полости матки деформации, пороки развития, длину полости матки, заращение внутреннего зева шейки матки. 7. Пункция брюшной полости через задний свод влагалища – проводят с целью дифференциальной диагностики между внематочной беременностью и воспалением придатков матки. 8. Биопсия – прижизненное иссечение небольшого участка ткани для микроскопического исследования. Проводится при подозрении злокачественности пат. процесса. 9. Хромодиагностика – смазывают пат. очаг и окружающие его здоровые ткани раствором Люголя. При этом неизмененный эпителий влагалища и шейки матки, содержащий достаточное количество гликогена, равномерно окрашивается в темно-коричневый цвет (йодпозитивная реакция). Пат. участки вследствие недостаточного количества гликогена раствором Люголя не окрашиваются и выделяются на коричневом фоне в виде более светлых пятен различных оттенков (йоднегативная реакция). 10. Раздельное диагностическое выскабливание слизистой оболочки шейки матки и тела матки – проводят для выяснения состояния слизистой при различных патологических процессах. Сначала производят введенной в полость матки кюреткой выскабливание слизистой оболочки всех стенок матки, а затем – слизистой оболочки канала шейки матки. Полученные соскобы помещают раздельно в сосуды с формалином и отправляют для гистологического исследования. 11. Аспирационная биопсия – осуществляется при помощи шприца Брауна, на который надевается специальный наконечник, вводимый в полость матки. Аспирируют небольшое количество свободно отделяющегося эндометрия, который наносят на предметное стекло, делают мазок, окрашивают и исследуют под микроскопом. 12. Аспирационный кюретаж – производится полой кюреткой, соединенной с вакуум-насосом. 13. Тесты функциональной диагностики (см. вопр. по акушерству, раздел I-й вопрос №23). 14. Исследование влагалищных мазков (бактериоскопическое) – позволяет определить степень чистоты влагалищного содержимого: · I степень – обнаруживают палочки молочно-кислого брожения (палочки Додерляйна), эпителиальные клетки, реакция влагалищного содержимого кислая; · II степень – умеренное количество палочек Додерляйна, имеются клетки плоского эпителия, единичные лейкоциты, реакция влагалищной среды слабокислая; · III степень – появление кокковой флоры, увеличение числа лейкоцитов, палочки Додерляйна практически не встречаются, реакция слабощелочная; · IV степень – разнообразная кокковая флора, большое количество лейкоцитов, отсутствие палочек Додерляйна, реакция щелочная.
15. Методы изучения проходимости маточных труб: 1) Пертубация – продувание маточных труб. В канал шейки матки под контролем манометра с помощью специального устройства нагнетают воздух с перерывами в 15-20 секунд. Давление в системе постепенно повышают. Если в течение 0,5-1 минуты давление не падает, проба считается отрицательной (трубы непроходимы). Кимографическая пертубация позволяет выявить проходимость или непроходимость маточных труб, их спазм или стенозирование. Для получения пневмокимограмм пользуются специальным аппаратом. Наилучшим временем для проверки проходимости труб является начало второй фазы менструального цикла. Противопоказания к пертубации: острые и подострые воспалительные процессы в половых органах, III-IV степень чистоты влагалища, опухоли матки и придатков, общие инфекционные болезни, заболевания ССС; 2) Гидротубация – введение в маточные трубы (через полость матки) изотонического раствора хлорида натрия под давлением. При проходимости маточных труб давление жидкости, определяемое по показаниям манометра, по достижении определенной величины начинает снижаться. При непроходимости давление возрастает; 3) Метросальпингография (гистеросальпингография) 16. Рентгенологические методы 1) Метросальпингография – позволяет определить состояние матки и маточных труб. Исследование проводится с рентгенконтрастными растворами (йодолипол, кардиотраст и др.) Рентгенологическая картина матки зависит от фазы менструального цикла: · Фолликулярная фаза – вследствие повышения тонуса матки полость матки имеет вид удлиненного треугольника с выраженной “талией” по бокам вследствие втянутости боковых линий, истмический отдел матки расширен (4-5 мм) и укорочен; · лютеиновая фаза – полость тела матки расширена, “талия” сглажена, истмический отдел матки резко сужен, что свидетельствует о пониженном тонусе матки. Сократительная деятельность маточных труб также зависит от фазы менструального цикла:
Противопоказаниями к метросальпингографии являются инфекционные заболевания, общие и местные воспалительные процессы, воспалительные заболевания женских половых органов в острой и подострой стадиях, III и IV степени чистоты влагалища, предположение о наличии беременности, повышенная чувствительность к препаратам йода. 2) Внутриматочная флебография – по характеру заполнения контрастным веществом венозной сети позволяет судить о расположении и размерах миоматозных узлов (малососудистые зоны характерны для межмышечной локализации миоматозного узла, симптом “кольца” – для подбрюшинного узла), а также провести дифференциальный диагноз между опухолью яичников и опухолью матки; 3) Пневмоперитонеография органов малого таза – дает возможность определить контуры матки и яичников. Этот метод исследования используют для диагностики подбрюшинных миоматозных узлов, опухолей и склерокистозных изменений яичников; 4) Метросальпингография в сочетании с пельвиграфией – позволяет более точно определить локализацию опухоли и составить представление о ее взаимосвязи с окружающими тканями; 5) Кольпография – дает представление о величине, форме, емкости, наличии порока развития или атрезии влагалища; 6) Краниография – изучение области турецкого седла позволяет судить о нарушениях гипоталамо-гипофизарной системы; 7) Лимфография – позволяет выявить увеличение или изменение структуры лимфатических узлов, а также дифференцировать метастазы в лимфатические узлы от воспалительных изменений. 17. Эндоскопические методы исследования – осмотр внутренних половых органов с помощью специальных оптических инструментов и приборов. С помощью этих методов можно произвести прицельную биопсию. В гинекологической практике применяются следующие основные эндоскопические методы: 1) Кольпоскопия – осмотр влагалища и влагалищной части шейки матки с помощью бинокулярной или монокулярной лупы, снабженной осветительным прибором (увеличение исследуемого участка в 30 раз и более); 2) Микроскопическая кольпоскопия (кольпомикроскопия) – кольпоскопия под большим увеличением (в 80-90 раз) с помощью контактного объектива и с предварительным окрашиванием области исследования; 3) Цервикоскопия – осмотр слизистой оболочки шейки матки с помощью цервикоскопа; 4) Гистероскопия – исследование внутренней поверхности матки с целью выявления патологических изменений эндометрия; 5) Перитонеоскопия (лапароскопия) – метод исследования, с помощью которого производится осмотр органов малого таза и брюшной полости оптическим инструментом, введенным в брюшную полость через отверстие в передней брюшной стенке. С помощью лапароскопии можно выполнить ряд гинекологических оперативных вмешательств – стерилизацию (коагуляция маточных труб, наложение танталовой скобки или шва), рассечение и коагуляция спаек в малом тазу, коагуляция эндометриоидных очагов, пункция ретенционных образований яичников, коагуляция ткани яичника у больных с апоплексией яичников; 6) Кульдоскопия – осмотр органов малого таза с помощью оптического инструмента, введенного в брюшную полость через задний свод влагалища. Противопоказаниями к эндоскопическим методам исследования являются тяжелое состояние больной, пороки сердца в стадии декомпенсации, недавно перенесенный инфаркт миокарда, резко выраженные склеротические изменения сосудов мозга и сердца у лиц преклонного возраста, тяжелые заболевания легких с нарушением их функции, фиксированная ретрофлексия матки, обширный спаечный процесс в брюшной полости, выполняющие весь малый таз опухолевые образования. 18. Ультразвуковое исследование (см. раздел I, вопр. 17). 19. Тепловидение – метод регистрации инфракрасного излучения, полученного с различных участков тела. 20. Диагностическое чревосечение (лапаротомия). 21. Гормональные методы диагностики – применяются для выявления причин нарушения менструальной функции и уровня поражения системы “гипоталамус-гипофиз-яичники-матка”. Они помогают проведению дифференциальной диагностики и выбору рациональной терапии. С этой целью ставятся пробы, стимулирующие или подавляющие функцию отдельных звеньев системы регуляции менструального цикла. Иногда проводят комбинированные пробы, основанные на сочетании стимуляции деятельности одной эндокринной железы и подавлении функции другой. Применяют следующие пробы: 1. проба с рилизинг-фактором – применяется с фолликулстимулирующим рилизинг фактором (фоллиберином) и лютеинизирующим рилизинг-фактором (люлиберином). Основным показанием к проведению этой пробы является выяснение вопроса о поражении гипофиза в основном при аменорее центрального генеза. При патологических изменениях гипофиза пробы с фоллиберином и люлиберином являются отрицательными, поскольку стимулирующее воздействие не может дать ответной реакции со стороны гипофиза в виде усиления продукции фолликулостимулирующего и лютеинизирующего гонадотропинов. Если пробы с рилизинг-гормонами свидетельствуют о нормальной функции гипофиза, то аменорея центрального генеза обусловлена поражением гипоталамуса. Оценка пробы с фоллиберином и люлиберином проводится на основании изучения содержания в крови фолликулостимулирующего и лютеинизирующего гонадотропинов с помощью радиоиммунных методов. 2. проба с фолликулостимулирующим гонадотропином – используется для определения функционального состояния яичников (при аменорее, задержке полового развития и др.) Обычно для этого используют пергонал (75 ЕД фолликулостимулирующего гонадотропина и 75 ЕД лютеинизирующего гонадотропина). После введения пергонала (5000 ЕД в течение 10 дней) определяют содержание эстрогенов в крови с следят за динамикой функциональных показателей (кариопикнотический индекс, симптомы “зрачка”, “листка папоротника”, натяжения слизи). При нормальной функции яичников проба положительная. 3. проба с хориогонином – применяется для уточнения состояния яичников. Хориогонин назначают в течение 5 дней внутримышечно по 1500-5000 ЕД. Результаты оценивают по повышению содержания прогестерона в крови и базальной температуре свыше 37°С. Если яичники способны функционально реагировать на стимулирующее влияние хориогонина, после его введения усиливается образование гормона желтого тела, что свидетельствует о центральном генезе нарушений. Отрицательные результаты пробы подтверждают первичную неполноценность яичников. 4. проба с прогестероном – используется в основном чтобы исключить маточную форму аменореи. Проба считается положительной, если через 2-3 дня после 6-8-дневного в/м введения прогестерона (10 мг в день) у больной появляется менструальноподобное кровотечение. Положительная проба не только позволяет исключить маточную форму аменорей, но и указывает на достаточную эстрогенную активность яичников. Отрицательная проба свидетельствует о глубоком поражении эндометрия или о наличии слабой эстрогенной стимуляции. 5. проба с эстрогенами и прогестероном – проводится после отрицательной пробы с прогестероном. Больной в течение 10 дней вводят один из эстрогенных препаратов, а затем назначают прогестерон в течение 8 дней. Положительная проба (появление менструальноподобной реакции) исключает маточную форму аменореи и свидетельствует о недостаточной эндокринной функции яичников. 6. проба с комбинированными эстроген-гестагенными препаратами (бисекурин, нон-овлон) проводится для определения функционального состояния гипоталамо-гипофизарной системы и ее резервных способностей. Эти препараты назначают по 21-дневной схеме в течение 3 месяцев. После отмены при хорошем состоянии гипоталамо-гипофизарной системы возникает эффект отдачи, в результате которого отмечается овуляция. Отсутствие ответной реакции после отмены препарата указывает на нарушение гипоталамо-гипофизарной системы. 7. проба с кломифеном (стимулятором овуляции).Его назначают по 50-100 мг в день с 5-го по 10-й день менструального цикла. При положительной реакции прием препарата сопровождается повышением секреции ФСГ и ЛГ, в результате чего происходит овуляция. 8. проба с кортизоном или дексаметазоном – применяется с целью определения источника повышенного содержания андрогенов. Проба основана на угнетении секреции АКТГ. Дексаметазон назначают по 0,5 мг 4 раза в день в течение 2 дней. Резкое снижение экскреции 17-кетостероидов с мочой свидетельствует о надпочечниковом генезе гиперандрогении. 9. проба с АКТГ – проводится для определения функционального состояния коры надпочечников. Введение АКТГ (по 40 ЕД в/м в течение 2 дней) вызывает резкое повышение содержания 17-кетостероидов в моче при надпочечниковом генезе заболевания и незначительное повышение – при яичниковом генезе. 22. Медико-генетические методы исследования (см. раздел I, вопр. 13, 14). 23. Цитологические методы исследования. Выделяют следующие типы цитограмм: · I тип – цитологические особенности соответствуют возрасту исследуемой; · II тип – при фоновых процессах - IIa тип – клеточный состав, наблюдаемый при воспалении; - IIб тип – пролиферативные процессы, возникающие на фоне воспаления; · III тип – изменения эпителия, соответствующие предопухолевым процессам (дисплазия) - IIIа тип – слабая или умеренная дисплазия; - IIIб тип – тяжелая дисплазия; · IV тип – отражает начало малигнизации, можно заподозрить рак; · V тип – изменения эпителия, позволяющие говорить о раке; · VI тип – нельзя сделать какое-либо заключение. Дата добавления: 2015-12-16 | Просмотры: 1002 | Нарушение авторских прав |