 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Аутоиммунная крапивницаВ настоящее время активно внедряется относительно новая концепция, согласно которой хроническая крапивница имеет аутоиммунную природу. Давно известна высокая распространенность аутоиммунного тиреоидита у больных хронической крапивницей (преимущественно у женщин). В настоящее время установлено, что у 30—52% больных хронической крапивницей определяются функциональные аутоантитела к высокоаффинному IgE-рецептору и к иммуноглобулинам класса IgE. При этом антитела к высокоаффинному IgE-рецептору являются причинным фактором хронической крапивницы примерно у 25—40% больных, а анти-IgE-антитела приблизительно еще у 5—10% больных. В сыворотке больных хронической крапивницей аутоантитела к высокоаффинному IgE-рецептору путем связывания с рецептором активируют базофилы или тучные клетки, что приводит к гистаминолиберации и обусловливает клинические проявления крапивницы. Способность функциональных аутоантител активировать тучные клетки кожи и базофилы доказана в ходе экспериментов in vivo и in vitro. In vivo показано развитие волдыря и гиперемии вследствие внутрикожной инъекции аутологичной сыворотки, а in vitro — высвобождение гистамина из базофилов здоровых доноров под действием сыворотки больных хронической идиопатической крапивницы (ХИК). Эти факты легли в основу новой концепции, возникшей в последнее десятилетие, согласно которой у определенной категории больных хроническая крапивница является аутоиммунным заболеванием. Крапивница может быть самостоятельной нозологической формой, а может выступать и как симптом целого ряда заболеваний (см. таблицу 4).
ПАТОГЕНЕЗ: Отеки Квинке и крапивница имеют общие механизмы развития. В формировании аллергодерматозов вообще и крапивницы в частности могут принимать участие как истинные аллергические реакции (ИАР), так и псевдоаллергические реакции (ПАР). Крапивницы, протекающие по механизмам истинных аллергических реакций, обусловлены участием в их развитии специфических аллергических антител (АТ) или сенсибилизированных лимфоцитов. В настоящее время выделяют пять типов истинных аллергических реакций, в соответствии с которыми протекает крапивница. Критерии участия ИАР в механизме крапивницы являются общими для всех аллергических заболеваний и включают следующие признаки:
При крапивницах, протекающих по механизмам ПАР, вышеуказанные признаки отсутствуют, за исключением наличия положительного фармакологического или пищевого анамнеза. Свое название псевдоаллергические реакции, или ложная аллергия, получили в связи с тем, что четкая связь развития крапивницы с воздействием причинного фактора, а также клинические симптомы делают их очень похожими на истинную аллергию, но отличаются от последней механизмами развития. Одним из важнейших механизмов ПАР при крапивницах является неспецифическая либерация(извлечение) медиаторов, и в первую очередь гистамина, из клеток-мишений аллергии (тучные клетки, базофилы и др.).
Выделяют два основных вида крапивницы и АОК, различающиеся механизмами развития: иммунологический и неиммунологический. Развитие и формирование иммунологической крапивницы связано в основном с нарушениями функционирования различных звеньев иммунной системы. Иммунологическая крапивница может быть трех типов:
В зависимости от типа аллергических реакций, принимающих участие в развитии иммунологической крапивницы, можно выделить разные формы крапивницы, протекающие по разным механизмам и требующие разных методических подходов к терапии: атопическая форма, инфекционно-аллергическая, иммунокомплексная и другие. Иммунологическая крапивница и АОК неаллергического генеза часто связаны с нарушениями в неспецифических звеньях иммунной системы, в частности в системе комплемента, калекреин-кининовой системе и других биологических системах организма. Основными этиологическими факторами этой формы иммунологической крапивницы служили экзотические продукты: салаты из морских животных и водорослей (мидии, омары, крабы, раки, и т. п.), блюда из плавников акулы и многие другие; экзотические фрукты; продукты, богатые биологически активными веществами; медикаменты; контакт с химическими веществами и т. д. Основными причинными и провоцирующими факторами неиммунологической крапивницы, являлись: патология ЖКТ и гепатобилиарной системы, патология нейроэндокринной системы, патология со стороны мочевыделительной системы, обменные нарушения, физические факторы (давление, вибрация, температура и др.), химические факторы (щелочи, кислоты, соли кислот и щелочей, медикаменты и т. п.), биологические факторы и др. Как правило, на развитие неиммунологической крапивницы оказывают влияние одновременно несколько факторов. Клинические проявления крапивницы, независимо от ее вида, обусловлены участием медиаторов, высвобождающихся из клеток-мишеней под действием специфических или неспецифических факторов. Основные медиаторы, принимающие участие в развитии клинических симптомов крапивницы, представлены в табл.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ КРАПИВНИЦЫ: Уртикарные высыпания сопровождаются зудом, бледнеют при надавливании и представляют собой ограниченный отек сосочкового слоя дермы. Особенностью крапивницы является быстрое возникновение и быстрое разрешение волдырей (в течение 24 ч) без формирования вторичных элементов. Высыпания при крапивнице могут иметь любую локализацию, включая волосистую часть головы, ладони и подошвы. В области головы и шеи число тучных клеток кожи на единицу площади повышено по сравнению с другими участками кожи, поэтому крапивница и зуд этой локализации характеризуются большей интенсивностью. Хроническая крапивница в 50% случаев сопровождается отеком Квинке. Крапивница и отеки Квинке характеризуются отеком ткани, при этом поверхностный отек приводит к клиническим проявлениям крапивницы, а более глубокий отек кожи и подкожной клетчатки — к отеку Квинке. Кроме того, при отеке Квинке возможно поражение слизистых оболочек различных органов и систем (дыхательной, пищеварительной, мочевыделительной, нервной и др.). Отеки Квинке могут приводить к обезображиванию лица (отек губ, век, ушных раковин) и вызывать опасное поражение гортани. Различные формы хронической крапивницы имеют свои отличительные особенности. Клинические симптомы у больных хронической крапивницей, вне зависимости от участия аутоиммунных механизмов, одинаковы. Тем не менее некоторые авторы отмечают более тяжелое течение заболевания у больных аутоиммунной хронической крапивницей. У этих пациентов выше индексы зуда и высыпаний, наблюдается тенденция к генерализации высыпаний. Для физических крапивниц (кроме замедленной крапивницы, вызванной давлением) свойственно быстрое развитие высыпаний, которые возникают после воздействия физического стимула и держатся не более 2 ч. Следует подчеркнуть, что продолжительность острой крапивницы составляет несколько дней, в то время как для хронической крапивницы характерно длительное рецидивирующее течение с периодическими обострениями. Продолжительность заболевания может быть различной. Несмотря на симптоматическое облегчение вследствие медикаментозной терапии, некоторые больные страдают от этого заболевания годами. В настоящее время накоплен значительный клинический материал по естественному течению хронической крапивницы. Так, по данным английского исследователя R. Сhampion, у 20% больных хронической крапивницей заболевание длится до 10 лет. Также установлено, что 50% больных, у которых в течение трех месяцев наблюдалась хроническая крапивница, страдают этим заболеванием еще не менее трех лет. А у 40% больных хронической крапивницей при анамнезе заболевания более шести месяцев высока вероятность сохранения симптомов крапивницы на протяжении последующих 10 лет. Спонтанная ремиссия хронической крапивницы (при лечении или без него) наступает:
Причем у каждого второго больного хронической крапивницей со спонтанной ремиссией в дальнейшем развивается по меньшей мере один рецидив заболевания. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ОТЁКА КВИНКЕ: Заболевание всегда начинается внезапно. Резко выраженный ограниченный отек на слизистых оболочках или различных участках тела возникает за несколько минут, иногда немного медленнее. Цвет кожи при этом не изменяется. Ткань в области отека напряжена, при надавливании на нее ямки не остается, пальпация этого участка абсолютно безболезненна. Наиболее часто ангионевротический отек возникает на нижней губе, щеках, веках, языке, гортани. Отек языка и гортани опасен тем, что может привести к развитию асфиксии. Больной жалуется на затруднение дыхания, ему трудно говорить, появляется синюшность языка. Это состояние очень опасно и может привести к летальному исходу, поэтому помощь больному должна быть оказана как можно быстрее. Ангионевротический отек может захватить мозговые оболочки и головной мозг, в таком случае может появиться характерная клиническая картина: эпилептиформные припадки, утрата движений на одной стороне туловища, расстройства речи. Отек Квинке обычно держится несколько часов, реже он может сохраняться в течение нескольких суток, а затем исчезает, не оставляя следов. Тем, кто хоть один раз в жизни столкнулся с этим заболевание, необходимо помнить, что оно может рецидивировать.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА КРАПИВНИЦЫ: Необходимо помнить, что при некоторых кожных заболеваниях, сопровождающихся гистаминолиберацией, уртикарные высыпания могут присутствовать как компонент клинической картины, что может приводить к ошибкам в диагностике (см. таблицу 8).
Основное заболевание при дифференциальном диагнозе — это уртикарный васкулит. Действительно, уртикарный васкулит может проявляться уртикарными высыпаниями, которые иногда неправильно диагностируются как обычная крапивница. Тогда как уртикарный васкулит часто является клиническим проявлением серьезных заболеваний (например, коллагенозов, вирусных гепатитов и др.). Клинические особенности уртикарного васкулита указаны в таблице 9.
Высыпания при уртикарном васкулите обычно сопровождаются общими симптомами (артралгии, субфебрильная температура, абдоминальные боли и др.). Другие системные проявления представлены гломерулонефритом, увеитом, эписклеритом, легочными и неврологическими расстройствами. Кроме того, возможно сочетание ангионевротического отека и уртикарного васкулита (до 42% больных), поэтому такой набор симптомов не может служить критерием дифференциальной диагностики. У больных хронической крапивницей с особыми характеристиками уртикарных высыпаний (см. таблицу 9) при подозрении на коллагенозы или при нарушениях в системе комплемента показана биопсия кожи с целью проведения дифференциального диагноза с уртикарным васкулитом, поскольку окончательный диагноз уртикарного васкулита устанавливается исключительно гистологически. Уртикарный васкулит отличается от обычной крапивницы развитием воспаления и некроза кровеносных сосудов. При биопсии наблюдается следующая гистологическая картина: в стенках посткапиллярных венул определяются фрагментация лейкоцитов (лейкоцитоклазия) и фибриноидные отложения, что указывает на лейкоцитокластический васкулит. Подтверждение диагноза с помощью биопсии кожи путем определения гистологических признаков васкулита представляется крайне важным, поскольку этим больным требуется обследование с целью выявления системной красной волчанки или других аутоиммунных заболеваний, степени вовлечения почек или других внутренних органов. Основным отличительным признаком многоформной эритемы является полиморфность высыпаний (макулезные, папулезные, элементы-«мишени», явно буллезные элементы и иногда уртикарные высыпания). Заболевание возникает после переохлаждения, простуды, катаральных явлений весной или осенью и характеризуется продромальным периодом (лихорадка, боли в суставах, мышцах и др.). Для дифференциальной диагностики представляется важным, что отдельные элементы при многоформной эритеме периодически не исчезают, а остаются фиксированными. Кроме того, для высыпаний характерно распределение преимущественно в области конечностей. Высыпания чаще сопровождаются жжением, в то время как типичные уртикарные высыпания — зудом. Для постановки диагноза может понадобиться биопсия кожи. Буллезный пемфигоид представляет собой аутоиммунный пузырный дерматоз, при котором формируются иммунные комплексы к антигенам базальной мембраны. Для буллезного пемфигоида характерны генерализованные буллезные высыпания. Вместе с тем, ранние высыпания при буллезном пемфигоиде часто сопровождаются зудом и могут иметь явный уртикарный компонент. При ограниченной форме заболевания эволюция уртикарных в буллезные элементы может отсутствовать. В таких ситуациях диагностическое значение имеет биопсия кожи вокруг элементов с последующим иммунофлюоресцентным окрашиванием для выявления отложений IgG-антител и комплемента на базальной мембране. Герпетиформный дерматит является буллезным дерматозом, при котором ранние высыпания также имеют уртикарный компонент. Высыпания характеризуются полиморфизмом, выраженным зудом, сгруппированным (герпетиформным), симметричным расположением. Характерна эволюция высыпаний с образованием из уртикарных высыпаний везикул и пустул, а затем появлением и вторичных элементов. При иммунофлюоресцентной диагностике определяют отложения IgA-антител в базальной мембране пораженных участков кожи.
ДИАГНОСТИКА КРАПИВНИЦЫ: Субъективное Обследование:
Особенности сбора аллергологического анамнеза: Наряду с общими вопросами (жалобы больного, продолжительность заболевания, симптомы и их динамика и т.д.) при сборе аллергологического анамнеза следует обратить особое внимание на следующие вопросы: • Отмечались ли ранее у пациента симптомы каких-либо других аллергических заболеваний? Крапивница, ангионевротический отёк, заложенность носа, приступообразное чиханье, зуд и гиперемия конъюнктивы, периодическое снижение слуха, одышка и кашель, сопровождающиеся свистящими хрипами, могут быть вызваны воздействием аллергенов. • Характер поражения. Для аллергических заболеваний типичны вусторонние поражения органов (нос, глаза); односторонние процессы, как правило, имеют неаллергическую природу. • Наследственная предрасположеность к атоническим заболеваниям. Следует внимательно отнестись к наличию аллергических заболеваний среди родственников (родителей, бабушек и дедушек, родных и двоюродных братьев и сестёр, братьев и сестёр родителей). • Оценка эффективности предыдущего лечения также может помочь в установлении диагноза. На аллергическую природу заболевания может указывать улучшение состояния на фоне применения антигистаминных препаратов. По реакции на использование бронхолитиков, системных и ингаляционных ГК судят об обратимости обструкции ВП. Заложенность носа может быть связана с длительным приёмом назальных сосудосуживающих препаратов, а также препаратов раувольфии; неэффективность местных форм кромогликата или топических ГК снижает вероятность аллергического генеза симптомов. К развитию одышки может привести применение больными р-адреноблокаторов, а ингибиторы ангиотензин превращающего фермента (АПФ) — спровоцировать упорный кашель и развитие отёков. • Носят ли симптомы заболевания постоянный характер или проявляются пизодически?Аллергическим заболеваниям больше свойствен непостоянный характер выраженности симптомов, даже при непрерывном течении заболевания характерно развитие периодических обострений. Объективное Обследование: Во время осмотра идентифицируют уртикарные элементы, наличие или отсутствие дермографизма, желтухи, пигментной крапивницы (симптом Дарье), исключают другие кожные заболевания, системную патологию, другие сопутствующие болезни.
Диагностические Исследования: Пищевые продукты
При подозрении на этиологическую роль пищи проводят пробы с соответствующими продуктами (табл. 13-6). Диагностические тесты включают полную лиминацию подозреваемого продукта, ограниченную диету, ведение пищевого дневника, проведение кожных проб с пищевыми аллергенами или свежими пищевыми продуктами. Диагностическое значение кожного тестирования при крапивнице невелико, поэтому расширенный набор проб с пищевыми аллергенами не может быть рекомендован в качестве рутинной диагностической процедуры. Кроме того, именно при крапивнице часто регистрируют ложноположительные и ложноотрицательные результаты. Исследование на аллергию на пищевые продукты при АтпДт [61] ограничено относительно небольшой группой пищевых аллергенов: яйцами, арахисом, соей, свининой, молоком, пшеницей, говядиной, курятиной. Отрицательные результаты кожного тестирования практически исключают этиологическую значимость пищевой аллергии. В случаях, когда все пищевые кожные тесты положительные, исключают дермографизм. При указании на непереносимость продуктов, в состав которых входит смесь ингредиентов, тестирование проводят с отдельными компонентами (например, соевыми бобами). При тестировании не рекомендуют использовать чрезмерно расширенную панель пищевых аллергенов. При синдроме пероральной пищевой аллергии следует исключить роль свежих фруктов. Кроме того, необходимо учитывать, что некоторые пищевые продукты обладают перекрёстной реактивностью с пыльцевыми аллергенами или аллергенами каучука. Лекарственные препараты. Этиологическую значимость ЛС исключают у всех больных крапивницей. В связи с тем что надёжные диагностические тесты для выявления повышенной чувствительности к большинству ЛС (за исключением пенициллина, чужеродных сывороток и инсулина) отсутствуют, единственным способом оценки этиологической значимости ЛС служит его отмена. В качестве заместительной терапии используют альтернативные препараты другой химической структуры. Если реакция нетяжёлая, отменять все препараты одновременно не следует. Инфекции. Одной из причин крапивницы могут являться вирусные и паразитарные инфекции. Достаточно часто острая крапивница предшествует появлению гипербилирубинемии у больных вирусным гепатитом, и лишь появление желтухи отвечает на вопрос о причине заболевания. При многих паразитарных инфекциях рецидивирующие эпизоды крапивницы и отёка Квинке совпадают по времени с определёнными фазами жизненного цикла паразита, в этих случаях отмечают определённую цикличность появления высыпаний. Эозинофилия крови, высокие уровни сывороточного IgE и исследование кала подтверждают диагноз глистной инвазии. Несмотря на это, интенсивные поиски скрытой инфекции часто завершаются безрезультатно. В тех случаях, когда анамнез или результаты объективного осмотра предполагают наличие инфекции, рекомендуется выполнение соответствующих лабораторных исследований. Вещества, контактирующие с кожей. Медицинская литература полна сообщений о случаях контактной крапивницы. Единственно необходимый при этом тест — аппликационная проба —подразумевает непосредственный контакт действующего соединения с кожей и возникновение высыпаний в качестве доказательства сенсибилизации. Обычно такие случаи крапивницы возникают при проникновения аллергена в кожу или при действии стимулирующих выброс гистамина агентов эпидермального или инсектного происхождения. Индукторами контактной крапивницы могут быть ЛС и используемые в производстве химические соединения. Ужаления насекомых. Крапивницу могут вызывать ужаления насекомых. Для доказательства немедленной гиперчувствительности при генерализованной крапивнице и анафилаксии используют кожные тесты с ядами перепончатокрылых, а также PACT. Злокачественные новообразования. При подозрении на наличие опухоли проводят обследование по стандартной программе. Васкулит. Больному васкулитом необходимо провести исследование: общий анализ крови, СОЭ, анализ мочи, биопсию, антинуклеарных AT, ревматоидного фактора, комплемента, тесты на вирусные гепатиты и мононуклеоз. Показано определение тиреотропного гормона (для исключения аутоиммунного тиреоидита). У пациентов с уртикарным васкулитом следует исключить хроническую идиопатическую крапивницу.
ОСЛОЖНЕНИЯ ОТЕКА КВИНКЕ; Наиболее угрожающим осложнением может быть развитие отека гортани с нарастающими симптомами острой дыхательной недостаточности. Симптомы отека гортани - охриплость голоса, лающий кашель, прогрессирующее затруднение дыхания. Отек слизистой желудочно-кишечного тракта может симулировать острую абдоминальную патологию, при этом могут наблюдаться диспептические расстройства, острая боль в животе, усиление перистальтики кишечника, иногда - симптомы перитонита. Поражение урогенитальной системы проявляется симптомами острого цистита и может привести к развитию острой задержки мочи. Наиболее опасной является локализация отека на лице, поскольку при этом возможно вовлечение в процесс мозговых оболочек с появлением менингеальных симптомов или лабиринтных систем, что проявляется признаками синдрома Меньера (головокружение, тошнота, рвота). При отсутствии неотложной квалифицированной помощи такой отек может повлечь за собой летальный исход. Возможно сочетание острой крапивницы и отека Квинке.
ЛЕЧЕНИЕ КРАПИВНИЦЫ: На догоспитальном этапе основными принципами ведения пациентов с крапивницей являются: 1. элиминация аллергена; 2. противоаллергическая терапия; 3. решение вопроса о госпитализации. Элиминация аллергена в случае его выявления заключается в отмене лекарственного препарата (в случае лекарственной аллергии), удаления аллергена с поверхности кожи (при контактной аллергии), назначении гипоаллергенной диеты (в случае крапивницы на продукты питания) с ведением пищевого дневника, дневника состояния пациента (для выяснения триггеров возникновения аллергии). Антигистаминные лекарственные средства (ЛС) — основные средства для лечения крапивницы. Эффект антигистаминных ЛС при крапивнице дозозависимый. Наиболее предпочтительными являются блокаторы Н1-рецепторов гистамина 2-го и 3-го поколения (Зодак), так как они имеют меньшее количество побочных эффектов и более длительное действие по сравнению с препаратами 1-го поколения. Ниже представлены блокаторы H1-рецепторов гистамина и их дозировки.
Зодак — это антигистаминный препарат нового поколения. Блокирует периферические Н1-гистаминовые рецепторы. Влияет на раннюю гистаминозависимую стадию аллергических реакций, уменьшает миграцию эозинофилов, ограничивает высвобождение медиаторов воспаления на поздней клеточной стадии аллергической реакции. Предупреждает развитие и облегчает течение аллергических реакций, оказывает противозудное действие. Практически не оказывает антисеротонинового и антихолинергического действия, в терапевтических дозах не вызывает седативного эффекта. Действие начинает проявляться через 30–60 мин, достигает максимума через 4–6 ч и продолжается в течение 36–48 ч. Препарат быстро и легко всасывается при приеме внутрь, его абсорбция не зависит от возраста больного и приема пищи. Максимальная концентрация в плазме крови достигается через 30 минут после приема внутрь. Связывание с белками плазмы составляет 93%. Т1/2 в фазе распределения составляет приблизительно 3 ч. Около 60% принятой дозы выводится с мочой в течение 24 ч. Метаболит цетиризина выводится с калом. Цетиризин применяют в виде таблеток и капель по 10 мг 1 раз в день (1 таблетка или 20 капель) для взрослых и детей старше 6 лет, для детей от 2 до 6 лет — по 5 мг (10 капель) 1 раз в день или 2,5 мг (5 капель) дважды в сутки (утром и вечером). Прием цетиризина не влияет на психоэмоциональную сферу, функциональные тесты и способность к вождению автомобиля. Эффективность препарата не снижается даже при длительном его применении. Цетиризин отличает минимум побочных эффектов, минимальный риск развития привыкания. Системные глюкокортикостероиды должны назначаться пациентам с генерализованной крапивницей, пациентам без адекватного ответа на антигистаминные препараты. На догоспитальном этапе назначается преднизолон в дозе 1 мг/кг массы тела однократно, в случае рецидивирующего течения — добавляются антигистаминные препараты. Показаниями к госпитализации является сочетание крапивницы с отеком Квинке, все случаи анафилактической реакции, сопровождающиеся крапивницей, тяжелые формы обострения хронической крапивницы. ЛЕЧЕНИЕ АНГИОНЕВРОТИЧЕСКОГО ОТЁКА: В том случае, если развился отек гортани, необходима экстренная госпитализация в стационар для того, чтобы при необходимости хирург мог выполнить трахеотомию (операция по рассечению трахеи и введению в ее просвет специальной канюли для обеспечения дыхательной функции). Соблюдение гипоаллергенной диеты, исключающей шоколад, орехи, цитрусовые, рыбу, яичный белок. В острый период и последующие несколько дней рекомендуется употреблять в пищу овсяные хлопья, сваренные на воде, белые сухари и воду. Неотложная первая помощь при отеке квинке
Лечение отека поэтапное:
Лечение гормонами при отсутствии противопоказаний к гормонотерапии, рекомендуется проводить в стационаре. ПРОФИЛАКТИКА: профилактические меры должны быть направлены на общее укрепление организма и удаление тех факторов, которые в наибольшей степени усиливают риск. Основные условия избавления от аллергических заболеваний: 1. здоровый образ жизни, 2. умеренные физические упражнения, 3. рациональный режим труда и отдыха, 4. правильно организованное питание, 5. создание благоприятной экологической обстановки. Следует отказаться от самолечения и применять фармакологические препараты только по назначению врача для предотвращения лекарственной аллергии. Важно отмечать те препараты, которые уже вызывали ранее непереносимость, и ни в коем случае не принимать их повторно. Нежелательно одновременно начинать прием нескольких новых лекарств, поскольку в случае аллергии будет сложно выявить то вещество, которое вызвало реакцию. Улучшение работы иммунной системы также играет важную роль в предотвращении лекарственной аллергии и других видов этого заболевания. Здесь неоценимую помощь окажет закаливание, приучение организма к перенесению холода или жары, резкого колебания температуры окружающей среды. Упражнения по закаливанию начинают с самого раннего возраста, конечно, учитывая состояние здоровья и индивидуальные особенности ребенка. С целью тренировки терморегулирующего аппарата могут быть применены разные методы, например влажные обтирания, массаж, купание и воздушные ванны. Но при закаливании детей нужно увеличивать нагрузки постепенно, соразмерными дозами. Слишком длительного и интенсивного воздействия закаливающих факторов (холодной воды, солнечных лучей) следует избегать, поскольку это может вызвать противоположный желаемому результат. Применяются для укрепления организма, усиления его сопротивляемости болезням и занятия физкультурой. Но если умеренные физические нагрузки способствуют укреплению здоровья, то интенсивные тренировки, напротив, могут дать отрицательный эффект. Также неблагоприятны и переутомления при физической или умственной работе. Нужно стараться избегать нервных срывов. Ведь, как известно, тяжелые переживания способны усилить имеющееся аллергическое заболевание или даже вызвать новое, в частности, бронхиальную астму и некоторые виды поражения кожи.
Практическая частьœ
Заключение: Ежегодно разрабатываются и внедряются в практику новые противоаллергические препараты, совершенствуются их формы. Все более высокие требования предъявляются к их эффективности и безопасности, удобству применения. Однако, несмотря на все достижения, до сих пор сохраняются высокие показатели частоты обострений аллергических заболеваний, обращений пациентов за скорой медицинской помощью, инвалидности и смертности. Одной из причин недостаточного эффекта терапии являются отрывочные знания больных о своем заболевании. И поэтому необходимо, заниматься просветительской деятельностью, обучать оказанию неотложной медицинской помощи при развитии острых аллергических состояний, ознакомить с понятием «гипоаллергенный режим». Список литературы:
1) Staub A., Bovet D. Actions de la thymoethyl-diethylamine (929F) et des ethersphenoliques sur le choc anaphylactique du cobaye // CR. Soc. Biol. 1937; 128: 818–825. 2) O’Leary P. A., Farber E. M. Benadryl in the treatment of certain diseases of the skin // J. Am. Med. Assoc. 1947; 134: 1010–1013. 3) Bain W. A., Hellier F. F., Warin R. P. Some aspects of the action of histamine antagonists // Lancet. 1948; 2: 964–969. 4) Leurs R., Church M. K., Taglialatela M. H1 antihistamines: inverse agonism. Anti-inflammatory effects and cardiac effects // Clin. Exp. Allergy. 2002; 32: 489–498. 5) Bleehen S. S., Thomas S. E., Greaves M. W. et al. Cimetidine and chlorpheniramine in the treatment of chronic idiopathic urticaria // Br. J. Dermatol. 1987; 117: 81–88. 6) Simons F. E. R., Simons K. J. The pharmacology and use of H1 receptor antagonist drugs // N. Eng. J. Med. 1994; 330: 1663–1670. 7) Breneman D. L. Cetirizine versus hydroxyzine and placebo in chronic idiopathic urticaria // Ann. Pharmacother. 1996; 30: 1075–1079. 8) Finn A. F., Kaplan A. P., Fretwell R. et al. A double-blind placebo-controlled trial of fexofenadine hydrochloride in the treatment of chronic idiopathic urticaria // J. Allergy Clin. Immunol. 1999; 104: 1071–1078. Дата добавления: 2016-06-06 | Просмотры: 1194 | Нарушение авторских прав |
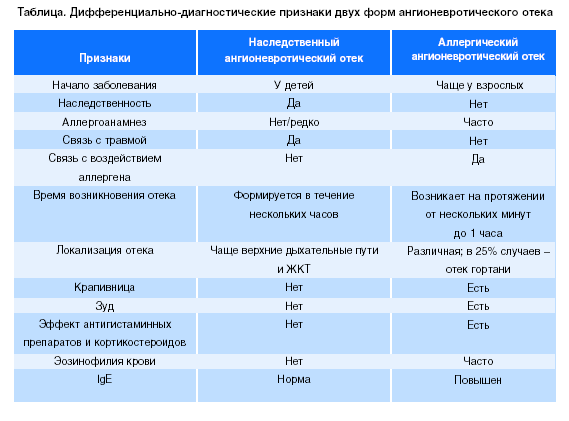 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ОТЕКА КВИНКЕ:
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ОТЕКА КВИНКЕ:

