|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Штучне годування
Концепції та можливості Проблема штучного харчування в тих випадках, коли пацієнт не може, не хоче або не буде їсти, як і раніше залишається у вітчизняній медицині одним із першочергових. Питання годівлі хворих залишаються на периферії уваги багатьох реаніматологів, хоча видані і широко відомікапітальні монографії по нутриціології (А. Л. Костюченко, Е. Д. Костіна і А. А. Куригіна, А. Вретлінда і А. В. Суджяна). Знайомство з фізіологієюне заважає часом призначати анаболічні стероїди за відсутності будь-яких живильної підтримки, а середовища, призначені для пластичної асиміляції - вводити в перші кілька діб після великих операцій. Всі ці протиріччя роблять актуальним нагадування про деякі принципи і можливості сучасного штучного харчування. Як і природне, штучне харчування має вирішувати кілька основних спряжених задач: • підтримання водно-іонного балансу організму з урахуванням втрат води та електролітів, • енергетичне і пластичне забезпечення відповідно з властивим даному етапу розвитку рівню метаболізму. Саме стан харчування багато в чому визначає здатність пацієнта переносити хвороби і критичні стани (у зв'язку з травмою, інфекцією, хірургічною операцією тощо) з меншими функціональними втратами і більше повною реабілітацією. Дослідження вітчизняних і зарубіжних фахівців дозволили висунути три основні принципи штучного харчування. 1. своєчасність початку його проведення, що дозволяє виключити розвиток труднообратімий кахексії; 2. оптимальність строків здійснення штучного харчування, яке в ідеалі повинно проводитися до повної стабілізації трофічного статусу; 3. повинна дотримуватися адекватність штучного харчування станом пацієнта. Кількість і якість незамінних і замінних нутрієнтів повинно забезпечувати не лише енергетичні, але і пластичні процеси (містити незамінніамінокислоти, незамінні жирні кислоти, електроліти, мікроелементи та вітаміни). Існує два основних види або способи штучного харчування - ентеральний (зондовий) і парентеральний (внутрішньовенний). Ентеральне штучне харчування Штучне харчування через зонд було найбільш популярне в той період, коли можливості парентеральної нутріціонной підтримки були ще вельми обмежені. Протягом останніх 10-15 років за кордоном відпрацьовані протоколи, стандарти і схеми, що відроджує старий, але більшфізіологічний спосіб на основі нових принципів і технологічних можливостей. Живлення через зонд, як і раніше показано, якщо оральний прийом їжі неможливий, наприклад, при щелепно-лицевих операціях,пошкодженнях стравоходу, порушення свідомості, відмову від їжі. Точних формалізованих кордонів переходу від парентерального до ентеральне харчування не існує; рішення завжди знаходиться в компетенції лікуючого лікаря. Для того щоб раніше перейти до ентеральне харчування, використовується посилене парентеральне харчування, що сприяє поступовому відновленню функцій травлення і резорбції. Основою відродження ентерального штучного харчування стали збалансовані дієти - суміші живильних речовин, що дозволяють якісно і кількісно покрити потреби організму й випущені готової до вживання рідкій формі або у вигляді порошків, розводяться у воді. Збалансовані дієти поділяють на низько-і високомолекулярні. Енергоносіями нізкалюлекулярних дієт є переважно вуглеводи, а в високомолекулярних переважають натуральні протеїни - м'ясні, молочні, соєві. Зміст вітамінів, мінеральних речовин і мікроелементіврегулюється відповідно до клінічної ситуацією і кількістю основних нутрієнтів. Важливою перевагою збалансованих дієт є можливість їх індустріального виробництва. Самим популярним варіантом доступу до травному тракту залишається використання назогастральним і назоентеральних зондів-катетерів. Вони розрізняються по довжині, формі, матеріалу виготовлення, можуть бути однопросветнимі і двухпросветнимі, з різнорівневими отворами, що дозволяє крім харчування вирішувати ряд інших завдань. Як і раніше часто використовується найбільш просте зондування шлунку через ніс або рот; интестинальной введення зонда полегшують різні оливи. Останнім часом, поряд з ниткоподібними трансназальная зондами тривалого використання з силоксанового каучуку та поліуретану, з'явилися системи для перкутанної ендоскопічної гастростомії і пункційної катетерної еюностоміі, вирішальні косметичні проблеми. Великий внесок у методику постановки зондів-катетерів внесло розвиток ендоскопічної техніки, що дозволяє безболісно і атравматично здійснювати ці маніпуляції. Важливим етапом розвитку технології стало впровадження насосів-інфузаторов, що забезпечують неперервний рівномірний введення розчинів. Подача суміші може здійснюватися цілодобово, без порушення нічного відпочинку. У більшості випадків це дозволяє також уникнути ускладнень у вигляді відчуття повноти в шлунку, нудоти, блювоти і проносів, нерідких при порціонному введення збалансованих сумішей. Парентеральне харчування Основні поняття Під парентеральним харчуванням розуміють особливу форму внутрішньовенного лікувального харчування, забезпечує корекцію порушеного метаболізму (при різних патологічних станах) за допомогою спеціальних інфузійних розчинів, здатних активно включатися в обмінні процеси організму, які вводяться, минувши шлунково-кишковий тракт У практиці будь-якого лікаря мають місце випадки, коли з тих чи інших причин у хворих виникає істотний дефіцит поживних речовин. Найважливішою причиною виникаючого дефіциту є неможливість використання нормального перорального способу харчування у випадках, коли хворий: 1) не в змозі ковтати їжу, 2) не переносить її або 3) не здатний перетравлювати їжу, що надходить ентеральним шляхом. Якщо є можливість, живильну підтримку необхідно здійснювати за допомогою зонда, тому що надходження поживних речовин безпосередньо в кров, минаючи ентеральний шлях, принципово нефізіологічно для організму, тому що при цьому вони обходять всі захисні механізми органів, які здійснюють функції фільтрів (шлунково-кишковий тракт, печінка) і трансформаторів. Однак тим хворим, які не можуть приймати їжу звичайним способом, не можуть ефективно абсорбувати поживні речовини або їх стан погіршується при годуванні через рот, показано часткове або повне харчування парентеральним шляхом до тих пір, поки вони не будуть в змозі приймати їжу через рот і засвоювати її. Парентеральне харчування навіть при ретельному контролі не виключає можливості виникнення ускладнень. Тому його по можливості швидше відміняють. Види парентерального харчування За обсягом парентеральне харчування поділяють на повне і часткове. Повне парентеральне харчування Повне парентеральне харчування (ППП) полягає у внутрішньовенному введенні всіх компонентів живлення (азоту, води, електролітів, вітамінів) в кількостях і співвідношеннях, найбільш близько відповідають потребам організму в даний момент. Таке харчування, як правило, потрібно при повному і тривалому голодуванні. Мета ППП - корекція порушень всіх видів обміну. Показання для повного парентерального харчування Як вже говорилося вище, ППП показано хворим, які не можуть, не повинні або не хочуть харчуватися ентеральним шляхом. До них належать такі категорії пацієнтів: 1. Хворі, не здатні нормально приймати або засвоювати їжу. При діагностиці недостатності харчування враховується наявність у хворого м'язового виснаження, гіпоальбумінемії, безбілкових набряків, зменшення товщини шкірної складки і істотне зниження маси тіла. Але ізольоване зниження маси тіла не слід розглядати як ознаку недостатності харчування, оскільки наявність набряку або попередньогоожиріння може приховувати фактично наявну ступінь виснаження запасів ендогенного азоту. 2. Хворі з початково задовільним станом харчування, які тимчасово (з тих чи інших причин) не можуть приймати їжу і для того, щоб уникнути надмірного виснаження, вимагають проведення ППП. Це особливо важливо при патологічних станах, що супроводжуються підвищеним катаболизмом і виснаженням тканин (післяопераційні, посттравматичні, септичні хворі). 3. Хворі, що страждають хворобою Крона, кишковими норицями і панкреатитом. Звичайне харчування у таких хворих загострює симптоми хвороби і погіршує загальний стан хворих. Переклад же їх на ППП прискорює загоєння свищів, зменшує обсяг запальних інфільтратів. 4. Хворі з тривалою комою, коли неможливо здійснити годування через зонд (в тому числі після операцій на головному мозку). 5. Хворі з вираженим гіперметаболізму або значними втратами білка, наприклад у хворих з травмами, опіками (навіть у випадку, коли можливо здійснювати звичайне харчування). 6. Для здійснення живильної підтримки хворих, які отримують терапію з приводу злоякісних пухлин, особливо коли недостатність харчування обумовлена зниженням споживання їжі. Часто наслідками хіміотерапії і променевого лікування є анорексія і запаленняслизових оболонок шлунково-кишкового тракту, що обмежує можливості ентерального харчування. 7. Можливе проведення ППП виснаженим хворим перед майбутнім хірургічним лікуванням. 8. Хворі з психічною анорексією. ППП у таких хворих необхідно, оскільки теоретично виправдане зондове харчування під наркозом таїть в собі небезпеку, пов'язані не тільки з ускладненнями наркозу, а й з можливістю виникнення легеневих ускладнень через потрапляння їжі або шлункового вмісту в дихальні шляхи. Часткове парентеральне харчування Часткове парентеральне харчування частіше за все є доповненням до ентеральне (природному або зондове), якщо з допомогою останнього не забезпечується повного покриття дефіциту поживних речовин, що виникає в силу таких причин, як: 1) значне зростання енерговитрат, 2) низькокалорійна дієта, 3) неповноцінне засвоєння їжі і т.д. Показання для часткового парентерального харчування Часткове парентеральне харчування показано в тих випадках, коли ентеральне харчування не дає належного ефекту через порушення моторики кишечника або недостатнього засвоєння поживних речовин у травному тракті, а також, якщо рівень катаболізму перевищує енергетичні можливості звичайного харчування. Перелік захворювань, при яких показано проведення часткового парентерального харчування: • виразкова хвороба шлунка і виразкова хвороба дванадцятипалої кишки; • патологія органів гепатобіліарної системи з функціональною недостатністю печінки; • різні форми коліту; • гострі кишкові інфекції (дизентерія, черевний тиф); • виражений катаболізм в ранньому періоді після великих внебрюшінние операцій; • опіки; • гнійно-септичні ускладнення травм; • сепсис; • гіпертермія; • хронічні запальні процеси (абсцеси легені, остеомієліти та ін); • онкологічні захворювання; • виражені ендо-і екзотоксікози; • важкі захворювання системи крові; • гостра і хронічна ниркова недостатність. Умови ефективності проведення парентерального харчування Для забезпечення ефективності парентерального харчування необхідно виконувати наступні умови: 1. Початку проведення парентерального харчування повинні передувати максимально повна корекція ОЦК, ВЕБ, кислотно-основногостану. Повинна бути усунена гіпоксія, тому що повне засвоєння компонентів парентерального харчування відбувається в аеробних умовах. Тому в перші години після великих травматичних операцій, опіків, у ранньому постреанимационном періоді, при термінальних станах і клінічних проявах вираженої централізації кровообігу можна використовувати тільки розчини глюкози. 2. Швидкість введення препаратів повинна відповідати швидкості їх оптимального засвоєння. 3. ППП найбільш доцільно проводити у відділенні реанімації та інтенсивної терапії, де можна здійснювати як цілодобове динамічне спостереження за хворим, так і відповідний контроль за ефективністю заходів. 4. У розрахунку добової калорійності парентерального харчування внесок білка не повинен враховуватися, бо в противному випадку недолік енергії призведе до спалювання амінокислот і процеси синтезу не будуть реалізовані в повному обсязі. 5. Парентеральне харчування має бути адекватним, дефіцитне-замінних, що вимагає відповідних досліджень перед початком і постійно під час лікування. Шляхи введення парентерального харчування Катетеризація центральних вен. Цей шлях введення дозволяє вливати рідини будь осмоляльності і зводить до мінімуму необхідність в повторних венепункції. Однак якщо катетер буде введений неправильно і за ним не буде здійснюватися належного догляду, існує ризик розвитку септичних ускладнень і / або тромбозу. Основні принципи введення катетера і догляду за ним: 1. Катетери слід вводити і здійснювати догляд за ними з дотриманням правил асептики. Необхідно користуватися лицьовій маскою і стерильними рукавичками. 2. Перед початком ППП гіпертонічними рідинами за допомогою рентгенологічного дослідження слід переконатися в тому, що катетер знаходиться в верхньої порожнистої вени. Якщо верхівка катетера буде перебувати в будь-якій іншій центральній вені (наприклад, в v. jugularis interna), може розвинутися тромбоз. 3. Катетери слід вводити через прокол великий центральної вени, а не периферичної. 4. Катетер не можна використовувати для взяття проб крові або для вимірювання центрального венозного тиску. 5. Місце пункції шкіри слід регулярно обробляти детергентом, розчином йоду і закривати пов'язкою. 6. Катетери, виготовлені із силіконової гуми, просоченої барієм, не травмують вени, в результаті чого зменшується ймовірність утворення навколо них фібринового тромбу. Вливання в периферичні вени. Цей шлях введення більш безпечний, тому що при його використанні менш вірогідний розвиток повітряної емболії, сепсису або тромбозу. Однак вливають рідини повинні бути ізотонічнимі або лише слабко гіпертонічними. Щоб забезпечити виконання цих умов, як джерело небілкової енергії слід використовувати головним чином ліпіди. Методика і техніка повного парентерального харчування Проведення ППП є серйозним і складним лікувальним заходом і вимагає дотримання низки умов. Лікуючий лікар повинен чітко встановити показання до проведення ППП і зафіксувати це в історії хвороби або спеціальній карті. Визначаючи показання та умови для проведення ППП, слід враховувати характер основної та супутньої патології, виділяючи провідний синдром, що вимагає першочергової корекції. Попередньо необхідно зробити розрахунок добових потреб пацієнта в енергії, азоті, рідини, електролітах і вітамінах. Базовий орієнтовний розрахунок добової потреби може бути проведений за спеціальними таблицями. У процесі проведення ППП здійснюється необхідна коригування на підставі даних, одержуваних при контрольних дослідженнях. Складається добова інфузійна програма, де вказуються метод і послідовність введення препаратів, швидкість їх введення і обсяги розчинів для інфузії, необхідні медикаментозні доповнення, час і характер контрольних лабораторних досліджень і визначення показників гемодинаміки,дихання, температури та ін Добова інфузійна програма оформлюється або записом в історії хвороби, або заповненням спеціальної картки парентерального харчування. Потім підбираються відповідні препарати з урахуванням їх складу та властивостей, а також завдань інфузійної терапії. Технічні особливості забезпечення парентерального харчування практично не відрізняються від особливостей загальних методів інфузійної терапії. При проведенні ППП виникає необхідність в одночасному і рівномірному введенні великої кількості різнорідних за властивостями інгредієнтів (вуглеводи, білки, жири і т.д.), що створює певні технічні труднощі. Пряме змішування розчинів у флаконах неприпустимо, бо при їх розгерметизації порушується стерильність препаратів. Тому змішування проводиться безпосередньо в інфузійній системі шляхом використання спеціальних трійників, вмонтованих вище ін'єкційної голки (катетера). Можна також об'єднати дві (або більше) одноразові системи. При наявності перфузійних насосів-дозаторів їх встановлюють нижче місця об'єднання систем. Слід підкреслити, що такий метод інфузії краще роздільного, почергового введення препаратів, оскільки дозволяє зменшити негативні наслідки такої ж почергової перебудови метаболізму на кожен з вводяться інгредієнтів. Це стосується практично всіх багатокомпонентних сумішей і великих за обсягом інфузії. У таких випадках рекомендується змішувати все невзаємодіючі (сумісні) препарати для інфузійної терапії, особливо при проведенні парентерального харчування. Вливають суміші слід готувати з великою ретельністю, це можуть робити тільки спеціально підготовлені фармацевти. Компоненти парентерального харчування Ведучими препаратами парентерального харчування є: 1. амінокислотні розчини, гідролізати білка; 2. розчини вуглеводів; 3. жирові емульсії; 4. розчини електролітів; 5. вітаміни. Для якісного засвоєння речовин, введених парентерально, до основної схемою парентерального харчування підключають анаболічні стероїдні гормони. Білки, білкові препарати і амінокислотні суміші Нормально функціонуючий організм прагне підтримувати білкове рівновагу, тобто прихід і витрата білків майже збігаються. Надходження білків в організм ззовні відбувається виключно з їжею. Тому, якщо має місце недостатнє споживання білкових продуктів, а також при великій витраті білків неминуче розвивається негативний азотистий баланс. Можливими причинами підвищеного витрачання білків є втрати крові, травних соків, рясна ексудація при опіках, нагноїтельниє процеси (абсцеси, бронхоектази і т.д.), діарея та ін Окрім втрати білків з рідинами організму є ще один шлях, що веде до дефіциту білків - посилення катаболічних процесів (гіпертермія, інтоксикація, стресові і постстрессових - післяопераційні і посттравматичні - стану). Втрати білків можуть досягати при цьому значних цифр: до 10-18 г за добу. Виникнення білкового дефіциту являє собою дуже небажане явище, тому необхідно звести до мінімуму можливість його розвитку, а якщо цього запобігти не вдалося, то вживають заходів до відновлення нормального азотистого балансу. Азотистий компонент у раціоні парентерального харчування може бути представлений гідролізатами білка і амінокислотними сумішами, отримуються шляхом синтезу. Як говорилося раніше, використання для парентерального харчування препаратів нерасщепленной білка (плазми, протеїну, альбуміну) малоефективно в силу занадто великого періоду напіврозпаду екзогенного білка. Більш виправдане використанняамінокислотних сумішей, з яких потім синтезуються специфічні органні білки. Амінокислотні суміші для парентерального харчування повинні відповідати наступним вимогам: 1) утримувати адекватне і збалансовану кількість замінних і незамінних амінокислот; 2) бути біологічно адекватними, тобто щоб організм міг трансформувати амінокислоти у власні білки; 3) не викликати побічних реакцій після їх надходження в судинне русло. З розчинів синтетичних амінокислот найбільшого поширення набули такі препарати, як моріамін С-2, моріпрон (Японія), альвезін (ФРН), Вамін, фреамін (Швеція), поліамін (Росія), аміностеріл (Haemopharm), азонутріл (Франція). Ці розчини надають виражений позитивний вплив на білковий обмін, забезпечуючи синтез білків з введених амінокислот, позитивний азотистий баланс, стабілізацію маси тіла хворого. Крім цьогоамінокислотні суміші володіють дезінтоксикаційний дією за рахунок зниження концентрації аміаку, який пов'язується з утворенням нетоксичнихметаболітів - глутаміну, сечовини. Гідролізати білка, використовувані для парентерального харчування, є розчинами амінокислот і найпростіших пептидів, одержуваних при гидролитическом розщепленні гетерогенних білків тваринного або рослинного походження. З препаратів цього ряду найбільшого поширення в нашій країні отримали розчин гидролизин і його аналог аміносол (Швеція). Гідролізати білків, вироблені у нас в країні, значно гірше (в порівнянні з амінокислотними сумішами) утилізуються організмом через наявність у них високомолекулярних фракцій пептидів. Недостатньо повна їх очищення від домішок викликає при їх застосуванні побічні реакції. У той же час порівняно низька концентрація азотистих компонентів (близько 5%) обумовлює введення підвищеного об'єму рідини в організм, що вкрай небажано, особливо у хворих у важкому стані. Протипоказання до введення гідролізатів білка та амінокислотних сумішей: • порушення функції печінки і нирок - печінкова та ниркова недостатність; • будь-які форми дегідратації; • шокові стани; • стани, що супроводжуються гипоксемией; • гострі гемодинамічні порушення; • тромбоемболічні ускладнення; • виражена серцева недостатність; • стани, при яких утруднено тривалий крапельне вливання. Жирові емульсії Жирові емульсії при проведенні парентерального харчування одержали широке поширення в силу того, що вони є висококалорійними енергетичними препаратами, а це дає можливість обмежуватися порівняно невеликим за обсягом введенням рідини при заповненні значної частини дефіциту енергії організму. Цінність жирових емульсій ще й у тому, що вони мають у своєму складі необхідні жирні кислоти (лінолеву, ліноленову, арахідонову). За розрахунками Wretlind (1972), оптимальна доза жирів в клінічних умовах складає 1-2 г / кг маси тіла за добу. Введення жирових емульсій в ізольованому вигляді недоцільно і навіть некорисно, бо веде до кетоацидозу. Для попередження такого ускладнення необхідно використовувати ліпідно-глюкозний розчин із співвідношенням числа калорій, одержуваних від того і іншого джерел енергії, рівним 1:1. Таке поєднання речовин за якістю нагадує нормальну дієту, а це попереджає розвиток гіперінсулінемії, гіперглікемії (Jeejeebhoy, Baker, 1987). З використовуваних у нашій країні найбільшого поширення набули препарати інтраліпід і ліпофундін. Перевагою Інтраліпіду є те, що в 20% концентрації він изотоничен плазмі і його можна вводити навіть в периферичні вени. Протипоказання до введення жирових емульсій в основному такі ж, як і для введення білкових розчинів. Треба пам'ятати про недоцільність введення їх хворим з гіперліпідемією і діабетикам. Розчини вуглеводів Вуглеводи використовуються для парентерального харчування в силу того, що вони є найбільш доступними джерелами енергії для організму хворого. Їх енергетична цінність становить 4 ккал / г. Враховуючи те, що добова потреба в енергії становить близько 1 500-2 000 ккал, то стає зрозумілою проблема ізольованого застосування вуглеводів для її покриття. Якщо перевести розрахунок на ізотонічний розчин глюкози, то для цього буде потрібно перелити не менше 7-10 л рідини, що може призвести до таких ускладнень, як гіпергідратація, набряк легенів, серцево-судинні порушення. Застосування ж більш концентрованих розчинів глюкози загрожує небезпекою виникнення гіперосмолярність плазми, а також роздратуванням інтими вен з розвитком флебітів і тромбофлебітів. Для того щоб виключити осмотичний діурез, не можна допускати перевищення швидкості вливання глюкози більше 0,4-0,5 г / кг / год. Уперекладі на ізотонічний розчин глюкози це становить трохи більше 500 мл для хворого масою 70 кг. Щоб попередити можливі ускладнення, зумовлені порушенням толерантності до вуглеводів, треба додавати до розчину глюкози інсулін в співвідношенні 1 ОД інсуліну на 3-4 г сухої речовини глюкози. Крім позитивного впливу на утилізацію глюкози інсулін відіграє важливу роль в абсорбції амінокислот. Серед численних вуглеводів, що існують у природі, у практиці парентерального харчування застосовують глюкозу, фруктозу, сорбітол, гліцерол, декстран, етиловий алкоголь. Вода Потреба у воді при парентеральному харчуванні розраховується виходячи з кількості екскреції, нечутливих втрат, тканинної гідратації. Клінічно це оцінюється за наступними критеріями: кількістю сечі і її відносної щільності; еластичності шкіри, вологості мови; наявності або відсутності спраги; зміни маси тіла. У нормі водні потреби перевищують діурез на 1 000 мл. При цьому ендогенне утворення води не враховується. Втрата білків, електролітів і глюкозурія значно збільшують потребу організму в екзогенної воді. Необхідно вести облік втрат води з блювотними масами, калом, через кишкові фістули і відвідні дренажі. За даними Elman (1947), рекомендується вводити 30-40 мл води на 1 кг маси тіла для дорослих і дітей старше одного року. Вважається, що цифрове кількість вводяться кілокалорій повинні відповідати цифрового значенням обсягу перелитої рідини (у мілілітрах). 20) 21) Оснащение. Стерильные: шприцы 5, 10 мл, иглы, ватные шарики, резиновые перчатки, медикаменты (2,5% раствор аминазина, 0,5% pаствор галоперидола, 0,2% раствор трифтазина,0,5% раствор сибазона в ампулах); другие: длинные полотенца, тонометр, фонендоскоп. 1. Попробовать успокоить пациента – спокойно, но решительно объяснить ситуацию, показать более правильный способ реагирования на нее. 2. Убрать из помещения все опасные предметы, поставить кровать с матрасом так, чтобы к нему можно было подойти со всех сторон. 3. Два санитара подхватывают пациента под колени и сдерживая руки, скрещенные на груди, кладут его в постель на спину. 4. Один санитар держит обе ноги пациента выше колен, а второй – руки над кистями, голову прижимают к кровати с помощью полотенца. 5. Зафиксировать руки пациента в области лучезапястного сустава, а ноги – в области берцового сустава к кровати. В случае необходимости зафиксировать плечевой пояс. 6. Вымыть и осушить руки, надеть резиновые перчатки. 7. По указанию врача ввести пациенту внутримышечно: - при психомоторном возбуждении 2-5 мл раствора аминазина; - при возбуждении, связанном с галлюцинаторно-бредовыми переживаниями, 2-3 мл раствора галоперидола или 2-3 мл раствора трифтазина; - при возбуждении, которое сопровождает эпилепсию или алкогольный делирий, 2-4 мл раствора сибазона. 8. Измерить AД через 30-40 мин. после введения препаратов. Запомните! При удержании пациента категорически запрещается нажимать на живот и грудную клетку.
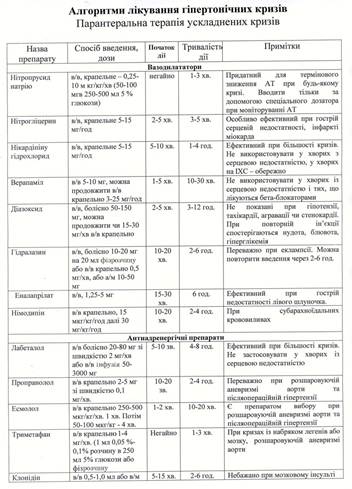
Криз
23)Дезінтоксикаційна терапія — видалення з організму токсичних речовин. Отруйними речовинами можуть стати не тільки ті, які потрапили в організм із зовнішнього середовища, але і утворилися всередині нього. Найчастіше в стаціонар поступають пацієнти з алкогольним отруєнням, передозуванням наркотиків, отруєнням парами токсичних речовин. Спосіб виведення токсинів у таких хворих приблизно однаковий. Однак якщо отруйний агент виділяється всередині якого органу або системи, то механізм проведення лікувальних заходів дещо зміниться. Дезінтоксикаційна терапія поділяється на дві великі групи: екстракорпоральна детоксикація і інтракорпоральних. Розділяються вони в першу чергу по спрямованості дії. Інтракорпоральних знешкодження організму направлено на виведення токсину природним шляхом (через видільну систему). Воно здійснюється шляхом введення антидотів отруйних речовин, а також колоїдних і кришталь розчинів для відновлення ОЦК та нормалізації роботи нирок. Екстракорпоральна дезінтоксикації проводиться не всередині організму, а «зовні», шляхом штучного видалення токсинів за допомогою механізованої техніки. Дезінтоксикаційна терапія інтракорпоральних може проводитися такими препаратами: 1. Сольові розчини використовуються при втраті великої кількості рідини організмом. Як відомо, під час інтоксикації найчастіше активується блювотний механізм для видалення токсинів, тому пацієнти втрачають багато рідини. Дезінтоксикаційні препарати, що заповнюють втрачений об’єм рідини, випускаються у флаконах по 200 і 400 мл. Такий поділ створено для зручності введення з розрахунку обсягу відсутньої організму рідини. Найбільш часто використовуються наступні препарати: «Дисоль» — натрію хлорид — 600 мг, натрію цитрат — 200 мг. Розчин Рінгера — містить іони натрію, калію, кальцію та хлору. 2. При інтоксикаціях з великою втратою рідини показана дезінтоксикаційна терапія, препарати якої містять розчин глюкози. Глюкоза — основний енергетичний джерело в організмі, тому для повноцінної роботи всіх систем вона просто необхідна. 3. Колоїдні розчини можна розділити на синтетичні і природні (природні). На практиці майже завжди використовуються синтетичні розчини, до них відносять: - Декстрани - аналоги гідроксиетилкрохмалю - "Желлатіноль" 4. Осмодіуретікі так само активно використовуються для видалення токсичних речовин з організму. Представник: "Моннітол". Ці препарати запобігають розвитку ниркової недостатності, прискорюють процес виведення отруйних речовин. 5. Для підтримання кислотно-основного балансу необхідно використовувати 9% розчин натрію гідрокарбонату чи калію хлориду. Дезінтоксикаційна терапія за допомогою штучного очищення крові та інших біологічних субстратів може здійснюватися такими методами: 1. Гемосорбція — проходження крові через спеціальний сорбирующие фільтр, в результаті чого всі токсичні речовини великого і середнього розміру видаляються. 2. Плазмоферез — поділ крові на червоні кров’яні клітини і плазму. Далі формені елементи повертаються назад в кровоносне русло, а токсична плазма замінюється на ідентичну донорську. 3. Плазмосорбція — метод аналогічний плазмоферез, тільки не відбувається заміщення донорською плазмою, а очищається своя. 4. Лімфосорбції — пропускання лімфи через сорбирующие фільтр. 5. Гемодіаліз — "штучна нирка". 6. Лазерне та ультразвукове опромінення крові. Дезінтоксикаційна терапія екстракорпоральних методів проводиться тільки лише в разі загрози життю пацієнта, коли інші методи не допомагають. Дата добавления: 2015-02-06 | Просмотры: 2077 | Нарушение авторских прав |