|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
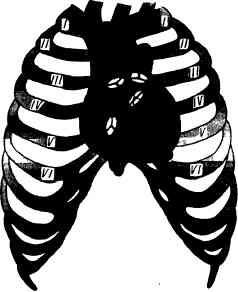
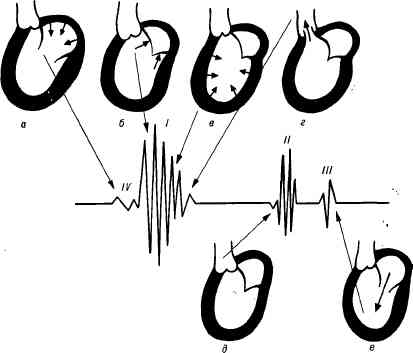
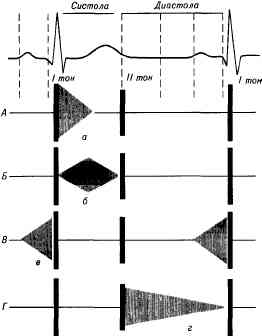
СИСТЕМА КРОВООБРАЩЕНИЯ. АускультацияПроисхождение тонов сердца. Во время деятельности сердца возникают звуковые явления, которые называются сердечными тонами. У здоровых людей при аускультации сердца хорошо выслушиваются два тона: I тон, возникающий во время систолы,— систолический, и II тон, возникающий во время диастолы,— диастолический. Для лучшего понимания механизма образования тонов сердца необходимо вспомнить фазовую структуру сердечного цикла. Сокращение сердца начинается с систолы предсердий, после которой следует сокращение желудочков. Вовремя систолы желудочков выделяют: 1) фазу асинхронного сокращения, когда еще не все участки миокарда охвачены сократительным процессом и внутрижелудочковое давление не повышается; 2) фазу изометрического сокращения, наступающую при охвате сократительным процессом основной массы миокарда; в этой фазе закрываются атриовентрикулярные клапаны и значительно повышается внутрижелудочковое давление; 3) фазу изгнания, когда при повышении внутрижелудочкового давления выше уровня давления в аорте и легочном стволе открываются клапаны аорты и легочного ствола (полулунные). По окончании изгнания начинается расслабление желудочков — период диастолы, во время которой полулунные клапаны закрываются. При закрытых предсердно-желудочковых (атриовентрикуляр-ных) и полулунных клапанах желудочки продолжают расслабляться, пока давление в них не станет ниже, чем в предсердиях (фаза изометрического расслабления). После этого открываются атриовентрикулярные клапаны и кровь начинает поступать в желудочки. Поскольку в начале диастолы разница давления в предсердиях и желудочках велика, желудочки наполняются быстро (фаза быстрого наполнения), затем кровоток замедляется (фаза медленного наполнения). После этого начинаются систолы предсердий, а сердечный цикл повторяется. I т о н образуется из нескольких компонентов. Основной из них — клапанный компонент, т. е. колебания створок предсердно-желудочковых клапанов в фазе изометрического сокращения. На частоту колебаний предсердно-желудочковых клапанов влияет скорость сокращения желудочков: чем быстрее они сокращаются, тем быстрее растет внутрижелудочковое давление и звучнее I тон. Дополнительную роль играет положение створок предсердно-желудочковых клапанов к началу систолы, которое зависит от кровенаполнения желудочков: чем меньше наполнены кровью желудочки в диастолу, тем шире открыты створки клапана и тем больше амплитуда их колебаний во время систолы. Второй компонент — мышечный — возникает также в период изометрического напряжения, одновременно с клапанным, и обусловлен колебаниями миокарда желудочков. Третий компонент — сосудистый — связан с колебаниями начальных отрезков аорты и легочного ствола при растяжении их кровью в период изгнания.Рис. 41. Проекция клапанов сердца на грудную стенку и точки их выслушивания. А — левый предсердно-желу-дочковый (митральный) клапан; Б —клапан аорты; В —клапан легочного ствола; -Г— правый предсердно-желудочковый (трехстворчатый) клапан.
Четвертый компонент — предсердный; в его происхождении играют роль колебания, связанные с сокращением предсердий. С этого компонента и начинается I тон, поскольку систола предсердий предшествует систоле желудочков. В норме колебания, обусловленные систолой предсердий, сливаются со звуковыми колебаниями, вызванными систолой желудочков, и воспринимаются как один тон. Итон образуется за счет колебаний, возникающих в начале диастолы при захлопывании полулунных створок клапанов аорты и легочного ствола {клапанный компонент), и колебаний стенок этих сосудов {сосудистый компонент). Оба тона можно выслушать над всей областью сердца, но звучность их будет изменяться в зависимости от близости расположения клапанов, участвующих в образовании или I, или II тона. Поэтому для правильной оценки данных ау-скультации нужно знать места проекции клапанов на грудную стенку и точки, в которых лучше выслушиваются звуковые явления, исходящие из того или иного клапана. Места проекции клапанов на переднюю грудную стенку находятся очень близко друг от друга (рис. 41). Проекция левого предсердно-желудочкового (митрального) клапана находится слева от грудины в области прикрепления III ребра, правого предсердно-желудочкового (трехстворчатого) клапана — на грудине, на середине расстояния между местом прикрепления к грудине хряща III ребра слева и хряща V ребра справа. Клапан легочного ствола проецируется во втором межреберье слева от грудины, клапан аорты — посреди грудины на уровне хрящей III ребер. Выслушивание сердца в местах истинной проекции клапанов при таком их близком расположении друг от друга не позволяет определить, какой из клапанов поражен. Восприятие звуков, возникающих в сердце, зависит не только от близости проекции клапанов, где возникают звуковые колебания, но и от проведения этих колебаний по току крови, а также от расположения по отношению к грудной стенке того отдела сердца, в котором эти колебания образуются. Это позволяет найти определенные точки на грудной клетке, где наиболее хорошо вы-слушиваются звуковые явления, связанные с деятельностью каждого клапана. Такими точками являются: 1) для митрального клапана — область верхушечного толчка (поскольку колебания хорошо проводятся плотной мышцей левого желудочка, и верхушка сердца во время систолы ближе всего подходит к передней грудной стенке); 2) для трехстворчатого клапана — нижний конец грудины, у основания мечевидного отростка грудины (область правого желудочка); 3) для клапана легочного ствола место наилучшего выслушивания совпадает с его истинной проекцией, т. е. располагается во втором межреберье слева от грудины; 4) клапан аорты лучше выслушивается во втором межреберье справа от грудины, где аорта ближе всего подходит к передней грудной стенке. Кроме того, звуковые явления, обусловленные деятельностью аортального клапана или возникающие при некоторых его поражениях, выявляются при аускультации слева от грудины в месте прикрепления III—IV ребер (в так называемой V точке аускультации — точке Боткина — Эрба). Правила аускультации сердца. Наиболее часто сердце выслушивают с помощью стетоскопа или фонендоскопа, но иногда прибегают и к непосредственной аускультации. Если позволяет состояние больного, сердце нужно выслушивать в различных положениях: лежа, стоя, после физической нагрузки (например, после повторных приседаний). Звуковые явления, связанные с патологией митрального клапана, хорошо выявляются в положении больного на левом боку, когда верхушка сердца ближе подходит к грудной стенке; поражения клапана аорты лучше обнаруживаются при аускультации больного в вертикальном положении со скрещенными и поднятыми над головой руками и в положении лежа на правом боку. Легче выслушивать сердце при задержке дыхания после глубокого вдоха и последующего глубокого выдоха, чтобы аускультации сердца не мешали дыхательные шумы. При аускультации сердца клапаны следует выслушивать в порядке убывающей частоты их поражения. Сначала выслушивают митральный клапан у верхушки сердца, затем клапан аорты во втором межреберье справа от грудины, потом клапан легочного ствола во втором межреберье слева от грудины, трехстворчатый— у основания мечевидного отростка грудины и, наконец, снова аортальный клапан — в точке Боткина — Эрба. При выявлении каких-либо изменений в этих точках тщательно выслушивают всю область сердца. Характеристика нормальных тонов сердца. I т о н возникает во время систолы после длинной диастолической паузы. Лучше всего он выслушивается у верхушки, несколько слабее — в точке выслушивания трехстворчатого клапана (поскольку систолическое напряжение правого желудочка меньше, чем левого). В точках выслушивания клапанов аорты и легочного ствола он слышен гораздо тише, так как туда он только проводится. По характеру I тон более низкий и продолжительный, чем II. II тон образуется во время диастолы после короткой паузы. Он выслушивается лучше у основания сердца, поскольку возникает при захлопывании полулунных створок клапанов аорты и легочного ствола. В отличие от I тона он менее продолжительный и более высокий. В патологии, когда звучность тонов может изменяться, разграничить I и II тоны помогает то, что I тон совпадает с верхушечным толчком (если последний пальпируется) и с пульсом аорты и сонной артерии. В табл. 3 приведены признаки, помогающие разграничению I и II тонов. Иногда, особенно у детей и у молодых худощавых субъектов, кроме I и II тонов, удается выслушать еще два тона — III и IV. III тон обусловлен колебаниями, появляющимися при быстром пассивном наполнении желудочков кровью из предсердий во время диастолы сердца, возникает через 0,12—0,15 с от начала II тона (рис. 42).
Таблица 3. Отличительные признаки I и II тонов сердца
IV т о н появляется в конце диастолы желудочков и связан с их быстрым наполнением за счет сокращений предсердий. III и IV тоны имеют низкую частоту колебаний, они тихие, поэтому в норме редко выслушиваются, но чаще выявляются при регистрации фонокардиограм-мы. Эти тоны лучше выслушиваются при непосредственной аускультации. Выявление III и IV тонов у пожилых людей, как правило, свидетельствует о тяжелом поражении сердечной мышцы. Изменения тонов сердца. Эти изменения могут выражаться в ослаблении или усилении звучности одного или обоих тонов, в изменении их тембра, продолжительности, в появлении раздвоения или расщепления тонов, возникновении добавочных тонов.
Рис. 42. Механизм образования тонов сердца. а—г —механизм образования I тона (а — предсердный компонент, иногда воспринимается как самостоятельный IV тон; б —клапанный компонент; в — мышечный компонент; г — сосудистый компонент); д — механизм образования II тона; е — механизм образования III тона.
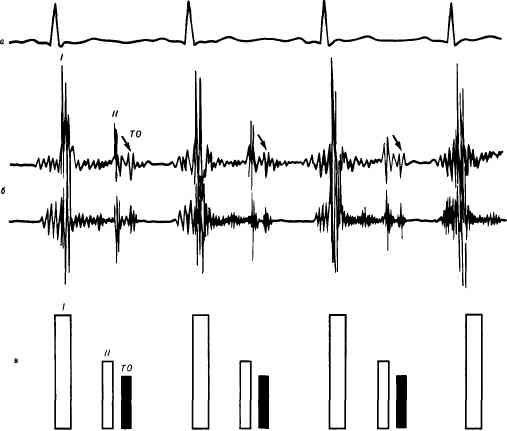
Звучность сердечных тонов может зависеть от условий проведения звуковых колебаний, т. е. от внесердечных причин. В случае чрезмерного развития подкожной жировой клетчатки или мускулатуры грудной клетки, при эмфиземе легких, накоплении жидкости в левой плевральной полости и других процессах, отдаляющих сердце от передней грудной стенки, звучность тонов ослабевает. При улучшении условий проводимости звуковых колебаний (тонкая грудная клетка, сморщивание краев легких, приближение сердца к передней грудной стенке за счет развития опухоли в заднем средостении и др.) звучность тонов сердца усиливается. Тоны сердца усиливаются за счет резонанса при расположении вблизи него больших воздушных полостей (большая легочная каверна, большой газовый пузырь желудка). Звучность тонов зависит и от состава крови, протекающей через сердце: при уменьшении вязкости крови, как это наблюдается при анемии, звучность тонов возрастает. В диагностике заболеваний сердца имеет большое значение выявление изменений тонов, обусловленных поражением самого сердца. Ослабление обоих тонов может наблюдаться при снижении сократительной способности сердечной мышцы у больных с миокардитом, дистрофией миокарда, при остром инфаркте миокарда, кардиосклерозе, скоплении жидкости в полости перикарда. Усиление обоих тонов возникает за счет повышения влияния симпатической нервной системы на сердце. Это отмечается при тяжелой физической работе, волнениях, при базедовой болезни. Особенно важно в диагностике заболеваний сердца изменение одного из тонов. Ослабление I тона у верхушки сердца наблюдается при недостаточности митрального и аортального клапанов. При недостаточности митрального клапана во время систолы створки клапана не полностью прикрывают левое атриовентрикулярное отверстие. Это дает возможность части крови вернуться назад в левое предсердие. Величина давления крови на стенки желудочка и створки митрального клапана не будет достигать той величины, какая наблюдается в норме, поэтому клапанный и мышечный компоненты I тона значительно ослабевают. При недостаточности клапана аорты в период систолы также отсутствует период замкнутых клапанов, следовательно, клапанный и мышечный компоненты I тона также будут значительно ослабевать. При недостаточности трехстворчатого клапана и клапана легочного ствола ослабление I тона будет лучше выявляться у основания мечевидного отростка грудины в связи с ослаблением при этих пороках клапанного и мышечного компонентов правого желудочка. Ослабление I тона у верхушки сердца может обнаруживаться при сужении устья аорты, так как при затруднении опорожнения левого желудочка и его переполнении систолическое напряжение миокарда нарастает медленно, амплитуда звуковых колебаний уменьшается. При диффузных поражениях миокарда (вследствие дистрофии, кардиосклероза, миокардита) может наблюдаться ослабление не обоих тонов, а только I, поскольку в этих случаях также ослабевает его мышечный компонент. Усиление I тона у верхушки сердца наблюдается при уменьшении наполнения кровью левого желудочка во время диастолы. Часто усиление I тона отмечается при сужении левого предсердно-желудочкового отверстия, когда во время диастолы из предсердия в желудочек поступает меньше, чем в норме, крови. Поэтому к началу систолы мышца левого желудочка оказывается менее растянутой, более расслабленной, что дает ей возможность сокращаться быстрее, вызывая усиление I тона. При стенозе правого атриовентрикулярного отверстия усиление I тона выслушивается у основания мечевидного отросткагрудины. Усиление I тона наблюдается также при тахикардии, экстрасистолии (преждевременном сокращении сердца) из-за малого диастолического наполнения желудочков. Изменение звучности I тона у основания сердца не имеет самостоятельного значения, так как этот тон сюда только проводится с места его наилучшего выслушивания, т. е. с верхушки сердца. Над основанием сердца оценивают звучность II тона. В норме сила этого тона над аортой и легочным стволом одинакова. Хотя давление крови выше в аорте и створки ее клапана захлопываются с большей силой, чем створки клапана легочного ствола, располагается аортальный клапан глубже, и звуковые колебания, возникающие при его закрытии, воспринимаются ухом исследующего так же, как и с легочного ствола. Ослабление II тона над аортой наблюдается при недостаточности аортального клапана, поскольку при этом имеется либо разрушение створок клапана, либо уменьшение их способности к колебаниям вследствие рубцово-го уплотнения. Кроме того, толчок крови, устремляющейся в начале диастолы из аорты к створкам аортального клапана, слабее, чем в норме, так как часть крови возвращается в желудочек через не полностью прикрытое аортальное отверстие. II тон над аортой может совсем не выслушиваться, если аортальный клапан значительно разрушен. Ослабление II тона над аортой наблюдается также при значительном снижении артериального давления; ослабление этого тона над легочным стволом появляется при недостаточности клапана легочного ствола (крайне редкий порок сердца) и при снижении давления в малом круге кровообращения. Усиление II тона может отмечаться или над аортой, или над легочным стволом. В тех случаях, когда этот тон звучнее над аортой, говорят об акценте II тона на аорте, если же он звучнее над легочным стволом, говорят об акценте II тона на легочной артерии. Акцент II тона на аорте наблюдается в случае повышения в ней давления (при гипертонической болезни, выполнении тяжелой физической нагрузки, психическом возбуждении), поскольку при этом в начале диастолы вследствие повышенного давления крови в аорте створки ее клапана захлопываются с большей силой. Иногда над аортой меняется тембр II тона; например, при склерозе клапана аорты II тон над ней приобретает металлический оттенок, причем выслушивается он и при нормальном артериальном давлении. Акцент II тона на легочной артерии появляется при повышении давления в малом круге кровообращения, переполнении кровью сосудов малого круга (например, при митральных пороках сердца), затруднении кровообращения в легких и сужении русла легочной артерии (при эмфиземе легких, пневмоск-лерозе и др.). Раздвоение тонов можно обнаружить при аускультации в ряде случаев (при этом вместо одного тона выслушиваются два коротких тона, быстро следующих друг за другом). Раздвоение тонов появляется при неодновременном возникновении составляющих тон звуковых компонентов, т. е. зависит от асин-хронизма в деятельности правой и левой половин сердца: неодновременное закрытие атриовентрикулярных клапанов приводит к раздвоению I тона, неодновременное закрытие полулунных клапанов — к раздвоению II тона. Если обе части раздвоенного тона разделены таким коротким интервалом, что не воспринимаются как два самостоятельных тона, говорят о расщеплении тона. Раздвоение тонов может быть физиологическим и патологическим. Физиологическое раздвоение или расщепление I тона обусловлено неодновременным закрытием атриовентрикулярных клапанов; например, во время очень глубокого выдоха из-за повышения давления в грудной клетке кровь с большей силой поступает в левое предсердие и препятствует за-крытию митрального клапана, поэтому клапанный компонент левого желудочка отщепляется и воспринимается как отдельный тон. Патологическое раздвоение I тона может наблюдаться при нарушении внутрижелудочковой проводимости (по ножкам пучка Гиса) в результате задержки систолы одного из желудочков. Раздвоение II тона встречается значительно чаще, чем I. Возникает оно за счет неодновременного закрытия клапана аорты и легочного ствола, что обусловливается неодинаковой продолжительностью сокращения левого и правого желудочков. Продолжительность систолы желудочка определяется объемом выбрасываемой им крови и давлением в том сосуде (аорте или легочной артерии), куда эта кровь поступает. Так, при уменьшении объема крови в левом желудочке и низком давлении крови в аорте систола левого желудочка закончится раньше и створки аортального клапана закроются раньше, чем створки клапана легочного ствола. Поэтому раздвоение или расщепление II тона может появиться при уменьшении или увеличении кровенаполнения одного из желудочков либо при изменении давления в аорте или легочной артерии. Физиологическое раздвоение II тона чаще всего связано с различными фазами дыхания; на вдохе и выдохе меняется кровенаполнение желудочков, а следовательно, и продолжительность их систолы и время закрытия полулунных клапанов. Во время вдоха уменьшается количество крови, притекающей к левому желудочку, так как часть ее задерживается в расширенных сосудах легких. Систолический объем крови левого желудочка во время вдоха уменьшается, систола его заканчивается раньше, поэтому и аортальный клапан закрывается раньше. В то же время ударный объем крови правого желудочка увеличивается, систола его удлиняется, клапан легочного ствола закрывается позже, что и приводит к раздвоению II тона. Патологическое раздвоение II тона может наблюдаться при отставании захлопывания аортального клапана у больных со стенозом аортального устья, при гипертонической болезни или при отставании закрытия клапана легочного ствола при повышении давления в малом круге кровообращения (при эмфиземе легких, митральном стенозе и др.), при отставании сокращения одного из желудочков у больных с блокадой ножки пучка Гиса (см. рис 42). От истинного раздвоения тонов следует отличать кажущееся раздвоение, связанное с появлением добавочных тонов. Примером добавочного тона может служить тон открытия митрального клапана, который выслушивается у верхушки сердца при митральном стенозе. Тон открытия митрального клапана появляется во время диастолы через 0,07—0,13 с после II тона. В нормальных условиях створки атриовентрикулярных клапанов открываются бесшумно, они свободно оттесняются изливающейся из предсердий в желудочки кровью. При митральном стенозе склерозированные, сросшиеся между собой по краям створки клапана не могут полностью отойти к стенкам желудочка, поэтому при ударе о клапан струи крови, изливающейся из предсердия, возникают звуковые колебания, образующие этот добавочный тон. Тон открытия митрального клапана возникает вскоре после II тона и создает видимость его раздвоения. Тон открытия лучше всего выслушивается на верхушке сердца, а не у основания, он отличается постоянством и сочетается с другими аускультатив-ными признаками митрального стеноза. Тон открытия митрального клапана, выслушиваемый вместе с громким (хлопающим) I тоном, характерным для митрального стеноза, и II тоном, образует своеобразный трехчленный ритм, называемый ритмом перепела (рис. 43), поскольку напоминает крик перепела. При сращениях перикарда может возникать дополнительный перикард-тон. Он появляется во время диастолы через 0,08—0,14 с после II тона и связан с колебаниями перикарда при быстром расширении желудочков в на-
Рис. 43. Изменение тонов при митральном стенозе («ритм перепела»). а —ЭКГ; б —ФКГ; в —схема изменения тонов; Т. О —тон открытия митрального клапана.
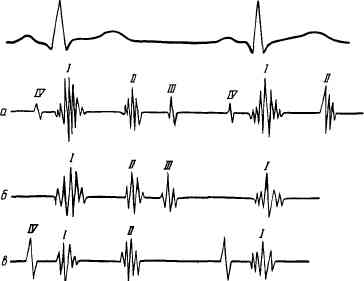
чале диастолы. Дополнительный тон при сращениях перикарда может возникать и в период систолы между I и II тонами сердца. Этот громкий короткий тон называется также систолическим щелчком. Систолический щелчок может появиться и при пролапсе митрального клапана, т. е. выбухании или выпячивании створки митрального клапана в полость левого предсердия во время систолы левого желудочка. Пролапс митрального клапана возникает при уменьшении диастолического объема полости левого желудочка либо при поражении сосочковых мышц, удлинении сухожильных нитей, нарушающих движение створки клапана. Изменение тонов сердца при его поражениях может обусловливаться усилением физиологических III или IV тонов. Если в норме эти тоны лучше выявляются при графической регистрации на фонокардиограмме, то при значительном ослаблении миокарда желудочков они выявляются и при ауску-льтации. Усиление одного из этих тонов образует трехчленный ритм, называемый ритмом галопа, так как он напоминает топот скачущей лошади. Тон, образующий ритм галопа, обычно тихий и низкий, всегда сопровождается толчком в области верхушки, поэтому лучше выслушивается при непосредственной аускультации ухом; через фонендоскоп ритм галопа лучше выслуши-
Рис. 44. «Ритм галопа». а —нормальные четыре тона сердца; б —протодиастолический ритм галопа, образующийся за счет усиления физиологического III тона; в — пресистолический ритм галопа, образующийся за счет усиления IV тона.
вается после физической нагрузки и в положении больного на левом боку. По времени появления добавочного тона в диастоле различают протодиастолический (в начале диастолы), мезодиастолический (в середине ее) и пресистолический (в конце диастолы) ритм галопа. Протодиастолический ритм галопа возникает в случае значительного снижения тонуса миокарда желудочков. При этом наполнение их кровью в начале диастолы сопровождается более быстрым растяжением их стенок и появлением звуковых колебаний, воспринимаемых как добавочный тон. Этот тон возникает через 0,12—0,2 с после II тона и является усиленным физиологическим III тоном (рис. 44). Пресистолический ритм галопа возникает при усилении физиологического IV тона, которое обусловлено снижением тонуса миокарда желудочков и более сильным сокращением предсердия. Усиленное сокращение переполненного предсердия увеличивает выброс крови в желудочек, а снижение тонуса миокарда желудочка вызывает ускоренное растяжение его стенок. Пресистолический ритм галопа лучше выявляется при замедлении атриовентрикулярной проводимости, когда систола предсердий отделена от систолы желудочков большим, чем в норме, отрезком времени. При тяжелом поражении миокарда могут значительно усиливаться оба тона — III и IV, но при тахикардии они сливаются и обнаруживаются в середине диаст<5лы,'как единый галопный тон— мезодиастолический (суммированный) ритм галопа. Ритм галопа — важный признак слабости миокарда, имеющий большое диагностическое и прогностическое значение. Он появляется при тяжелом поражении сердца у больных гипертонической болезнью, хроническим гломерулонефритом, а также с инфарктом миокарда, миокардитом, кар-диомиопатией, декомпенсированными пороками сердца.Резкое учащение сердечного ритма приводит к укорочению диастолической паузы настолько, что она становится почти равной систолической. Если при этом тоны сердца, выслушиваемые у верхушки, приблизительно одинаковы по звучности, возникает своеобразная аускультативная картина, напоминающая тоны сердца плода или ход часов: эмбриокардия, или маятникообра-зный ритм. Это наблюдается при острой сердечной недостаточности, приступе пароксизмальной тахикардии, высокой лихорадке и других патологических состояниях. Происхождение шумов сердца. При аускультации сердца в ряде случаев, кроме тонов, выслушиваются звуковые явления, называемые сердечными шумами. По месту возникновения различают шумы, возникающие внутри самого сердца — интракардиалъные и вне его — экстракардиальные. Чаще всего встречаются интракардиальные шумы. По причине возникновения шумы делят на органические (могут возникать при анатомических изменениях в строении клапанов сердца) и функциональные (появляются при нарушении функции неизмененных клапанов). Функциональные шумы могут наблюдаться при увеличении скорости кровотока или уменьшении вязкости крови. Механизм возникновения интракардиальных шумов легко понять, вспомнив физические законы, касающиеся течения жидкости в трубках. Известно, что если в трубке, имеющей одинаковый просвет, создать сужение, то при прохождении через сужение жидкости возникает шум. Этот шум обусловлен турбулентным током жидкости выше места сужения, который вызывает колебания самой трубки. Сила шума зависит в основном от двух факторов: скорости движения жидкости и степени сужения просвета сосуда. Чем выше скорость движения жидкости, тем интенсивнее шум. При уменьшении скорости шум может ослабевать или исчезать. Что касается степени сужения, то здесь прямая зависимость силы шума от выраженности сужения сохраняется до известного предела. При очень большой степени сужения шум может ослабевать и даже исчезать. Турбулентное движение жидкости возникает и при переходе ее из узкой трубки в расширенную часть. Если на пути кровотока появляется сужение или резкое расширение кровеносного русла, возникает турбулентный кровоток, вызывающий колебания, которые воспринимаются как шум. При отсутствии изменения в ширине просвета кровеносного русла шум может возникать за счет увеличения скорости кровотока, как это наблюдается при тиреотоксикозе, лихорадке, нервном возбуждении. Уменьшение вязкости крови (например, при анемии) способствует увеличению скорости кровотока и также может послужить причиной возникновения шума. Способствуют появлению функциональных шумов и особенности в строении клапанного аппарата сердца (такие, как аномальное расположение хорд в полостях сердца или их избыточная длина). Эти изменения, обычно выявляемые с помощью эхокардиографии, не сочетаются с какими-либо другими патологическими признаками, шумы выслушиваются у практически здоровых людей. Наиболее частой причиной возникновения органического шума являются пороки сердца. По времени появления шума в период систолы или диастолы различают систолический и диастолический шумы. Систолический шум возникает в тех случаях, когда во время систолы кровь, перемещаясь из одного отдела сердца в другой или из сердца в крупные сосуды, встречает на своем пути сужение. Систолический шум выслушивается при стенозе устья аорты или легочного ствола, так как при этих пороках во время изгнания крови из желудочков на пути кровотока возникает препятствие — сужение сосуда (систолический шум изгнания). Систолический шум выслушивается также при недостаточности митрального и трехстворчатого клапанов. Его возникновение объясняется тем, что во время систолы желудочков кровь поступает не только в аорту и легочный ствол, но и назад в предсердие через не
Рис. 45. Соотношения тонов и шумов сердца. А, Б —систолический шум: а —убывающий; б —нарастающе-убывающий; В, Г —диас- толический шум: в — пресистолический; г — протодиастолический.
полностью прикрытое митральное (или трикуспидальное отверстие), т.е. через узкую щель (систолический шум регургитации). Диастолический шум возникает в тех случаях, когда имеется сужение на пути кровотока и появляется в фазе диастолы. Он выслушивается при сужении левого или правого пред-сердно-желудочкового отверстия, поскольку при этих пороках кровь во время диастолы поступает из предсердий в желудочки через имеющееся сужение. Диастолический шум возникает и при недостаточности клапана аорты или легочного ствола за счет обратного кровотока из сосудов в желудочки через щель, образующуюся при неполном смыкании створок измененного клапана. Характеристика шумов. При аускультации необходимо определить следующие характеристики шума: 1) отношение к фазе сердечной деятельности (к систоле или диастоле); 2) свойства (тембр, продолжительность, интенсивность); 3) локализацию, т. е. место лучшего выслушивания и направление проведения (иррадиацию). Отношение шума к систоле или диастоле определяют по тем же признакам, по которым разграничивают I и II тоны. Систолический шум появляется вместе с I тоном во время короткой паузы сердца; он совпадает с верхушечным толчком и пульсом сонной артерии. Диастолический шум возникает после II тона во время длительной паузы сердца. Различают три вида диасто-лического шума: 1) протодиастолический, возникающий в самом начале диастолы, сразу же после II тона; 2) мезодиастолический, выслушиваемый несколько позже II тона; 3) пресистолический, появляющийся в конце диастолы (рис. 45). Свойства шумов многообразны. По тембру шумы могут быть мягкими, дующими или, наоборот, грубыми, скребущими, пилящими; иногда выслушиваются музыкальные шумы. По продолжительности различают короткие и длинные шумы, по громкости — тихие и громкие. При этом отмечают изменение громкости, или интенсивности, шума в течение определенной фазы сердечной деятельности. Интенсивность шума может постепенно уменьшаться (убывающий шум) или увеличиваться (нарастающий шум). Чаще выслушиваются убывающие шумы. Это объясняется следующим: в начале перехода крови из одного отдела сердца в другой или из сердца в крупный сосуд разность давления в обоих отделах велика, поэтому наблюдается большая скорость кровотока. По мере изгнания крови давление в том отделе, откуда кровь поступает,постепенно понижается, скорость кровотока замедляется и интенсивность шума ослабевает. Нарастающий характер имеет пресистолический шум, выслушиваемый чаще всего при сужении левого предсердно-желудочкового отверстия в самом конце диастолы желудочков. В этот момент начинается систола предсердий, способствующая повышению скорости кровотока из левого предсердия в левый желудочек. Локализация шума соответствует месту наилучшего выслушивания того клапана, в области которого этот шум образовался; лишь в некоторых случаях шумы лучше выслушиваются в отдалении от места возникновения при условии их хорошей проводимости. Шумы хорошо проводятся по направлению тока крови; они лучше выслушиваются в той области, где сердце ближе прилежит к грудной клетке и где оно не прикрыто легкими. Систолический шум при недостаточности митрального клапана лучше всего выслушивается на верхушке сердца; по плотной мышце левого желудочка он может проводиться в подмышечную область либо по ходу обратного кровотока из левого желудочка в левое предсердие — во второе и третье межреберья слева от грудины. Диастолический шум при сужении левого предсердно-желудочкового отверстия обычно выслушивается на ограниченном участке в области верхушки сердца. Систолический шум при стенозе устья аорты слышен во втором межреберье справа от грудины. Как правило, он хорошо проводится по ходу кровотока на сонные артерии. Так как для этого порока характерен грубый и громкий (пилящий, скребущий) шум, он может определяться при аускультации над всей областью сердца и проводиться в межлопаточное пространство. Диастолический шум при недостаточности клапана аорты часто лучше выслушивается не над аортальным клапаном, а в точке Боткина—Эрба, куда он проводится по ходу обратного кровотока из аорты в левый желудочек. Систолический шум при недостаточности правого предсердно-желудочкового (трехстворчатого) клапана наиболее хорошо прослушивается у основания мечевидного отростка грудины, поскольку здесь правый желудочек ближе всего прилежит к грудной стенке. Отсюда он может проводиться кверху и вправо, в сторону правого предсердия. При редко встречающемся пороке — сужении правого предсердно-желудочкового отверстия — диастолический шум выслушивается на ограниченном участке у основания мечевидного отростка грудины. Положение больного при выслушивании шумов. Следует учитывать, в каком положении больного лучше выслушивается шум. Систолические шумы, связанные с недостаточностью предсердно-желудочковых клапанов или с сужением устьев магистральных сосудов, лучше выслушиваются в положении лежа, так как при этом облегчается ток крови из желудочков и возрастает скорость кровотока. Диастолические шумы, возникающие при сужении предсердно-желудочковых отверстий или при недостаточности клапана аорты либо легочного ствола, легче выслушиваются в вертикальном положении больного, поскольку при этом облегчается кровоток в желудочки из предсердий или из сосудов (при недостаточности клапанов соответствующих сосудов) и возрастает его скорость. Дифференцирование шумов. Если над разными клапанами одновременно выслушивается несколько шумов, приходится решать, сколько клапанов поражено и каков характер этого поражения. Наличие систолического и диастоли-ческого шумов над одним из клапанов свидетельствует о комбинированном его поражении, т. е. о существовании и недостаточности клапана, и стеноза отверстия. В тех случаях, когда над одним из клапанов выслушивается систо-лический шум, а над другим — диастолический, обычно имеется сочетанное поражение двух клапанов. Сложнее решить, поражен один клапан или два, если в разных точках выслушивается шум в одной и той же фазе сердечной деятельности. В этом случае нужно обратить внимание на характер шума. Если в области одного клапана выслушивается мягкий, дующий шум, а над другим — грубый, скребущий, то речь идет о разных шумах над двумя пораженными клапанами. Перемещая стетоскоп по линии, соединяющей клапаны, над которыми выслушивается шум, отмечают также изменение его громкости; если в каком-либо месте шум прерывается или резко ослабевает, а затем вновь усиливается, чаще всего имеется поражение двух клапанов; ослабление или усиление шума по мере приближения ко второму клапану, как правило, свидетельствует о поражении одного клапана. Однако это нельзя считать безусловным признаком, поскольку степень поражения клапанов может быть различной, и тогда при меньшей степени сужения будет выслушиваться самостоятельный шум, но менее громкий. Помогает разграничивать шумы и характер их проведения. Например, систолический шум при недостаточности левого предсердно-желудочкового (митрального) клапана проводится в подмышечную область; он может выслушиваться и над аортой, но проводиться на сонные артерии этот шум не будет в отличие от систолического шума, связанного со стенозом устья аорты. При аускулыпации сердца нужно уметь разграничивать шумы функционального и органического происхождения, внутрисердечные и внесердечные. Функциональные и органические шумы позволяют разграничить следующие свойства функциональных шумов: 1) в большинстве случаев они являются систолическими; 2) шумы непостоянны, могут возникать и исчезать при различных положениях тела, после физической нагрузки, в разных фазах дыхания; 3) наиболее часто они выслушиваются над легочным стволом, реже — над верхушкой сердца; 4) шумы непродолжительны, редко занимают всю систолу; по характеру мягкие, дующие; 5) шумы обычно выслушиваются на ограниченном участке и не проводятся далеко от места возникновения; 6) функциональные шумы не сопровождаются другими признаками поражения клапанов (увеличением отделов сердца, изменением тонов и др.). От функциональных шумов следует отличать шумы, связанные с относительной недостаточностью клапана, т. е. шумы, в происхождении которых играет роль не анатомическое изменение клапана, а резкое расширение клапанного отверстия. Так возникает систолический шум при резком расширении полостей желудочков за счет относительной недостаточности предсердно-же-лудочковых клапанов или диастолический шум при расширении аорты или легочного ствола. Примером последнего может служить диастолический шум Стилла, выслушиваемый над легочным стволом при высокой легочной гипер-тензии и расширении легочного ствола. Эти шумы мягкие, по звучности приближающиеся к функциональным шумам, но в отличие от них всегда сочетаются с другими признаками поражения сердца. Внесердечные (экстракардиал ьные) шумы хотя и появляются синхронно с деятельностью сердца, но возникают вне его. К ним относится шум трения перикарда и плевроперикардиальный шум трения. Шум трения перикарда связан с изменением висцерального и париетального перикардиальных листков, когда на них откладывается фибрин (при перикардите), появляются раковые метастазы и т. д. Механизм образования шума трения перикарда аналогичен механизму возникновения шума трения плевры, только вместо дыхательных движений в его появлении играет роль движение сердца во время систолы и диастолы. Шум трения перикарда может быть различной звучности, иногда он подобен шуму трения плевры, напоминает хрустснега, иногда выслушивается очень тихий шум, похожий на шелест бумаги или напоминающий царапанье. От внутрисердечных шумов шум трения перикарда отличается следующими признаками: 1) не всегда точно совпадает с систолой и диастолой, нередко выслушивается непрерывно, лишь усиливаясь во время систолы или диастолы; 2) на протяжении короткого времени может выслушиваться в разные фазы сердечной деятельности: то во время систолы, то во время диастолы; 3) непостоянен, может исчезать и появляться вновь; 4) не совпадает по локализации с точками наилучшего выслушивания клапанов; наиболее хорошо выслушивается в области абсолютной тупости сердца, у его основания, у левого края грудины в третьем — четвертом межреберьях; локализация его непостоянна и может меняться даже в течение одного дня; 5) очень слабо проводится с места своего образования; 6)-ощущается более близким к уху исследующего, чем внутрисердечные шумы; 7) усиливается при прижатии стетоскопа к грудной клетке и при наклоне туловища больного вперед, так как при этом листки перикарда соприкасаются более тесно. Плевроперикардиальный шум трения возникает при воспалении плевры, непосредственно прилегающей к сердцу, вследствие трения плевральных листков, синхронного с деятельностью сердца. В отличие от шума трения перикарда он выслушивается по левому краю относительной сердечной тупости; обычно сочетается с шумом трения плевры и меняет свою интенсивность в разных фазах дыхания: усиливается при глубоком вдохе, когда край легкого теснее соприкасается с сердцем, и резко ослабевает на выдохе, при спадении края легкого. ФИЗИЧЕСКИЕ И ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ СОСУДОВ Исследование сосудов производится путем осмотра и пальпации артерий и вен, аускультации крупных сосудов, а также изучения сосудистой системы с помощью инструментальных методов. Дата добавления: 2014-05-22 | Просмотры: 2845 | Нарушение авторских прав |