|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Пороки развития диафрагмы1. Частичные дефекты: 2. Двусторонняя аплазия. 3. Односторонняя аплазия. Классификация диафрагмальных грыж (по Б.В.Петровскому,1966). Различают грыжи: 1) врожденные; 2) приобретенные; 3) посттравматические; 4) истинные; 5) ложные. А. Грыжи пищеводного отверстия диафрагмы: I. Скользящие (аксиальные) грыжи пищеводного отверстия диафрагмы: 1) пищеводные; 2) кардиальные; 3) кардио-фундальные. II. Грыжи пищеводного отверстия параэзофагеального типа: 1) фундальные;2) антральные; 3) кишечные (тонко- и толстокишечные); 4) комбинированные кишечно-желудочные; 5) сальниковые. III. Гигантские грыжи пищеводного отверстия диафрагмы: 1) субтотальные желудочные; 2) тотальные желудочные. IV. Короткий пищевод: 1) приобретенный короткий пищевод; 2) врожденный короткий пищевод (грудной желудок). Б. Парастернальные грыжи: 1) ретростернальные; 2) ретрокостостернальные. В. Люмбокостальные диафрагмальные грыжи. Г. Грыжи атипичной локализации.
Схема локализации частичных врожденных дефектов диафрагмы. Травматические диафрагмальные грыжи делят на: а) истинные; б) ложные. Нетравматические диафрагмальные грыжи делят на: а) ложные врожденные грыжи; б) истинные грыжи слабых зон диафрагмы; в)истинные грыжи атипичной локализации. Грыжи естественных отверстий диафрагмы делят на: а) грыжи пищеводного отверстия; б) редкие грыжи естественных отверстий диафрагмы. Врожденные диафрагмальные грыжи. Ведущие симптомы: 1. Цианоз обусловлен двумя причинами: гиповентиляцией легкого в результате его сдавления или недоразвития и циркуляторными расстройствами в результате смещения средостения и перегиба сосудов сердца; 2. Одышка возникает в результате нарушения газообмена, нередко вплоть до состояние тяжелой асфиксии. Цианоз и одышка возникают в виде приступов, усиливаются при крике, кормлении, положении на здоровом боку; 3. Рвота возникает в поздние сроки в результате нарушения эвакуации из желудка вследствие его перегиба; 4. Дисфагия может возникать при перегибе пищевода; 5. Ладьевидный живот – следствие перемещения органов брюшной полости в грудную клетку. Осложнения. Наиболее опасным осложнением диафрагмальных грыж всех локализаций является ущемление, проявляющееся признаками странгуляционной кишечной непроходимости. Нередко правильный диагноз устанавливают во время операции. Для клинических проявлений ущемленной диафрагмальной грыжи характерны: 1) острое, внезапное начало (в анамнезе: физическая нагрузка, натуживание, поднятие тяжести); 2) резкие боли в нижних отделах грудной клетки, а не в животе; 3) ощущение удушья, нехватки воздуха; 4) беспокойное поведение, холодный пот; 5) кардиалгия, тахикардия; 6) симптоматика острой кишечной непроходимости. Данные физикального обследования: а) деформация грудной клетки или таза, отставание грудной клетки в акте дыхания от контрлатеральной стороны, западение живота при внешнем осмотре; б) при смещении паренхиматозных органов - притупление перкуторного звука, тимпанит над грудной стенкой, увеличение пространства Траубе, смещение сердечной тупости в здоровую сторону; в) аускультативно - ослабление или отсутствие дыхательных шумов, кишечные шумы (урчание,бульканье), шум плеска в груди (вместо везикуляного дыхания). Для подтверждения ущемления ущемленной диафрагмальной грыжи наиболее информативным является рентгенологическое исследование. При обзорной полипозиционной рентгеноскопии и рентгенографии можно выявить: а) на фоне легочного поля - крупноячеистые тени с горизонтальными уровнями жидкости; б) появление после приема пищи горизонтального уровня жидкости, чаще в левой половине грудной клетки, напоминающего картину гидропневмоторакса; в) смещение средостения в здоровую сторону. При контрастном исследовании желудочно-кишечного тракта выявляют полый орган в плевральной полости. Грыжи пищеводного отверстия диафрагмы (ГПОД) обнаруживаются у 1/2 лиц старше 40-50 лет, подвергавшихся рентгенологическому исследованию желудка по поводу «желудочных жалоб». Женщины, особенно много рожавшие, болеют в 10 раз чаще, чем мужчины. В норме пищевод впадает в желудок под острым углом, образованным левой стенкой пищевода и дном желудка, получившим в литературе наименование угла Гиса. Между пищеводом и кардией в просвет желудка далеко вдается складка из стенки желудка, играющая роль клапана – клапан Губарева. При развитии скользящих ГПОД угол Гиса выпрямляется, нарушается замыкательная функция нижнего пищеводного сфинктера и появляется клиника пептического гастро-эзофагеального рефлюкса.
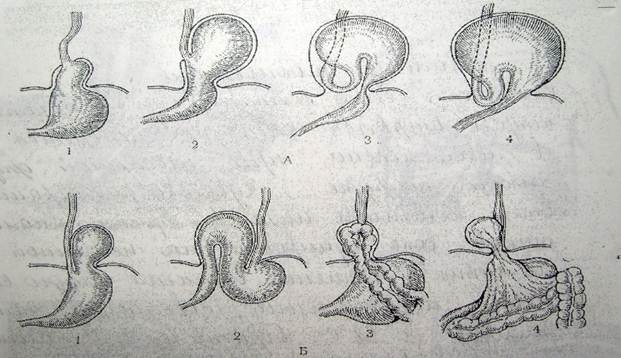
Схема различных вариантов грыж пищеводного отверстия диафрагмы. К факторам, предрасполагающимформирование ГПОД, относят: 1. Расширение пищеводного отверстия диафрагмы в связи с атрофией мышечных волокон медиальной ножки диафрагмы; 2. Растяжение пищеводно-диафрагмальной мембраны; 3. Укорочение пищевода (спастическое или рубцовое); 4. Конституциональные особенности организма, слабость соединительной ткани; 5. Оперативные вмешательства на кардии, диафрагме; резекция желудка может изменить угол Гиса. К факторам, способствующимформированию ГПОД, относят: 1. Ожирение, асцит, беременность, большие опухоли брюшной полости; 2. Кашель, запоры, метеоризм, частые повторные рвоты.
Классификация грыж пищеводного отдела диафрагмы. 1. Без укорочения пищевода: а) кардиальная; б) кардио-фундальная; в) субтотальная желудочная; д) тотальная желудочная. 2. С укорочением пищевода: а) кардиальная; б) кардио-фундальная; в) субтотальная желудочная; д) тотальная желудочная. II. Параэзофагеальные грыжи пищеводного отверстия: а) фундальная; б) антральная; в) кишечная; г) кишечно-желудочная; д) сальниковая. Желудочно- пищеводный рефлюкс при ГПОД имеет следующие клинические проявления: 1) боль загрудинной или эпигастральной локализации. Чаще она возникает в горизонтальном положении, после приема пищи или интенсивной физической нагрузки; 2) изжога связана с воздействием желудочного сока на слизистую пищевода; 3) отрыжка воздухом, приносящая облегчение в виде уменьшения боли и распирания в эпигастрии. Нередко бывает неконтролируемой, особенно после употребления газированных напитков; 4) срыгивание возникает при забросе кислого желудочного содержимого в полость глотки и рта. Чаще отмечают срыгивание кислой или горькой жидкостью или пищей. При наклоне больного вперед рефлюкс проявляется в виде «симптома завязывания шнурков», особенно после приема пищи; 5) тошнота и рвота встречаются редко, последнюю чаще вызывают сами больные для облегчения состояния; 6) дисфагия наблюдается сравнительно редко, являясь симптомом осложнений ГПОД: пенетрирующих язв, рубцовых стриктур пищевода, малигнизации; 7) у части больных гастроэзофагеальный рефлюкс может напоминать клинику стенокардии, желчекаменной болезни. Среди осложнений скользящих ГПОД чаще встречаются желудочные кровотечения, пищевод Баррета, аспирационные пневмонии, пептические стриктуры и перфорация язв пищевода, малигнизация. Источником кровотечения могут быть эрозии и язвы желудка вследствие сдавления в пищеводном отверстии диафрагмы. Как правило, кровопотеря при этом незначительная, профузные кровотечения возникают крайне редко. При длительном рецидивирующем течении заболевания может развиться железодефицитная анемия. Ущемления скользящих грыж ПОД не бывает. Для диагностики ГПОД применяют: 1) Рентгенконтрастное полипозиционное исследование желудка, в том числе в положении Тренделебурга; 2) Эзофагогастродуоденоскопию с определением пристеночной рН. Косвенными признаками ГПОД являются «зияние кардии», изменения слизистой нижней трети пищевода в виде отека, гиперемии, наличия эрозий, кровоизлияний, налетов фибрина, язв; 3) Пищеводную рН–метрию выполняют в течение суток для определения средней величины рН и кислотного клиренса пищевода; 4) Эзофаго-манометрию для определения тонуса нижнего пищеводного сфинктера и зоны повышенного давления выше грыжевых ворот. Консервативное лечение ГПОД включает: 1) Диетотерапию как при язвенной болезни 12-перстной кишки; 2) Положение во время сна с возвышенным головным концом, а при обостренни – сидя; 3) Снижение желудочной секреции блокаторами протоновой помпы, Н2-гистаминоблокаторами; 4) Внутрижелудочная нейтрализация соляной кислоты (альмагель, маалокс, фосфалугель, негазированные щелочные минеральные воды); 5) Ускорение эвакуации пищи из желудка (метаклопрамид, церукал, мотилиум); 6) Устранение факторов, повышающих внутрибрюшное давление (ожирения, переедания, запоров, тяжелой физической работы, работы в наклонном положении). Показаниями к хирургическому лечению скользящих грыж ПОД являются: а) значительная выраженность клинических симптомов; б) стойкое снижение работоспособности; в) неэффективность консервативной терапии при непрерывном лечении в течение трех месяцев; 4) развитие осложнений: кровотечений, пептических стриктур, малигнизация. Этапы операции: 1) Низведение желудка из средостения в брюшную полость; 2) Мобилизация пищевода, кардии и дна желудка; 3) Сужение грыжевых ворот – пластика ПОД сшиванием ножек диафрагмы (крурорафия); 4) Ликвидация клапанной недостаточности пищеводно-желудочного перехода и восстановление угла Гиса и клапана Губарева (фундопликация по Ниссену, эзофагофундорафия – подшивание дна желудка к пищеводу). При параэзофагеальных, ретростернальных, люмбокостальных грыжах проводят хирургическое лечение для профилактики ущемления. Грыжевое содержимое перемещают в брюшную полость, отсекают вывернутый наизнанку грыжевой мешок, ушивают грыжевые ворота П-образными швами. Релаксация диафрагмы (РД) – снижение или отсутствие тонуса диафрагмы вследствие недоразвития или атрофии диафрагмальной мышцы; проявляется высоким стоянием одного или обоих куполов, нарушением их подвижности при дыхательных экскурсиях, смещением вверх органов брюшной полости. Причиной заболевания считают врожденное или приобретенное снижение резистентности диафрагмы, что на фоне повышения внутрибрюшного давления приводит к ее выпячиванию. В генезе приобретенной РД важную роль уделяют повреждению диафрагмального нерва, причиной которого могут быть воспалительные процессы в грудной и брюшной полостях, интоксикация, отравления, операции на органах груди, родовая травма. Классификация РД (по Б.В.Петровскому): 1) полная: левосторонняя, правосторонняя; 2) неполная: передняя, задняя, парциальная. Клинические формы РД: 1)Бессимптомная; 2) Со стертыми клиническими признаками; 3) С выраженными клиническими признаками; 4) Осложненная (острым заворотом желудка, желудочным кровотечением, язвой желудка). Больные с РД могут испытывать боль различного характера, локализации и интенсивности. Болевой синдром часто связан с перегибом желудка и компрессией сосудов и нервов при его наполнении. В его развитии играет роль перегиб сосудистых ножек поджелудочной железы, селезенки, почек, брыжейки тонкой и толстой кишки при их перемещении. Часто больные жалуются на общую слабость, потерю массу тела. Клинические симптомы при РД можно объединить в симптомокомплексы: 1) Желудочно-кишечный, включающий дисфагию, тяжесть после приема пищи, эрозивный и язвенный гастрит, хронический запор, изжогу, тошноту, рвоту, метеоризм; 2) Сердечно-легочный, который включает диафрагмально-сердечный синдром Удена - Ремхельда – одышку, неприятные ощущения в области сердца, стенокардию, экстрасистолию, ЭКГ-изменения; 3) Дыхательный, включающий одышку, усиливающуюся при физической нагрузке, снижение жизненной емкости легких. Физикальное исследование позволяют выявить: 1) Увеличение пространства Траубе; 2) Смещение кверху нижней границы левого легкого; 3) Отсутствие или ослабление дыхательных шумов в этой зоне; 4) Наличие кишечных шумов, урчания и шума плеска над грудной клеткой при аускультации; 5) Смещение сердечной тупости; 6) Снижение показателей жизненной емкости лёгких и пробы Штанге. Решающее значение имеет рентгенологический метод исследования. При обзорном и полипозиционном исследовании определяют высокое стояние купола диафрагмы на стороне поражения, достигающего уровня II - III межреберья, ограничение его подвижности и уменьшение нижнего легочного поля. Часто можно выявить смещение средостения в здоровую сторону. Лечение РД. В большинстве случаев бессимптомного течения специальное лечение не требуется. При наличии симптоматики проводят консервативное лечение: 1) ликвидируют физические нагрузки, повышающие внутрибрюшное давление; 2) дробное диетическое питание; 3) ЛФК; 4) Симптоматическая терапия. Плановое хирургическое лечение проводят: а) при тяжелых кардио-респираторных нарушениях; б) женщинам, планирующим беременность с последующими самостоятельными родами. Неотложное хирургическое лечение проводят РД, осложненной: а) острым заворотом желудка; б) разрывом диафрагмы; в) желудочным кровотечением; г) асфиксией у новорожденных. Через торакотомный доступ в VII межреберьи выполняют френопластику по Бутшу. Вначале прошивают основание складки релаксированной диафрагмы П-образными швами, затем эту складку подшивают к сохранившимся мышцам диафрагмы. Релаксированный участок купола рассекают и сшивают края с формированием дупликатуры диафрагмы. Прошитая дупликатура фиксируется к периферической части диафрагмы узловыми швами поверх сформированной дупликатуры. Варианты ситуационных задач Задача №1 Больной М.,40 лет, около четырех месяцев тому назад во время автокатастрофы получил сочетанную закрытую травму груди и живота. Последний месяц постоянно беспокоят одышка, затруднение дыхания, которые усиливаются при физической нагрузке, кашель, боль в левом подреберье. Какой предполагаемый диагноз? Какой объем обследования необходим для уточнения диагноза? Тактика лечения.
Задача №2 Больной У., 47 лет поступил с жалобами на боли в области мечевидного отростка и за грудиной, усиливающиеся после еды и в горизонтальном положении, изжогу после еды, боли в области сердца, не связанные с приемом пищи. Болеет в течение 5 лет. Заболевание развивалось медленно. Какой можно предположить диагноз? Какое необходимо провести обследование? Задача №3. Больная К., 27 лет поступила с жалобами на постоянные, ноющие боли в левом подреберье, усиливающиеся после приема пищи, иррадиирующие в левую ключицу. После еды также отмечает отрыжку, тошноту. За год потеряла в весе 6 кг. На рентгеноскопии желудка данных за опухоль не выявлено. Из анамнеза также выяснено, что три года назад у больной была тупая травма живота (упала в канаву). Через 18 часов после травмы выполнена спленэктомия, по поводу разрыва селезенки. Указанные выше жалобы появились 1,5–2 года назад. При рентгеноскопии грудной клетки в 2-ух проекциях слева отмечается неравномерное затемнение с участками просветления. О какой патологии можно думать? Какие необходимо применить методы обследования? Тактика?
Задача №4. Больная В., 37 лет поступила в приемное отделение с жалобами на острые боли в нижних отделах грудной клетки слева, повышенную температуру тела до 38°С, рвоту желудочным содержимым, слабость. Болеет в течении 3 дней, когда появились незначительные боли в левой половине грудной клетки постоянного характера. За мед.помощью обратилась к терапевту через сутки. Была заподозрена пневмония, больная направлена на рентгеноскопию грудной клетки, при которой выявлено в нижних отделах слева негомогенные, интенсивные затемнения, сливающиеся с тенью диафрагмы. Выявить контуры диафрагмы и ее экскурсию не удалось. Заключение рентгенолога: нижнедолевая пневмония слева, наддиафрагмальный плеврит. В связи с ухудшением состояния больная доставлена в приемное отделение на консультацию хирурга, который при осмотре обратил внимание, что у больной слева по лопаточной линии в 8 м/р имеется линейный рубец до 3 см. При целенаправленном расспросе у больной выяснено, что 5 лет назад она получила ножевое ранение. В течении недели находилась в хирургическом отделении. Проводились плевральные пункции слева, сначала получали геморрагическую, а затем прозрачную жидкость. О какой патологии можно думать? Какие методы исследования необходимо провести? Какая дальнейшая тактика ведения больной? 9. Примеры тестовых заданий 1. Угол Гиса становится тупым при: А Ахалазии кардии В Скользящей грыже пищеводного отверстия диафрагмы С Параэзофагеальной грыже D Парастернальной грыже 2. Рефлюкс-эзофагит – ведущий симптом при: А Скользящей грыже пищеводного отверстия диафрагмы В Ахалазии кардии С Дивертикуле пищевода D Pелаксация диафрагмы 3. Частота возникновения рефлюкс-эзофагита при ГПОД: А 50 – 80% В Более 80% больных С 20 – 40% D Менее 10% больных 4. Наиболее частое осложнение посттравматической диафрагмальной грыжи: А Желудочно-кишечное кровотечение В Нарушение пассажа пищи по желудку и кишечнику С Некроз содержимого грыжи D Рефлюкс-эзофагит 5. Наиболее часто возникающая форма диафрагмальной грыжи: А Ложная грыжа В Истинная грыжа С Грыжа пищеводного отверстия диафрагмы D Релаксация диафрагмы Е Посттравматическая грыжа 6. Наиболее часто встречаемые клинические проявления диафрагмальной грыжи: А Парадоксальная дисфагия В Ощущение тяжести и боль в епигастральной оьласти С Рвота после приема пищи D Oдышка и сердцебиение после приема пищи 7. Наиболее достоверный метод диагностики грыжи пищеводного отверстия диафрагмы: А Ангиография В Компьютерная томография С УЗИ D Гастроскопия Е Контрастное полипозиционное рентгенологическое исследование 8. Наиболее характерный признак повреждения диафрагмы: А Гемоторакс В Инфаркт легкого С "Ложная стенокардия" D Пневмония 9. Признак скользящей грыжи пищеводного отверстия диафрагмы, который встречается наиболее часто: А Дисфагия В Жгучая боль за грудиной С "Ложная стенокардия" D Пневмония 10. В параэзофагальной грыже наиболее часто встречается: А Весь желудок В Толстая кишка С Дно желудка D Большой сальник Е Антральний отдел желудка 11. Оптимальный доступ при лечении грыжи пищеводного отверстия диафрагмы: А При большой грыже – трансабдоминальный, при малой – трансторакальный В Торако-абдоминальный С При большой грыже – трансплевральный, при малой – трансабдоминальный D Трансплевральный 12. Наиболее частое осложнение параэзофагальных грыж: А Рефлюкс-эзофагит В Ущемление С Дивертикул D Пищеводно-бронхиальный свищ
Варианты правильных ответов:
Задача №1. 1. Посттравматическая левосторонняя диафрагмальная грыжа. 2. Обзорная рентгенограмма органов грудной клетки в прямой проекции. Рентгенконтрастное исследование верхних отделов желудочно-кишечного тракта в положении Тренделенбурга. УЗИ органов брюшной полости. Диагностический пневмоперитонеум. Компьютерная томография. 3. В зависимости от полученных результатов дополнительных методов исследования, трансторакальная или трансабдоминальная пластика диафрагмы.
Задача №2. 1. Жалобы характерны для грыжи пищеводного отверстия диафрагмы, однако необходимо дифференцировать с раком пищевода или кардии, полипозом. 2. Необходимо провести тщательное рентгенологическое обследование с контрастированием пищевода в положении стоя и Тренделенбурга, фиброэзофагогастроскопию.
Задача №3. 1. На основании жалоб, анамнеза больше данных за хроническую посттравматическую диафрагмальную грыжу слева. Подобная рентгенологическая картина может быть при кистозных изменениях в легком. Необходимо провести рентгеноконтрастное исследование желудка, кишечника. Патологии не выявлено. Следующий этап ирригография. Во время которой выявлено, что в грудную клетку слева пролабирует селезеночный угол толстой кишки. Диагноз: посттравматическая диафрагмальную грыжу слева. 3. Больной показана операция. Лучше выполнить боковую торакотомию в 7 межреберье, с последующей мобилизацией и вправлением содержимого грыжи в брюшную полость и пластикой дефекта.
Задача №4. 1. Необходимо исключить постравматическую диафрагмальную грыжу. 2.Необходимо провести ренггеноскопию грудной клетки в горизонтальном положении и положении Тренделенбурга с приемом бария через рот или ирригоскопию. В данном случае выявлено, что желудок смещен в грудную клетку, деформирован. Не вызывает сомнения, что у больной постравматическая ущемленная диафрагмальная грыжа слева. 3.Показано оперативное вмешательство после предоперационной подготовки в течении 1–2 часов. Показана левосторонняябоковая торакотомия в 7 м/р. Объем операции зависит от изменений в стенке ущемленного желудка.
Тестовые задания:
Дата добавления: 2015-01-18 | Просмотры: 1665 | Нарушение авторских прав |