|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
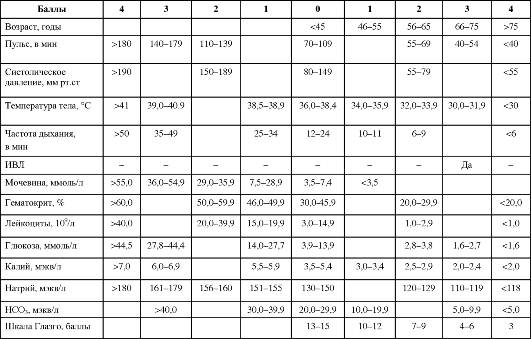
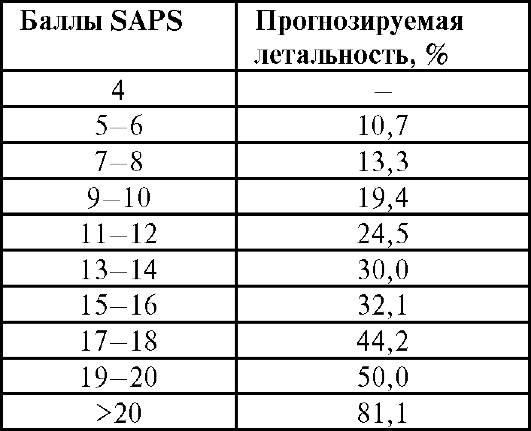
Опрос по системам органовЭтот раздел имеет особое значение в терапии, когда при лечении особенно важно учитывать состояние всех органов и систем пациента. При обследовании хирургического больного этот раздел не выделяют, а характер сопутствующих заболеваний отражают только в разделе «история жизни». С помощью дополнительных вопросов необходимо провести опрос по всем системам организма. При этом фиксируют только пато- логические отклонения. Ниже представлены возможные основные жалобы. • Нервная система: снижение работоспособности, раздражительность, характер сна (легко ли засыпает и просыпается, глубина сна, пользуется ли снотворными или наркотиками). • Сердечно-сосудистая система: одышка, сердцебиение, отёки, боли в левой половине грудной клетки. • Дыхательная система: одышка, кашель, боли в грудной клетке, характер мокроты. • Пищеварительная система: нарушение аппетита, диспептические явления, характер стула, боли в животе (их локализация, иррадиация, длительность). • Мочевыделительная система: дизурические явления, боли в поясничной области, изменения характера мочи. История развития заболевания (anamnesis morbi) В этом разделе описывают все детали проявления основного заболевания, то есть того заболевания, которое обусловливает тяжесть состояния пациента и основные его жалобы, в связи с которыми он поступил в стационар. У хирургических больных основным считают то заболевание, по поводу которого выполняют хирургическое вмешательство. При на- личии у больного конкурирующих заболеваний пишут два анамнеза заболевания. При описании anamnesis morbi необходимо последовательно изложить представленные ниже положения. • Начало заболевания: когда и как началось заболевание (постепенно, внезапно), первые его проявления, предполагаемая причина развития (переутомление, погрешности в диете, влияние профессиональных, бытовых, климатических факторов). • Течение заболевания: последовательность развития отдельных симптомов, периоды обострения и ремиссии. • Результаты проведённых ранее исследований: лабораторные, инструментальные. • Способы лечения, применявшиеся ранее: медикаментозные, хирургические, физиотерапевтические и др., оценка их эффективности. • Непосредственная причина данной госпитализации: ухудшение состояния, безуспешность предыдущего лечения, уточнение диагноза, плановая терапия, поступление в экстренном порядке. Существует более простая схема истории заболевания, выраженная всего в семи вопросах. 1. Когда (дата и час) началось заболевание? 2. Какие факторы способствовали возникновению болезни? 3. С чего началось заболевание (первые проявления)? 4. Как развивались симптомы заболевания в дальнейшем? 5. Как больной обследовался и как лечился ранее? 6. Как изменялась трудоспособность? 7. Что побудило больного обратиться к врачу в настоящее время? Следует отметить, что при сборе анамнеза (субъективной части истории болезни) можно не только выслушивать ответы пациента, но и пользоваться медицинскими справками и документами (амбулатор- ная карта, выписки из истории болезни, заключения специалистов). История жизни (anamnesis vitae) У больного выясняют все особенности жизни, имеющие хоть какое-то значение для постановки диагноза и лечения больного. Схематично основные разделы anamnesis vitae можно представить следу- ющим образом. Общая часть (краткие биографические сведения) • Место рождения с описанием изменения климатических факторов в течение жизни. • Образование с указанием особенностей физического и умственного развития. Профессиональный анамнез • С какого возраста работает. • Основная профессия и её изменения. • Условия работы. • Характеристика рабочего помещения (освещение, особенности воздуха). • Продолжительность рабочего дня. • Наличие неблагоприятных профессиональных факторов (физических, химических, вынужденного положения во время работы, чрезмерного умственного или физического напряжения). Бытовой анамнез • Условия жизни (жилищные условия, гигиенический режим, особенности отдыха). • Режим питания. Вредные привычки • Характер злоупотребления (табак, алкоголь, наркотики). • С какого возраста и как часто употребляется. Перенесённые заболевания и травмы • Перенесённые хирургические вмешательства с указанием даты (года) их выполнений, особенностей течения послеоперационного периода. • Серьёзные травмы, в том числе и нервно-психические. • Перенесённые тяжёлые заболевания (инфаркт миокарда, нарушение мозгового кровообращения, пневмония и пр.). • Сопутствующие хронические заболевания (ишемическая болезнь сердца, гипертоническая болезнь, сахарный диабет и пр.), особенности их течения, характер применяемой терапии. Эпидемиологический анамнез (эпиданамнез) • Наличие или отсутствие в настоящее время или в прошлом следующих инфекционных заболеваний: гепатит, туберкулёз, малярия, венерические заболевания, ВИЧ-инфекция. • Гемотрансфузии, инъекции, инвазивные методы лечения. • Выезды за пределы постоянного места жительства и контакт с инфекционными больными за последние 6 мес. Гинекологический анамнез (для женщин) • Начало менструаций, их характер, дата начала последних менструаций (для выбора времени выполнения планового оперативного вмешательства, производить которое на фоне менструации нежелательно из-за нарушений свёртывающей системы крови в этот период). • Количество беременностей, родов, абортов. • При наличии климакса - его проявления. Аллергологический анамнез • Непереносимость лекарственных препаратов. • Бытовая и пищевая аллергия. • Характер протекания аллергических реакций (сыпь, лихорадка, бронхоспазм, анафилактический шок и пр.). Наследственность • Здоровье прямых родственников (родители, дети, братья, сёстры). • Причина смерти прямых родственников. • При наличии наследственной предрасположенности в отношении основного заболевания следует указать, страдают ли им прямые родственники. Страховой анамнез • Длительность последнего «больничного листа». • Общая продолжительность «больничных листов» по данному заболеванию за календарный год. • Наличие группы инвалидности, срок переосвидетельствования. • Наличие страхового полиса и его данные. Объективное обследование больного (status praesens objectivus) Объективное обследование больного осуществляют четырьмя способами: осмотр, пальпация, перкуссия, аускультация. Осмотр Осмотр является одним из самых простых, не требующих специального оснащения, и в то же время достаточно информативным методом обследования больных. Осмотр больного начинается с момента его появления в кабинете хирурга. Походка больного, выражение его лица, положение тела, характер речи, глаза, цвет кожи и склер, наличие высыпаний и кро- воподтёков - всё это представляет собой обширный материал для диагностических предположений. Во всех случаях желательно производить полный осмотр больного, что даёт возможность сравнить симметричные (здоровую и больную) области тела человека и не пропустить локальных изменений. При осмотре определяют тип дыхания (грудное, брюшное), те или иные его нарушения, ограничения движений грудной клетки, туло- вища и конечностей. Пальпация Пальпацию необходимо производить осторожно, стараясь не вызвать у больного неприятных ощущений и сильных болей. Пальпация позволяет установить наличие болезненности в различных областях тела, степень напряжения мышц, местное повышение или снижение температуры, наличие какого-либо патологического образования, специальные симптомы. Кроме наружной пальпации, при обследовании хирургических больных прибегают к пальцевому исследованию прямой кишки. Этот простой способ позволяет диагностировать различные поражения аноректальной области и другие заболевания. Исследование проводят без предварительного очищения прямой кишки. Больной принимает коленно-локтевое положение или ложится на левый бок с подтянутыми к животу ногами. Перед исследованием осматривают область заднего прохода для выявления трещин, геморроидальных узлов и других патологических изменений. Затем при лёгком натуживании или глубоком дыхании пациента подушечкой смазанного вазелиновым маслом указательного пальца руки хирурга, облачённой в резиновую перчатку, надавливают на заднепроходное отверстие до тех пор, пока сфинктер не расслабится. Палец медленно и осторожно вводят в прямую кишку, ощупывая у мужчин спереди обе доли предстательной же- лезы, семенные пузырьки, ретровезикулярную перитонеальную складку над простатой, а затем левую, правую и заднюю стенки кишки. У женщин спереди пальпируется влагалищная часть шейки матки. При проведении пальцевого исследования можно обнаружить трещину, полип, опухоль прямой кишки, геморроидальные узлы, болез- ненность и нависание стенок (при патологическом процессе в малом тазу), определить специальные симптомы ряда заболеваний. По окончании исследования нужно осмотреть перчатку, на которой могут быть следы кала, крови и слизи. Перкуссия Перкуссию проводят в различных положениях больного в зависимости от цели исследования. Метод позволяет определить границы печени, селезёнки, верхнюю границу увеличенного мочевого пузыря, появление свободного газа в брюшной полости при прободении полых органов (тимпанит в области расположения печени - симптом отсутствия печёночной тупости), а также полезен для выявления опухолей, кист, свободной жидкости, воспалительных инфильтратов и других патологических образований. При быстрых толчкообразных ударах полусогнутыми пальцами определяют «шум плеска» (скопле- ние газа и жидкости в желудке или кишечнике). Возможно определение специальных симптомов. Аускультация Аускультация является одним из методов обследования хирургических больных, вносящих свой вклад в постановку диагноза. Весьма информативно выслушивание при различных заболеваниях сердца и лёгких, брюшной полости при подозрении на перитонит (наличие и характер перистальтических шумов), при аневризмах и стенозировании артерий (наличие систолического шума) и т.д. Техника проведения объективного исследования по органам и системам имеет огромное значение для постановки правильного диагноза у всех категорий больных, но изучение её - удел пропедевтики внутренних болезней. В курсе общей хирургии мы подробно остановимся на оценке тяжести общего состояния больного и исследовании местных изменений. Оценка тяжести общего состояния больного Традиционная клиническая оценка Традиционно общее состояние больного может быть определено как удовлетворительное, средней тяжести, тяжёлое или крайне тяжёлое. Оценка складывается из данных, характеризующих сознание больного, его двигательную активность, состояние сердечно-сосудистой и дыхательной систем (цвет кожных покровов, пульс, АД, частота дыхательных движений). Проводимая оценка отчасти субъективна, но в то же время опыт врачей позволяет довольно чётко придерживаться указанной градации. Объективные балльные системы оценки общего состояния пациента Существуют системы оценки тяжести состояния по баллам на основании главных клинико-лабораторных параметров (APACHE, APS, SAPS и др.). В табл. 10-1 приведена система определения тяжести общего состояния в баллах по системе SAPS - simplified acute physiology score. Как видно, степени отклонения основных параметров от нормаль- ных пределов, как в сторону уменьшения, так и увеличения, соответствует определённый балл (от 0 до 4). Сумма баллов по 14 основным параметрам отражает общее состояние организма. Подобная система позволяет определить тяжесть исходного состояния пациента, прогноз в отношении его выздоровления (табл. 10-2), а также достоверно оценивать изменения состояния больного в динамике. Местные изменения (status localis) Наличие в истории болезни status localis - отличительная черта хирургической истории болезни. Оценка status localis крайне важна, так как именно хирурги встречаются в своей работе с ранами, язвами, опухолями и другими патологическими состояниями с яркими локальными проявлениями. При осмотре зоны патологических изменений нужно оценить характер болезненного процесса (припухлость, рана, выпячивание, новообразование, деформация, язва), его локализацию, размеры, цвет кожных покровов в данной области и выраженность сосудистого рисунка. При нарушении целостности кожи (рана, язва) - характер краёв, форму и глубину дефекта, вид и количество отделяемого. Следует внимательно изучить антропометрические показатели (длина и окружность конечности), объём активных движений. Необходимо подчеркнуть важность осмотра симметричных участков тела (обеих конечностей) для сравнения поражённой и интактной областей. При пальпации необходимо определить болезненность, местную температуру, характер границы болезненного процесса со здоровыми тканями, исследовать пульсацию магистральных артерий и регионарные лимфатические узлы. Важно выяснить объём пассивных движений. При изучении образования дополнительно необходимо оценить Таблица 10-1. Оценка тяжести общего состояния по системе SAPS
Таблица 10-2. Прогнозирование вероятности летального исхода по баллам SAPS
его консистенц ию (мягко-эластическая, плотно-эластическая, каменистой плотности), подвижность по отношению к коже и подлежащим тканям, характер поверхности (гладкая, бугристая). При перкуссии определяют характер перкуторного звука над обра- зованием, патологическим очагом (притупление, тимпанит), выявляют специальные симптомы. Аускультацию проводят для обнаружения сосудистых шумов в области образования и некоторых специальных симптомов (определение перистальтики кишечника, проведения сердечных тонов, ослабления дыхательных шумов, «шума плеска» и др.). Все методы исследования направлены на то, чтобы поставить диагноз, то есть определить имеющееся у пациента заболевание. Дата добавления: 2015-01-18 | Просмотры: 1712 | Нарушение авторских прав |