|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология
|
Подсчет баллов для определения тяжести БК (индекс Беста)
| Критерии. Оценка в баллах
| Коэффициент
| | 1.Количество дефекаций жидким или мягким калом на протяжении недели (сумма за 7 дней)
| х 2
| | 2.Интенсивность болей в животе (от 0 до 3 баллов) на протяжении недели (сумма за 7 дней)
| х 5
| | 3.Самочувствие в течение недели (от 0 до 4 баллов, сумма за 7 дней)
| х 7
| | 4.Число осложнений из перечисленных: артралгии или артриты; увеит; узловатая эритема, или гангренозная пиодермия, или афтозный стоматит; анальная трещина, свищи или абсцессы; другие свищи; лихорадка в течение последней недели
| х 20
| | 5.Прием опиатов (0 баллов - нет, 1 балл - да)
| х 30
| | 6.Инфильтрат в брюшной полости (0 баллов - отсутствует; 2 балла - сомнительный; 5 баллов - определяется)
| х 6
| | 7.Гематокрит менее 47% для мужчин и менее 42% для женщин (разность между нормальной и фактической величиной)
| х 6
| | 8. (1 - фактическая масса тела) х 100 идеальная масса тела
| х 1
| |
| Сумма
| | Количество баллов ниже 150 указывает на ремиссию болезни, 150-300 - на легкую форму, 300-450 - на среднетяжелую форму, а свыше 450 - на тяжелую форму.
|
| Лечение болезни Крона
•Диета
•препараты 5-аминосалициловой кислоты месалазин (3,2–4,0 г/сут - 6,0–7,0 г/сут) салофальк, месакол, сульфасалазин.
•Антибактериальная терапия - метронидазол или ципрофлоксацин.
•Топические стериоды— будесонид (буденофальк).
•Системные стероиды – преднизолон (60 мг/сут. 2–4 нед, затем быстро снижают до 40 мг/сут и потом медленно, на 5 мг в неделю, сокращают до полной отмены).
|
| Лечение болезни Крона
Азатиоприн
•поддерживающее лечение при гормональной зависимости и частых обострениях;
•профилактика послеоперационных осложнений;
•перианальные осложнения.
•Дозировка — 2,0–2,5 мг/кг/сут, прием однократный.
Метотрексат, Циклоспорин А (для профилактики пневмоцистной инфекции триметоприм/сульфаметоксазол).
Инфликсимаб (ремикейд) - химерные моноклональные антитела к фактору некроза опухоли.
•среднетяжелая и тяжелая атака;
•гормональная резистентность; поддержание ремиссии, индуцированной инфликсимабом;
•свищевая форма болезни Крона.
|
| Энтеральное питание
•Зондовое питание оказывает положительный эффект благодаря уменьшению антигенной нагрузки, улучшению репарации и изменениям в иммунном ответе и бактериальной популяции кишечника.
•Полимерные или мономерные смеси
•Полностью исключается оральный прием натуральных пищевых продуктов за исключением воды.
•При поддержании ремиссии энтеральное питание проводят в ночные часы 5 дней в неделю или в интермиттирующем режиме — в дневные часы в течение 1 мес из 4.
Больного обучают самостоятельному введению и извлечению зонда.
|
|
Больные, госпитализированные по поводу тяжелой атаки болезни Крона, нуждаются в парентеральном питании, внутривенном возмещении жидкости и электролитов, антибиотиках и внутривенно вводимых глюкокортикоидах. Это гидрокортизон 400 мг в сутки внутримышечно или преднизолон 120 мг/сут внутривенно в течение 5–7 дней, и лишь затем больного переводят на оральный прием из расчета 1–1,5 мг/кг массы тела. При отсутствии эффекта в течение 2–4 нед констатируется гормональная резистентность. В этом случае возможно применение циклоспорина или инфликсимаба.
|
| Показания к операции
vОтсутствие эффекта от консервативной терапии при тяжелом течении и частых рецидивах.
vСтойкие стриктуры
vРак
vСвищи
ØОстрая токсическая дилатация
ØПрофузное кровотечение
Перфорация, перитонит, абсцессы
|
| Виды операций
1. паллиативные операции (отключение)
Ø илеостомия, колостомия
Øвскрытие и дренирование перианальных абсцессов
2. радикальные операции
ØСегментарная или субтотальная резекция ободочной кишки
ØКолэктомия, колпроктэктомия, резекции при стриктурах
3. Востановительно-реконструктивные операции (ликвидация стом и др.)
50% больных после операции в течение 5 лет оперируются повторно.
|
| Национальный медико-хирургический центр им. Н.И. Пирогова Клиника гематологии и клеточной терапии им. А.А. Максимова
• Сочетание генетической предрасположенности и воздействия внешних факторов приводит к патологической активации Т-хелперов I-го типа.
• Воспаление, изъязвление слизистой кишечника, развитие кровотечений.
• мезенхимальные стволовые клетки.
• МСК мигрируют в очаг воспаления и подавляют активность клеток иммунной системы, прекращая патологическую воспалительную реакцию.
• из мезенхимальных стволовых клеток могут образовываться элементы ткани стенки кишки - гладкомышечные клетки, соединительная ткань, кровеносные капилляры.
|
|
Заболевания толстой кишки
Дивертикулез
Полипы и полипоз
Рак
|
| ДИВЕРТИКУЛЕЗ ТОЛСТОЙ КИШКИ
nДивертикулы - это слепо оканчивающиеся мешковидные выпячивания ограниченного участка полого органа, в частности, толстой кишки.
nДивертикулез означает наличие множественных дивертикулов.
|
ДИВЕРТИКУЛЕЗ ТОЛСТОЙ КИШКИ
 Самая распространенная теория возникновения дивертикулярной болезни - механическая или пульсионная, значительная роль принадлежит слабости кишечной стенки
Самая распространенная теория возникновения дивертикулярной болезни - механическая или пульсионная, значительная роль принадлежит слабости кишечной стенки
| | Классификация. (ВОЗ)
1. Дивертикулярная болезнь без клинических проявлений.
2. Дивертикулярная болезнь с клиническими проявлениями.
3. Дивертикулярная болезнь с осложненным течением:
üдивертикулит;
üперфорация;
üкровотечение;
üкишечная непроходимость;
üвнутренние или наружные кишечные свищи
üпараколит, инфильтрат, «псевдоопухоль», абсцесс
üпилефлебит,
перекрут дивертикула.
| | Клиника неосложненного дивертикулеза
vболи в животе без четкой локализации,
vнарушения стула, чаще всего запоры или неустойчивый стул (смена запоров и поносов),
vболи вызываются приемом пищи (гастроколический рефлекс)
vпризнаки кишечной диспепсии (урчание, вздутие).
| | Дивертикулит Причины:
nнарушения эвакуации содержимого из дивертикулов
nдисбактериоз кишечника
фазы ремиссии и обострения, иногда в виде болевых абдоминальных кризов.
| | КЛИНИКА ДИВЕРТИКУЛИТА
Øлихорадка,
Øусиление болей в животе,
Øлейкоцитоз,
Øдиарея,
Øпоявление в стуле слизи и крови,
Øстойкий метеоризм,
Øболезненность при пальпации живота в проекции воспаленных дивертикулов,
Øиногда признаки поражения брюшины.
| | Диагностика
n"воспалительные" изменения гемограмы - лейкоцитоз, ускорение СОЭ.
nКопрологические изменения неспецифичны
|
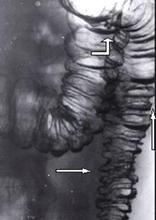
| Ирригоскопия
nДивертикулы выявляются в виде выпячиваний кишечной стенки округлой формы с более или менее выраженной шейкой, которые четко выявляются по наружному или внутреннему контуру кишки, особенно хорошо они видны при двойном контрастировании. У больных с неосложненным дивертикулитом дивертикулы хорошо опорожняются.
nЗадержка контраста - признак дивертикулита.
|
| Колоноскопия
nОбычные дивертикулы сами не видны, определяются их устья округлой или овальной формы с неизмененной слизистой вокруг.
nО наличии воспаления судят, если устья деформированы, слизистая вокруг них отечна, гиперемирована.
nКолоноскопия при кровотечении позволяет установить его уровень.
|
| Консервативное лечение дивертикулярной болезни.
бессимптомный дивертикулез толстой кишки
nдиета, богатая растительной клетчаткой,
nотруби, балластные вещества
nMucofalk и Forlax.
|
| дивертикулез с выраженными клиническими проявлениями
nдиета, богатая растительной клетчаткой
nбалластные вещества;
nвитамины;
nпрепараты, нормализующие функцию кишечника;
nспазмолитики, либо блокаторы кальциевых каналов (Децител);
nпри воспалительных явлениях - 5 АСК, оптимально - “Salofalk”. Выраженные явления дивертикулита требуют назначения антибиотиков;
nпротиводиарейные средства;
nферментативные препараты;
nбактериальные препараты (колибактерин, бифидумбактерин, бификол).
|
| Хирургическое лечение. показания к хирургическому лечению:
Экстренные:
- перфорация дивертикула;
- кишечная непроходимость;
- профузное кровотечение.
Плановые:
- образование хронического инфильтрата, симулирующего злокачественную опухоль;
- внутренние и наружные свищи;
- клинически выраженная дивертикулярная болезнь, неподдающаяся комплексному консервативному лечению.
|
| Виды операций
nРезекция кишки с наложением первичного анастомоза
nРезекция кишки с наложением первичного анастомоза и выведением проксимальной колостомы
nОперация Hartmann
nНаложение разгрузочной трансверзостомы
nВыведение места перфорации дивертикула на переднюю брюшную стенку в виде 2-х ствольной стомы
nРазличные виды резекций толстой кишки: от резекции сигмовидной кишки до левосторонней гемиколэктомии.
|
| Во многих случаях (до 50%) после резекции вновь возникают боли и дискомфорт.
|
| ПОЛИПЫ И ПОЛИПОЗ ТОЛСТОЙ КИШКИ
ПОЛИП – опухоль на ножке или широком основании, исходящая из стенки полого органа в его просвет.
Частота локализации:
1. желудок
2. прямая и сигмовидная кишка
ЭТИОЛОГИЯ
nВоспалительная теория
nЭмбриональная теория
|
| КЛАССИФИКАЦИЯ
vВоспалительные (ложные)
vГиперпластические
vГамартомные (в том числе юношеские)
vАденоматозные
nТубулярные (трубчатые)
nВорсинчатые (виллезные)
nТубулярно-ворсинчатые
|
| КЛИНИКА
üБоли, возможно схваткообразные
üРектальные кровотечения
üИмитация симптомов неполной кишечной непроходимости
|
| Диагностика
nПальцевое исследование прямой кишки
nИрригография
nРектороманоскопия
nКолоноскопия
nБиопсия
|
| Каждый человек по достижении 50 лет должен подвергнуться колоноскопии
!Своевременное выявление и удаление почти всегда бессимптомных полипов толстой кишки - есть основная мера профилактики рака толстой кишки.
!Рак (аденокарцинома) толстой кишки в 95% случаев растет из доброкачественного полипа (аденомы).
!Железистые полипы толстой кишки (аденомы) являются предраковым поражением. С увеличением размеров аденом толстой кишки и усложнением их микроскопического строения (нарастанием ворсинчатых структур) растет потенциал их злокачественного превращения.
|
| Доброкачественные ювенильные полипы толстой кишки должны быть удалены и тщательно исследованы гистологически, чтобы исключить наличие в них аденоматозных элементов и признаков дисплазии
| | ЛЕЧЕНИЕ
Консервативное лечение полипов толстой кишки бесперспективно.
ØЭндоскопическая полипэктомия
ØРезекция кишки
После эндоскопического удаления полипов больших размеров (более 2 см) или множественных полипов (5 и больше) и ворсинчатых аденом любого размера необходима контрольная эндоскопия через год и если рецидива нет, то колоноскопию повторяют каждые 3-5 лет.
|
Пример эндоскопического удаления полипа (полипэктомия)
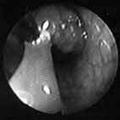  
|
| Полипоз толстой кишки
nПочти у половины всех больных полипами толстой кишки эти новообразования имеют дискретный (несколько редких полипов вдали друг от друга) или множественный характер.
nЧем больше в кишке полипов, тем выше их злокачественный потенциал.
n Есть мнение, что если обнаруживается до 100 полипов, то это множественный, а если больше 100 - диффузный полипоз.
ДИФФУЗНЫЙ СЕМЕЙНЫЙ ПОЛИПОЗ
Аутосомное доминантное заболевание, аденоматозные полипы в ободочной и прямой кишке.
КЛИНИКА
ØБоли в животе
ØДиарея
ØКровотечение
Диагноз – ректороманоскопия с биопсией. Обследование семьи.
|
| ДИФФУЗНЫЙ СЕМЕЙНЫЙ ПОЛИПОЗ ЛЕЧЕНИЕ
vПроктоколэктомия
vКолэктомия с брюшно-анальной резекцией прямой кишки
vСубтотальная резекция толстой кишки с формированием илеоректального анастомоза
|
| НАСЛЕДСТВЕННЫЕ ПОЛИПОЗНЫЕ СИНДРОМЫ
|
| Синдром Гарднера
nПолипоз ободочной и прямой кишок
nПолипы тонкой кишки и желудка
nОстеомы (нижней челюсти и черепа)
nКисты
nОпухоли мягких тканей
nДесмоидные опухоли брюшной стенки и брыжейки кишки
nАномалии зубов
nПериампулярный рак
nРак щитовидной железы
Лечение – оперативное, радикальное.
|
| Синдром Пейтца-Егерса
nГамартомные полипы по всему ЖКТ
nПигментация кожи и слизистых щёк, губ, на пальцах, пальцы по типу «барабанных палочек»
nКоликообразные боли в животе, симптоматика кишечной инвагинации
nВозможны рецидивирующие кровотечения
Лечение – удаление полипов. Резекция кишки – редко, в минимальном объеме
|
| Ювенильный полипоз
nПолипы толстой, тонкой кишки, желудка
nКровотечения
nОзлокачествление в позднем возрасте
Синдром Тюрко – семейный полипоз в сочетании со злокачественными опухолями ЦНС.
Синдром Кронкхайта-Кенада – редкое сочетание полипов кишечника с алопецией, гиперпигментацией и отсутствием ногтей.
|
| Общие клинические проявления
nкровавые поносы,
nистощение,
nотставание в развитии,
nхроническая анемия,
nвыраженные метаболические расстройства (снижение уровней белка, альбуминов, холестерина, гипокалиемия),
nрезкий дисбактериоз,
nвторичный иммунодефицит.
|
| РАК ОБОДОЧНОЙ КИШКИ Этиологические факторы и предраковые заболевания
n Диета.
n Колоректальные полипы
n Воспалительные заболевания толстой кишки.
nязвенный колит
nБолезнь Крона
n Наследственность
nсемейный диффузный полипоз
nсиндром Гарднера
nсиндром Тюрко
|
| РАК ОБОДОЧНОЙ КИШКИ Этиологические факторы и предраковые заболевания
Семейный раковый синдром (синдром Линча).
множественные аденокарциномы эндометрия или ободочной кишки.
Синдром Линча I:
1) аутосомно-доминантный тип наследования;
2) возникает в раннем возрасте;
3) локализация опухоли толстой кишки преимущественно правосторонняя;
4) первично-множественные синхронные опухоли.
Синдром Линча II характеризуется такими же признаками, но с одновременным или последовательным развитием рака матки, яичников, желудка, мочевого пузыря и пр.
|
| РАК ОБОДОЧНОЙ КИШКИ Этиологические факторы и предраковые заболевания
nзлокачественные опухоли других органов.
nвозраст старше 50 лет
nстрадающие хроническими заболеваниямижелудочно-кишечного тракта, гениталий, сердечно-сосудистой системы, ожирением
|
| Локализация и патологическая анатомия РТК
М. Corman (1989)
n В восходящей кишке - в 18% наблюдений,
n в поперечной ободочной кишке – в 9%,
n в нисходящей – в 5%,
n в сигмовидной – в 25%
n в прямой кишке – в 43%.
Макроскопически
ü Экзофитные
ü Эндофитные
ü Смешанные
В результате изъязвления – блюдцеобразная форма
|
| по микроскопическому строению
1. Аденокарцинома (высоко, умеренно и малодифференцированная).
2. Слизистая аденокарцинома (слизистый или коллоидный рак).
3. Перстневидно-клеточный рак.
4. Плоскоклеточный рак.
5. Железисто-плоскоклеточный рак.
6. Недифференцированный рак.
7. Неклассифицируемый рак.
|
| Метастазирование
n Лимфогенный путь
n Гематогенный путь
n Имплантационный путь.
| Отдаленные метастазы
n Печень
n Головной мозг
n Легкие
n Кости
n Яичники
n Сальник
|
| TNМ клиническая классификация(6-е издание, 2002 год)
Т – первичная опухоль
ТХ – недостаточно данных для оценки первичной опухоли.
Т0– первичная опухоль не определяется.
Тis– преинвазивная карцинома (carcinoma in situ): интраэпителиальная инвазия или инвазия собственной пластинки слизистой оболочки.
Т1– опухоль инфильтрирует подслизистую основу.
Т2 – опухоль инфильтрирует мышечную оболочку.
Т3– опухоль инфильтрирует подсерозную основу или ткани, прилежащие к неперитонизированным участкам ободочной кишки.
Т4– опухоль распространяется на другие органы или структуры и/или прорастает висцеральную брюшину.
| | TNМ клиническая классификация
N – регионарные лимфатические узлы
Регионарными лимфатическими узлами являются периколические, а также располагающиеся вдоль подвздошно-ободочной, правой толстокишечной, средней толстокишечной, левой толстокишечной, сигмовидных и нижней мезентериальной артерий.
NХ – недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0 – нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – метастазы в 1-3 регионарных лимфатических узлах.
N2 – метастазы в 4 и более регионарных лимфатических узлах.
| | TNМ клиническая классификация
М – отдаленные метастазы
МХ – недостаточно данных для определения отдаленных метастазов.
М0– отдаленные метастазы не определяются.
М1 – имеются отдаленные метастазы
Существенны для исхода заболевания три параметра:
а) поперечное прорастание или распространение опухоли по слоям кишечной стенки;
б) вовлечение регионарных лимфатических узлов;
в) отдаленные метастазы.
|
ГРУППИРОВКА ПО СТАДИЯМ
| Стадия 0
| TIS
| N0
| M0
| | Cтадия I
| T1, T2
| N0
| M0
| | Cтадия IIA
| T3
| N0
| M0
| | Cтадия IIB
| T4
| N0
| M0
| | Cтадия IIIA
| Т1, T2
| N1
| M0
| | Cтадия IIIB
| T3, T4
| N1
| M0
| | Cтадия IIIC
| Любая T
| N2
| M0
| | Cтадия IV
| Любая T
| Любая N
| M1
|
|
| Классификация Dukes
Стадия А – опухоль ограничена стенкой кишки без прорастания в окружающие ткани и без метастазов в регионарные лимфатические узлы. Стадия В – опухоль прорастает в окружающие ткани, но отсутствуют метастазы в регионарных лимфоузлах. Стадия С1 – опухоль с/без прорастания в окружающие ткани, с наличием метастазов в околокишечных лимфоузлах. Стадия С2 – опухоль, пенетрирующая все слои кишечной стенки с наличием метастазов в лимфоузлах, расположенных в области перевязанных питающих сосудов. Стадия D – наличие отдаленных метастазов.
|
| | стадия
| 5-летняя выживаемость
| | А
| 80-90%
| | В
| 64-70%
| | С1
| 35%
| | С2
| 15%
| | D
| 0-15%
|
|
| Клиническая симптоматика :
1. Изменение эвакуаторной функции
2. Кровотечение.
3. Тенезмы.
4. Боли в животе.
5. Пальпация опухоли.
6. Анемия.
7. Снижение массы тела
|
| КЛИНИЧЕСКИЕ ФОРМЫ
n Обтурационная
n Токсико-анемическая
n Опухолевая
n Псевдовоспалительная
n Энтероколитическая
n Болевая
n Скрытая
n Метастатическая
|
| Диагностика
vПальцевое исследование более 25% всех злокачественных новообразований толстой кишки возможно выявить с помощью пальцевого исследования прямой кишки.
vРектороманоскопия
vЦитологическое исследованиемазков-отпечатков
vБиопсия
vФиброколоноскопия
vИрригоскопия
vРентгенография органов грудной клетки.
|
| Для уточнения диагноза используют и другие методы рентгенологических исследований: экскреторную урографию, цистографию, уретрографию, фистулографию. Несколько реже применяют лимфографию и ангиографию.
vУльтразвуковые исследования
vКомпьютерная томография
vМагнитно-ядерный резонанс
vРаково-эмбриональный антиген
|
| Лечение рака ободочной кишки
В настоящее время у больных раком ободочной кишки нет альтернативы хирургическим методам лечения. Лучевая и химиотерапия, лазерное воздействие являются лишь вспомогательными.
Принципы операций
n АБЛАСТИЧНОСТЬ
n АНТИБЛАСТИЧНОСТЬ
При резекции сегмента кишки необходимо отступить от края опухоли в проксимальном направлении не менее 12 см, а в дистальном – не менее 3 см.
|
| Виды операций
Øправосторонняя гемиколэктомия
Øрезекция поперечной ободочной кишки
Øлевосторонняя гемиколэктомия
Øсубтотальная резекция ободочной кишки
Øсегментарная резекция сигмовидной кишки
Øсигмоидэктомия
Øдистальная резекция сигмовидной кишки
|
| Методики операции при раке ободочной кишки делят на одномоментные, двух- и трехэтапные.
n Первый этап - удаление злокачественной опухоли с наложением:
üДвуствольной колостомы (операция Микулича)
üОдноствольной колостомы (операция Гартмана)
üТрансверзостомы
üДвуствольной илеостомы по Торнболу.
n Второй этап – наложение анастомоза
|
| При прорастании опухоли в соседние органы резекция единым блоком пораженных сегментов ободочной кишки и вовлеченного органа (мочевой пузырь, тонкая кишка, желудок и т.п.). 5-летняя выживаемость достигает 50%.
Тактика при отдаленным метастазах
nПервый этап –удаление опухоли
Дополнительное обследование (КТ, АГ и др.)
nВторой этап - краевая, клиновидная резекция печени или гемигепатэктомия.
Пятилетняя выживаемость 25–30%.
|
| Комплекс мероприятий, направленный на профилактику воспалительных осложнений, а также рецидивов и метастазов.
1. Перед операцией в/в вводят ударную дозу цефалоспоринов 3-го поколения.
2. Послойное рассечение передней брюшной стенки с последовательным тщательным отграничением салфетками подкожной жировой клетчатки, брюшины, брюшной полости.
3. Перевязка и пересечение питающих сосудов, а также кишки на 12–15 см выше опухоли и 3-10 см ниже.
4. Закрытие просвета кишки до ее мобилизации.
5. Мобилизация кишки острым путем. При выполнении брюшно-анальной резекции или экстирпации вмешательство выполняют синхронно две бригады хирургов.
6. При выполнении сфинктерсохраняющих операций удаление операционного препарата абдоминальной бригадой хирургов.
7. Тщательный гемостаз, смена белья и перчаток после отдельных этапов операции.
8. Промывание полости таза антисепиками.
9. Промывание лапаротомной раны антисептиками.
10. Фракционное орошение полости таза в послеоперационном периоде у больных, перенесших экстирпацию прямой кишки и брюшно-анальную резекцию.
| | Лучевая терапия
Предоперационная лучевая терапия показана больным с местнораспространенными формами рака. Оптимальная суммарная очаговая доза составляет 45–50 Гр.
Адъювантная химиотерапия
n5-фторурацил
nлейковарин
| | Комплексное лечение:
nпредоперационная лучевая терапия (СОД 40–45 Гр) в сочетании с полихимиотерапией (5-фторурацил + лейковарин),
nрадикальная операция
nне менее 6 курсов полихимиотерапии (5-фторурацил + лейковарин), продолжительностью по 5 дней, с интервалами между курсами — 30 дней.
|
Дата добавления: 2015-01-18 | Просмотры: 1453 | Нарушение авторских прав
1 | 2 |
|

 Самая распространенная теория возникновения дивертикулярной болезни - механическая или пульсионная, значительная роль принадлежит слабости кишечной стенки
Самая распространенная теория возникновения дивертикулярной болезни - механическая или пульсионная, значительная роль принадлежит слабости кишечной стенки