|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Форникальный аппаратПроксимальный отдел чашки, окружающий сосочек пирамиды, называется сводом, fornix. В его стенке расположены мышечныые волокна, обеспечивающие систолу (опорожнение) и диастолу (наполнение чашки). Мышцы форникального аппарата: – расширяющие полость чашки: m.levator fornicis, m. logitudinalis calyci; – суживающие полость чашки: m. sphincter fornicis и m. spiralis calyci. 6) Возрастные особенности. У новорожденных почка круглая, бугристая. Масса достигает 12 гр. Рост почек происходит в основном на первом году жизни. К 16 годам заканчивается рост коркового вещества. В возрасте старше 50 лет и при истощениях почки опускаются. Во все периоды жизни правая почка находится ниже.
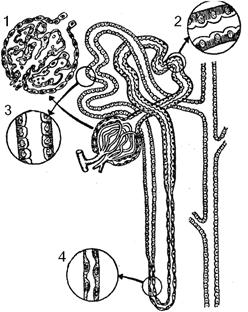
Рис. 1.42. Строение нефрона. 1 – клубочек, glomerulus; 2 – проксимальный отдел канальца, 2a – capsula glomeruli; 2b – tubulus renalis contortus proximalis; 3 – дистальный отдел канальца, tubulus renalis contortus distalis; 4 – тонкий отдел петли Генле, ansa nephroni (Генле).
7) Аномалии связаны с положением почек и их количеством. К аномалия количества относят: аплазию почки, т. е. отсутствие почки (одно- и двустороннее); добавочную (третью) почку, удвоенную почку, сращенную почку (подковообразная, L-образная, S-образная). Аномалии положения называются дистопией почки. В зависимости от местанахождения почки различают тазовую, поясничную, одвздошную, торакальную почку. Встречаются аномалии выводных протоков, сегментация почек. К аномалиям структуры отностя поликистоз почек. Поттер лицо (синдром) – характерно для двустороннего недоразвития почек и других почечных аномалий: широко расставленные глаза (глазной гипертелоризм), низкое расположение ушных раковин, уплотненный нос. Мегакаликоз – увеличенные почечные чашечки. 8) Диагностика. При рентгенографии поясничной области можно видеть контуры нижней части почек. Для того чтобы увидеть почку целиком приходится вводить воздух в околопочечную клетчатку. Рентгеновские лучи позволяют исследовать у живого экскреторное дерево почки: чашки, лоханки, мочеточник. Для этого в кровь вводят контрастирующее вещество, которое выделяется через почки и, присоединяясь к моче, дает на рентгенограмме силуэт почечной лоханки и мочеточника. Этот метод называется внутривенной урографией.
Мочеточник, ureter 1) Функция. Является парным органом, соединяющим почечную лоханку с мочевым пузырем. Обеспечивает проведение мочи. 2) Источник развития. Из мочеточникового выроста протока первичной почки. 3) Топография. Располагается в забрюшинном пространстве.В воротах почки располагается позади почечных сосудов. Впереди верхнего отдела правого мочеточника находится нисходящая часть, duodenum, а левого – flexura duodenojejunalis. Пересекает a. et. v. testiculares (ovarici), v. et. a. iliaca communis, a. uterina. В полости малого таза у женщин идет за маточной трубой, затем к шейке матки, после чего ложится между влагалищем и мочевым пузырем. У мужчин тазовая часть расположена кнаружи от семявыносящего протока, затем пересекает его и несколько ниже верхнего края семенного пузырька входит в мочевой пузырь. 4) Анатомическое строение. В мочеточнике выделяют брюшную часть, pars abdominalis, проходящую по передней поверхности большой поясничной мышцы до малого таза, тазовую, pars pelvina, направляющуюся от пограничной линии таза вперед, медиально и вниз, и опускающуюся до дна мочевого пузыря и внутристеночную, pars intramuralis, – прободающую стенку мочевого пузыря. Имеются 4 сужения: · близ перехода лоханки в мочеточник; · на границе pars abdominalis et pelvina; · на протяжении pars pelvina; · в стенке мочевого пузыря. 5) Гистологическое строение. Стенка мочеточника образована тремя оболочками: адвентициальной, мышечной и слизистой. Слизистая оболочка выстлана переходным эпителием и образует глубокие продольные складки. Мышечная оболочка состоит из наружного циркулярного слоя и внутреннего продольного, существует третий продольный слой при впадении в мочевой пузырь. При ее сокращении обеспечивается движение мочи от почки к мочевому пузырю. 6) Возрастные особенности. Мочеточник новорожденных имеет извилистый ход, длина достигает 5-7 см. К 4-м годам длина увеличивается до 15 см. 7) Аномалии развития. Атрезия – отсутствие естественного отверстия или канала. Мегалоуретер – врожденное расширение мочеточника на всем его протяжении. К тяжелым аномалиям взаимоотношения относят эктопию мочеточника в кишечник, в мочеиспускательный канал, в органы мужской половой системы (в семенные пузырьки, в семявыносящий проток) и в органы женской половой системы (в маточную трубу, в матку, в наружные половые органы). 8) Диагностика. На рентгенограмме имеет вид длинной и узкой тени, идущей от почки до мочевого пузыря. Контуры четкие и гладкие. Мочеточник образует искривления в двух плоскостях: - сагиттальной и фронтальной. Практическое значение имеют искривления во фронтальной плоскости: в поясничной части – в медиальную сторону, а в тазовой – в латеральную. Используют так же и пиелографию. Мочевой пузырь, vesica urinaria 1) Функция. Непарный орган, является вместилищем для скопления мочи. 2) Источник развития. Закладка мочевого пузыря начинается на 7 неделе эмбриогенеза и связана с преобразованием клоаки, аллантоиса и протоков первичной почки. При этом образуется мочеполовая пазуха. На 2-ом месяце перинатального периода образуется дно и треугольник мочевого пузыря, а также мочевой ход, urachus, преобразующийся после рождения в срединную пупочную связку. 3) Топография. Мочевой пузырь располагается в полости малого таза. Верхушка мочевого пузыря находится за лобковым симфизом и выше его верхнего края выступает лишь при наполнении. Дно мочевого пузыря фиксировано к мочеполовой диафрагме. К верхней и задней частям мочевого пузыря прилегают отделенные брюшиной и клетчаткой петли тонкой кишки. Позади у мужчин залегают семенные пузырьки и прямая кишка, а у женщин – матка и верхняя часть влагалища. 4) Анатомическое строение. В мочевом пузыре выделяют: · тело мочевого пузыря, corpus vesicae; · верхушку, apex vesicae; · дно, fundus vesicae; · шейку, collum vesicae; · а также переднюю, заднюю и боковые стенки, paries anterior, posterior, laterales. В нижнем отделе шейки мочевого пузыря находится внутреннее отверстие мочеиспускательного канала, ostium urethrae internum. Связки мочевого пузыря: срединная пупочная связка, lig. umbilicale medianum, кроме этого: · у мужчин: лобково-предстательная, lig. puboprostaticum; · у женщин: лобково-пузырная, lig. pubovesicale. Мышцы мочевого пузыря: лобково-пузырная, m. pubo-vesicalis, прямокишечно-пузырная, m. recto-vesicalis, кроме этого: · у мужчин: пузырно-предстательная, m. vesicoprostaticus, · у женщин: пузырно-влагалищная, m. vesicovaginalis. 5) Гистологическое строение. Стенка мочевого пузыря образуется слизистой, мышечной адвентициальной и частично серозной оболочками. Слизистая оболочка образует множественные складки и выстилается переходным эпителием; имеются слизистые железы. В нижней части пузыря имеются три отверстия, два из которых представляют собой отверстия мочеточников, ostia ureteres, а третье является внутренним отверстием мочеиспускательного канала, ostium urethrae internum. Между отверстиями находится гладкая площадка треугольной формы - треугольник мочевого пузыря, trigonum vesicae, слизистая оболочка которого не имеет подслизистой основы, лишена складок и плотно срастается с мышечной оболочкой. Основание треугольника ограничивает plica interureterica.
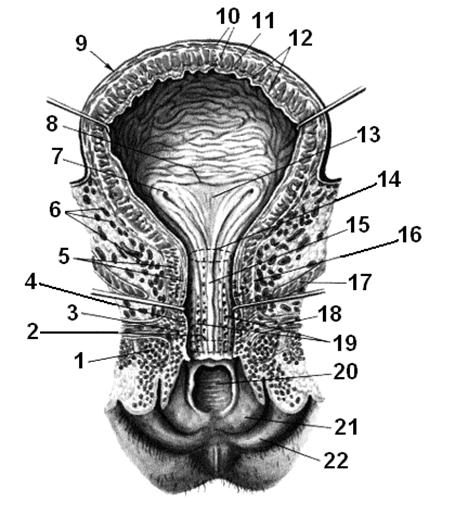
Рис. 1.43. Мочевой пузырь. 1 – луковица преддверия, bulbus vestibuli; 2 – наружное отверстие мочеиспускательного канала, ostium urethrae extrnum; 3 – губчатая оболочка, tunica spongiosa; 4 – слизистая оболочка, tunica mucosa; 5 – мышечная оболочка, tunica muscularis; 6 – пузырное венозное сплетение, plexus venosus vesicalis; 7 – отверстие мочеиспускательного канала, ostium ureteris; 8 – межмочеточниковая складка, plica interureterica; 9 – мочевой пузырь, vesica urinaria; 10 – мышечная оболочка, tunica muscularis; 11 – подслизистая оболочка, tela submucosa; 12 – слизистая оболочка, tunica mucosa; 13 – треугольник мочевого пузыря, trigonum vesicae; 14 – внутреннее отверстие мочеиспускательного канала, ostium urethrae internum; 15 – гребень мочеиспускательного канала, crista urethralis; 16 – женский мочеиспускательный канал, urethra feminina; 17 – мышца, поднимающая задний проход, m. levator ani; 18 – глубокая поперечная мышца промежности, m. transversus perinei profundus; 19 – лакуны мочеиспукательного канала, lacunae urethrales; 20 – отверстие влагалища, ostium vaginae; 21 – малая половая губа, labium minus pudendi; 22 – большая половая губа, labium majus pudendi.
Мышечная оболочка образована тремя слоями гладких мышечных волокон: наружным продольным, средним циркулярным и внутренним пр одольным. Все волокна тесно связаны друг с другом. и носят название- мышца выталкивающая мочу, m. detrusor urinae. В области шейки мочевого пузыря вокруг внутреннего отверстия мочеиспускательного канала средний слой мышечной оболочки образует мышечный сфинктер, m. sphincter vesicae. 6)Возрастные особенности. У новорожденных мочевой пузырь расположен значительно выше, чем у взрослого. После рождения пузырь начинает опускаться вниз и на 4-ом месяце жизни выступает над верхним краем лобкового симфиза приблизительно лишь на 1 см. Мочевой пузырь у новорожденных веретенообразный, у детей первых лет жизни – грушевидный, в период 8-12 лет – яйцевидный. У новорожденного дно мочевого пузыря не сформировано, пузырный треугольник расположен фронтально. В возрасте 1-3 лет дно мочевого пузыря расположено на уровне верхнего края лобкового симфиза. В дальнейшем происходит опущение дна мочевого пузыря. 7)Аномалии развития. Ацистия – врожденное отсутствие мочевого пузыря. Экстрофия клоачная – аномалия развития, при которой в мочевом пузыре обнаруживается участок слизистой оболочки кишечника. Экстрофия мочевого пузыря – аномалия развития, при которой отсутствует нижняя часть передней брюшной стенки и тела мочевого пузыря, дефект брюшной стенки замещен задней стенкой мочевого пузыря с зияющими на ней отверстиями мочеточника. Гипоспадия: 1) у мужчин – отсутствие дистальной части мочеиспускательного канала (его наружное отверстие локализуется на нижней поверхности полового члена, в мошонке, промежности); 2) у женщин – при дефекте задней стенки мочеиспускательного канала его наружное отверстие открывается в полость влагалища. Эписпадия (незаращение мочеиспускательного канала) – врожденное полное или частичное незаращение передней стенки мочеиспускательного канала. 8)Диагностика. Исследование полости мочевого пузыря называется цистоскопией, производится с помощью введенного через мочеиспускательный канал цистоскопа. Рентгенография.
4. Половая система, systema genitalia Органы половой системы подразделяются на мужские, organa genitalia masculina, и женские, organa genitalia feminina. В свою очередь, органы обоих полов классифицируются на наружние и внутренние. Развитие. Мужские и женские половые органы закладываются у обоих полов одинаково, но в дальнейшем начиная с 7-9ой недели развития происходит дифференцировка общих зачатков на мужские и женские органы. Первичные зачатки гонад развиваются на медиальных сторонах медиальных тел вольфовых протоков в виде валиков – половых складок. Затем сюда мигрируют из желточного мешка первичные половые клетки, покрывая гонады и образуя вместе зачатковый эпителий. В дальнейшем клетки активно делятся и врастают в подлежащую мезенхиму. Начиная с конца 2-го месяца внутриутробного развития начинается гистологическая половая дифференцировка гонад. Общая характеристика. К внутренним мужским половым органам относятся яички, testes, придатки яичек, epididymis, семевыносящие протоки, ductus deferen tes семенные пузырьки, vesiculae seminales, предстательная железа, prostata и бульбоуретральные железы, glandulae bulbourethrales. К наружным мужским половым органам относятся половой член, penis и мошонка, scrotum. У женщин к внутренним половым органам относятся яичники, ovarium, его придатки, opoophron, маточные трубы, tubae uterinae s. salpinx, матка, uterus, влагалище, vagina. К женским наружным половым органам относятся большие и малые половые губы, labia majora et minora pudendi, клитор, clitoris, лобок, mons pubis, преддверие влагалища, vestibulum vaginae, луковица преддверия, bulbus vestubuli, большие и малые железы преддверия, glandulae vestibulae major et minor. Половые органы осуществляют генеративную функцию, то есть вырабатывают половые клетки: мужские – сперматозоиды и женские – яйцеклетки, слияние которых при оплодотворении дает начало развитию зародыша. Вторая важнейшая функция – эндокринная. Половые железы – яичник и яички вырабатывают половые гормоны, участвующие в регуляции роста, половом поведении, влияют на появление вторичных половых признако (см. эндокринную систему). При беременности женские половые органы являються местом развития зародыша, участвуют в его питании, защите. Возрастные особенности. Начиная с момента рождения и до пубертатного периода, как мужские, так и женские половые органы развиваются медленно. Но затем наблюдается активный и быстрый рост в подростковом периоде за счет гуморальных регуляций в организме. Репродуктивная функция у женщин сохраняется до момента начала климакса, в среднем после 47-50 лет. У мужщин репродуктивная функция сохраняется намного дольше. К методам исследования относят ЯМР, КТ, УЗД, биохимический анализ секрета желез. Рентгенологическую диагностику применяют крайне редко в виду пагубного влияния рентгеновских лучей на делящиеся клетки половых желез.
Таблица 2. Дата добавления: 2014-12-11 | Просмотры: 2858 | Нарушение авторских прав |