|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
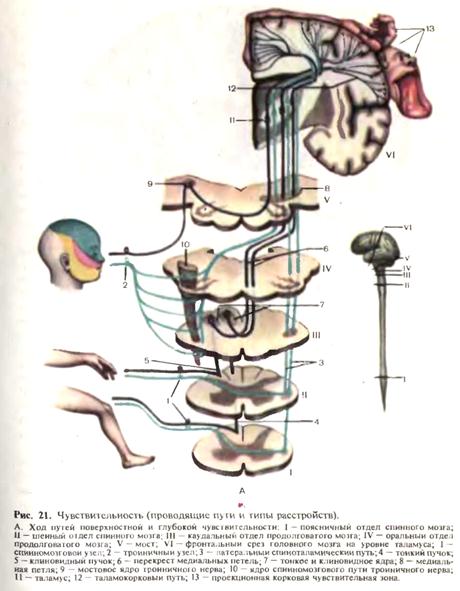
ЧУВСТВИТЕЛЬНОСТЬ. ПУТИ И ЦЕНТРЫ. МЕТОДИКА ИССЛЕДОВАНИЯ. СИНДРОМЫ НАРУВТЕНИЯМногообразные воздействия на организм из внешней и внутренней среды трансформируются в афферентные импульсы, которые перерабатываются системами анализаторов чувствительности и органов чувств. Широкий спектр средовых влияний воспринимается дифференцированно вследствие специализации рецепторов, причем отдельные виды раздражений проводятся по разным путям, и лишь в высших отделах центральной нервной системы происходит интеграция получаемых сигналов. Условно различают три основные группы рецепторов: экстеро-цепторы (тактильные, болевые, температурные); проприоцеп-торы, расположенные в мышцах, сухожилиях, связках, суставах (дают информацию о положении конечностей и туловища в пространстве, степени сокращения мышц); интероцепторы (хемоцеп-торы, бароцепторы, расположенные во внутренних органах). Вид чувствительности связан прежде всего с типом рецепторов. Болевая, температурная и тактильная чувствительность — это поверхностная чувствительность. Чувство положения туловища и конечностей в пространстве (мышечно-суставное чувство), чувство давления и массы Тела, двухмерно-пространственное чувство, кинестетическая, вибрационная чувствительность относятся к глубокой чувствительности. Различают также сложные виды чувствительности (чувство локализации, узнавание предметов на ощупь и т. д.), которые обусловлены сочетанной деятельностью разных типов рецепторов и высших корковых центров. Система органов чувств (обоняние, зрение, слух, вкус) рассматривается в главе 4. Распространение импульсов поверхностной и глубокой чувствительности от рецепторов к корковым отделам анализаторов осуществляется через трехнейронную систему, но по разным проводящим путям. Знание анатомии этих проводников в спинном и головном мозге имеет важное значение для топической диагностики. Через периферический нерв, спинномозговой узел и задние корешки спинного мозга проводятся все виды чувствительности В спинномозговых узлах расположены первые нейроны для всех чувствительных проводящих путей. В спинном мозге ход проводников различных видов чувствительности неодинаков. Пути поверхностной чувствительности (рис. 21) — болевой, температурной и частично тактильной — через задние корешки вступают в задние рога спинного мозга одноименной стороны, где расположен второй нейрон. Волокна от клеток заднего рога проходят через переднюю спайку на противоположную сторону, косо поднимаясь на 2—3 сегмента выше, и в составе передних отделов боковых канатиков спинного мозга направляются вверх, заканчиваясь в нижнем отделе наружного ядра зрительного бугра. Этот путь носит название латерального спиноталамического пути. В боковых канатиках проводники кожной чувствительности, идущие из нижних сегментов спинного мозга и соответственно из нижних отделов тела, располагаются более латерально, чем проводники, идущие из верхних сегментов (закон эксцентрического расположения длинных путей). Третий нейрон начинается от клеток вентралатерального ядра зрительного бугра, образуя таламокортикальный путь. Через заднюю треть задней ножки внутренней капсулы и затем в составе лучистого венца он направляется в проекционную чувствительную зону —заднюю центральную извилину. Кроме задней центральной извилины, чувствительные волокна могут оканчиваться в коре верхней теменной области. Таким образом, в составе латерального спиноталамического и таламокоркового путей проходят волокна поверхностной чувствительности от противоположной стороны тела. При поражении всего ствола латерального спиноталамического пути на уровне какого-либо сегмента спинного мозга, например на уровне Th8, будут вовлечены все проводники, пришедшие сюда от заднего рога противоположной стороны, включая сегмент Th10 (волокна от сегмента Th6 заднего рога присоединятся к латеральному спинноталамическому пути противоположной стороны лишь на уровне сегментов Th5 и Th6). Поэтому возникает выпадение поверхностной чувствительности на противоположной половине тела целиком ниже уровня Th10-11, т. е. контралатерально и на 2—3 сегмента ниже уровня поражения. Топико-диагностическое значение имеет также тот факт, что чувствительные волокна от нижних отделов тела находятся в спинном мозге более латерально (закон эксцентрического расположения более длинных проводников). При опухолях спинного мозга, растущих экстрамедуллярно и сдавливающих спинной мозг снаружи, происходит последовательное выключение вначале наружных, а затем внутренних проводников с постепенным выпадением болевой и температурной чувствительности последовательно снизу вверх. При интрамедуллярных опухолях чувствительные нарушения распространяются сверху вниз, поскольку сначала вовлекаются медиально расположенные проводники, идущие от вышележащих сегментов, затем — латерально расположенные, идущие от нижележащих сегментов. Экстра- или интрамедуллярное поражение латерального спиноталамического пути различается лишь последовательностью возникновения расстройств поверхностной чувст-
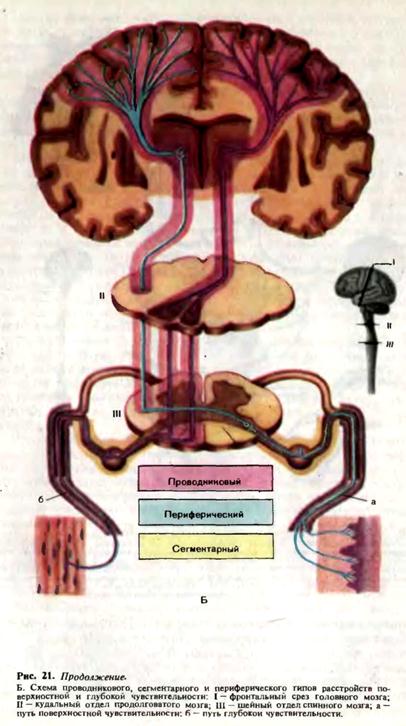
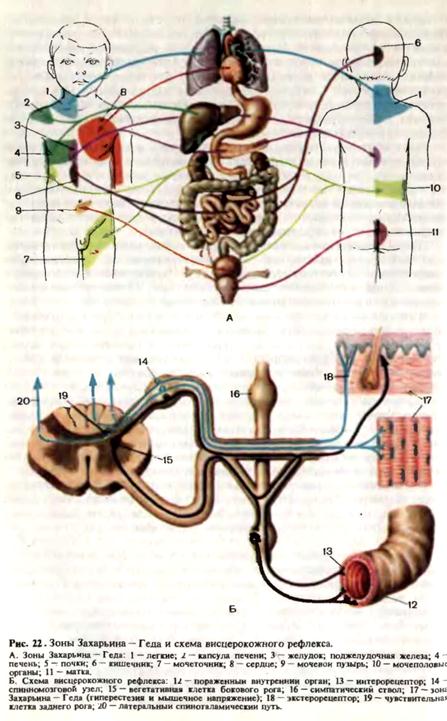
вительности. При наступлении полного поражения латерального спиноталамического пути и в том и в другом случае отмечается контралатеральное выпадение чувствительности на 2—3 сегмента ниже уровня поражения. Например, при экстрамедуллярном очаге на уровне Th8 слева расстройство поверхностной чувствительности на противоположной половине тела будет распространяться снизу до уровня Тh10-11, а при интрамедуллярном процессе на уровне Тh8 будет распространяться на противоположной половине тела с уровня Th10-11 вниз (симптом «масляного пятна»). В задней центральной извилине коры больших полушарий проекционные зоны отдельных участков тела (противоположной стороны) расположены так, что в самых верхних отделах извилины, включая и парацентральную дольку, находятся корковые центры чувствительности для нижней конечности, в средних отделах —для верхней конечности, в нижних отделах—для лица и головы. В чувствительных ядрах таламуса также имеется соматотопическая проекция. Пути глубокой чувствительности (мышечно-суставного чувства, вибрационного, а также частично тактильного) имеют ряд важных отличий от хода путей поверхностной чувствительности: попадая через задние корешки в спинной мозг, центральные волокна клеток спинального ганглия (I нейрон) не заходят в задние рога, а направляются к задним канатикам, в которых располагаются на одноименной стороне. Волокна, идущие от нижележащих отделов (нижние конечности), располагаются более, медиально, образуя тонкий пучок, или пучок Голля (fasciculus gracilis, s. fasciculus Golli). Волокна, несущие раздражения от проприоцепторов верхних конечностей, занимают наружный отдел задних канатиков, образуя клиновидный пучок, или пучок Бурдаха (fasciculus cuneatus, s. fasciculus Burdachi). Поскольку в клиновидном пучке проходят волокна от верхних конечностей, то этот путь в основном формируется на уровне шейных и верхнегрудных сегментов спинного мозга. В составе тонких и клиновидных пучков волокна доходят до продолговатого мозга, заканчиваясь в ядрах задних канатиков (nucl. funiculi gracilis et funiculi cuneati), где начинаются вторые нейроны путей глубокой чувствительности, образующие бульботаламический путь. Пути глубокой чувствительности совершают перекрест на уровне продолговатого мозга, образуя медиальную петлю (lemniscus medialis), к которой,на уровне передних отделов моста присоединяются волокна спиноталамического пути и волокна, идущие от чувствительных ядер черепных нервов. В результате в медиальной петле концентрируются проводники всех видов чувствительности, идущие от противоположной половины тела. Проводники глубокой чувствительности вступают в вентралатеральное ядро зрительного бугра, где начинается III нейрон. Из зрительного бугра в составе таламокоркового пути глубокой чувствительности через задний отдел задней ножки внутренней капсулы приходят к задней центральной извилине коры больших полушарий, верхней теменной дольке и отчасти к некоторым другим отделам теменной доли. Помимо путей Голля и Бурдаха, проприоцептивные импульсы (мозжечковая проприоцепция) проходят по спинно-мозжечковым путям Флексига и Говерса (Tr. spino-cerebellaris ventralis et dorsalis) в червь мозжечка, где включаются в сложную систему координации движений. Таким образом, трехнейронная схема строения путей поверхностной и глубокой чувствительности имеетряд общих особенностей: первый нейрон расположен в межпозвоночном узле, волокна второго нейрона совершают перекрест, третий нейрон расположен в ядрах таламуса, таламокортикальный путь проходит через задний отдел задней ножки внутренней капсулы и оканчивается преимущественно в задней центральной извилине коры больших полушарий. Основные различия в ходе проводников поверхностной и глубокой чувствительности отмечаются на уровне спинного и продолговатого мозга, а также нижних отделов моста. Патологические процессы, локализующиеся в этих отделах, могут изолированно поражать пути только поверхностной либо только глубокой чувствительности, что приводит к возникновению диссоциированных расстройств — выпадению одних видов чувствительности при сохранении других. Диссоциированные расстройства наблюдаются при поражении задних рогов, передней серой спайки боковых или задних канатиков спинного мозга, перекреста и нижних отделов медиальной петли, латеральных отделов продолговатого мозга. Для выявления их необходимо раздельное исследование разных видов чувствительности. Исследование чувствительности в детском возрасте представляет значительные трудности, так как ребенок не всегда может правильно проанализировать и адекватно описать свои ощущения. У маленьких детей иногда приходится ограничиваться исследованием болевой чувствительности. При исследовании чувствительности важно установить не только характер нарушения, но и его динамику и границы распространения, что имеет значение для топической диагностики. Границы распространенности расстройств чувствительности различаются в зависимости от локализации поражения. Можно выделить три основных варианта: 1) нарушение чувствительности в зоне иннервации периферического нерва (периферический тип расстройства); 2) нарушение чувствительности в зоне сегментарной иннервации (сегментарный тип расстройства); 3) нарушение чувствительности на всем протяжении ниже уровня поражения проводящего пути (проводниковый тип расстройства). Различают также четвертый, корковый тип, при котором локальное выпадение чувствительности определяется поражением определенного участка проекционной чувствительной зоны коры больших полушарий Периферический тип расстройства глубокой и поверхностной чувствительности возникает при поражении периферического нерва и сплетения. Сегментарный тип выпадения глубокой чувствительности отмечается при поражении заднего корешка и спинального ганглия, а сегментарный тип выпадения поверхностной чувствительности—при поражении заднего корешка, спинального ганглия, заднего рога и передней серой спайки спинного мозга. Поражение путей чувствительности в задних и боковых канатиках спинного мозга, стволе мозга, зрительном бугре, задней трети ножки внутренней капсулы и белом субкортикальном веществе обусловливает проводниковый тип выпадения чувствительности. Необходимо при этом отметить, что выпадение глубокой чувствительности по проводниковому типу возникает начиная с центрального отростка I нейрона, образующего задние канатики, а поверхностной чувствительности—при поражении начиная с аксона II нейрона, формирующего латеральный спиноталамический путь в боковых канатиках спинного мозга. Расстройства чувствительности многообразны и включают количественные и качественные изменения. Под количественными изменениями подразумевается понижение или повышение порога чувствительности, т.е. неадекватное восприятие силы раздражения. К качественным изменениям можно отнести искаженное восприятие таких характеристик раздражения, как локализация, однократность или многократность, направленность на определенный тип рецепторов. Полное выпадение всех видов чувствительности называется полной, или тотальной, анестезией, снижение — гипестезией, повышение — гиперестезией. Анестезия половины тела обозначается как гемианестезия, одной конечности—как моноанестезия. Возможно выпадение отдельных видов чувствительности — парциальная анестезия. Исследование поверхностной чувствительности. Болевую чувствительность исследуют покалыванием кожи острием булавки или иглы, тактильную — путем легкого прикосновения ватки или кисточки к коже (следует избегать «мажущих» движений вдоль поверхности тела). Температурную чувствительность исследуют при помощи прикосновения пробирок с горячей и холодной водой. Выпадение болевой чувствительности носит название анальгезии, температурной — термоанестезии, тактильной — анестезии (в собственном смысле слова). Своеобразным симптомокомплексом является болезненная анестезия (anaesthesia dolorosa), при которой понижение чувствительности, определяемое во время исследования, сочетается со спонтанно возникающими болевыми ощущениями. Повышение чувствительности—гиперестезия—чаще проявляется в виде чрезмерной болевой чувствительности (гиперальгезия). Малейшие прикосновения вызывают ощущения боли. Гиперестезия, как и анестезия, может распространяться на половину тела или на отдельные его участки. Качественные нарушения чувствительности не обусловлены изменением порога восприятия, а связаны с извращением содержания принимаемой информации. Среди качественных нарушений чувствительности различают раздвоение болевого ощущения: при уколе иглой обследуемый вначале чувствует прикосновение и лишь через некоторое время боль. При полиестезии одиночное раздражение воспринимается как множественное. Аллохейрия — нарушение, при котором больной локализует раздражение не в том месте, где оно наносится, а на противоположной половине тела, обычно в симметричном участке. Дизестезия — извращенное восприятие «рецепторной принадлежности» раздражителя: тепло воспринимается как холод, укол —как прикосновение горячего и т.п. Парестезии—ощущения жжения, покалывания, стягивания, ползания мурашек и т. д., возникающие спонтанно, без видимых внешних воздействий. К качественным расстройствам чувствительности относят также гиперпатию, которая характеризуется появлением резкого чувства «неприятного» при нанесении раздражения. Порог восприятия при гиперапатии обычно повышен (т. е. выявляется гипестезия), отсутствует чувство точной локализации воздействия, восприятие отстает по времени от момента нанесения раздражения (длительный латентный период), быстро генерализуется и ощущается долго после прекращения воздействия (длительное последействие). Гиперапатию рассматривают как регресс чувствительности, переход ее в филогенетически более примитивные формы, что обусловлено выключением тонко дифференцированных корково-подкорковых уровней воспрятия чувствительности и растормаживанием более «грубых» стволово-спинальных уровней. В принципе гиперпатическую окраску может иметь любой вид восприятия, но чаще наблюдается подобное извращение поверхностной чувствительности. Гедом описаны стадии восстановления чувствительности после перерезки периферического нерва, осуществленной им на себе. Первой восстанавливается более грубая, примитивная чувствительность (названная Гедом протопатической), имеющая все характерные черты гиперпатии. В дальнейшем восприятие приобретает более адекватный характер, появляется чувство локализации, нормализуется порог восприятия, чувствительность становится более тонкой (эпикритичес-кая чувствительность по Геду). Некоторые авторы считают, что имеются не только особые проводники, но и рецепторы протопатической (более глубокие) и эпикритической чувствительности (поверхностные). Таким образом, гиперпатию следует рассматривать не как извращение чувствительности, а как регресс ее, возврат к филогенетически более древним формам восприятия. Болевые симптомы занимают важное место среди расстройств чувствительности. Они возникают при локализации патологического процесса в области рецепторов, в периферических нервах, сплетениях, задних корешках, зрительном бугре, задней центральной извилине, структурах вегетативной нервной системы. Различают боли местные, проекционные, иррадиирующие и отраженные (рефлекторные). Местные боли возникают в области нанесения болевого раздражения. Проекционные боли наблюдаются при раздражении нервного ствола и как бы проецируются в кожную зону, иннервируемую данным нервом. Иррадиирующие боли возникают в зоне иннервации одной из ветвей нерва (например, тройничного) при нанесении раздражения в зоне иннервации другой ветви того же нерва. В клинической практике имеют значение также отраженные боли, возникающие при заболеваниях внутренних органов. Они локализуются в определенных участках кожи, называемых зонами Захарьина— Геда (рис. 22). В отличие от экстероцепторов и проприоцепторов, дающих начало поверхностной и глубокой чувствительности, наличие интероцепторов внутренних органов не означает существования «интеро-
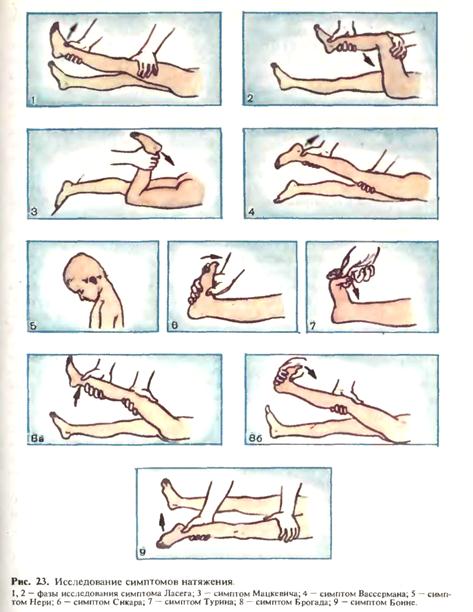
цептивной чувствительности». Афферентные импульсы, исходящие от интероцепторов, замыкаются в пределах вегетативной нервной системы и не имеют проекционной зоны в коре больших полушарий. В связи с этим интероцептивная афферентация непосредственно не является осознанной и, следовательно, не относится к видам чувствительности. Восприятие существования и положения органа чаще возникает лишь при наличии патологических процессов в нем. «Болевые» ощущения во внутреннем органе воспринимаются благодаря коллатеральному отражению патологической интероцептивной импульсации в соответствующие кожно-мышечные зоны Захарьина — Геда, становятся осознанными за счет регистрации изменений в этих зонах рецепторами и проводниками поверхностной и глубокой чувствительности. Для определенных внутренних органов существуют кожные участки наиболее частого отражения болей. Так, сердце в основном связано с сегментами С3-С4 и Th, -Th6, желудок —с Th6-Th9, печень и желчный пузырь — с Th, - Th,0 и т. д. в местах локализации отраженных болей часто наблюдается также гиперестезия. Каузалгия — приступообразные боли жгучего характера, усиливающиеся при прикосновении, дуновении ветра, волнении и локализующиеся в области пораженного нерва. Охлаждение и смачивание уменьшают страдание. Характерен симптом «мокрой тряпки» — больные прикладывают влажную тряпку к болевой зоне. Каузалгия чаще возникает при травматическом поражении срединного или болынеберцового нервов в зоне их иннервации. Фантомные боли наблюдаются у больных после ампутации конечностей. Больной как бы постоянно чувствует несуществующую конечность, ее положение, тяжесть, неприятные ощущения в ней —боль, жжение, зуд и др. Фантомные ощущения обычно обусловлены рубцовым процессом, вовлекающим культю нерва и поддерживающим раздражение волокон нерва и соответственно патологический очаг возбуждения в проекционной зоне коры. Патофизиологическая основа фантомных ощущений близка по механизму возникновения проекционным болям. Симптомы натяжения — болевые симптомы, определяющиеся при поражении задних корешков, сплетений и стволов периферических нервов (рис. 23).
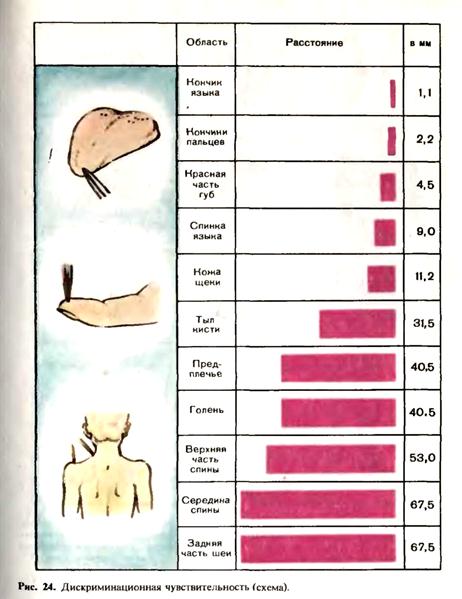
Симптом Ласега — болезненность при натяжении седалищного нерва: при попытке согнуть в тазобедренном суставе выпрямленную ногу возникают боли по ходу седалищного нерва (I фаза). При сгибании ноги в коленном суставе боль прекращается (II фаза). Симптом Нери — сгибание головы вперед вызывает боль в пояснице. Симптом Сикара — резкое тыльное сгибание стопы вызывает боли по ходу седалищного нерва. Симптом Мацкевича — болезненность при натяжении бедренного нерва: у больного, лежащего на животе, сгибают ногу в коленном суставе, при этом возникают боли на передней поверхности бедра. Симптом Вассермана—боли по передней поверхности бедра при попытке поднять вытянутую ногу в положении на животе. Помимо изучения симптомов натяжения, определенное значение имеют исследования так называемых болевых точек, пальпация которых вызывает болевые ощущения. При. поражении плечевого сплетения болезненность определяется в точках Эрба, расположенных на 2 см выше середины ключицы; при поражении пояснично-крестцового сплетения —в точках Гара (над остистыми отростками L4, L5, S1, позвонков и паравертебрально на том же уровне), а также в точках Валле (в месте выхода седалищного нерва из полости таза, в области ягодичной складки, в средней части подколенной ямки, кзади от головки малоберцовой кости, в середине икроножной мышцы, сзади от внутренней лодыжки). Исследование глубокой чувствительности.Мышечно-суставное чувство исследуют при проведении пассивных движений в мелких и крупных суставах конечностей. У больного, лежащего с закрытыми глазами, производят нерезкое пассивное сгибание, разгибание, приведение, отведение в суставах. Больной должен распознать направление движения. Чувство давления определяют по способности больного локализовать давление, производимое на тот или иной участок тела, а также уловить разницу в степени производимого давления. У детей этот вид исследования применяют очень редко. Чувство массы исследуют путем дифференциации предметов одинаковой величины и формы, но разной массы, положенных на ладонь больного. Вибрационную чувствительность исследуют, прикладывая ножку вибрирующего камертона к участкам поверхности тела, расположенным над костью (тыл кисти, стопы, суставы и т. п.). У детей чаще всего применяют камертон с числом колебаний 256 в минуту. При утрате мышечно-суставного чувства возникает сенситивная атаксия, связанная с потерей проприоцептивного контроля над движениями. Походка у таких больных неустойчивая, координация движений нарущена. Эти явления особенно усиливаются при закрывании глаз, поскольку контроль органа зрения позволяет компенсировать дефицит информации о совершаемых движениях. При поражении задних канатиков спинного мозга наблюдается своеобразная «штампующая походка»: больной с силой ступает на землю, как бы «печатая» шаг, так как утрачено чувство положения конечностей в пространстве. При более легких нарушениях мышечно-суставного чувства больной не может распознавать лишь характер пассивных движений в пальцах. При исследовании детей нужно иметь в виду, что они могут неправильно охарактеризовать движения в пальцах или неверно указать на палец, в котором движение производится. Необходимо предварительно убедиться, способен ли понять ребенок, что от него требуется. Исследование сложных видов чувствительности. Чувство локализации исследуют путем точного узнавания больным при закрытых глазах места раздражения, нанесенного на кожу. Дискриминационная чувствительность— способность раздельно воспринимать два одинаковых раздражения, одновременно наносимых на кожу. Для этого исследования пользуются циркулем Вебера (рис. 24). При исследовании ножки циркуля сдвигают до тех пор пока двойное прикосновение не станет восприниматься как одно. Чувство дискриминации более всего выражено на ладонной поверхности пальцев рук, языке, губах (1—2 мм), тогда как на задней поверхности шеи и межлопаточной области дискриминационная чувствительность значительно ниже (60—70 мм). Вариабельность дискриминационной чувствительности определяется количеством рецепторов, имеющихся на единице площади. Чем меньше расстояние, определяемое с помощью циркуля Вебера, тем выше дискриминационная чувствительность
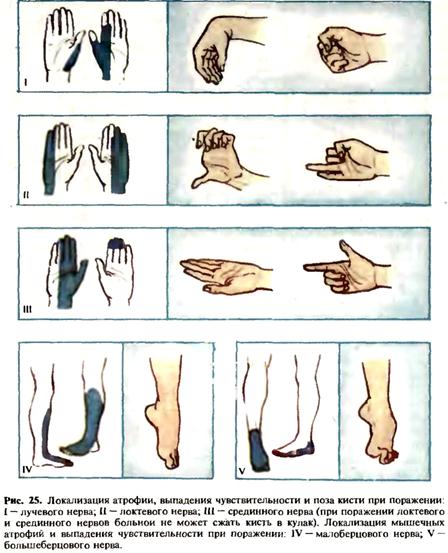
и тем большая территория в проекционной корковой зоне соответ-ствует этому участку тела. Кинестетическую чувствительность исследуют путем смещения складки кожи. Больной должен правильно определить направление смещения. Двухмерно-пространственное чувство определяют, предлагая обследуемому при закрытых глазах определить цифры, буквы, фигуры, начерченные карандашом или другим тупым предметом на его коже. Стереогноз — способность узнавать предметы посредством их ощупывания. Обследуемому, у которого закрыты глаза, дают в руки предметы (монету, ключ, карандаш и т. п.). Путем ощупывания он определяет и называет предмет. Нарушение этого вида чувствительности называется астереогнозом. Нарушения сложных видов чувствительности связаны прежде всего с поражением высших отделов нервной системы. Кроме того, для оценки полученных данных необходимо учитывать возраст ребенка, уровень его нервно-психического развития. Топическая диагностика. Характер расстройств чувствительности значительно меняется в зависимости от уровня поражения нервной системы и от локализации очага. При поражении ствола периферического нерва нарушаются все виды чувствительности. Зона расстройств чувствительности при поражении периферических нервов соответствует территории иннервации данного нерва (рис. 25). При полиневритах может отмечаться дистальный тип расстройств чувствительности в виде «перчаток», «носков», «чулок» —так называемый полиневритический тип расстройства чувствительности. При поражении сплетений отмечаются резкая местная болез-
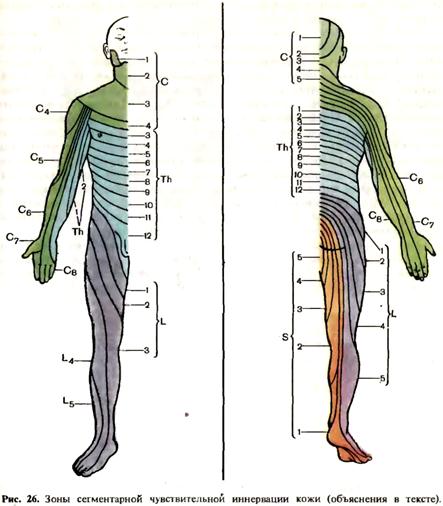
ненность и нарушение всех видов чувствительности в зоне иннервации нервов, исходящих из данного сплетения. При поражении задних корешков спинного мозга наблюдается расстройство всех видов чувствительности в соответствующих сегментарных зонах. Уровень сегментарной иннервации можно определить, пользуясь следующими ориентирами: уровень подмышечной впадины—второй грудной сегмент—Th2, уровень сосков Th5, уровень пупка—Th10, уровень паховой складки—Th12. Нижние конечности иннервируются поясничными и верхними крестцовыми сегментами (рис. 26). Важно помнить, что сегменты спинного мозга и позвонки не соответствуют друг другу. Так, например, поясничные сегменты расположены на уровне трех нижних грудных позвонков, поэтому не следует путать уровень сегментарного поражения спинного мозга с уровнем поражения позвоночника. Зоны сегментарной иннервации на туловище расположены поперечно, тогда как на конечностях— продольно. На лице и в области промежности зоны сегментарной иннервации имеют форму концентрических окружностей. При раздражении задних корешков наблюдаются сильные боли опоясывающего характера, парестезии. При вовлечении в патологический процесс спинномозгового узла, кроме сильных болей в области соответствующих сегментов, появляются герпетические высыпания (herpes zoster).
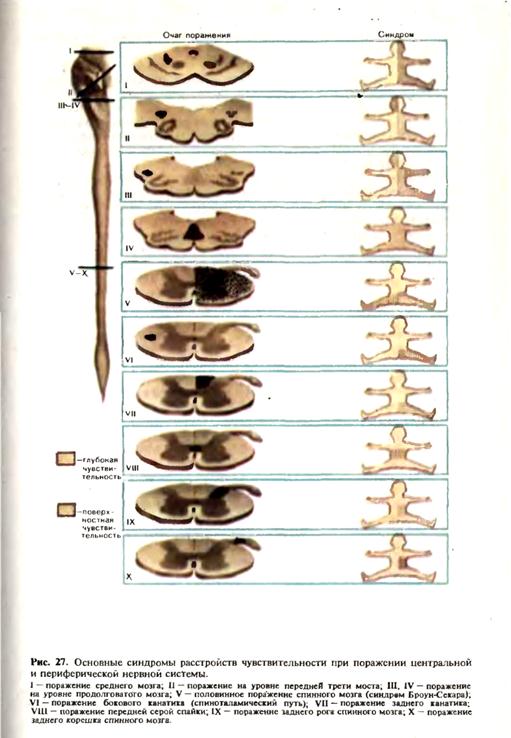
При поражении заднего рога спинного мозга возникает диссоциированное расстройство чувствительности: выпадение поверхностной чувствительности в соответствующей сегментарной зоне на одноименной стороне при сохранности глубокой чувствительности, поскольку проводники глубокой чувствительности не заходят в задний рог. При двустороннем поражении задних рогов, а также при поражении передней серой спайки, где происходит перекрест путей поверхностной чувствительности, выявляется расстройство поверхностной чувствительности по сегментарному типу с обеих сторон (рис. 27).
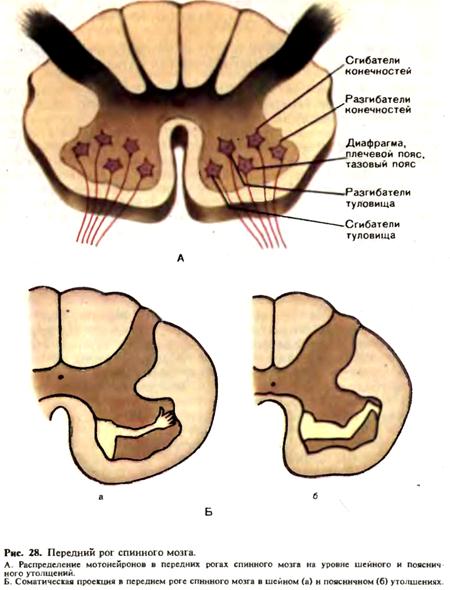
При поражении белого вещества спинносо мозга в области задних канатиков наблюдаются расстройства глубокой чувствительности (мышечно-суставного чувства, вибрационной), частично тактильной чувствительности и сохраняется поверхностная чувствительность. Чувствительность расстраивается по проводниковому типу на соответствующей очагу стороне, т. е. на всем протяжении ниже уровня его локализации. Одновременно развивается так называемая заднека-натиковая или сенситивная атаксия — нарушение координации движений, усиливающееся при закрытых глазах. При поражении спинного мозга в области бокового канатика, наблюдается расстройство поверхностной чувствительности (болевой и температурной) по проводниковому типу на противоположной очагу стороне, ниже места поражения. Верхняя граница нарушения чувствительности определяется на 2—3 сегмента ниже места поражения, поскольку латеральный спиноталамический путь совершает перекрест на 2—3 сегмента выше соответствующих чувствительных клеток в заднем роге. При частичном поражении латерального спиноталамичес- кого пути следует помнить, что волокна от нижних частей тела расположены в нем более латерально. При половинном поражении спинного мозга развивается синдром Броун-Секара, характеризующийся выпадением глубокой чувствительности и пирамидной иннервации на соответствующей очагу стороне и нарушением поверхностной чувствительности на противоположной стороне, сегментарными расстройствами на уровне пораженного сегмента. При поперечном поражении спинного мозга отмечается двустороннее поражение всех видов чувствительности по проводниковому типу. При поражении проводников чувствительности на уровне мозгового ствола, в частности медиальной петли, возникает выпадение поверхностной и глубокой чувствительности на противоположной половине тела (гемианестезия и сенситивная гемиатаксия). При одновременном вовлечении в патологический процесс черепных нервов могут наблюдаться альтернирующие или перекрестные синдромы: выпадение функции черепных нервов на стороне поражения и утрата всех видов чувствительности на противоположной стороне. При частичном поражении медиальной петли возникают диссоциированные проводниковые расстройства глубокой чувствительности на противоположной стороне. При поражении зрительного бугра выявляется нарушение всех видов чувствительности на противоположной очагу стороне, причем анестезия и сенситивная гемиатаксия сочетаются с явлениями гиперпатии, трофическими расстройствами, нарушением зрения. В случае поражения задней ножки внутренней капсулы возникает нарушение всех видов чувствительности на противоположной очагу стороне, гемианопсия, сенситивная гемиатаксия. При поражении коры больших полушарий в области задней центральной извилины и верхней теменной дольки наблюдается выпадение всех видов чувствительности на противоположной стороне. Поскольку чаще встречаются лишь частичные поражения задней центральной извилины, то корковые чувствительные расстройства имеют вид моноанестезий—выпадение чувствительности только на руке или на ноге. Корковые нарушения чувствительности более выражены в дистальных отделах. Раздражение области задней центральной извилины может привести к появлению так называемых сенсорных джексоновских приступов—пароксизмально возникающего чувства жжения, покалывания, онемения в соответствующих участках противоположной половины тела. При поражении верхней теменной области возникают сложные расстройства чувствительности: астереогноз, нарушение схемы тела, когда у больного возникает неправильное представление о пропорциях своего тела, положении конечностей. Больному может казаться, что у него имеются «лишние» конечности (псевдополимелия\ или, наоборот, отсутствует одна из конечностей (амелия). Другими симптомами поражения верхней теменной области являются аутото-пагнозия—неспособность узнавать части собственного тела; анозо-гнозия—«неузнавание» собственного дефекта, болезни (например, больной отрицает наличие у него паралича). Глава 3 ДВИЖЕНИЕ ПИРАМИДНАЯ СИСТЕМА. ПУТИ И ЦЕНТРЫ. МЕТОДИКА ИССЛЕДОВАНИЯ. ЦЕНТРАЛЬНЫЙ И ПЕРИФЕРИЧЕСКИЙ ПАРАЛИЧИ Движение — одно из основных проявлений жизнедеятельности. Все важнейшие функции организма (дыхание, кровообращение, глотание, мочеиспускание, дефекация, перемещение тела в пространстве) реализуются в конечном счете движением, т. е. сокращением мышц. Мышечное сокращение — сложный биохимический и электрофизиологический процесс, в основе которого лежит феномен «скользящих нитей». Произвольность, свобода в выполнении или задержке тех или иных двигательных актов создают ложную видимость саморождаемости их, независимости от афферентных сигналов. Однако понять физиологию и патологию движений можно только при учете непрерывного потока центростремительных, афферентных импульсов, поступающих от рецепторного аппарата и сообщающих о необходимости осуществления того или иного двигательного акта, о ходе его выполнения, о своевременной коррекции силы, длительности и последовательности мышечных сокращений, о целесообразности прекращения движения и о его завершении. Движение имеет рефлекторную природу. Рефлекторная дуга, обеспечивающая реализацию двигательного акта, может быть простейшей, двухнейронной (афферентная и эфферентная нервные клетки), или сложной, многосинаптической. В последнем случае не всегда удается провести четкую грань между афферентной и эфферентной частями рефлекторной дуги и определить начало той ее части, которая непосредственно руководит двигательным актом. Нарушение рефлекторной дуги в эфферентной ее части также может привести к значительным двигательным расстройствам. В то же время и сама чувствительность, афферентные системы находятся в зависимости от двигательных функций, стимулирующих рецепторный аппарат в ходе активного взаимодействия организма с внешней средой. Периферический мотонейрон. Целостный двигательный акт является сложным рефлексом, формирующимся при участии многих систем, имеющих свои афферентные каналы, а также эфферентные средства доставки импульсов к исполнительному аппарату, непосредственно связанному с работающей мышцей, — к периферическому двигательному нейрону переднего рога спинного мозга и двигательных ядер черепных нервов. Двигательные клетки переднего рога располагаются группами, ответственными за сокращение мышц туловища или конечностей, В в хнешейном и грудном отделах спинного мозга различают три группы клеток: переднюю и заднюю медиальные, обеспечивающие сокращение мышц туловища (сгибание и разгибание), и центральную, иннервирующую мышцу диафрагмы, плечевого и тазового поясов. В области шейного и поясничного утолщений к этим группам присоединяются передняя и задняя латеральные, иннервирующие мышцы сгибателей и разгибателей конечностей. Таким образом, в передних рогах на уровне шейного и поясничного утолщений имеется пять групп мотонейронов (рис. 28).
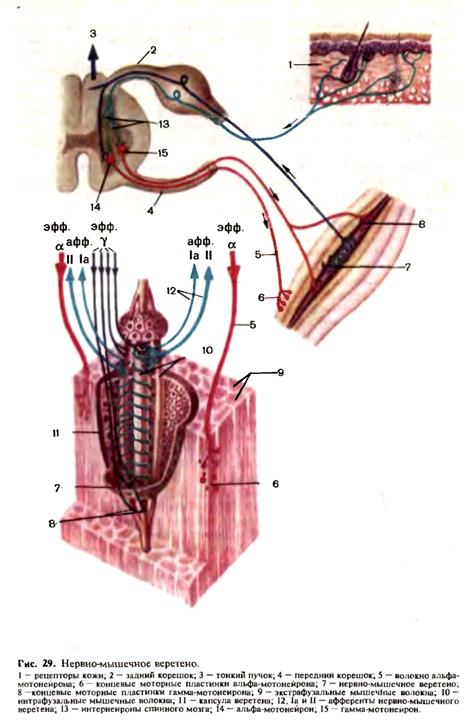
В каждой из групп клеток в переднем роге спинного мозга и в каждом двигательном ядре черепных нервов имеются три типа нейронов, выполняющих различную функцию. Альфа-большие кл e т к и, проводящие двигательные импульсы с большой скоростью (60—100 м/с), обеспечивая возможность быстрых движений, связаны преимущественно с пирамидной системой (рис. 29). Альфа-малые нейроны получают импульсы от экстрапирамидной системы и оказывают позотонические влияния, обеспечивая постуральное (тоническое) сокращение мышечных волокон. Гамма-нейроны получают импульсы ют ретикулярной формации. В отличие от альфа-нейронов гамма-нейрон отдает свой аксон не самой мышце, а заключенному в ней проприоцептору —нервно-мышечному веретену, влияя на его возбудимость.
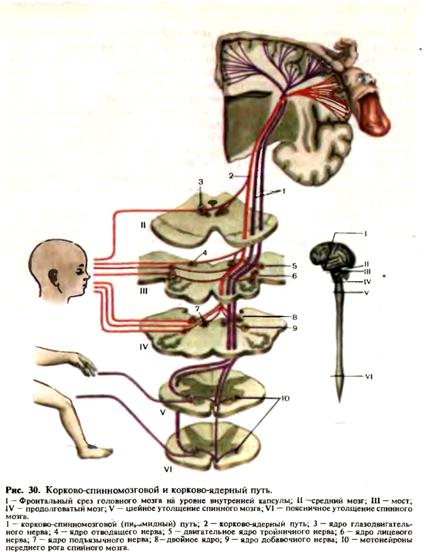
Нервно-мышечное веретено — сложный проприоцептивный аппарат, представленный соединительнотканной капсулой, продольно «натянутыми» тонкими интрафузальными (внутриверетенными) мышечными волокнами, афферентными и эфферентными нервными окончаниями. Эфферентные нервные окончания гамма-нейронов иннервируют интрафузальные мышечные волокна и, таким образом, влияют на чувствительность нервно-мышечного веретена к внешним воздействиям (преимущественно со стороны экстрафузальных мышечных волокон — сокращение или расслабление мышцы) и косвенно на интенсивность афферентного потока импульсов от веретена к спинному мозгу. Благодаря гамма-нейрону поддерживается и обеспечивается постоянство уровня сегментарно-рефлекторной деятельности: при дефиците внутрисегментарной импульсации гамма-нейрон повышает возбудимость веретена и увеличивает приток афферентных сигналов, при «перегрузке» сегментарного рефлекторного аппарата гамма-нейрон снижает чувствительность веретена и уменьшает афферентную импульсацию. Таким образом, гамма-нейрон не вызывает непосредственно мышечного сокращения, но обеспечивает на периферическом отрезке двигательных путей систему саморегуляции с обратной афферентацией, замыкающей кольцо рефлексов, поддерживающих мышечный тонус. Пирамидный путь. Импульс произвольного мышечного сокращения приходит к альфа-большому нейрону из коры больших полушарий по пирамидному пути. Пирамидный путь начинается от клеток Беца, расположенных в V слое коры передней центральной извилины, задних отделов верхней и средней лобных извилин и парацентральной дольки. Двигательные центры мышц нижних конечностей находятся в верхних отделах передней центральной извилины, мышц верхних конечностей — в средних отделах. Ниже локализуются центры, иннер-вирующие мышцы шеи, лица, языка, глотки, гортани. Распределение двигательных центров в передней центральной извилине неравномерно. Наибольшее представительство имеют мышцы, выполняющие наиболее сложные, дифференцированные движения. Так, центры, обеспечивающие движение кисти, пальцев, занимают всю среднюю треть передней центральной извилины, тогда как массивные мышцы ног, выполняющие относительно простую, однообразную работу, имеют значительно меньшее представительство. Каждая клетка Беца отдает отросток, который в составе пирамидного пути доходит до соответствующего иннервируемого им сегмента спинного мозга, заканчиваясь синапсом с альфа-большим нейроном переднего рога спинного мозга или двигательных ядер черепных нервов. Из нижней трети передней центральной извилины волокна, участвующие в иннервации мышц лица, глотки и гортани, языка, заканчиваются у мотонейронов двигательных ядер черепных нервов и поэтому объединяются под названием к о р к о в о-я дерного пути. Волокна из верхних 2/3 передней центральной извилины, участвующие в иннервации мышц туловища и конечностей, заканчиваются на мотонейронах передних рогов спинного мозга и объединяются под названием корково-спинномозгового пути. В связи с тем что сегментарной зоной верхних конечностей является шейное утолщение, а сегментарной зоной нижних конечностей — поясничное, волокна от средней трети передней центральной извилины заканчиваются преимущественно в шейном утолщении, а от верхней трети—в поясничном. Собственно пирамидным путем обычно называют корково-спин-номозговой путь, который образует пирамиды продолговатого мозга, однако принципиальной разницы между корково-спинномозговым и корково-ядерным путем нет. Оба они являются «корково-сегментарными путями» и объединяются в так называемую пирамидную систему (рис. 30).
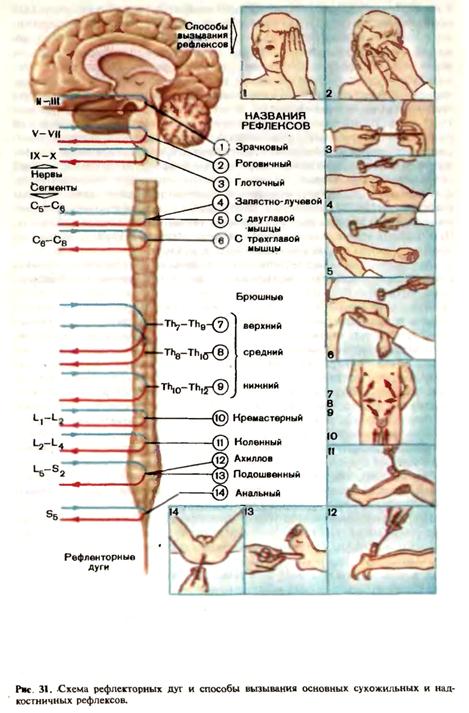
Некоторые авторы объединяют их под названием «центральный двигательный путь». Выходя из передней центральной извилины на всем ее протяжении, аксоны клеток Беца лучеобразно сближаются (corona radiata) и компактно соединяются в узком пучке, проходящем в колене и передних 2/3 задней ножки внутренней капсулы. В колене проходят волокна, иннервирующие мышцы лица, глотки, гортани (корково-ядерный путь), в передней трети заднего бедра — мышцы рук, в средней трети —мышцы туловища и ног (корково-спинномозговой путь). Продолжая оставаться компактным, центральный двигательный путь переходит в ствол мозга. В среднем мозге его волокна проходят в основании ножек мозга, причем кнаружи располагаются волокна к мышцам ног, медиальнее —к мышцам рук и лица. В мосту центральный двигательный путь расчленяется, проходя узкими пучками между собственными ядрами моста и отдавая им коллатерали, а затем пирамидный путь вновь концентрируется в продолговатом мозге, образуя в его основании пирамиды. В стволе мозга корково-ядерный путь отдает волокна к двигательным ядрам черепных нервов ножек мозга, моста и продолговатого мозга, поэтому в пирамидах проходят волокна только корково-спинномозгового или пирамидного пути. На границе продолговатого и спинного мозга большая часть волокон пирамидного пути образует перекрест (decussatio pyramidum) и идет в боковых канатиках спинного мозга. Меньшая, неперекрещенная часть волокон (пучок Тюрка) идет в передних канатиках спинного мозга. Перекрест осуществляется таким образом, что наружно расположенные в продолговатом мозге волокна, иннервирующие мышцы ног, после перекреста становятся медиальными, и, наоборот, волокна к мышцам рук, расположенные до перекреста медиально, становятся латеральными после перехода на другую сторону. Таким образом, односторонний патологический процесс в области перекреста пирамиды может одновременно разрушить волокна к мышцам рук уже после их перекреста и волокна к мышцам ног до их перекреста. В спинном мозге пирамидный путь (перекрещенный и неперекре-щенный) отдает посегментарно волокна к альфа-большим нейронам переднего рога, осуществляющим непосредственную связь с работающей мышцей. Весь двигательный кортико-мускулярный путь двухней-ронен: центральный нейрон — клетка Беца с длинным аксоном, образу- юшим пирамидный корково-спинномозговои путь (а также корково-ядерный путь, заканчивающийся на альфа-больших нейронах двигательных ядер ствола мозга), и периферический нейрон — двигательная клетка переднего рога спинного мозга. Аксон периферического мотонейрона выходит из спинного мозга в составе переднего корешка, переходит в сплетения и периферические нервы, передавая нервный импульс мышечному волокну. Поражение периферического мотонейрона в переднем роге, переднем корешке, сплетении или периферическом нерве приводит к полному прекращению притока нервных импульсов к мышце, поступающих из коры по пирамидному пути, а также по рефлекторной сегментарной дуге от проприоцепторов. В этом случае мышца бездействует: отсутствуют и произвольные, и простейшие рефлекторные движения, так как поражена эфферентная часть сегментарной рефлекторной дуги. Произвольные движения отсутствуют также при поражении центрального двигательного нейрона (клетки Беца и пирамидного пути) вследствие нарушения связи сегментарного двигательного аппарата, с корой. При этом повышается рефлекторная возбудимость периферического мотонейрона, освобожденного от регулирующих центральных влияний, обычно направляющих и корригирующих деятельность сегментарной рефлекторной дуги. Таким образом, поражение любого участка всего двигательного кортико-мускулярного пути ведет к полному или частичному нарушению произвольных движений. Полное отсутствие произвольных движений, обусловленное поражением кортико-мускулярного пути, называется параличом или плегией, ограничение объема движений и снижение силы — парезом. Различают центральный и периферический параличи. Центральный паралич возникает при поражении центрального двигательного нейрона в любом его участке. Периферический паралич возникает при поражении периферического двигательного нейрона (клеток передних рогов, корешков и нервов). Паралич одной конечности именуют моноплегией, парез — монопарезом. Паралич двух конечностей носит название диплегии. Диплегии разделяются на параплегии, когда обездвижены две руки или две ноги, и на гемиплегии, характеризующиеся параличом руки и ноги на одной стороне. Паралич всех конечностей называется тетраплегией или квадриплегией. Встречаются также триплегии и трипарезы. Центральный и периферический параличи сопровождаются характерными симптомокомплексами, клинически существенно отличаясь друг, от друга прежде всего по уровню сегментарной рефлекторной активности, повышенной при центральном параличе и сниженной при периферическом. При грубом поражении двигательного пути диагноз центрального и периферического паралича не представляет больших затруднений, однако в случаях легкого или начинающегося поражения кортико-мускуляторного пути необходимо детальное и всестороннее исследование двигательных" функций, включающее осмотр, определение мышечного тонуса, мышечной силы, рефлексов и др. При осмотре обращают внимание на положение больного (активное, пассивное, вынужденное), форму позвоночника (искривления могут быть следствием поражения мышц), грудной клетки, кистей («когтистая кисть» при поражении локтевого нерва», «обезьянья кисть» при поражении срединного нерва), стоп («когтистая стопа» при поражении большеберцового нерва) и др. Мелкие мышечные подергивания — фибриллярные (сокращения отдельных мышечных волокон) или фасцикулярные (сокращения пучков волокон) — могут указывать на поражение периферического двигательного нейрона. Определяют конфигурацию мышц, их объем. Производят сравнительное измерение объема конечностей сантиметровой лентой на симметричных участках. Различают атрофии—уменьшение объема мышцы вследствие нарушения ее питания и гипертрофии—увеличение объема мышцы. Псевдогипертрофия — это разрастание жировой и соединительной ткани, создающее впечатление гипертрофии мышц. Иногда наблюдаются гемиатрофии (в частности, при гемиатрофии Ромберга—прогрессирующей атрофии костно-мышечной системы с одной стороны). О мышечной силе судят по сопротивлению, которое может оказать больной при пассивном движении в том или ином суставе, по объему активных движений, а также с помощью непосредственного измерения динамометром. Оценку мышечной силы производят по пятибалльной системе. Полное отсутствие активных движений условно определяют как О, наличие минимальных движений, но невозможность преодолеть силу тяжести конечности—как 1 балл, способность преодолеть не только тяжесть конечностей, но и легкое сопротивление исследующего — 2 балла, способность при выполнении определенного движения преодолеть достаточное сопротивление обследующего — 3 балла, незначительное снижение мышечной силы—4 балла. При сохранности двигательной функции мышечная сила оценивается в 5 баллов. Следует иметь в виду, что объем и сила движений могут быть ограничены вследствие патологии в суставах, мышцах, в связи с Рубцовыми изменениями кожи. Для выявления слабости мышц конечностей используют пробы Мингаццини — Барре. Верхняя проба: обследуемому предлагают вытянуть руки вперед. При наличии мышечной слабости рука на стороне пареза опускается быстрее, чем на здоровой стороне. Нижняя проба: обследуемый, лежащий на спине, сгибает ноги в коленях под тупым углом, при этом на стороне пареза нога опускается быстрее. Имеется несколько модификаций пробы: проведение пробы в положении больного на животе (обследуемый сгибает ноги в коленных суставах и фиксирует их в этом положении—опускается «слабая» нога), использование дополнительных нагрузок и др. Большое значение придается исследованию мышечного тонуса, который определяют после того, как обследуемый максимально расслабляется, снимет всякое активное напряжение мышц. При этом проведение пассивных движений в различных суставах обнаруживает определенное непроизвольное сопротивление. Это сопротивление постоянно, не зависит от активных мышечных сокращений и не исчезает в полном покое. Мышечный тонус — рефлекс, имеющий свою рефлекторную дугу (гамма-нейрон переднего рога—проприоцеп-тор — чувствительная биполярная клетка спинномозгового узла—альфа-малый нейрон переднего рога, отдающий импульс мышце и вновь гамма-нейрону, — проприоцептор — чувствительная клетка—альфа-малый нейрон и т.д. по обратной связи, создающей систему сегментарной саморегуляции). Мышечный тонус можно условно назвать «рефлексом на проприоцепцию», «ответом мышцы на самоощущение». Относительное- постоянство мышечного тонуса обеспечивается согласованной работой трех основных звеньев рефлекторной дуги: альфа-нейрона, гамма-нейрона и проприоцептора чувствительной клетки. Функциональная перегрузка альфа-малого нейрона, сопровождающаяся повышением мышечного тонуса; влияет на состояние гамма-нейрона, который повышает порог восприятия проприоцептора и таким образом снижает поток афферентных импульсов к альфа-малому нейрону. Альфа-малый нейрон «разгружается» и нормализует мышечный тонус. При расслаблении тонуса гамма-нейрон активизируется и усиливает афферентную «нагрузку» на альфа-малый нейрон. В обеспечении мышечного тонуса принимают участие, помимо сегментарного аппарата, ретикулярная формация ствола, подкорковые узлы, мозжечок, кора больших полушарий. При мышечной гипотонии, атонии (частичном снижении или полном отсутствии тонуса) непроизвольное напряжение мышц уменьшается или не ощущается совсем, мышцы становятся дряблыми, наблюдается «разболтанность» суставов с увеличением объема движений в них за счет переразгибаний (тоническое напряжение мышц в норме предохраняет суставы от повреждений). При выраженной атонии наблюдается симптом Оршанского — чрезмерное разгибание ноги в коленном суставе, верхней конечности в локтевом суставе. Снижение мышечного тонуса свидетельствует о поражении сегментарного рефлекторного аппарата, периферического двигательного нейрона Мышечная гипотония может также наблюдаться при поражении ретикулярной формации, ее связей с мозжечком, стриопаллидарной системой. Мышечная гипертония проявляется в виде спастического повышения тонуса при центральном параличе, в виде пластической гипертонии (ригидности) при поражении паллидарной системы. Повышение мышечного тонуса при пирамидном синдроме обусловлено перерывом центрального влияния на клетки переднего рога спинного мозга и растормаживанием сегментарного рефлекторного аппарата. Исследование рефлексов позволяет судить не только о том, поражен центральный или периферический мотонейрон, но также об уровне поражения головного и спинного мозга. По типу рецепторов, с которых вызывается рефлекс, различают поверхностные рефлексы (с рецепторов мышц, сухожилий, надкостницы, суставов). Целью исследования рефлексов в неврологии является определение их повышения (гиперрефлексия), снижения (гипорефлексия) или полного отсутствия (арефлексия). Гиперрефлексия наблюдается (так же, как и спастическая гипертония мышц) при поражении центрального двигательного нейрона и нарушении связи сегментарного двигательного аппарата с корой больших полушарий, что приводит к повышению рефлекторной возбудимости периферического мотонейрона. Гипореф-лексия и арефлексия свидетельствуют о поражении периферического двигательного нейрона. Исследование рефлексов проводят «сверху вниз», начиная с рефлексов, замыкающихся на верхних сегментах мозга (зрачковый — средние отделы ножек мозга; надбровный, корнеальный, конъюнкти-вальный, мандибулярный — мост; глоточный, небный — продолговатый мозг) и заканчивая рефлексами с нижних сегментов спинного мозга (анальный — нижние крестцовые сегменты), поочередно «зондируя исправность» сегментов шейного, грудного, поясничного и крестцового отделов спинного мозга (рис. 31).
К рефлексам, определение которых входит в обязательный минимум исследования двигательных функций, относятся рефлексы со слизистых оболочек — корнеальный, конъюнктивальный, глоточный, небный, анальный; кожные рефлексы — брюшные (верхний, средний, нижний), кремастерный и подошвенный; сухожильные — нижнечелюстной, сги-бательно-локтевой, разгибательно-локтевой, коленный, ахиллов; надкостничные — надбровный, пястно-лучевой, лопаточно-плечевой, реберно-абдоминальный, лобковый; суставные рефлексы — Лери и Майера (табл. 1). Сопоставление выраженности рефлексов с одной и другой стороны позволяют уловить тонкие односторонние нарушения двигательных функций (асимметрия рефлексов — анизорефлексия).
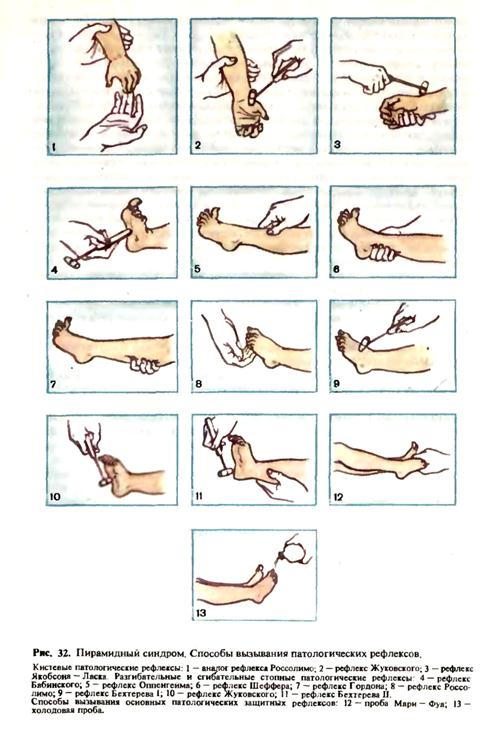
Периферический паралич возникает при поражении периферического двигательного нейрона в любом его участке (клетка переднего рога спинного или двигательных ядер ствола мозга, передний корешок, сплетение, периферический нерв). Основными симптомами периферического паралича являются арефлексия, мышечная атония и атрофия, возникновение которых связано с поражением сегментарного рефлекторного аппарата. Кроме этого, при периферическом параличе наблюдается нарушение электровозбудимости—реакция перерождения, которая является специфическим симптомом поражения периферического мотонейрона. В норме при раздражении гальваническим током катодозамыкательное сокращение (КЗС) больше анодозамыкательного сокращения (АЗС). При реакции перерождения КЗС—АЗС или АЗС > КЗСИсследование электровозбудимости позволяет определить тяжесть поражения при периферическом параличе и прогноз. Нередко при периферическом параличе наблюдаются фибриллярные или фасцикулярные мышечные подергивания, появление которых объясняют раздражением патологическим процессом еще не погибших нейронов. Фибриллярные и фасцикулярные подергивания обычно сопровождают такие атрофические парезы и параличи, которые являются результатом хронического прогрессирующего процесса в клетках периферических двигательных нейронов (переднего рога спинного мозга или двигательных ядер черепных нервов) или в передних корешках спинного мозга. Помимо характерного симптомокомплекса периферического паралича (арефлексия, атония, атрофия и реакция перерождения), наблюдаемого при поражении периферического мотонейрона в любом его участке, имеются клинические симптомы, позволяющие определить локализацию этого поражения. Для поражения переднего рога характерны раннее возникновение атрофии и реакции перерождения, преимущественное поражение проксимальных отделов конечностей, асимметрия атрофии, фибриллярные подергивания Поражение переднего рога нередко имеет преимущественную локализацию в области той или иной группы нервных клеток, что определяет мозаичность распределения мышечных атрофии, нехарактерную для поражения переднего корешка, в котором волокна от клеток всего переднего рога идут компактным пучком. Поражение передних корешков приводит к атрофии, ареф-лексии и атонии мышц в зоне иннервации корешков; отмечаются также фасцикулярные подергивания. При поражении сплетений возникают двигательные, чувствительные и вегетативные расстройства в зоне иннервации данного сплетения. Поражение периферических нервов сопровождается периферическим параличом, чувствительными и вегетативными расстройствами в зоне иннервации нерва, преимущественно в дистальных отделах конечности. Центральный паралич (парез) возникает при поражении центрального двигательного нейрона в любом его участке — двигательной зоне коры больших полушарий, внутренней капсуле, стволе мозга и спинном мозге. Перерыв центральных влияний освобождает сегментарный рефлекторный аппарат, «обнажая», «растормаживая» заложенные в нем функциональные возможности. Для здоровых новорожденных характерно наличие некоторых симптомов, присущих центральному параличу, что связано с еще непрочными и «незрелыми» корково-ядерными и корково-спинномозговыми связями. Эта незрелость» двигательных функций новорожденного имеет большое значение, являясь необходимой на этом этапе развития. Так, например, «патологические» симптомы орального автоматизма помогают ребенку найти, искать и захватить сосок матери, благодаря им ребенок «умеет» сосать. По-видимому, неправильно связывать двигательную «незрелость» новорожденных только с незаконченной миелинизацией пирамидного пути (которая завершается на 5-6-м месяце жизни). Здоровый новорожденный достаточно зрел для периода новорожденности, однако в дальнейшем, особенно на протяжении первых месяцев жизни, критерий зрелости будет постоянно меняться. Необходимые в период новорожденности мышечный гипертонус, гиперрефлексия, симптомы орального автоматизма и пр. становятся Помехой в дальнейшем развитии и расширении двигательных функций. Появляется необходимость в коррекции деятельности периферического мотонейрона, во включении цереброспинальных каналов доставки корригирующих импульсов. Все основные симптомы центрального паралича так или иначе связаны с повышением возбудимости периферического сегментарного рефлекторного аппарата. Для центрального паралича характерны: 1) мышечная гипертония; 2) гиперефлексия и расширение рефлексогенной зоны; 3) клонусы стоп, коленных чашечек, кистей; 4) патологические рефлексы; 5) защитные рефлексы; 6) патологические синкинезии. Кроме этого, наблюдаются симптомы, не связанные с повышением сегментарной рефлекторной деятельности, но обусловленные сопутствующим поражением путей, сопровождающих корково-спинномозговой. К ним относятся отсутствие или снижение брюшных и кремастерных рефлексов и расстройства тазовых функций по центральному типу. Мышечную силу исследуют при центральном параличе так же, как и при периферическом. Мышечная гипертония. Мышцы напряжены, плотноваты на ощупь. Тонус повышен по спастическому типу, мышечное сопротивление при исследовании тонуса ощущается в начале движения (симптом «складного ножа»). При резко выраженной гипертонии возникают контрактуры. При гемиплегии (гемипарезе) тонус повышается в сгибателях руки и разгибателях ноги. Рука приведена и согнута, нога вытянута—лозе Вернике-Манна. Изменение мышечного тонуса определяет^ походку при гемипарезе: больной описывает ногой полукруг, чтобы не «цеплять» носком «удлиненной» ноги за пол. При спастическом парапарезе больной ходит на носках, скрещивая ноги. У детей 1-го года жизни начиная с 2-месячного возраста наличие спастических явлений можно установить следующим образом: если приподнять ребенка, то вместо сгибания нижних конечностей в коленных и тазобедренных суставах происходит их разгибание и скрещивание. Повышение сухожильных и надкостничных рефлексов сопровождается расширением рефлексогенных зон. Например. коленный рефлекс может вызываться со всей передней поверхности бедра и голени, ахиллов — с подошвы. Клонусы стоп, коленных чашечек и кистей — ритмические сок-ращения мышц в ответ на растяжение сухожилий—являются след-станем резкого повышения сухожильных рефлексов. При грубых поражениях пирамидного пути клонус нередко возникает спонтанно при перемене положения конечности, при прикосновении, при попытке изменить позу. В менее выраженных случаях вызывание клонуса требует резкого растяжения сухожилий, что достигается быстрым тыльным сгибанием стопы больного (клонус стопы), кисти (клонускисти) или резким отведением коленной чашечки вниз (клонус коленной чашечки). Патологические рефлексы. Различают кистевые и стопные (сгибательные и разгибательные) патологические рефлексы, а также рефлексы орального автоматизма (рис. 32).
Кистевые патологические рефлексы характеризуются тем, что при различных способах их вызывания возникает рефлекторное медленное сгибание пальцев кисти. Кистевой аналог симптома Россолимо — обследующий наносит кончиками пальцев короткий, отрывистый удар по кончикам II—V пальцев кисти больного, находящейся в положении пронации. Симптом Жуковского — обследующий наносит молоточком удар по середине ладони больного. Симптом Якобсона-Ласка — обследующий наносит удар молоточком по шиловидному отростку. Стопные патологические рефлексы разделяются на сгибательные и разгибательные. Сгибательные рефлексы характеризуются медленным сгибанием пальцев стопы (аналогичны кистевым патологическим рефлексам). Симптом Россолимо — обследующий кончиками пальцев наносит I короткий удар по кончикам II—V пальцев стопы обследуемого. Симптом Жуковского вызывается ударом молоточка по середине I подошвы у основания пальцев. Симптом Бехтерева I вызывается ударом молоточка тто тылу стопы в области IV—V плюсневых костей. Симптом Бехтерева Ц вызывается ударом молоточка по пятке обследуемого. Разгибательные рефлексы характеризуются появлением экстензии большого пальца стопы; II—V пальцы веерообразно рас-ходятся. Симптом Бабинского — обследующий проводит рукояткой неврологи-ческого молоточка или тупым концом иглы по наружному краю подошвы. Симптом Оппенгейма — обследующий проводит тыльной поверх-ностью средней фаланги II и III пальцев по передней поверхности голени исследуемого. Симптом Гордона вызывается сжатием икроножной мышцы обсле-I дуемого. Симптом Шеффера вызывается сжатием ахиллова сухожилия. Симптом Пуссепа вызывается штриховым раздражением вдоль наружного края стопы. В ответ возникает отведение мизинца в сторону. Защитные рефлексы. При болевом и температурном раздражении парализованной конечности она непроизвольно отдергивается (из выпрямленного положения сгибается, из согнутого — разгибается). Например, при резком болевом сгибании пальцев стопы возникает тройное сгибание ноги в тазобедренном, коленном и ;коленостопном суставах (симптом Бехтерева—Мари— Фуа). С и н к и н е з и я — непроизвольно возникающие содружественные движения, сопровождающие выполнение активных движений. Они делятся на физиологические (например, размахивание руками при ходьбе) и патологические. Патологические синкинезии возникают в парализованной конечности при поражении пирамидных путей и обусловлены выпадением тормозящих влияний со стороны коры больших полушарий на интраспинальные автоматизмы. В течение первого месяца жизни у ребенка определяется физиологическая экстензорная синкинезия — так называемая тройственная экстензия. Она заключается в экстензии конечностей, тела и головы при надавливании на подошвы. К синкинезиям грудного возраста можно отнести и рефлекс Переза, описанный в главе 10. Патологические синкинезии разделяют на глобальные, координатор-ные и имитационные. Глобальные синкинезии—сокращение мышц парализованных конечностей, проявляющееся в обычном для их функции движении, возникающее при напряжении групп мышц на здоровой стороне.' Например, при попытке подняться из положения лежа или встать из положения сидя на паретичной стороне рука сгибается в локте и приводится к туловищу, а нога разгибается. Координаторные синкинезии—при попытке совершить паретичной конечностью какое-либо движение в ней непроизвольно появляется другое движение. Большеберцовая синкинезия (тйбиальный феномен Штрюмпелля)—при попытке сгибания голени происходит тыльное сгибание стопы и большого пальца. Пронаторная синкинезия —при попытке сгибания паретичной руки в локтевом суставе наступает одновременная пронация предплечья. Радиальная синкинезия — при попытке сжатия паретичной руки в кулак происходит тыльное сгибание кисти. Имитационные синкинезии—непроизвольное повторение в паретичной конечности тех движений, которые совершаются в здоровой конечности. Синкинезия Раймиста — если обследующий оказывает сопротивление приводящим и отводящим движениям здоровой ноги больного, то в паретичной ноге появляются аналогичные движения. Снижение или отсутствие кожных рефлексов (брюшных), наблюдаемое: на стороне паралича, объясняется тем, что сегментарная рефлекторная дуга кожных рефлексов функционирует лишь при наличии стимулирующего влияния коры больших полушарий. При центральном параличе эта связь может разрываться. Центральному параличу нередко также сопутствуют расстрой- ства мочеиспускания и дефекации. Центры мочеиспускания и дефекации расположены в сером веществе спинного мозга на уровне I—III поясничных и II—IV крестцовых сегментов. Произвольное управ-, ление мочеиспусканием обеспечивается благодаря связям этих центров с корой больших полушарий. Корковая иннервация осуществляется по путям, проходящим в боковых канатиках спинного мозга вблизи пирамидного пути, поэтому двустороннее поражение последнего сопровождается расстройством тазовых функций. При центральном расстройстве наблюдается периодическое недержание мочи (рефлекторное опорожнение мочевого пузыря при его растяжении мочой, наступающее периодически, без произвольного контроля), иногда задержка мочи, императивные позывы на мочеиспускание (см. главу 5). Дата добавления: 2015-02-06 | Просмотры: 1691 | Нарушение авторских прав |