|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
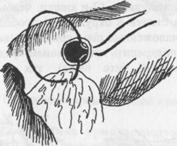
МОЛЕКУЛЯРНЫЕ ОСНОВЫ НАСЛЕДСТВЕННОСТИГастродуоденальный стеноз является показанием к хирургическому лечению во всех стадиях заболевания. При этом выполняются следующие операции: При резких нарушениях моторно-эвакуаторной функции у лиц с невысокой степенью операционного риска; при наличии высокой язвы и высокой секреции; при сочетании язвы желудка и двенадцатиперстной кишки; при наличии одновременно нескольких осложнений язвенной болезни выполняется резекция желудка. Для лечения язв 12-п кишки осложненных стенозом, наилучшие результаты наблюдаются при СПВ в сочетании с дренирующими операциями, включая дуоденопластику. В крайне тяжелых клинических ситуациях (декомпенсированный стеноз с гастрогенной тетанией у больных пожилого и старческого возраста с тяжелой сопутствующей патологией операцией выбора могут быть дуоденопластика из минидоступа, задняя позадиободочная гастроэнтеростомия или гастродуоденоанастомоз, наложенные после интенсивной предоперационной подготовки. Хирургическая тактика при прободных язвах. Перфорация язвы является абсолютным показанием к экстренному оперативному лечению. Методом выбора являются следующие операции: 1. Резекция желудка. 2. Ваготомии в сочетании с антрумэктомией или иссечением язвы с по следующей дуодено- или пилоропластикой. 3. Ушивание (лучше с иссечением) перфоративного отверстия. Ушивание перфоративного отверстия выполняют при наличии у больного перитонита (обычно в сроки более 6 часов с момента перфорации); высокой степени операционного риска (преклонный возраст, тяжелая сопутствующая патология), а также у лиц молодого возраста с острой язвой без морфологических признаков хронического процесса и язвенного анамнеза. Ушивать язву нужно в поперечном направлении по отношению к продольной линии желудка и 12-п кишки, чтобы не получить сужения просвета. Когда стенки в окружности прободного отверстия ригидные и отечные, наложенные швы при завязывании начинают прорезаться, их можно подкрепить пришиванием пряди сальника. Применяются как двухрядный (что чаще), так и однорядный швы (рис 6).
Рис.6. Ушивание перфоративной язвы.
Иногда при прорезывании швов пользуются методом Оппеля-Поликарпова, который предложил не стягивать края язвы швами, а свободно тампонировать прободное отверстие прядью сальника на ножке. Эту прядь фиксируют при помощи длинной кетгутовой нити, прошивая желудок через прободное отверстие. При завязывании концов нити сальник плотно тампонирует отверстие. После этого в окружности язвы и несколько отступя от нее сальник дополни
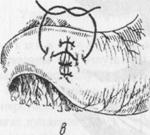
ßРис.7. Ушивание перфоративной язвы по методу Поликарпова. Рис.8. Ушивание префоративной язвы по методу Наумана. à
Изредка, в технически сложных случаях, применяют метод Наумана с формированием гастростомы через перфоративное отверстие (рис.8). В последние годы разрабатываются методы лапараскопического ушивания язв, а также лапараскопически поддержанных операций при данной патологии.
Резекция желудка, а также пилороантрумэктомия с ваготомией показаны при отсутствии перитонита при всех язвах желудочной локализации; в случаях хронической язвы с грубыми морфологическими изменениями и длительным анамнезом, при локализации язвы в 12-перстнои кишке; при повторной перфорации и при отчетливых признаках дуоденостаза. Ваготомия с иссечением язвы и пилоропластикой показана при язвах 12-перстной кишки, локализующихся на передней стенке, а также в случаях, когда высок операционный риск резекции желудка. Следует отметить, что данные виды оперативных пособий следует осуществлять только опытным хирургам у больных с невысоким операционным риском. При категорическом отказе больного от операции применяют метод Тейлора: предписывается строгий постельный режим с приподнятым головным концом (положение по Фовлеру), исключается прием пищи и жидкости через рот (параэнтеральное питание), налаживается постоянная аспирация из желудка, назначаются Н2-блокаторы, антибиотики, холод на эпигастральную область, проводится синдромная и симптоматическая терапия. Хирургическое лечение малигнизированных язв желудка производится с соблюдением всех онкологических принципов операции, как при раке желудка. Послеоперационный период. Послеоперационное ведение больных, перенесших операции на желудке, должно быть строго индивидуализированным и заключаться в наиболее быстрой нормализации нарушенных функций организма и профилактике послеоперационных нарушений дыхательной, сердечно-сосудистой и выделительной систем. Основные лечебные мероприятия после операции на желудке состоят в следующем: • Лечение и профилактика болевого синдрома. • Послеоперационное дренирование желудка показано в первые 2-3 суток после операции путем постоянной аспирации желудочного содержимого через назогастральный зонд. • Питание. В неосложненных случаях необходимо давать питье, которе можно разрешать со вторых суток после операции (за сутки больному можно выпивать полстакана воды чайной ложкой с интервалами); с третьих суток количество жидкости можно увеличить до 500 мл (вода, чай, крепкий бульон); с четвертых - объем жидкой пищи доводится до 4-5 стаканов, которые нужно разделить на 6-8 приемов. В состав пищи кроме воды может входить кисель, 1-2 сырых яйца, бульон, слизистый суп и сметана. С пятых суток жидкость разрешается в неограниченном количестве. Кроме этого добавляют манную кашу, творог и протертые супы. На 6-7 сутки можно добавлять протертое, нежирное мясо. С восьмых суток больных переводят на обычный противоязвенный стол с 6-8 разовым питанием. • Профилактика легочных осложнений заключается в активном ведении больных. С первых суток после операции больным назначается дыхательная гимнастика и движения в постели. В течении 3-4 суток проводится адекватное обезболивание наркотическими средствами для устранения болей, затрудняющих глубокое дыхание. Садиться в кровати допустимо со 2-х суток; вставать - на 3 сутки после операции. • Лекарственная терапия в раннем послеоперационном периоде направлена на поддержание ОЦК, коррекцию электролитных нарушений (особенно дефицита калия, который необходим для восстановления нормальной деятельности кишечника), анемии (если таковая есть), нормализацию реологических свойств крови (декстранами), лечение сопутствующей патологии дыхательной и сердечно-сосудистой систем. Объем инфузионной терапии должен восполнять физиологические потери (диурез, истечение по дренажам и желудочному зонду, потерь с перспирацией и потоотделением и др.) и составлять не менее 2 литров в сутки. • Антибактериальная терапия допустима в режиме антибиотикопрофилактики у компенсированных больных с незначительными сопутствующими заболеваниями после плановых операций. Во всех остальных случаях показан полный курс антибиотикотерапии. • Если больной прооперирован по поводу язвенного кровотечения со 2-3 суток послеоперационного периода повторными очистительными клизмами толстая кишка должна быть освобождена от излившейся измененной крови, чтобы избежать вредного влияния продуктов ее распада на функциональное состояние печени. • При отсутствии осложнений швы снимаются на 8-10 сутки, у ослабленных больных - на 10-12 сутки. • При неосложненном послеоперационном течении больные выписываются из хирургического стационара на 14-15 сутки; к работе они приступают через 2-3 месяца после операции. Ведение послеоперационного периода у больных, перенесших операцию на желудке с ваготомией, практически не имеет существенных особенностей, в сравнении с резекцией желудка. Возможные расстройства стула (диаррея) в раннем послеоперационном периоде после ваготомий корригируется назначением 2,5% раствора бензогексония по 1 мл 2-3 раза в сутки. В целом послеоперационный период после ваготомий протекает легче, чем после резекции желудка. К исходу первых суток больным разрешается пить, на 3 сутки больные начинают ходить. Швы снимают на 8-10 сутки. Средняя продолжительность госпитализации после органосохраняющих операций обычно не превышает 12-14 суток. Осложнения после резекций желудка и ваготомий. После резекций желудка важнейшими послеоперационными осложнениями являются: • недостаточность швов анастомоза и культи 12-перстной кишки (1-4,5% клинических наблюдений); • кровотечения (1-4%); • дуоденальные свищи (1-3%); • анастомозиты (5%); • перитонит (3-7%); • ранняя (до выписки из стационара) и поздняя кишечная непроходимость (1-5%). Летальность после плановых резекций желудка колеблется в пределах 2,2 - 3,6%. После ваготомий могут быть следующие осложнения: • кровотечения (0,8%); • некроз стенки желудка (0,4%); • абсцессы брюшной полости и брюшной стенки (0,4%); • желудочный стаз (6%); • пневмонии (10%). Летальность после плановых ваготомий не превышает 0,3 - 0,6%. Необходимо отметить, что, несмотря на хорошие ближайшие результаты и снижение летальности после ваготомий, вероятность рецидива язвы в пятилетний период значительна и достигает 15-20% (после резекций желудка - 5 %). Подавляющее число рецидивов язвы (до 90%) происходит в течение первого года после выполненной операции. МОЛЕКУЛЯРНЫЕ ОСНОВЫ НАСЛЕДСТВЕННОСТИ
Молекулярная, или биохимическая, генетика возникла в результате слияния генетики и биохимии. Этот «гибрид» оказался весьма продуктивным и дал больше информации, чем ее можно было получить из генетики и биохимии по отдельности. Хотя при экспериментальных исследованиях в области молекулярной генетики используется множество самых разнообразных организмов, основные результаты были получены при исследовании генов человека и микроорганизмов. Важнейшие из них – бактерия Escherichiа coli и ее фаги лямбда, Т4, а также два гриба Neurospora crassa и Saccaramyces cerevisiae (дрожжи).
Дата добавления: 2015-01-18 | Просмотры: 829 | Нарушение авторских прав |
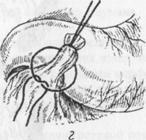
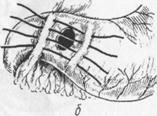
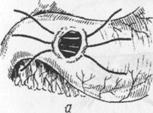
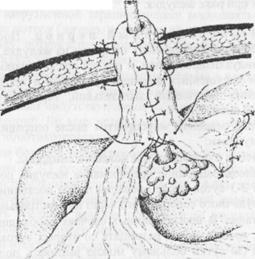 тельно фиксируют снаружи отдельными шелковыми швами (рис 7).
тельно фиксируют снаружи отдельными шелковыми швами (рис 7).