|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Распределение часов курса по темам и видам работ (заочное отделение)
ТЕМА 1.
ОБЩИЙ ОБЗОР НЕРВНОЙ СИСТЕМЫ
Головной мозг имеет форму черепной полости и соответствует индивидуальным конфигурациям черепа. Вес головного мозга взрослого мужчины в среднем 1400 г, а женщины— 1200 г. Наибольший вес мозга у людей в возрасте от 20 до 25 лет..
Рис. 1. Головной мозг новорожденного, правое полушарие (вид сбоку) Не существует прямой зависимости между весом мозга и интеллектуальной способностью человека. Однако, вес головного мозга должен превосходить некоторую минимальную норму, чтобы могли правильно совершаться психические функции. Для мужчин минимальной нормой считается вес мозга в 1000 г, а для женщин — 900 г. Спинной мозг весит 34-38 г. Если осматривать головной мозг сверху и сбоку (рис. 1), будет видна глубокая вертикальная щель, расположенная срединно. Она делит мозг на две симметричные половины (два полушария конечного мозга). В глубине этой щели находится мозолистое тело, которое и соединяет эти два полушария (рис. 2). Впереди мозолистого тела глубокая вертикальная щель проникает до вентральной поверхности мозга. Сзади мозолистого тела щель, проникая далеко вглубь, переходит в большую поперечную щель. Поперечная щель отделяет два полушария головного мозга от ниже лежащего мозжечка. Поверхность полушарий головного мозга изрезана щелями и бороздами, между которыми расположены извилины.
Рис. 2. Головной мозг взрослого, правое полушарие, медиальная поверхность Вентральная поверхность мозга называется основанием мозга (рис. 3). В передней части основания до перекреста зрительных нервов проходит по средней линии срединная щель. Если этот перекрест отвернуть несколько назад, то будет видна тонкая, серая терминальная пластинка, которая идет от переднего края хиазмы в глубину продольной щели мозга. Кпереди от хиазмы отходят зрительные нервы, а кзади и в стороны — зрительные тракты. По бокам от них расположено серое поле, переднюю границу которого представляет обонятельный треугольник. От переднего угла обонятельного треугольника тянется обонятельный тракт, заканчивающийся обонятельной луковицей. От луковицы отходят белые обонятельные нити. Позади хиазмы зрительных нервов находится серый бугор, который вытягивается в отросток с бобовидным телом — гипофиз. Гипофиз лежит он в углублении турецкого седла клиновидной кости. Серый бугор ограничен по сторонам зрительными трактами, которые тянутся через идущие сзади наперед и кнаружи ножки мозга и затем погружаются вглубь. Сзади серого бугра находят два мамиллярных тела в виде белых Рис.3. Основание головного мозга.
грушевидных образований. Под ними располагается межножковая ямка, которая переходит впереди в recessus anterior, а сзади — в recessus posterior. Дно этой ямки образовано усеянной многочисленными отверстиями поверхностью, которая разделена на две части срединно идущей бороздой. Со стороны ножек мозга она также ограничена бороздой. Из этой борозды выходят волокна глазодвигательного нерва. Позади них в глубине лежащих образований расположен широкий поперечно лежащий валик — варолиев мост. Кнаружи мост суживается и затем погружается в мозжечок. Кзади от моста расположен продолговатый мозг, переходящий в спинной мозг. По средней линии продолговатого мозга проходит щель, ограниченная с каждой стороны пирамидой. Кнаружи от пирамиды расположена борозда, латеральнее нее находится олива. Продолговатый мозг покрывает среднюю часть мозжечка. Вентральная поверхность мозжечка резко выпуклая. Задняя срединная глубокая борозда разделяет друг от друга полушария мозжечка. При сагиттальном разрезе мозга по средней линии прежде всего видно мозолистое тело, над ним расположены извилины и борозды полушария головного мозга (лобная, теменная и затылочная доли). Позади мозолистого тела лежит мозжечок, прикрытый задней областью полушарий. От нижней поверхности мозолистого тела отходит вперед белая мозговая пластинка, которая в виде дуги проникает в мозговое вещество и входит в состав свода (fornix). Под сводом и задней частью мозолистого тела находится зрительный бугор.
ЧУВСТВИТЕЛЬНОСТЬ И ЕЕ НАРУШЕНИЯ
Чувствительность- это способность организма человека воспринимать те раздражения, которые идут от собственных тканей и органов или из окружающей среды.
Классификация чувствительности:
1.поверхностная или кожная (болевая, температурная и тактильная) 2. глубокая (вибрационная, мышечно-суставная, чувство массы тела,давления, определение направления движения кожной складки) 3. сложные формы чувствительности -чувство локализации укола, узнавание написанных на коже пациента букв и цифр (двухмерно-пространственное чувство), узнавание уколов, наносимых циркулем Вебера одновременно на близком расстоянии (дискриминационная чувствительность), стеогноз. 4.интероцептивная чувствительность (с рецепторов внутренних органов).
ПУТЬ ПОВЕРХНОСТНОЙ ЧУВСТВИТЕЛЬНОСТИ
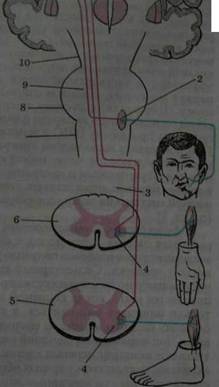
Проводники болевой и температурной чувствительности (рис.4). Путь поверхностной чувствительности 3-х нейронный.
Первый нейрон представлен нервной клеткой спинно -мозгового ганглия. В коже и слизистых начинается его периферический отросток. Периферический отросток этой клетки в составе спинномозгового нерва, сплетения, а затем периферического нерва направляется к соответствующему дерматому (дерматом-область иннервации кожи от одного спинномозгового ганглия и соответствующего сегмента спинного мозга). Дендриты, воспринимающие холодовые раздражения, содержат рецепторы в виде чувствительных окончаний (луковицы Краузе), а тепловые волокна — в виде нервных окончаний (окончания Руффини). Центральный отросток через задний корешок входит в задний рог спинного мозга, заканчиваясь у клеток его основания. Здесь начинается второй нейрон.
Рис. 4. Схема проводников болевой и температурной (проводники А), суставно-мышечной и тактильной (проводники В) чувствительности: I — клетка спинномозгового узла; 2 — чувствительная клетка заднего рога: 3 — спинно-таламический тракт: 4 — клетка дорсовентрального ядра таламуса; 5 — кора постцентральной извилины. 6 — клетка спинномозгового узла; 7 — тонкий пучок; 8 — ядро тонкого пучка; 9 — медиальная петля Аксон второго нейрона проходит косо и вверх через переднюю спайку в боковой канатик противоположной стороны. Переход осуществляется на 1-2 сегмента
Рис. 5. Эксцентрическое расположение длинных проводников: а —схема формирования правостороннего спинно-таламического тракта; б — поперечный срез на уровне верхнешейных сегментов спинного мозга; I — поясничный сегмент: 2 — грудной сегмент; 3 — шейный сегмент спинного мозга; 4 — спинно-таламический путь; 5 — пирамидный путь: 6 — клиновидный пучок; 7 — тонкий пучок выше. Эта анатомическая особенность важна для определения уровня поражения спинного мозга. Войдя в боковой канатик противоположной стороны, аксон второго нейрона сливается с отростками аналогичных клеток других сегментов, образуя спино-таламический путь. Волокна в этом пути, от дерматомов, расположенных ниже, ложатся в пучки снаружи, в от расположенных более высоко -ложатся медиально. В результате на высоте верхне-шейных сегментов в спинно-таламическом пучке наиболее латерально располагаются волокна от ноги, медиальнее-от туловища, еще более кнутри - от руки (рис.5). Этот путь идет через продолговатый мозг, варолиев мост, ножки мозга и оканчивается в вентролатеральном ядре зрительного бугра. Аксоны третьего нейрона, начинаясь в клетках дорсовентрального ядра таламуса; направляются через заднюю треть заднего бедра внутренней капсулы в полушария головного мозга, составляя часть лучистого венца. Они заканчиваются в задней центральной извилине и частично верхней теменной дольке. В верхней части этой области коры, включая парацентральную дольку, находится чувствительность нижней конечности, ниже — туловища, верхней конечности и лица. Характерно, что площадь корковой зоны для дистальных отделов рук и ног больше, чем для проксимальных. Особенно велика она для 1 пальца руки. (рис.6).
Рис. 6. Проекция чувствительной сферы в постцен- тральной извилине головного мозга [Penfield W., RasmussenTh., I948]
Методика исследования чувствительности
Исследование проводят в теплой и тихой комнате. Больной должен закрыть глаза.Наносимые раздражения не должны быть ритмичными, но сила их и продолжительность должны быть одинаковыми. Ориентиром являются опознавательные зоны сегментарной иннервации. Болевая чувствительность исследуется иголкой. Вначале исследования нужно выяснить различает ли больной укол или прикосновение на исследуемом участке. Больного просят закрыть глаза и при каждом прикосновении говорить «тупо» или «остро» и везде ли одинаково ощущение. Сравнивают чувствительность на симметричных участках тела, а также проводят сопоставление чувствительности в пораженной зоне с чувствительностью на здоровом участке. Для исследования температурной чувствительности используют две пробирки, в которые налита холодная (не выше 25 гр.) и горячая вода (40-50 гр.).Пациенты должны определить какой пробиркой к нему притронулись и одинаково ли хорошо он ощущает температуру пробирки на различных участках тела.
Необходимо расспросить о так называемые парестезиях (своеобразные ощущения в виде чувства ползания мурашек, покалывания, возникающие без нанесения внешних раздражения). Виды расстройств чувствительности. 1.Анестезия- полная потеря чувствительности. Различают тактильную, болевую (анальгезия), температурную (терманестезия),утрату чувства локализации(топанестезия), стереогноза(астереогнозия). Гипестезия- уменьшение интенсивности ощущений. Гиперестезия- незначительные раздражения вызывают ненормально сильные ощущения. Гиперпатия -даже точечное раздражение «расплывается» а качественное различие между раздражителями стирается. Любое ощущение окрашивается в неприятное с болевым оттенком. Боли ноющие, тупые, стреляющие, местные. Каузалгии -жгучие боли, возникающие при частичном посреждении нервов, богатых вегетативными волокнами. При заболеваниях периферических нервов возникают болезненные феномены. Симптом Ласега- боль по ходу седалищного нерва при сгибании ноги в тазобедренном суставе. Боль исчезает при сгибании ноги в коленном суставе. Симптом Нери- боль в поясничном отделе позвоночника, возникает при сгибании головы пациента. Симптом Дежерина - боль в поясничном отделе позвоночника, возникающая при чихании.
ВАРИАНТЫ РАСПРЕДЕЛЕНИЯ РАССТРОЙСТВ ЧУВСТВИТЕЛЬНОСТИ
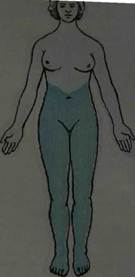
1. Периферический тип (невральный, полиневритический и корешковый). Невральный тип расстройства чувствительности возникает при поражении периферических нервов. При этом типе страдают все виды чувствительности. В связи с тем, что соседние нервы и анастомозы между ними перекрывают друг друга, зоны чувствительных расстройств обычно несколько меньше по сравнению с зоной действительной иннервации. Эти расстройства сопровождаются параличом или парезом соответствующих мышц. Полиневритический (дистальный) тип расстройства чувствительности наблюдается при полиневропатиях. Чувствительность нарушается в симметричных дистальных отделах верхних и нижних конечностей по типу «перчаток «и «носков»(рис.7).
Рис.7. Дистальный (периферический полиневритический) тип расстройства чувствительности
Корешковый тип расстройства чувствительности наблюдается при поражении задних корешков.Он приводит к расстройству всех видов чувствительности в соответствующих дерматомах. При выключении одного корешка выпадения чувствительности не обнаруживается из-за компенсации смежными корешками (дерматомы заходят один за другой, как пластины черепицы). На туловище дерматомы располагаются в виде поперечных полос, на конечностях в виде продольных, а на ягодице- в виде концентрических полуокружностей (рис. 8).
а — вид спереди; б — вид сзади; в — схема сегментарного распределения чувствительности (вид сбоку). Несколько вариантов спинального типа расстройства чувствительности возникают при поражении спинного мозга. Спинальный тип проводникового расстройства чувствительности возникает при поперечном поражении спинного мозга. При этом нарушается чувствительность ниже уровня поражения. При поражении бокового столба страдает поверхностная чувствительность на противоположной стороне, при поражении заднего столба расстраивается суставно-мышечная и вибрационная чувствительность на стороне поражения.
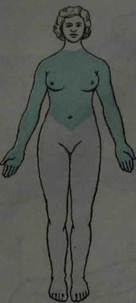
Исследование чувствительности у таких больных помогает определить уровень поражения (верхнюю границу патологического очага). При проведении топической диагностики необходимо помнить об особенности перехода спинно-таламических волокон в спинном мозге с одной стороны на другую. В связи с этим верхнюю границу очага необходимо переместить на 1-2 сегмента вверх. Так, если верхняя граница расстройства болевой чувствительности находится на уровне пупка (сегмент Т10), то верхнюю границу очага нужно переместить на 1-2 сегмента вверх, то-есть она будет находиться на уровне Т1Х или TVI11. Определение границы очага имеет важное значение в локализации опухоли, когда решается вопрос об оперативном лечении(рис.9).
Рис. 9. Спинальный проводниковый тип расстройства чувствительности. Проводниковое расстройство чувствительности с верхней границей на уровне Т1Х. Поражение задних столбов наблюдается при сухотке спинного мозга (tabes dorsalis), при недостаточности витамина В12, при миелоишемии, что проявляется сенситивной атаксией и парестезиями. Сегментарный тип расстройства чувствительности возникает при повреждении заднего рога и передней белой спайки спинного мозга. Если задний рог поражается на протяжении нескольких сегментов, в соответствующих дерматомах этой же стороны выпадает болевая и температурная чувствительность. Тактильная и глубокая чувствительность сохраняется, ее проводники оказываются вне зоны очага, и, войдя в краевую зону Лиссауэра, они сразу же направляются в задний канатик. Как упоминалось, такой вид расстройства чувствительности называют диссоциированной анестезией. При поражении передней белой спайки спинного мозга также развивается диссоциированная анестезия, в нескольких дерматомах, но уже с двух сторон. Это объясняется тем, что аксоны второго нейрона, проводящие болевую и температурную чувствительность, на протяжении всего спинного мозга переходят с одной стороны на другую, что и приводит к двустороннему расстройству. При локализации очага в передней спайке спинного мозга на уровне нижнее-шейных и грудных сегментов расстройства чувствительности развиваются в виде «куртки». (рис. 10).
Рис. 10. Спинальный сегментарный тип расстройства чувствительности. Диссоциированная анестезия в виде «куртки» в зоне C4-T10.
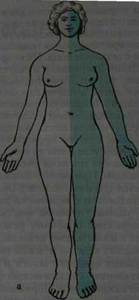
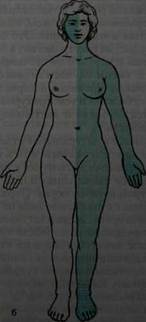
Эта локализация бывает при сирингомиелии (очаги эндогенного разрастания глии, иногда с распадом и образованием полостей в сером веществе спинного мозга). При поражении головного мозга возникает церебральный тип расстройства чувствительности в виде нескольких вариантов. При проводниковом церебральном типе расстройства чувствительности вследствие поражения головного мозга,проводниковая анестезия всегда находится на противоположной стороне. При поражении правого полушария развивается левосторонняя гемианестезия и наоборот. Следовательно, границей патологии и нормы оказывается вертикальная — срединная линия тела. При органических поражениях граница зоны расстройства чувствительности на 2- 3 см не доходит до срединной линии тела и головы вследствие захождения смежных чувствительных зон одна за другую. Корковый церебральный - зона гипестезии варьирует в зависимости от места очага поражения в задней центральной извилине. Альтернирующий тип расстройства чувствительности возникает при очаге в латеральном отделе покрышки продолговатого мозга. В процесс вовлекается ядро поверхностной чувствительности тройничного нерва и спинно-талямический путь. Поэтому возникает анестезия или гипестезия лица на стороне поражения и расстраивается поверхностная чувствительность на противоположной половине тела. Так как в задней ножке внутренней капсулы таламокортикальные волокна, проводящие все виды чувствительности, проходят компактным пучком то при поражении в этом участке мозга возникает гемианестезия на противоположной половине тела (рис.11 а). При поражении
задней ножки внутренней капсулы поражается и пирамидный путь. Поэтому гемианестезия на стороне, противоположной очагу, будет сочетаться с гемиплегией.. При повреждении части постцентральной извилины анестезия охватывает только зону проекции очага на противоположной стороне. Если патологический очаг захватывает не только постцентральную извилину, но и верхнюю и нижнюю теменные дольки, то в этом случае расстраиваются сложные виды чувствительности. Появляются астереогноз, расстройства дискриминационного чувства, больные не узнают изображаемые на коже буквы, цифры, нарушается схема тела (у больных изменяется представление о пропорциях своего тела, положении конечностей). Пациенту может казаться, что у него появилась «лишняя» конечность (псевдомелия). Может казаться, что отсутствует одна из конечностей (амелия). Может возникнуть аутотопагнозия (неспособность узнавать части собственного тела) при поражении вехней теменной области и апозогнозия (непонимание собственного дефекта). Например, больная отрицает, что у нее имеется паралич конечности. При раздражении задней центральной извилины патологическим процессом возникают приступы паресатезий на противоположной стороне в соответствующих участках (сенсорный тип парциальной эпилепсии).
Рис. 11. Проводниковый церебральный тип расстройства чувствительности: а — гемианестезия; б — альтернирующая гемианестезия.
При поражении зрительного бугра на противоположной стороне развивается гемианестезия, кроме того возникают мучительные, жгучие боли, периодически усиливающиеся и очень плохо поддающиеся лечению. Малейшее прикосновение к коже, холод усиливают болевой приступ. Боли обычно иррадиируют на всю половину тела, иногда сильнее выражены в покое. При исследовании обнаруживается понижение поверхностной чувствительности с явлениями гиперпатии, глубокая чувствительность резко нарушена и это приводит к сенситивной атаксии. Функциональная (истерическая) гемианестезия характеризуется выпадением всех видов чувствительности или преимущественно болевой на одной половине тела с границей, проходящей строго по средней линии.
Тесты по теме:
1. Какой из перечисленных симптомов не характерен для поражения задних корешков? 1) Боли, 2) Диссоциированное расстройство чувствительности, 3) Нарушение глубокой чувствительности, 4) Нарушение поверхностной чувствительности.
2. Укажите, где перекрещиваются проводящие пути глубокой чувствительности? 1) Передняя серая спайка, 2) Продолговатый мозг, 3) Мозолистое тело, 4) Варолиев мост.
3. Какой из перечисленных симптомов не характерен для поражения внутренней капсулы? 1) Гемианопсия, 2) Гемианестезия, 3) Гемиатаксия, 4) Гиперпатия 4. Укажите, поражение, какого из перечисленных образований не приведет к нарушению чувствительности по проводниковому типу? 1) Боковые столбы спинного мозга, 2) Половина поперечника спинного мозга, 3) Задние корешки, 4) Поражение всего поперечника спинного мозга.
5. Какой из перечисленных симптомов не характерен для поражения межпозвонкового ганглия? 1) Утрата или понижение всех видов чувствительности, 2) Боли, 3) Диссоциированное расстройство чувствительности в области соответствующих сегментов 4) Высыпания герпетических пузырьков в области соответствующих сегментов.
6. Какой из перечисленных видов чувствительности не относится к поверхностной чувствительности? 1) Болевая, 2) Температурная, 3) Дискриминационная, 4) Тактильная
7. Какой из перечисленных видов чувствительности не относится к заднестолбовым? 1) Вибрационная чувствительность, 2) Проприоцепция, 3) Болевая чувствительность, 4) Чувство давления
8. Где располагаются клетки второго нейрона поверхностной чувствительности? 1) передний рог; 2) задний рог; 3) передняя серая спайка; 4) ядра Голля и Бурдаха.
9.. Где располагаются клетки второго нейрона глубокой чувствительности? 1) задний рог; 2) продолговатый мозг, 3) медиальная петля, 4) таламус.
ТЕМА 2. ДВИГАТЕЛЬНЫЙ АНАЛИЗАТОР. ПРОИЗВОЛЬНЫЕ ДВИЖЕНИЯ И ИХ НАРУШЕНИЯ
Движения человека можно разделить на произвольные и рефлекторные.
- Рефлекторные движения являются безусловными и возникают в ответ на болевые, световые, звуковые и другие раздражения, включая и растяжение мышц. Рефлекторные механизмы играют важную воль в обеспечении двигательных функций и регуляции мышечного тонуса. Произвольные движения возникают как результат реализации программ, формирующихся в двигательных функциональных системах ЦНС. Осуществляются эти движения при сокращении мышц-агонистов и си-нергистов и одновременном расслаблении антагонистов. Так обеспечиваются не только перемещения конечностей, но и ходьба, спортивные упражнения.
Корково-мышечный путь
Корково-мышечный путь соединяет кору головного мозга со скелетной (поперечно-полосатой мускулатурой). Тело центрального нейрона находится в прецентральной извилине и парацентральной дольке. Находящиеся в верхнем отделе прецентральной извилины и парацентральной дольке клетки иннервируют ногу и туловище, расположенные в средней ее части - руку. Нейроны нижней части дают импульсы к лицу, языку, глотке, гортани, жевательным мышцам. Площадь двигательных областей коры зависит от сложности и тонкости выполняемой функции мышц.Большая площадь двигательной функции у кисти и пальцев руки, особенно1, также губ и языка.
Рис. 12. Схема корково-мышечного пути: I — центральные двигательные нейроны (гигантопирамидальные нейроны коры прецентральной извилины головного мозга); 2 — ядро лицевого нерва (периферический мотонейрон к нижней мимической мускулатуре): 3 — корково-спинномозговой путь, (пирамидная система); 4 — периферические двигательные нейроны (альфа-мотонейроны передних рогов спинного мозга); 5 — сегмент поясничного утолщения; 6 — сегмент шейного утолщения; 7 — продолговатый мозг; S — мост мозга: 9 — корково-ядерный путь (пирамидная система); 10 — ножка мозга
Аксоны клеток прецентральной извилины составляют лучистый венец (corona radiata). Затем пирамидные проводники собираются в компактный пучок, образующий часть внутренней капсулы (capsula interna). Так называется узкая пластинка белого вещества, которая расположена спереди между головкой хвостатого и чечевичным ядром (передняя ножка внутренней капсулы). Место соединения этих двух ножек под углом, открытым латерально, составляет колено внутренней капсулы. Волокна пирамидной системы образуют колено и прилегающую к нему часть задней ножки. Колено сформировано волокнами, направляющимися к двигательным ядрам черепно-мозговых нервов (корково-ядерный путь),задняя ножка - пучками волокон к спинальному сегментарному аппарату. Из внутренней капсулы путь идет в основание ножек мозга, основание варолиева моста. В пределах мозгового ствола часть корково-ядерных волокон переходит на противоположную сторону, после чего они образуют синапсы с нейронами двигательных ядер соответствующих черепно-мозговых нервов. Другая часть корково-ядерных волокон остается на своей стороне и образует синаптические связи с клетками ядер этой же стороны. В итоге; Кортиконуклеарные волокна для мышц нижней половины лица и языка полностью переходят на противоположную сторону. Для иннервации глазодвигательных, жевательных мышц, верхних мимических, мышц глотки и гортани обеспечивается двусторонняя корковая иннервация. На уровне каудальных отделов варолиева моста корково-спинномозговые волокна сближаются и на вентральной части продолговатого мозга образуют пирамиды На границе продолговатого и спинного мозга волокна пирамидного пути перекрещиваются и большая часть волокон спускается вниз в составе бокового столба. Около 20% волокон остается на своей стороне и идет в составе переднего канатика. На всем протяжении от них отходят волокна к сегментарному аппарату (альфа-мотонейронам передних рогов и вставочным нейронам). В шейном утолщении находятся периферические мотонейроны для рук, в поясничном - для ног. В грудном отделе находятся клетки для мышц туловища. Аксоны мотонейронов спинного мозга из переднего рога идут в составе передних корешков, затем спинно-мозговых нервов, сплетений и периферических нервов к соответствующим мышцам. Любой мотонейрон иннервирует несколько мышечных волокон («двигательная единица»).Каждое полушарие головного мозга управляет противоположной половиной мышечной системы. При перерыве кортико -мышечного пути нарушаются произвольные движения в тех или иных группах мышц. Паралич - полное выпадение произвольных движений. Парез-ограничение объема произвольных движений и ослабление мышечной силы. Моноплегия- паралич одной конечности, параплегия- двух конечностей, гемиплегия-паралич половины тела, тетраплегия -паралич четырех конечностей.
МЕТОДИКА ИССЛЕДОВАНИЯ ДВИГАТЕЛЬНОЙ СФЕРЫ
1.Объем активных движений 2. Походка, если она возможна 3.Исследование мышечной силы по шестибальной системе.
Определение силы отдельных мышечных групп дополняется наблюдением за моторикой больного в целом (ходьба, переход из положения лежа в положение сидя, вставание со стула и др.).
4. Мышечный тонус определяют путем пальпации мышц и выявления степени их упругости. Кроме того, исследуют сопротивление мышц, возникающее при пассивных движениях в соответствующих суставах, оценивают степень тонического напряжения мышц. При нормальном тонусе это напряжение невелико, однако явно ощутимо. При пальпации мышцы определяется легкая упругость. При выраженной мышечной гипотонии пассивные движения совершаются без сопротивления. При повышении мышечного тонуса пассивные движения встречают значительное сопротивление, которое выражено только в начале пассивного сгибания и разгибания, затем препятствие как будто устраняется, и конечность движется свободно (симптом складного ножа). Парализованные мышцы пальпируются более плотными.
5.Атрофия или гипотрофия мышц. Амиотрофия становится заметной через 2-3 недели после начала заболевания. Конечность измеряют на определенном уровне по окружности сантиметровой лентой. У здоровых правшей окружность левых конечностей немного меньше (до 1 см). 6. Наличие фасцикуляций(быстрые, ритмичные сокращения волокон или их пучков). 7.Исследование сухожильных и периостальных рефлексов. На руках исследуют следующие рефлексы: Запястно-лучевой вызывается ударом молоточка по шиловидному отростку лучевой кости. В результате возникают сгибание в локтевом суставе и пронация предплечья. Рефлекс с сухожилия двуглавой мышцы вызывается при ударе молоточком по сухожилию этой мышцы над локтевым суставом. В ответ возникают сокращение мышцы и легкое сгибание руки в локтевом суставе. Рефлекс с сухожилия трехглавой мышцы- удар молоточком по сухожилию этой мышцы на 1-1.5 см выше локтевого отростка локтевой кости. Мышца сокращается и разгибается верхняя конечность в локтевом суставе. На ногах исследуют следующие рефлексы: Коленный -разгибание ноги в коленном суставе при ударе по сухожилию четырехглавой мышцы мышцы бедра ниже коленной чашечки. Больной сидит, стопы свободно опираются о пол, а нижние конечности согнуты в коленных суставах под тупым углом. Ахиллов рефлекс-сокращение икроножных мышц и подошвенное сгибание стопы в ответ на удар молоточком по ахиллову сухожилию. Обследуемый становится на колени на кушетку так, чтобы стопы его свободно свисали и тогда ударяют по ахиллову сухожилию. Подошвенный рефлекс- подошвенное сгибание пальцев стопы в ответ на штриховое раздражение наружного края подошвы. Этот рефлекс вызывается, начиная с 2-х летнего возраста. 8.Брюшные рефлексы (верхний, средний и нижний) относятся к кожным рефлексам. Брюшные рефлексы вызываются когда больной лежит на спине со свободно вытянутыми ногами. При дряблости кожи живота, а также при ожирении во время исследования рефлексов рекомендуется натягивать кожу живота. Верхний вызывается штриховым раздражением кожи живота параллельно реберной дуге, средний-раздражением кожи на уровне пупка и нижний параллельно паховой складке. 9. Исследование патологических рефлексов На ногах вызываются разгибательные (рефлекс Бабинского) и сгибательные (Бехтерева-Менделя, Жуковского,Россолимо) патологические рефлексы. Рефлекс Бабинского становится патологическим после 2,5 лет жизни. Этот рефлекс является одним из самых важных патологических рефлексов. Для исследования рефлекса используют штриховое раздражение наружной части подошвенной поверхности стопы. В ответ происходит медленное тоническое разгибание 1 пальца, часто также веерообразно расходятся остальные пальцы. Рефлекс Бехтера-Менделя вызывается постукиванием молоточком по тылу стопы в области 3-4 плюсневых костей. В ответ происходит быстрое подошвенное сгибание 2-5 пальцев. Рефлекс Жуковского-Корнилова - быстрое подошвенное сгибание 2-5 пальцев стопы при ударе молоточком по подошвенной стороне стопы ближе к пальцам. Рефлекс Россолимо возникает в ответ на отрывистые удары по дистальным фалангам пальцев. В ответ на это происходит быстрое подошвенное сгибание всех пальцев стопы
В неврологической практике различают центральный и периферический параличи.
Периферический (вялый, атрофический) паралич возникает при поражении периферического двигательного нейрона(передние рога спинного мозга, передние корешки, сплетения, периферические нервы). Центральный паралич возникает при повреждении центрального двигательного нейрона в любом его участке.
Таблица 1. Дифференциальные признаки периферического и центрального параличей
Паралич двух либо верхних (верхняя параплегия), либо нижних (нижняя параплегия) конечностей; триплегия (трипарез) — паралич мышц трех конечностей; тетраплегия (тетрапарез) — паралич обеих верхних и нижних конечностей; гемиплегия (гемипарез) — паралич мышц одной половины тела (правой или левой).
СИМПТОМОКОМПЛЕКСЫ, ВОЗНИКАЮЩИЕ ПРИ ПОРАЖЕНИИ КОРКОВО-МЫШЕЧНОГО ПУТИ НА РАЗЛИЧНЫХ УРОВНЯХ. Поражение коры головного мозга. При локализации очага по ходу пирамидного пути от коры до внутренней капсулы (прецентральная извилина, парацентральная долька, лучистый венец) клиническая картина в значительной степени зависит от поперечного размера очага. Если он обширен и охватывает всю область начала пирамидной системы, возникает симптомокомплекс, идентичный капсулярной гемиплегии. Однако такие массивные очаги встречаются нечасто. Обычно вовлекается часть центральных нейронов или их аксонов. Страдают те из них, которые имеют отношение к регуляции движения одной конечности или только мышц области головы. Возникает изолированный центральный паралич руки или ноги. Поражение верхней конечности чаще сочетается с поражением лица и языка. Пирамидный пучок прерывается выше перекреста. Нарушаются обе его части — корково-ядерная и корково-спинномозговая. Поэтому, паралич мышц возникает на противоположной половине тела. Так как происходит неполный перекрест и не одинаково нарушается двусторонняя иннервация, степень выраженности пареза в отдельных мышечных группах варьирует. Из мимических мышц парализуются только их нижняя группа и мышцы половины языка. Поэтому при оскале зубов верхняя губа на стороне пареза поднимается меньше, угол рта перетягивается в непораженную cторону. Язык при высовывании отклоняется в здоровую сторону, его перемещают туда все сокращающиеся непарализованные мышцы здоровой половины языка. Слабость мышц верхней конечности выражена больше, чем нижней. И на верхней, и на нижней конечности больше страдают дистальные мышечные группы. Паралич (парез)конечностей будет на стороне, противоположной очагу. Возникает спастическая гемиплегия. При поражении внутренней капсулы возникает походка Вернике-Манна. Паретичная нижняя конечность при этом выносится вперед, описывая полукруг. (рис. 13).
_____________ Рис. 13. Поза Вернике—Манна при правостороннем гемипарезе: а—внешний вид больной: 6 — траектория шагового движения правой ногой больной При одностороннем поражении волокон пирамидного пучка ниже внутренней капсулы, в пределах мозгового ствола (ножка мозга,мост мозга, продолговатый мозг) будет развиваться гемиплегия на противоположной очагу стороне. Одновременно вовлекается какой-либо из двигательных черепных нервов для соответствующих мышц одноименной стороны. Возникает периферический паралич черепного нерва на стороне очага и гемиплегия на противоположной, что получило название альтернирующая гемиплегия.
При поражении пирамидного пучка в одном боковом канатике на уровне верхнешейных сегментов спинного мозга развивается паралич верхних и нижних конечностей на стороне очага (спастическая гемиплегия). Мимические мышцы и язык при этом не страдают. Такой синдром называют гемиплегией спиналыного типа. При разрушении клеток передних рогов в шейном утолщении развивается периферический паралич верхних конечностей (верхняя вялая параплегия). Встречается поражение мотонейронов на всем протяжении спинного мозга. Это клинически проявляется параличом как рук, так и ног- вялая тетраплегия. При поражении мотонейронов пояснично-крестцовых сегментов развивается нижняя параплегия со снижением мышечного тонуса, угасанием глубоких рефлексов на нижних конечностях. Через несколько недель возникает мышечная атрофия (вялая атрофическая нижняя параплегия). Очаг в передних рогах спинного мозга может ограничиться одним- двумя сегментами. Пострадают соответствующие мышечные группы (сегментарный тип паралича или паралич миотома). Иннервация мышц, расположенных ниже и выше очага, останется сохраненной. При перерыве периферического нейрона вне собственно мозгового вещества будут страдать корешки или периферические нервные стволы. Для диагностики имеет важное значение распределение двигательных расстройств. В одном случае группа пострадавших мышц совпадает с иннервацией каким-либо корешком, в другом — нервом. Поражение спинномозговых корешков может подтвердиться и распределением расстройств чувствительности. Центральный нейрон (дендриты и тело) может подвергаться избыточному раздражению — ирритации. Мгновенно приводится в действие периферический мотонейрон, судорожно сокращаются мышцы, соответствующие очагу раздражения в коре головного мозга. Судороги отдельных мышечных групп имеют по преимуществу клонический характер, происходят толчкообразные последовательные сгибание и разгибание или приведение и отведение. Такие пароксизмы локальных судорог (Джексоновская эпилепсия) продолжаются минуты при сохранном сознании Судороги возникают обычно в тех группах мышц, которыми человек больше пользуется при произвольных движениях. Например, судорога, начавшись в мышцах большого пальца, часто распространяется в таком порядке: другие пальцы, кисть, вся верхняя конечность, лицо; возможен переход на нижнюю конечность. Это соответствует распространению возбуждения по смежным двигательным центрам в прецентралыюй извилине. В некоторых случаях локальные судороги генерализуются, возникает общий эпилептический припадок с потерей сознания. При появлении эпилептических приступов, в частности приступов корковой эпилепсии, всегда возбуждает подозрение о внутричерепном объемном процессе (опухоль, киста, арахноидит). Тесты по двигательной сфере
1. Выберите, какой из перечисленных симптомов не является признаком поражения пирамидного пути: 1) гемипарез. 2) повышение сухожильных рефлексов. 3) снижение мышечного тонуса. 4) снижение кожных рефлексов. 5) защитные рефлексы
2. Выберите из перечисленных симптомов признак раздражения передней центральной извилины: 1. Фибриллярные подергивания, 2. Тонико-клонические судороги, 3. Фасцикулярные подергивания,
3. Где расположены клетки центрального двигательного нейрона? 1. Передние рога спинного мозга, 2. Верхняя теменная долька, 3. Ножки мозга, 4. Внутренняя капсула, 5. Передняя центральная извилина.
4. Где проходит основной пирамидный путь в спинном мозге? 1. Передние рога, 2. Боковые столбы, 3. Задние столбы, 4. Передняя серая спайка.
5. Укажите, какой из перечисленных симптомов не наблюдается при поражении центрального двигательного нейрона. а) спастический тонус, б) гиперрефлексия, в) фасцикулярные подергивания, г) патологические рефлексы, д) клонусы стоп и коленных чашечек
6. Укажите, какой из перечисленных симптомов не наблюдается при поражении периферического двигательного нейрона. а) гипотония мышц, б) фибриллярные подергивания, в) фасцикулярные подергивания, д) гипотрофия мышц, е) клонусы стоп и коленных чашечек
7. Укажите, какой из перечисленных симптомов не характерен для поражения внутренней капсулы? а) гипотония мышц, б) повышение сухожильных рефлексов, в) отсутствие брюшных рефлексов, г) патологические рефлексы
8. Укажите, какой из перечисленных симптомов не характерен для поражения внутренней капсулы? а) гемиплегия, б) фибриллярные подергивания, в) поза Вернике – Манна, г) гемианопсия
ТЕМА 3. Черепно-мозговые нервы. Методы исследования и симптомы поражения
Из двенадцати пар черепно-мозговых нервов (ЧМН) в осуществлении двигательных функций принимают участие девять пар, из них шесть являются только двигательными и три — смешанными (выполняют и двигательные и чувствительные функции). У1 нерв (n.abducens)
Ядро отводящего нерва (п. abducens) расположено в дорсальной части варолиева моста, непосредственно под дном ромбовидной ямки, в области colliculus facialis. Корешок отводящего нерва выходит из ядра, проходит у основания черепа и направляется через верхнюю глазничную щель к наружной прямой мышце глаза. С участием отводящего нерва осуществляется поворот глазного яблока кнаружи. Исследование функций Больного просят смотреть кнаружи на пальцы врача или молоточек. Симптомы поражения Периферический паралич или парез наружной прямой мышцы развивается при поражении периферического нейрона — ядра или ствола отводящего нерва. При одностороннем поражении нерва больной не может отвести глаз кнаружи, глазное яблоко на стороне поражения отведено кнутри (сходящееся косоглазие), отмечается двоение в глазах (диплопия) при взгляде в сторону пораженной мышцы. Поражение VI пары по периферическому типу наблюдается при локализации поражения в дорсальных отделах варолиева моста, в средней черепной ямке, кавернозном синусе и верхней глазничной щели. Из-за наличия прямых и перекрестных кортиконуклеарных связей центральные параличи в клинической практике не встречаются.
Причины косоглазия
Снижение остроты зрения в раннем детстве с недоформированием заднего продольного пучка При поражении заднего продольного пучка При поражении ядер или нервов 3, 4, 6 При миастении Выше ствола мозга не может быть причин, вызывающих косоглазие. При поражении полушарий косоглазия быть не может.
V пара. Тройничный нерв
Двигательное ядро тройничного нерва (п. trigeminus) расположено в дорсальном отделе покрышки ствола. Двигательные волокна идут в составе III ветви тройничного нерва и иннервируют жевательную мускулатуру. При участии двигательной порции: тройничного нерва осуществляется акт жевания — опускание и поднимание нижней челюсти. Исследование функций Пациента просят открыть и закрыть рот, произвести несколько жевательных движений. При жевательных движениях рука врача находится на височных или других жевательных мышцах — так определяется степень их напряжения или атрофии. Симптомы поражения Периферический паралич развивается при патологии периферического нейрона - ядра или двигательных волокон. При одностороннем поражении нерва во время открывания рта нижняя челюсть смещается в пораженную сторону. На стороне поражения жевательные и височные мышцы напрягаются слабее, чем на здоровой стороне,отмечается атрофия мышц. Если страдает ядро нерва, то отмечаются фибриллярные подергивания в иннервируемых мышцах. При 2-х стороннем поражении двигательной порции нерва нижняя челюсть отвисает. Поражение V пары ЧМН по периферическому типу наблюдается' при опухолях, воспалительных процессах.
. IV пара. Блоковый нерв Ядро блокового нерва (п. trochlearis) расположено в области дна сильвиева водопровода. Блоковый нерв выходит из ствола мозга и направляется через верхнюю глазничную щель к верхней косой мышце глаза. С его помощью осуществляется поворот глазного яблока вниз и отчасти кнаружи. Исследование функций Больного просят посмотреть вниз на пальцы врача или молоточек. Симптомы поражения двоение предметов при взгляде вниз, отведение глаза несколько вверх и кнутри, ограничение подвижности глазного яблока при взгляде вниз и в небольшой степени при взгляде кнаружи.
III пара. Глазодвигательный нерв
Ядро глазодвигательного нерва (п. oculomotorius) расположено в среднем мозге в области сильвиева водопровода на уровне передних бугров четверохолмия. Оно состоит из трех частей. Крупноклеточная часть иннервирует наружные мышцы глазного яблока — верхнюю, нижнюю и внутреннюю прямые мышцы, ниж-нюю косю и мышцу, поднимающую верхнее веко. Мелкоклеточная часть иннервирует мышцу, суживающую зрачок. Парасимпатическое ядро Перлеа иннервирует цилиарную мышцу. С помощью глазодвигательного нерва осуществляется движение глазного яблока вверх, кнутри, частично.. вниз, реакция зрачков на свет (мелкоклеточное ядро), акты конвергенции и аккомодации (непарное мелкоклеточное ядро). При исследовании функции глазодвигательного нерва оценивают ширину глазных щелей, положение глазных яблок, размеры и форму зрачков.Опущение века называется птозом, неравномерность зрачков — анизокорией, сужение — миозом, расширение — мидриазом. Исследование функций глазодвигательного нерва Больному предлагают смотреть прямо перед собой на молоточек. Обращают внимание на ширину глазных щелей, опущение века, выпячивание (экзофтальм) или западения глазного яблока (энофтальм), на положение глазных яблок, форму и величину зрачков, проверяют подвижность глазного яблока вверх, вниз и кнутри.Затем исследуют прямую и содружественную реакции зрачков на свет. Для этого врач то прикрывает своей ладонью глаз больного (зрачок расширяется), то открывает его (зрачок суживается). При исследовании реакции на конвергенцию и аккомодацию больному предлагают смотреть на палец врача, отодвинутый на 50—60 см от лица больного. Затем врач начинает приближать палец к носу больного. В норме происходит сближение глазных яблок (конвергенция) с одновременным сужением зрачков (аккомодация). Симптомы поражения Периферический паралич и парез мышц, иннервируемых глазодвигательным нервом, развивается при поражении периферического нейрона, ядра или ствола нерва. Отмечается опущение верхнего века (птоз),расходящееся косоглазие, расширение зрачка — midrias, ограничение подвижности глазного яблока при взгляде вверх, внутрь, частично вниз,диплопия (двоение по горизонтали) и вверх (двоение по вертикали). Диплопия обычно усиливается при взгляде в сторону пораженной мышцы. При поражении ядра Якубовича снижается или утрачивается реакция зрачка на свет. При поражении ядра Перлеа развивается паралич конвергенции и аккомодации.
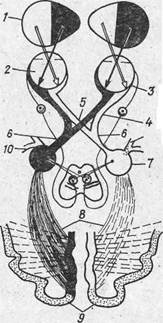
II пара ЧМН (п. opticus) Зрительный нерв начинается от клеток ганглиозного слоя сетчатки. Через зрительное отверстие он проникает в полость черепа, ложится впереди турецкого седла в борозду перекреста., совершая частичный перекрест.
Рис.15. Перекрещиваются волокна, начинающиеся от внутренних (носовых) половин (5) сетчатки. После перекреста зрительные волокна образуют зрительные тракты (6). Зрительный тракт состоит из волокон,, идущих от одноименных половин обеих: сетчаток (правых и левых). Поскольку преломляющие среды глаза проецируют на сетчатку обратное изображение предметов, левый зрительный тракт проводит раздражение от правых, а правый — от левых полей зрения обоих глаз (1). Зрительные тракты поднимаются кверху, огибают снаружи ножки мозга и оканчиваются в первичных (подкорковых) центрах: наружном коленчатом» теле (corpus geniculatum laterale), подушке зрительного бугра (pulvinar) и переднем двухолмии (collicules superior, 10). Далее пучок зрительных волокон (radiatio optica) — пучок Грасьоле—-направляется через заднюю часть внутренней капсулы и заканчивается в затылочной доле. Методики исследования Исследование зрительных функций и симптомы их нарушения
Методика исследования
1.Острота зрения исследуется с помощью таблицы, на которой расположены десять рядов букв. Больной должен на расстоянии 5 м от таблицы назвать буквы от самых крупных до мелких. Проверяется острота зрения каждого глаза в отдельности. Если пациент различает на таблице 10 рядов букв, то острота зрения равняется единице, если же различаются только крупные буквы, 1-й ряд, то острота зрения составляет 0,1. Исследуется с помощью таблицы, на которой расположены десять рядов букв. Больной должен на расстоянии 5 м от таблицы назвать буквы от самых крупных до мелких. Проверяется острота зрения каждого глаза в отдельности. Если исследуемый различает на таблице 10 рядов букв, то острота зрения равняется единице, если же различаются только крупные буквы, 1-й ряд, то острота зрения составляет 0,1. Полный разрыв зрительного нерва приводит к потере зрения (амавроз). Понижение зрения называется амблиопией. Нарушение остроты зрения может быть обусловлено изменением рефракции (корригируется стеклами) 2.Цветоощущение исследуется с помощью цветных полосок бумаги. Больной называет показываемые ему цвета. При поражении подкорковых зрительных центров и корковой зоны частично или полностью нарушается распознавание цветов, чаще красного и зеленого.
3. Исследование полей зрения производят с помощью периметра. Больной садится за стол, на котором установлен периметр — металлическая дуга, прикрепленная к стойке и вращающаяся вокруг горизонтальной оси. В аппарате имеется подставка для подбородка и пластинка с выемкой для нижнего века (рис.16).
Указкой с белым шариком на конце врач проводит по внутренней поверхности дуги, разделенной на градусы (от нуля, в центре, до 90°). Отмеченное на дуге число градусов показывает границу поля зрения. Дуга периметра перемещается затем в других направлениях: вертикально и горизонтально. Возможны различные виды поражения зрительного анализатора -ограничение поля зрения со всех сторон, выпадение отдельных участков или половины полей зрения. Ограничение поля зрения со всех сторон называют концентрическим сужением поля зрения, а выпадение отдельных его участков — скотомой. Выпадение половин поля зрения называется гемианопсией. Различают одноименную, или гомонимную, гемианопсию, когда выпадают одноименные половины зрения каждого глаза (правые или левые), и разноименную, или гетеронимную, гемианопсию при которой выпадают разные половины полей зрения (обоих внутренних или наружных). Гомонимная гёмианопсия может наблюдаться при поражении зрительного тракта, первичных подкорковых зрительных центров, пучка Грасьоле и корковых зрительных центров. Поражение перекрещенных внутренних волокон хиазмы сопровождается выпадением наружных половин полей зрения- битемпоральной гемианопсией, а неперекрещенных наружных волокон — внутренних половин зрения —- биназальной гемианопсией. Гемианопсию обозначают по выпавшим половинам полей зрения. 4. Глазное дно исследуется с помощью офтальмоскопа. Могут быть обнаружены застойный сосок зрительного нерва и атрофия зрительных нервов. Застойный сосок зрительного нерва указывает на повышение внутричерепного давления (при опухолях головного мозга).
Атрофия зрительного нерва, развившаяся после неврита или застойного соска, называется вторичной (белой). Первичная (серая) атрофия связана обычно с непосредственным воздействием патологического процесса на хиазму или нерв (опухоль гипофиза, аневризма сосудов головного мозга).
Тема 4.
ЧЕРЕПНО-МОЗГОВЫЕ НЕРВЫ, МЕТОДЫ ИССЛЕДОВАНИЯ И СИМПТОМЫ ПОРАЖЕНИЯ ЧЕРЕПНО-МОЗГОВЫХ НЕРВОВ.
Кортиконуклеарный путь Первый (центральный) нейрон кортиконуклеарного пути начинается от нижних отделов передней центральной извилины и идет до соответствующих двигательных черепно-мозговых ядер. Двигательные волокна 2-го (периферического) нейрона начинаются от клеток ядер Ш, IV, V, VI, VII, IX, XI и XII черепно-мозговых нервов. Затем они выходят из ствола мозга, направляясь к соответствующим мышцам лица. При поражении ядер и самих черепно-мозговых нервов возникает периферический паралич. При поражении кортиконуклеарной части пирамидного пути развивается центральный паралич всех мышц, иннервируемых черепно-мозговыми нервами. Но так как двигательные черепно-мозговые нервы, кроме нижних ветвей VII и XII нервов, получают пирамидную иннервацию от обоих полушарий (перекрестная — основная, гомолатеральная — дополнительная), то при односторонних очагах поражения развивается центральный паралич только мускулатуры нижней части лица (VII нерв) и половины языка (XII нерв). Остальные черепно-мозговые нервы при односторонних процессах не страдают, так как сохраняется неперекрещенная (гомолатеральная) пирамидная иннервация, которая компенсирует перерыв перекрещенной части пирамидного пути.
XII пара. Подъязычный нерв . Центральный нейрон XII пары (как и всех двигательных черепно-мозговых нервов) начинается от нижних отделов передней центральной извилины, идет через coronae radiatae, колено внутренней капсулы, в основании ствола над ядром полностью перекрещивается. Ядро подъязычного нерва (п. hypoglossus) лежит на дне ромбовидной ямки в области trigonum hypoglossi.Корешки нерва выходят из ствола между пирамидами и оливами, затем сливаются в общий стволик, который выходит из полости черепа через сапаlis hypoglossi. Подъязычный нерв иннервирует мышцы языка на своей стороне, с его помощью осуществляется выдвижение языка вперед.. Исследование функций Врач предлагает больному высунуть язык, В норме язык должен располагаться по средней линии. Симптомы поражения Периферический паралич и парез языка развиваются при поражении периферического нейрона — ядра или ствола подъязычного нерва. В случае одностороннего поражения нерва язык при высовывании отклоняется в сторону пораженной мышцы, т. е. в сторону очага поражения, наблюдается атрофия половины языка на стороне поражения, он имеет истонченную, сморщенную поверхность, в мышцах пораженной половины языка выявляется реакция перерождения. Если страдает ядро нерва, то на пораженной половине языка отмечаются фибриллярные подергивания. При двустороннем поражении нерва наблюдаются ограниченная подвижность языка, а при полном поражении больной не может высунуть язык изо рта. При полном поражении речь невозможна (анартрия). Отмечается затруднение во время еды и питья — пищевой комок с трудом перемещается во рту; в случае полного поражения — атрофия всего языка (еда и питье невозможны). Если страдают ядра подъязычного нерва, то отмечаются фибриллярные подергивания по всему языку. Периферический паралич 12 нерва наблюдаются при очаговых процессах в стволе (энцефалиты, боковой амиотрофический склероз, опухоли и т. д.). Центральный паралич наблюдаются при одностороннем поражении центрального нейрона, т. е. кортиконуклеарного пути. В этих случаях язык отклонен в сторону пораженной мышцы.Поражения XII пары по центральному типу отмечаются при локализации очагов поражения во внутренней капсуле, нижних отделах передней центральной извилины и верхних отделах ствола (нарушения мозгового кровообращения, опухоли и т. д.).
XI пара. Добавочный нерв Ядро добавочного нерва (п. aceessorius Wilisii) лежит в сером веществе передних рогов спинного мозга на уровне I-—5-го сегментов. Корешки добавочного нерва сливаются в общий, стволик, который входит в полость черепа через foramen occipitale magnum. Далее нерв выходит из полости черепа через foramen jugula-ге и иннервирует грудино-ключично-сосковую и трапециевидную мышцы. При участии добавочного нерва осуществляется сгибание головы вперед, поворот головы в. противоположную сторону, пожимание плечами, оттягивание плечевого пояса кзади, приведение лопатки к позвоночнику, поднимание плеча выше горизонтали. Исследование функций Больного просят нагнуть голову вперед, повернуть ее в сторону, пожать плечами, поднять плечи выше горизонтали и привести лопатки к. позвоночнику. Симптомы поражения Периферический паралич и парез грудино-ключично-сосковой и трапециевидной мышц развивается при поражении периферического нейрона — ядра или ствола добавочного нерва. При одностороннем поражении нерва невозможен или затруднен поворот головы в здоровую сторону,невозможно или затруднено поднимание плечевого пояса (пожимание плечами),плечо на больной стороне опущено, нижний угол лопатки на стороне поражения отходит кнаружи и вверх, ограничено поднимание руки выше горизонтали. При поражении нерва с 2-х сторон больные не могут удерживать голову, невозможны поворот головы в сторону, приподнимание плечевого пояса. Периферический паралич наблюдается при клещевом энцефалите.
IX—X пары. Языкоглоточный и блуждающий нервы Двигательное ядро IX—X нервов является общим. Ядро лежит на дне ромбовидной ямки вентролатерально. Языкоглоточный и блуждающий (п. glossopharyngeus, n. vagus) нервы выходят из полости черепа через foramen jugulare. Двигательные волокна, идущие а составе обоих нервов, иннервируют мускулатуру глотки, мягкого нёба, гортани и надгортанника,а также голосовые связки.. С помощью двигательной порции блуждающего и отчасти языкоглоточного нервов осуществляются глотание, чихание, кашлевые и рвотные движения.; Исследование функций Врач просит больного открыть рот и произнести звук «а, затем произнести несколько фраз, выпить несколько глотков воды. При этом обращает внимание на сокращение мягкого нёба и расположение язычка. В норме мягкое нёбо расположено симметрично, одинаково напрягается с обеих сторон, язычок расположен по средней линии. Симптомы поражения Периферический паралич и парез мускулатуры глотки и мягкого нёба развивается при поражении двигательного ядра и двигательных волокон блуждающего и в меньшей степени языкоглоточного нервов. При этом мягкое нёбо на стороне поражения свисает. При произнесении звуков подвижность мягкого нёба на стороне поражения уменьшена, голос имеет носовой оттенок (дисфония), язычок отклонен в здоровую сторону, наблюдается паралич или парез голосовой связки на стороне поражения, в пораженны Дата добавления: 2015-01-18 | Просмотры: 1009 | Нарушение авторских прав |
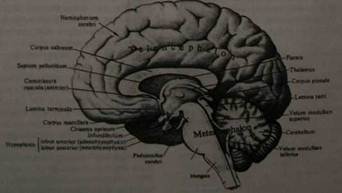
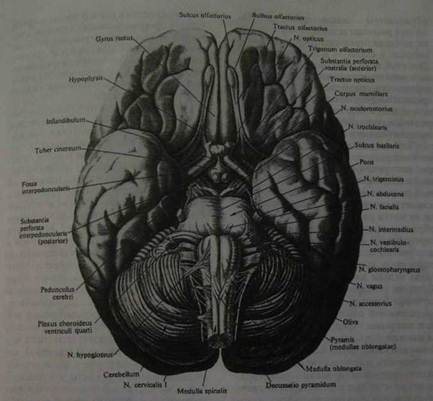
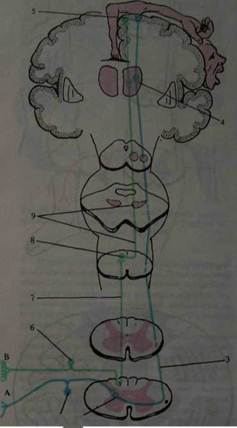
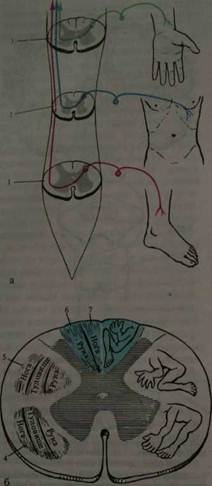
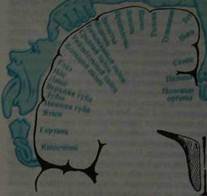
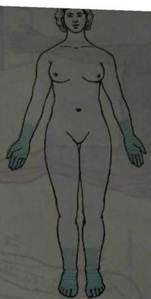
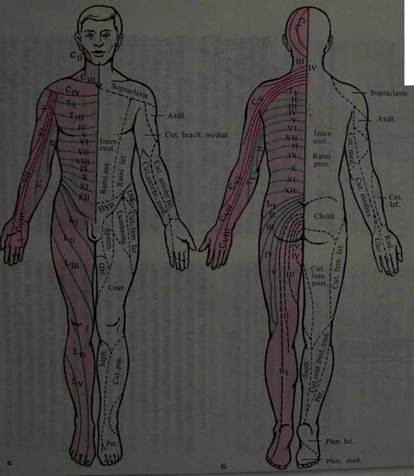 Рис. 8. Распределение кожной чувствительности соответственно нервам и корешкам:
Рис. 8. Распределение кожной чувствительности соответственно нервам и корешкам: