|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
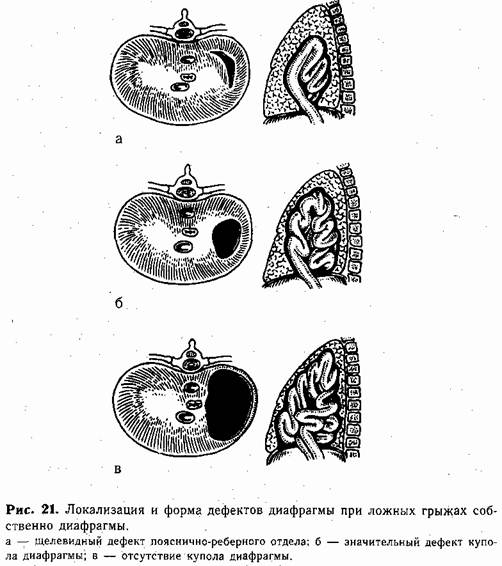
Осложненные ложные грыжи собственно диафрагмыВрожденные дефекты диафрагмы, через которые перемещаются органы брюшной полости в грудную, обычно бывают трех видов: щелевидный дефект в области пояснично-реберного отдела (щель Богдалека, рис. 21, а), значительный дефект купола диафрагмы (рис. 21,6) и аплазия— отсутствие одного из куполов диафрагмы (рис. 21, в). Осложнения мы наблюдали у 64 детей с щелевидным дефектом, у 28 — со значительным дефектом и у 2 — с аплазией купола. У всех больных нарушения развития диафрагмы были слева. Клиническая картина. При наличии щелевидного дефекта в области пояснично-реберного отделз (щели Богдалека) возникает острое течение ложной грыжи собственно диафрагмы обычно в первые часы или дни после рождения ребенка. В большинстве случаев грыжа проявляется симптомами нарастающей асфиксии и сердечно-сосудистой недостаточности, которые развиваются вследствие метеоризма перемещенных в грудную полость кишечных петель и желудка. В таких случаях происходит сдавление легких и смещение органов средостения — состояние, названное С. Я. Долецким «асфиксическое ущемление». У старших детей возможно истинное ущемление смещенных через дефект диафрагмы органов брюшной полости. Клиническое проявление этих осложнений ложных грыж собственно диафрагмы имеет свои особенности. «Асфиксическое ущемление» только условно можно назвать осложнением врожденной диафрагмальной грыжи. Это, скорее, обычное клиническое проявление ложной грыжи собственно диафрагмы, если смещение полых органов в плевральную полость произошло до рождения ребенка. В первые часы жизни кишечные петли и желудок заполняются газом, резко увеличивается их объем и усиливается сдавление органов грудной полости. При узком щелевидном дефекте полые органы лишены возможности самостоятельно переместиться обратно в брюшную полость. Самым постоянным признаком «асфиксического ущемления» бывает прогрессивно нарастающий цианоз. Ребенок становится вялым, крик слабый, периодически возникает рвота. Дыхание затрудненное, поверхностное и сравнительно редкое (20—30 в минуту). Заметно участие вспомогательных дыхательных мышц, западают грудина и ложные ребра. При вдохе воронкообразно втягивается надчревная область (больше слева). Живот малых размеров, несколько асимметричен за счет выступающей печени. Во время крика или при попытках кормления ребенка цианоз заметно усиливается. Явления асфиксии несколько уменьшаются при переводе ребенка в вертикальное положение с некоторым наклоном в сторону грыжи. Следует помнить о том, что ИВЛ при подозрении на осложнение диафраг-мальной грыжи не показана, так как она резко ухудшает состояние ребенка: усиливается присасывание брюшных органов в грудную полость, а отсюда увеличивается смещение органов средостения и сдавление легких. Физикальные данные значительно помогают в постановке диагноза. На стороне грыжи (обычно слева) дыхание резко ослаблено или не прослушивается. У более старших детей улавливаются слабые шумы кишечной перистальтики. На противоположной стороне дыхание ослаблено в меньшей степени. Тоны сердца выслушиваются отчетливо, как правило, отмечается декстрокардия. Очень важным является симптом «передвижения сердца»: при рождении ребенка тоны сердца прослушиваются в обычном месте, но сравнительно быстро (через 1—2 ч) смещаются вправо за срединную или даже сосковую линию. Отсутствие купола диафрагмы (аплазия) встречается крайне редко, и дети с этим тяжелым пороком рождаются мертвыми или живут не более 1 ч. Клиническая картина мало.чем отличается от приведенной выше при остро протекающей ложной грыже диафрагмы. Однако нарушение функции органов дыхания и кровообращения нарастает настолько быстро, что крайне трудно поставить правильный диагноз, транспортировать в хирургическое отделение и произвести операцию за короткий промежуток времени.
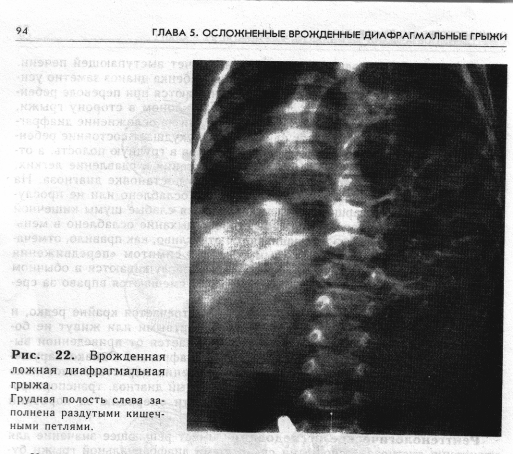
Рентгенологическое исследование имеет решающее значение для уточнения диагноза. Основными симптомами диафрагмальной грыжи будут резкое смещение границ сердца (чаще вправо) и появление в легочном поле ячеистых полостей неравномерной величины соответственно наполнению газом перемещенных петель кишечника. При обследовании ребенка в первые часы после рождения полости будут сравнительно мелкими, постепенно их количество увеличивается, и они становятся крупнее (рис. 22). Иногда при смещении в грудную полость желудка видна большая воздушная полость, имеющая грушевидную форму. В брюшной полости петли кишечника мало заполнены газом. Исследование с контрастированием, которое мы проводим с йодоли-полом, показано только при сомнении в диагнозе. Для этого новорожденному через зонд вводят в желудок 5—7 мл йодированного масла (йодолипол), которое, растекаясь, хорошо контурирует стенку желудка. Повторное исследование через 2—3 ч может показать прохождение контрастирующего вещества по тонкой кишке и выявить ее смещение в грудную полость. В ряде случаев при рентгенологическом исследовании удается диагностировать такие сопутствующие пороки развития, как врожденная непроходимость кишечника. При этом видно резкое вздутие отдельных, перемешенных в грудную полость кишечных петель, с горизонтальными уровнями жидкости или метеоризмом приводящей кишки. Ущемление ложных диафрагмальных грыж. В связи с наличием «жестких» грыжевых ворот при ложных грыжах диафрагмы ущемление перемещенных органов брюшной полости возможно чаще, чем при других грыжах диафрагмы. Ущемление полых органов характеризуется внезапным началом. На первый план выступают явления острой непроходимости желудочно-кишечного тракта в сочетании с дыхательной недостаточностью. Ранним признаком, позволяющим заподозрить ущемление, являются приступы схваткообразных болей. Грудные дети внезапно начинают беспокоиться, метаться в кровати, хвататься руками за живот. Более старшие указывают на возникающие боли в области груди или верхних отделах живота. Длительность и интенсивность приступов могут быть различными, обычно схватки повторяются каждые 10—15 мин. В промежутках больные ведут себя относительно спокойно. Общее состояние прогрессивно ухудшается. Рвота всегда сопровождает ущемление, возникает во время приступа болей, часто бывает многократной. Задержка стула и газов наблюдается во всех случаях. Только в начале заболевания иногда бывает скудный стул (при ущемлении верхних отделов кишечника).
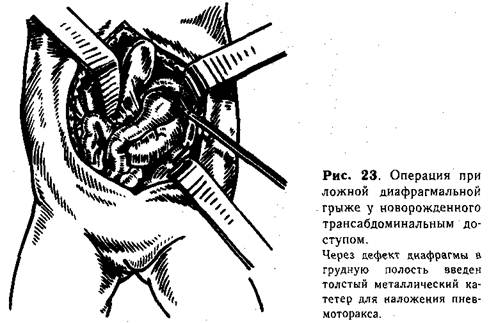
Грудная клетка на стороне ущемления несколько отстает в движении при дыхании, появляются одышка, цианоз, учащение пульса. Живот слегка втянут, нерезко болезненный при пальпации в надчревной области. Перкуторно и аускультативно определяется смещение органов средостения в противоположную грыже сторону, ослабление или отсутствие дыхания на больной стороне. В начале заболевания в грудной полости часто прослушиваются звонкие шумы перистальтики. Менее характерная клиническая картина бывает при ущемлении селезенки, что мы наблюдали у одного ребенка в возрасте 2 мес. Ведущими симптомами у него были приступы возбуждения и судорог, повторяющиеся каждые 15—20 мин и сопровождающиеся легким цианозом, несколько раз была рвота. Рентгенологическое исследование не помогло установить диагноз. Только пробная лапаротомия позволила распознать характер заболевания. Селезенка была низведена в брюшную полость, дефект диафрагмы зашит. Ребенок выздоровел. Ущемление развивается чаще у детей с подострым течением грыжи. В связи с этим у больного могут быть хроническая легочная недостаточность, пневмония. При обследовании врач должен особое внимание уделить состоянию легких. Рентгенологическое исследование позволяет выявить симптомы, типичные для диафрагмальной грыжи: смещение средостения; наличие ячеистых полостей, обусловленных перемещенными в грудную полость кишечными петлями. Характерным для непроходимости, вызванной ущемлением, является наличие нескольких крупных или множественных горизонтальных уровней. Дифференциальную диагностику ложной диафрагмальной грыжи у новорожденного следует проводить с некоторыми врожденными пороками сердца и родовой травмой головного мозга, при которых цианоз и общая слабость ребенка дают повод заподозрить «асфиксическое ущемление». Однако отсутствие характерных изменений органов дыхания и данные рентгенологического исследования помогают установить правильный диагноз. Приступы цианоза также наблюдаются у новорожденного с острой лобарной эмфиземой или кистой легкого. Клинические симптомы в таких случаях мало помогают дифференциальной диагностике. Рентгенологическое исследование при этих заболеваниях, так же как и при диафрагмальной грыже, показывает резкое смещение границ сердца, но при острой эмфиземе нет характерной ячеистой структуры легочного поля на стороне поражения, соответствующей газовым пузырям кишечных петель. Киста легкого проявляется отдельными крупными полостями, но, в отличие от грыжи, имеются видимый замкнутый контур диафрагмы, нормальный газовый пузырь желудка и обычное количество кишечных петель в брюшной полости. Исследование пищеварительного тракта с контрастированием помогает поставить окончательный диагноз. Дифференцирование ущемлений ложных диафрагмальных грыж приходится проводить с плевритом, который при стафилококковой пневмонии начинается остро, имеет изменчивую рентгенологическую картину и у старших детей бывает многокамерным. Для уточнения диагноза доста- точно провести рентгенологическое исследование с контрастированием. Понятно, что диагностическая пункция при подозрении на ущемленную грыжу категорически противопоказана. Лечение. Врожденная ложная диафрагмальная грыжа собственно диафрагмы с острым течением у новорожденных («асфиксическое ущемление») и явления ущемления у грудных детей и в более старшем возрасте служат абсолютным показанием к немедленной операции. Недооценка значения экстренного хирургического вмешательства влечет за собой гибель больного при явлениях асфиксии (у новорожденных) или острой непроходимости желудочно-кишечного тракта. Предоперационная подготовка при неотложных операциях кратко-временна. Новорожденного помещают в кислородную палатку (кувез), согревают. В ряде случаев, если имеется выраженная гипоксия и явления асфиксии нарастают, сразу интубируют трахею и начинают проводить управляемое дыхание (в это время хирург готовится к операции). Техника операции. Производят левостороннюю парамедиан-ную лапаротомию. Тщательно обследуют верхние отделы брюшной полости, выявляя особенности расположения органов, которые затем осторожно низводят из грудной полости. Это становится возможным после наложения пневмоторакса путем вдувания воздуха через толстый металлический катетер, проведенный в грудную полость по краю дефекта в диафрагме (под контролем пальца) рядом с петлями кишечника (рис. 23). Низведение начинают с подтягивания тонкой кишки, затем толстой и в последнюю очередь из грудной полости выводят паренхиматозные органы. Перемещение селезенки бывает несколько затруднено и в ряде случаев требует расширения дефекта путем растягивания краев диафрагмы пальцами или тупыми крючками. Сравнительно часто отмечается высокое расположение левой почки. Она должна быть опушена ниже диафрагмы, что удается после введения в околопочечное пространство 0,25% раствора новокаина. Оставленная в грудной полости почка создает условия для рецидива диафрагмальной грыжи.
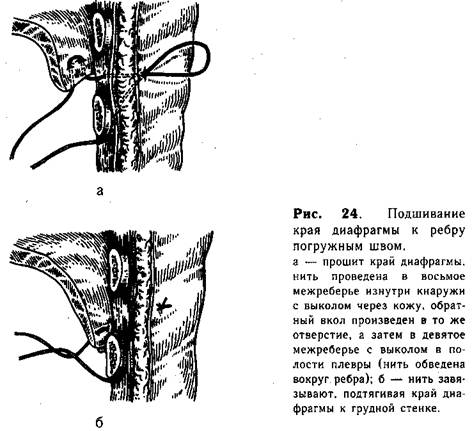
После низведения брюшных органов зашивают дефект диафрагмы. Эту часть операции выполняют различными способами, в зависимости от величины и расположения отверстия. Наиболее часто встречающийся задний щелевидный дефект ликвидируют путем сшивания его краев двумя рядами отдельных шелковых швов. В тех случаях, когда пристеночного мышечного валика нет, мы накладываем 1—2 укрепляющих «погружных» шв"а вокруг ребер. Для этого край диафрагмы прошивают П-образно прочной шелковой нитью (№ 4), один конец которой выводят длинной иглой в восьмом межреберье изнутри наружу с выколом через кожу. Обратный вкол производят в то же отверстие, проводят иглу вокруг ребра и выкалывают в полость плевры (рис. 24, а). При завязывании узла край диафрагмы подтягивают к грудной стенке, а снаружи шов погружают под кожу {рис. 24, б). Овальные или треугольные дефекты удается ликвидировать путем сближения краев диафрагмы (без освежения) отдельными матрацными или узловыми швами.
Для ликвидации пневмоторакса воздух из полости плевры отсасывают шприцем путем плевральной пункции с одновременным расправлением легких аппаратом для эндотрахеального наркоза. Не следует стремиться к одномоментному полному раздуванию легкого, так как постепенное, самостоятельное его расправление будет более физиологичным. Рану брюшной полости зашивают наглухо. У новорожденных и детей первых месяцев жизни в ряде случаев возникают трудности при зашивании стенки брюшной полости, размеры которой оказываются недостаточными, и она не вмещает низведенные органы. У таких детей следует прибегать к двухэтапному зашиванию брюшной полости, что снижает напряжение швов диафрагмы и уменьшает внутрибрюшное давление. Iэтап. Перед зашиванием брюшной полости кожу по краям раны отсепаровывают вместе с клетчаткой. Низведенные органы, которые нельзя удержать в брюшной полости без насилия, покрывают отсепарованной кожей и зашивают над ними отдельными шелковыми швами. II этап. Окончательное вправление органов в брюшную полость и зашивание апоневроза производят через 5—6 дней, когда состояние больного улучшилось и ликвидирован обычный послеоперационный парез кишечника. Дата добавления: 2015-02-02 | Просмотры: 857 | Нарушение авторских прав |