|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Виды травматизмаРазличаются следующие виды травматизма: а) промышленный, б) сельскохозяйственный, в) бытовой, г) уличный, д) спортивный, е) военный.
Для каждой из ведущих отраслей промышленности, в зависимости от различия технологических процессов, характерен определенный вид травмы. Так, в каменноугольной промышленности преобладали ушибы и ранения мягких тканей вследствие падения кусков породы. В горнорудной промышленности, связанной с бурением и взрывными работами, а также на заводах цветной металлургии, где чистый металл выделяется процессом гидролиза, чаще встречались ожоги. В тесной связи с производственным травматизмом находится профессиональный травматизм, под которым понимается совокупность факторов и условий, вызывающих хроническую травму и связанных с трудовыми процессами (бурситы, тендовагиниты, миозиты и др.).
Открытыми переломами называются такие, при которых над переломом кости располагается рана, проникающая или не проникающая до костных отломков. Различают первично открытые переломы, когда целость кожи и мягких тканей нарушается от воздействия внешней силы, вызвавшей перелом, причем ранение и перелом возникают одновременно. Вторично открытые переломы возникают вследствие повреждения мягких тканей и кожи концами костных отломков изнутри. Среди всех повреждений опорно-двигательного аппарата открытые переломы составляют 8—10%. Наибольшую опасность при открытых переломах для жизни пострадавшего вначале представляют кровотечения и шок, а в дальнейшем развитие инфекции в ране. Особенно важное значение имеют степень и обширность повреждения тканей, от которых в большой степени зависят исходы лечения открытых переломов. Небольшие повреждения мягких тканей обычно протекают благоприятно, так, например, угроза развития инфекции при повреждении мягких тканей - костным отломком изнутри сравнительно небольшая. Большая опасность инфицирования перелома возникает, когда в ране выступает загрязненный и обнаженный конец кости. Чем больше размозженных, нежизнеспособных тканей, тем больше вероятность развития тяжелых раневых инфекционных осложнений. Согласно классификации, тяжесть повреждения мягких тканей при открытых переломах обозначается различными сочетаниями первых трех римских цифр и первых трех прописных букв алфавита (римские цифры обозначают размеры раны; буквы обозначают вид, тяжесть и обширность повреждения мягких тканей). Буква А обозначает легкое ограниченное повреждение мягких тканей, при которых жизнеспособность их не нарушена или мало нарушена, например при колотых, рубленых ранах. Буква Б — повреждения мягких тканей средней тяжести, жизнеспособность их полностью или частично нарушена в ограниченной зоне. Чаще всего это ушибленные или рваные раны. Буква В — повреждения мягких тканей тяжелые, жизнеспособность их на значительном протяжении нарушена. При IА, IIА, IIIА типе открытых переломов все слои мягких тканей обычно повреждаются путем прокола их сместившимся костным отломком. Открытые переломы IБ, IIБ, IIIБ типов характеризуются наличием ушибленной раны кожи и значительным повреждением подлежащих тканей; ушиб последних сопровождается значительным кровоизлиянием из поврежденных мелких и средних кровеносных сосудов. Переломы IВ, IIВ, IIIВ типов отличаются обширными размозжениями мягких тканей независимо от размеров кожного дефекта. Переломы костей часто крупно- или мелкооскольчатые со значительным смещением отломков. Клинико-анатомические особенности этих переломов обусловлены наличием в механизме травмы элемента сдавления тканей. Классификация открытых неогнестрельныч диафизарных и метафизарных переломов длинных трубчатых костей (по А. В. Каплану и О. Н. Марковой) Локализация перелома: Верхний или нижний метаэпифиз плечевой, локтевой, лучевой, бедренной, большеберцовой, малоберцовой костей. Верхняя, средняя, нижняя треть диафиза плечевой, локтевой, лучевой, бедренной, большеберцовой, малоберцовой костей Вид перелома: Поперечный, косой, винтообразный, крупнооскольчатый, мелкооскольчатый, двойной (без смещения и со смещением отломков)
При открытых диафизарных переломах IV типа имеется нарушение жизнеспособности конечности за счет размозжения, раздробления и раздавливания всех мягких тканей и кости или за счет повреждения магистральных артерий. Решающее значение в судьбе конечности и течении открытого перелома имеет уровень и обширность повреждения артерии, тяжесть и размер разрушения мягких тканей и кости. Каждый открытый перелом следует считать бактериально загрязненным. При микробной инвазии раны может развиться раневое инфекционное осложнение (гнойное, гнилостное, анаэробное, столбняк). К факторам, способствующим развитию инфекционных осложнений, относятся обширность повреждений, наличие нежизнеспособных тканей, нарушение кровообращения, трофики, ослабление иммунитета. Имеет значение расположение раны, локализация открытого перелома. Так, открытые повреждения на передней поверхности голени чаще осложняются развитием остеомиелита. Профилактика раневой инфекции является одной из главных задач лечения открытых повреждений.
Травматический остеомиелит – одно из осложнений переломов челюстей, наиболее часто встречается на нижней челюсти, верхняя челюсть поражается намного реже. Данная патология – это инфекционное гнойно-некротическое воспалительное заболевание неповрежденной при травме костной ткани челюсти, развивается на удалении от щели перелома. Причинные факторы Существует ряд факторов, при наличии которых увеличивается риск развития остеомиелитического процесса в костной ткани после переломов челюстей: · Позднее обращение за медицинской помощью (застарелые переломы) · Некачественная иммобилизация фрагментов · Наличие зубов или корней в щели перелома · Наличие около перелома зубов с инфекционными очагами (периодонтиты, хронические периоститы, кисты) · Разрывы слизистой альвеолярной части, вследствие чего в костную ткань может проникнуть инфекция · Нарушение кровоснабжения отломков и мягких тканей в области перелома · Несоблюдение пациентом лечебного режима · Неадекватная гигиена ротовой полости · Снижение иммунитета больного Стоит отметить, что не все воспалительные явления в костной ткани, развивающиеся после переломов, следует относить к травматическому остеомиелиту. Так, если воспаление наблюдается в щели перелома или в рядом расположенных тканях, данное осложнение является нагноением раны. Травматический остеомиелитический процесс развивается на удалении от щели перелома. Клиническая картина Острый процесс В начале острой фазы данного вида остеомиелита общие симптомы выражены не сильно, что обусловлено постепенным распространением инфекции в костную ткань. Через несколько дней поднимается температура, нарушается сон и аппетит, появляется головная боль и потливость. Пациент жалуется на усиление болезненных ощущений в области перелома, отмечает появление неприятного запаха изо рта. При переломах нижней челюсти некоторые пациенты чувствуют онемение кожи подбородка и щеки (симптом Венсана). При обследовании больного обнаруживается отек и инфильтрация мягких тканей, локализующихся в области перелома. Впоследствии развиваются абсцессы и флегмоны. Из лунки удаленного зуба или из карманов рядом стоящих зубов может выделяться гнойный экссудат. Хронический процесс После лечения острого остеомиелитического процесса общее состояние пациента значительно улучшается, однако полного излечения не происходит, и заболевание перетекает в хроническую форму. Характерным симптомом данной формы остеомиелита является наличие свищевых ходов, как на слизистой оболочке (обычно рядом с линией перелома), так и на кожной поверхности. Также при хроническом процессе происходит деструкция костной ткани с образованием секвестров – отторгнувшихся участков кости. Однако в челюсти происходят не только деструктивные, но и репаративные процессы, что приводит к образованию новой костной ткани и, как следствие, изменение конфигурации лица. Диагностика Диагноз острого травматического остеомиелита ставится на основании данных анамнеза (наличие травмы челюсти в прошлом), характерной клинической картины (для острого остеомиелита), а также описания рентгеновских снимков, на которых будет определяться линия перелома. Рентгенография хронической формы показывает очаги деструкции костной ткани, присутствуют секвестры – участки затемнения неправильной формы, окруженные полосой просветления. Лечение Острая форма требует проведения первичной хирургической обработки гнойных очагов, удаления зуба, расположенного в щели перелома, надежной иммобилизации отломков, а также комплексной противовоспалительной терапии (антибактериальная, десенсибилизирующая, общеукрепляющая). При хроническом процессе основные усилия должны быть направлены на профилактику развития острой воспалительной реакции и укрепление иммунитета больного. Назначается витаминотерапия, физиотерпевтические процедуры (УВЧ), полноценное питание (по белкам, жирам и углеводам). Обязательно проведение секвестрэктомии – удаления секвестров. Меры профилактики При переломе челюсти очень важно провести следующие манипуляции для предупреждения развития осложнения в виде остеомиелита: 1. Удалить зуб, расположенный в щели перелома. Также подлежат удалению соседние зубы с очагами хронической инфекции 2. Сопоставление отломков и их прочная иммобилизация – должны быть проведены как можно раньше 3. Назначение антибактериальных препаратов 4. Тщательное соблюдение гигиены ротовой полости 5. Общеукрепляющая терапия 6. Препараты для улучшения микроциркуляции в костной ткани – важно создать условия для восстановления кровотока в отломках 7. История травматологии и ортопедии не может быть отделена от истории хирургии и медицины России в целом. Травматология, суть хирургия повреждений, прародительница всех хирургических специальностей, получила свое развитие в результате неизбежности получения травм и ранений во все времена и народы. С.С. Юдин виртуозно владел ортопедической техникой, создал собственные модели ортопедических столов, пропагандировал активные методы лечения переломов (в том числе, погружным методом остеосинтеза по Lane), однако необходимость, в конечном итоге, не согласиться с корифеем хирургии и выделить травматологию опорно-двигательного аппарата в отдельную хирургическую специальность стала очевидной. Прогресс в анестезиологии, асептике и антисептике, металловедении и биомеханике определил роль травматологии и ортопедии как вполне сольную, способную вести одну из главных партий в общей постановке медицинской драмы. В 1707 г. было открыто первое Российское профессиональное медицинское заведение – Московская медико-хирургическая школа, задолго до университетской подготовки обеспечивавшее пополнение лекарского института. Голландец Н. Бидлоо, приглашенный Петром 1 для организации этой школы, написал «Наставление по хирургии», на многие годы ставшим основным учебно-практическим пособием в хирургии. Удивительно просто и логично Бидлоо формулировал постулаты хирургии. Нельзя не привести его определение хирургии и основных ее понятий: «Хирургия это предмет, созданный опытом, на основе познания и изучения хорошо сложенного человеческого тела, для восстановления и сохранения неестественно измененного случайными болезнями тела и красоты его, что достигается приложением рук извне, применением внутрь лекарств, а также инструментов. К хирургии относятся анатомия, химия, ботаника и операция. Последнее есть хирургическое вмешательство, сознательно и научно применяемое на больных частях человеческого тела, осуществляемое для сохранения, восстановления и красоты его». После Александровской реформы 1802-04 гг. в России были утверждены уставы Московского, Казанского, Харьковского, Дерптского и Виленского университетов. К этому времени в Европе существовали немецкая и французская школы подготовки врачей, различающиеся в методах обучения студентов. Берлинский университет пропагандировал этапное «внедрение» обучающихся в клинику, отдавая предпочтение постоянной работе у постели больного. Профессора обязаны были формировать клиническое мышление и, по образному выражению И.Франка, научить студентов думать у постели больного, тем самым, постигая великое искусство врачебного сомнения (Сточик А.М. с соав., 1999). Французская школа, преследовавшая подготовку большего числа врачей, в основу преподавания положила лекционные циклы и клинические разборы больных в аудитории, а также самостоятельную работу в клинике и в библиотеке. Российские университеты слишком долго и мучительно внедряли зарубежные принципы подготовки врачей, остановившись в конечном итоге на организации преподавания в соответствии с опытом немецкой школы. В 1809 г. с приходом М.Я. Мудрова в Московский университет утвердилась школа поэтапного клинико-теоретического образования. Первым этапом развития клинической травматологии следует признать начало 19 века, когда наполеоновские войны ввергли Европу и Россию в травматическую эпидемию. Это этап военно-полевой хирургии. Вслед за открытием медицинского факультета Московского университета (1766) потребность в большем количестве образованных врачей была реализована открытием Петербургской медико-хирургической академии (1798). Первый президент академии Я.Виллие будучи лейб-хирургом и искусным оператором проявил себя талантливым организатором во время Аустерлицкого сражения, прусской кампании 1807 г. Этот период по праву можно назвать торжеством русской военно-полевой хирургии. «Пруссия в отношении исправления своих врачебных заведений многим обязана образцу,поданному ей в сем отношении Россиею» (В.А. Долинин, 1984). Действия полевых хирургов в период Отечественной войны 1812 г. были высокопрофессиональными и можно с уверенностью сказать о том, что этот период является периодом становления российской военно-полевой хирургии и травматологии опорно-двигательного аппарата одновременно. «Хирургия – предмет, которым я почти не занимался в Москве. Она была для меня в то время наукой неприглядной и вовсе непонятной. Итак, я окончил курс; не делал ни одной операции, не исключая кровопускания и выдергивания зубов, и не только на живом, но и на трупе не сделал ни одной и даже не видал ни одной сделанной на трупе операции. Хорош я был лекарь с моим дипломом, дававшим мне право на жизнь и смерть, не видав ни однажды тифозного больного, не имев ни разу ланцета в руках». Так писал в своих воспоминаниях гений мировой медицины и хирургии, основоположник реконструктивной травматологии опорно-двигательного аппарата, выдающийся военно-полевой хирург Н.И.Пирогов.
Пироговский период – это практически травматолого-ортопедический этап развития и расцвета отечественной науки. Под руководством Н.И. Пирогова были защищены первые отечественные научные работы, посвященные травматологии и ортопедии: «О косолапости и конской стопе, излечиваемые перерезкой ахиллова сухожилия» (Ф.Руин, 1837); «О рассечении ахиллова сухожилия» (О.Рееканпф, 1838); «Насильственное выправление анкилоза колена» (Л.Беккерс, 1860). Период, охватывающий середину и конец 19-го века, это золотой век травматологии и ортопедии, во время которого с внедрением учения Листера об антисептике, количество и качество операций на костно-суставном аппарате значительно возросло и, вслед за хирургическим лечением открытых повреждений, травматология вступила на тропу анатомического восстановления закрытых переломов. Характеризуя этот этап необходимо вспомнить тяжкий путь становления отечественной травматологии в этот период развития, особенно в отношении профилактики и лечении гнойно-пиемических осложнений. В.А.Басов, московский хирург-виртуоз, учитель Н.В.Склифосовского, на целых 10 лет опередил Mathijsen и Пирогова в применении гипсовой иммобилизации при переломах «заднего отростка локтевой кости» (1843). Однако из воспоминаний другого его ученика, профессора Н.А.Вельяминова можно только догадываться о том, как выживали больные после оперативных вмешательств: «Что же мы видели в клинике Басова? Изумительную технику, такую, какой, пожалуй, теперь не увидеть, и … пиемию, септицемию, рожу и дифтерит ран – одну из разновидностей госпитального «антонова огня». В клинике Новацкого, в Ново-Екатериненской больнице – только гнило- и гноекровие, госпитальную гангрену, иногда столбняк». Постепенно листеровские повязки, а затем методы стерилизации белья и инструментария принесли свои благотворные плоды, позволившие Н.В.Склифосовскому вписать свое имя в историю оперативной травматологии благодаря разработанному им костнопластическому методу лечения ложных суставов костей по типу «русского замка».
В 1895 г. курс ортопедии стал вести профессор Г.И.Турнер (фото), который в 1900 г. основал первую в России ортопедическую клинику. «Под покровом материнского дерева (хирургия) мы будем работать рука об руку, продолжая учиться в сфере широкого смелого размаха кровавой хирургии». Так охарактеризовал задачи новой отрасли медицины Г.И.Турнер, тем самым, подтвердив законное происхождение ортопедии из клана хирургии и травматологии. Замечательные работы Г.И.Турнера в области лечения переломов проксимального отдела бедренной кости, введение понятия «неврологических отголосков» переломов, диагностика повреждений менисков коленного сустава, лечение деформаций стопы и позвоночника на многие годы определили лечебную тактику отечественных клиницистов. Методическое, т.е. осмысленное и, следовательно, профессиональное применение скелетного вытяжения и гипсовой повязки при переломах и деформациях, корригирующие остеоклазии позволили Российской школе ортопедии благодаря Г.И.Турнеру в определенной мере опередить в своем развитии технику лечения переломов Bohler’a. В Казани в конце Х1Х века на базе хирургической клиники профессор Студентский Н.П. начал вести курс ортопедии, при этом им был написан собственный учебник, который можно считать первым руководством по ортопедии в России.
Перед первой мировой войной в Харькове был создан Украинский центр ортопедии – Медико-механический институт, руководителем которого стал К.Ф.Вегнер (фото). Школа Вегнера имела свои направления и создала учение о функциональном лечении переломов. Методом тщательной репозиции с учетом физиологии мышц и биомеханики суставов в условиях дистракции и компрессии при помощи системы скелетного вытяжения можно было добиться совершенной регенерации в области перелома без риска хирургического вмешательства. Совершенство функционального консервативного метода доказывает, из воспоминаний В.Д. Чаклина (2000 г.), история с написанием докторской диссертации будущего руководителя Харьковского НИИ травматологии и ортопедии М.И.Ситенко: «За несколько лет М.И.Ситенко мог собрать только 6 случаев лечения псевдоартрозов с применением костной пластики. Такова была редкость возникновения псевдоартрозов при бескровном функциональном лечении». Харьковская школа травматологии и ортопедии выдвинула в число корифеев Я.Г.Дуброва и В.Д.Чаклина, которые в последующем явились основателями собственной плеяды учеников Москвы, Подмосковья и Урала. Я.Г. Дубров впервые методически разработал оперативное лечение переломов бедренной кости с использованием интрамедуллярного остеосинтеза (1949). Отличающийся от метода Kuntcher’a ретроградный остеосинтез без рассверливания костномозгового канала стал классическим методом оперативного лечения переломов бедренной кости. Очень жаль, что Яков Григорьевич оставил этот метод без дальнейшей разработки. Активное применение интрамедуллярного остеосинтеза с блокированием штифта за рубежом и уже в нашей стране практически на всех длинных костях в настоящее время является «золотым стандартом». В.Д. Чаклин оставил неизгладимый след в области травматологии и ортопедии.
В 1947 г. с созданием Всесоюзного общества травматологов-ортопедов отечественная травматология и ортопедия получила статус государственной службы, основными задачами которой стали профилактика травматизма, лечение переломов и снижение инвалидности, изучение биологических и физиологических закономерностей регенерации костной ткани. Первые Всесоюзные съезды травматологов-ортопедов (1963,1969) подвели итоги и определили новые задачи советского периода развития службы. Наука перешла в государственное ведение, а ее развитие определял государственный заказ. В этот период главенствует понятие «первичного» заживления перелома, в сегодняшние дни вызывающее даже в устах такого выдающегося ученого как А.В.Каплан (1970) определенное сомнение. «Сохранность внутиркостномозговой сосудистой сети обеспечивает сращение перелома при условии правильной адаптации и неподвижности отломков. Периостальная кровеносная сеть в этих условиях большого значения для сращения перелома не имеет». Во-первых, в 60-70 годы ХХ столетия в нашей стране абсолютно стабильного остеосинтеза не было. Накостные пластины были тонкими и не могли обеспечить требуемую обездвиженность отломков, особенно бедренной кости. Возможность обеспечения абсолютной стабильности при физиологической ретракции мышц невозможно. Более поздние работы В.П.Охотского, посвященные интрамедуллярному остеосинтезу с рассверливанием костномозгового канала, подтвердили своими результатами преимущество периостального кровообращения в заживлении перелома. Применение массивных штифтов не убивало эндоостальное кровообращение, последнее жило в результате стабильности и возможности регенерации мышц и надкостницы. В дальнейшем, школа травматологов НИИ СП им. Н В.Склифосовского под руководством профессора В.П.Охотского доказала возможность эффективного лечения диафизарных и метаэпифизарных переломов функциональным методом, в основу которого была заложена идея ранней активизации и оставления свободными смежные перелому суставы. Остающееся смещение отломков, не противоречащее восстановлению длины сегмента и исключающее ротационный компонент, не препятствовало заживлению перелома, функциональной перестройке костной мозоли и восстановлению функции суставов. Какой же тип заживления перелома при таком методе лечения, первичный или вторичный? Благодаря какому механизму кровоснабжения наступило выздоровление конечности, периостальному или эндостальному? Очевидно, следует оставить споры о том, что первично, яйцо или курица. Более того, необходимо исключить из рассуждений об остеогенезе возможность его стимуляции. Перелому суждено зажить или нет, и зависит этот исход от характера разрушения сегмента, биомеханизма травмы и применяемого лечения. Современная тактика раннего остеосинтеза, принцип единой гематомы, использование анатомически адаптированных конструкций с угловой стабильностью (пластины и штифты с блокирующими винтами) в условиях малоинвазивной техники обеспечивают благоприятные условия для реституции костной ткани. В случаях предвидимого замедления заживления перелома необходимо во время сменить технику лечения. Можем ли мы управлять природой репаративных процессов, т.е. возможны ли приемы для управляемого остеогенеза? Как известно, в основе любого восстановительного процесса поврежденной ткани находится ее васкуляризация. Сохранение местного кровообращения, минимальная инвазивность при лечении перелома уже могут быть определены как механизмы управления остеогенезом. Далее существуют приемы создания межотломковой компрессии и дистракции, позволяющие стабилизировать отломки, а затем, по мере накопления пластических материалов в матрице костной мозоли, распределять их при помощи дистракции по длине и ширине дефекта. Перечисленные приемы управления остеогенезом явились отправной точкой биологического закона Г.А.Илизарова (фото) о восстановлении костной ткани в условиях дозированной дистракции. Пройдя тернистый путь неординарного ученого, per aspera ad astrum, Г.А.Илизаров создал Всесоюзную школу травматологов-ортопедов, использующих метод компрессионно-дистракционного остеосинтеза в любой клинике страны. В настоящее время этот метод имеет свою довольно обширную научно-практическую нишу: исправление врожденных и приобретенных деформаций, замещение дефектов кости, лечение остеомиелита и ложных суставов, первичный остеосинтез при открытых и инфицированных переломах. В определенной степени можно говорить об универсальности метода, но никак о панацеи. Примеров дискредитации, осложнений и ошибок привести можно столько же, как и при любом другом методе лечения. Г.А.Илизаров создал учение, которое может только развиваться в соответствии с новыми знаниями и новыми технологическими разработками. Новое поколение аппаратов внеочаговой фиксации переломов, гибридное использование спице-стержневых комплектаций, а также сочетание погружного и наружного остеосинтезов не противоречит методу Илизарова, а лишь способствует его развитию. Артропластика крупных суставов, т.е. хирургическое восстановление функции суставов, является актуальным предметом исследований клинической травматологии и ортопедии. Анкилозы суставов в порочном положении, ревматоидный полиартрит, туберкузез суставов, переломы шейки бедренной кости и коксартрозы различной этиологии являются теми заболеваниями, при которых пациенты даже в молодом возрасте вынуждены быть прикованными к постели или передвигаться при помощи дополнительной опоры. В конце 50-х годов ХХ века в Советском Союзе появились работы Я.Л.Цивьяна и К.М.Сиваша о внутрисуставном замещении тазобедренного сустава. В последующем тотальное эндопротезирование тазобедренного сустава, т.е. замена бедренного и вертлужного компонентов с использованием оригинальной конструкции принесло К.М.Сивашу мировое признание. Металл-металлическая пара, как показали будущие исследования, является технологическим стандартом низкофрикционного принципа работы узла трения. В 70-е годы этого же столетия отечественная травматология-ортопедия обогатилась первым отечественным тотальным эндопротезом с полимерно-металлической парой трения (И.И. Мовшович, Н.С. Гаврюшенко). Таким образом, к концу ХХ столетия отечественная травматология-ортопедия имела все необходимое для того, чтобы считаться ведущей мировой наукой, а в некоторых вопросах теории и практики обладала законным приоритетом. В чем видится будущее отечественной ортопедии и травматологии? Современные технологии в лечении травм опорно-двигательного аппарата и заболеваний суставов и позвоночника подразумевают хирургические методы коррекции и стабилизации, обеспечивающие эффективную реабилитацию пациентов. Одной из национальных проблем является тяжелая сочетанная и множественная травма (политравма), приводящая к летальности и инвалидности более чем в 80 % случаев. Приоритетным направлением в улучшении результатов лечения больных с политравмой является организация всех процессов диагностики, реанимации и хирургических пособий на основе своевременности и целесообразности. Алгоритм лечебно-диагностического процесса, реализуемый госпитальной командой, в сущности, является больничной концепцией. Больничная концепция означает единодушное понимание патогенеза сочетанной травмы и принципы лечения во взаимодействии всех специалистов. К примеру, если больному с сочетанной травмой живота и таза одновременно осуществляется лапаротомия и остеосинтез тазового кольца аппаратом наружной фиксации, то это означает логичное взаимодействие хирургов, травматологов и анестезиологов, приводящее к лечению шока, остановке кровотечения и, в итоге, положительному результату. В противном случае, нефиксированное тазовое кольцо остается очагом болевой импульсации и продолжающегося кровотечения. При переломах бедренной кости, когда больной находится на скелетном вытяжении, полноценное лечение шока невозможно, и лишь своевременный остеосинтез бедренной кости, приводящей к стабильной фиксации перелома, оказывает наряду с реанимационными мероприятиями противошоковый эффект. Не менее важным является временной фактор для производства первичной хирургической обработки ран при общем тяжелом состоянии больного. Если нет продолжающегося наружного кровотечения, операция должна быть отсрочена на период, необходимый для проведения инфузионной терапии, обезболивания и общесоматического лечения. Проведение операции на фоне шока приведет к дополнительной кровопотери, развитию дистресс-синдрома, коагулопатии, анемии и гипоксии. Таким образом, решение проблемы лечения политравмы возможно при соблюдении концептуальной модели в каждом отдельном госпитальном учреждении, естественно на основании мирового опыта и патогенеза травматической болезни. Виды остеосинтеза. Это ключевой вопрос в травматологии, чем лучше фиксировать перелом? На сегодняшний день выдумать очередной «велосипед» очень трудно, да и не нужно. Ведущие производители имплантатов для мирового рынка в первую очередь оснащены техническими атрибутами испытания создаваемых конструкций в условиях их биомеханического поведения. Дизайн самого изделия и материал, из которого оно изготовлено, влияют на поведенческие характеристики имплантата; анатомически предизогнутые пластины и гвозди отличаются лучшими биомеханическими характеристиками. Остеосинтез является реконструктивной операцией и выбор фиксатора абсолютно индивидуален, учитывая морфологию перелома, качество кости и общее состояние самого больного. Высокие технологии остеосинтеза сами по себе не являются способом заживления перелома. Хирургическая техника и соблюдение протокола операции вырабатываются в процессе первичного обучения хирурга (базовый курс) и последующего совершенствования (продвинутый курс). Эндопротезирование суставов стало рутинным мероприятием. Использование имплантатов ведущих мировых производителей полностью перекрывает потребность цементного, бесцементного и гибридного эндопротезирования. Вместе с тем, именно в нашей стране компанией МАТИ-Имплант на базе серьезных материаловедческих исследований была разработана и внедрена в практику титановая головка, по своим трибологическим характеристикам отвечающая стандарту в паре трения полиэтилен-металл. Керамическая пара трения, а именно AlO2 – AlO2 (Ceraver, France), имеет явное преимущество в семействе тазобедренных суставов, что доказывают клинические наблюдения на протяжении 10 лет. Замена коленного сустава является более сложной биомеханической проблемой в виду особенностей его кинетики и кинематики. В эффекте этой операции заложен баланс боковых связок и свободная трансляция искусственных мыщелков бедренной кости по платформе большеберцовой кости. Широкий контакт между металлом бедренного компонента и полиэтиленом платформы большеберцовой кости является залогом устойчивости сустава к выработке продуктов износа полиэтилена и нестабильности в результате асептического воспаления. Одним из перспективных направлений в эндопротезировании поврежденных структур опорно-двигательного аппарата является разработка искусственных связок и сухожилий. Отечественной компанией ДОНА-М и кафедрой травматологии и ортопедии РУДН создан хирургический набор и имплантаты из полиэстера оригинального плетения для замены связок коленного сустава, пяточного сухожилия, разгибательного аппарата голени, связок ключично-клювовидного сочленения. Сколько бы не было дискуссий о преимуществах собственных тканей для замены поврежденных сухожильно-связочных образований, следует помнить о простой истине: ничего лишнего в человеческом организме нет, а также сухожилие не может служить адекватным материалом для замены абсолютно иной структуры, которой является передняя крестообразная связка. Наш опыт применения искусственных связок для коленного сустава на протяжении 10 лет позволяет считать эндопротезирование связочного аппарата адекватным поставленным задачам - восстановление стабильности сустава, отсутствие отторжения имплантата и реактивности на него, высокий реабилитационный эффект. Таким образом, отечественная травматология как наука и часть практической хирургии имеет все основания быть в мировом потоке развития. Пусть это не сколько собственные достижения, а внедрение зарубежных инноваций, но это тоже опыт и возможность для анализа и совершенствования.
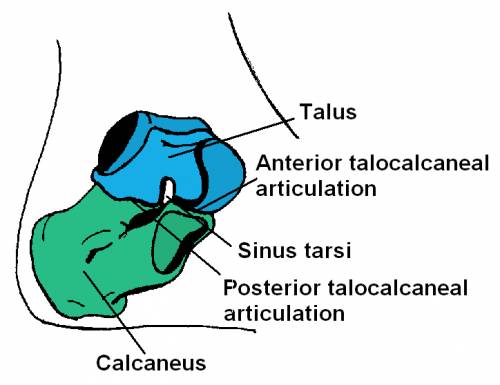
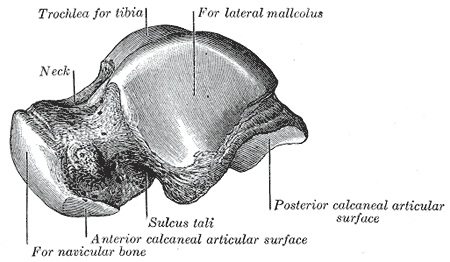
Тара́нная кость (лат. talus; иногда употребляются эквиваленты надпяточная кость и astragalus) — одна из костей плюсны, формирующая нижнюю часть голеностопного состава посредством соединения с больше- и малоберцовой костями. Снизу таранная кость соединяется с пяточной костью, а спереди — с ладьевидной. Посредством этих сочленений таранная кость передаёт вес тела на всю стопу. Таранная кость является второй по величине среди костей плюсны; процент покрытия её суставным хрящом является наибольшим среди всех костей тела человека. Таранная кость находится между большеберцовой и пяточной костями. Она может сломаться при падении с высоты на ноги. При этом таранная кость как бы сдавливается между большеберцовой и пяточной костями. Такой же механизм травмы, но при падении на пятки, приводит к перелому шейки таранной кости, что бывает чаще всего.
Изредка, при падении на стопу в положении подошвенного сгибания («на цыпочки») возникает перелом заднего отростка таранной кости. Возможно возникновение перелома шейки таранной кости с вывихом ее тела, или вывиха тела и головки таранной кости. Такое сочетание считается неблагоприятным для дальнейшего лечения.
При переломе таранной кости существует большой риск ее некроза, что ведет за собой нарушение функции голеностопного сустава. Пациенты жалуются на боли в области перелома. Возникает значительный отек окружающих тканей. Контуры голеностопного сустава сглаживаются. При наличиях смещения отломков наблюдается деформация стопы. Характер перелома и степень смещения отломков уточняют при рентгенологическом исследовании. Иногда возникают трудности с диагностикой перелома, если у пациента имеется аномалия развития – добавочная треугольная кость. В этом случае помогают боковые рентгенограммы голеностопного сустава. Дата добавления: 2015-12-15 | Просмотры: 3287 | Нарушение авторских прав |