|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
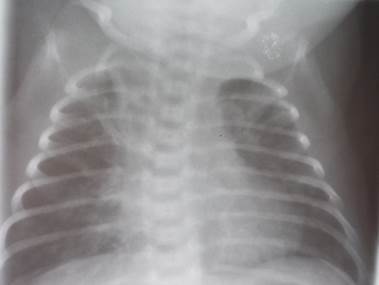
Диагностические ключи. Задача 1. Врожденная цитомегаловирусная инфекцияЗадача 1. Врожденная цитомегаловирусная инфекция. Судорожный синдром, гепатит. Задача 2. Врожденный токсоплазмоз, менингоэнцефалит, судорожный синдром, гидроцефалия. Задача 3. Врожденная краснуха; врожденный порок серд- Задача 4. Ранний врожденный сифилис, сифилитическая пузырчатка, ринит. Задержка внутриутробного развития плода. Задача 5. Врожденная герпетическая инфекция, пораже- Задача 6. Ранний неонатальный сепсис, септикопиемия (гнойный менингит, двусторонняя деструктивная пневмония, гнойный омфалит). Недоношенность 35–36 нед., низкая масса тела при рождении. Задача 7. Флегмона передней брюшной стенки. Тромбофлебит пупочной вены. Задача 8. Везикулопустулез. Задача 9. Омфалит. Задача 10. Пузырчатка новорожденных. Респираторные заболевания. Респираторный дистресс-синдром Новорожденных. Бронхолегочная Дисплазия. Пневмонии. Острый бронхиолит. Синдром внезапной младенческой смерти Задача 1 Мальчик от матери 26 лет, с осложненным соматическим анамнезом (сахарный диабет), от I многоплодной беременности, протекавшей с угрозой прерывания в первом и третьем триместрах, от I оперативных родов кесаревым сечением на 29-й нед. в связи с влагалищным кровотечением. Ребенок второй из двойни. При рождении: масса тела 1300 г, длина 37 см, оценка по шкале Апгар – 4/5 баллов. Через 15 мин после рождения отмечалось появление тахипноэ до 85 вдохов в минуту, западение грудины на вдохе, еле заметное раздувание крыльев носа. При дыхании комнатным воздухом отмечался цианоз носогубного треугольника, при аускультации – экспираторные шумы, ослабленное дыхание, в связи с чем ребенок был переведен в отделение интенсивной терапии. На момент осмотра возраст ребенка составляет 10 ч. Кислотно-основное состояние и газы крови: рH – 7,27; ВЕ – 6,2; РаСО2 – 70 мм рт. ст.; РаО2 – 35 мм рт. ст. На рентгенограмме органов грудной клетки: диффузное снижение прозрачности легочных полей, воздушная бронхограмма (рис. 1). В экспресс-анализе крови лейкоциты – 18х109/л.
Рис. 1. Рентгенограмма органов грудной клетки Вопросы: 1. Поставьте и обоснуйте предварительный диагноз у ре- 2. Какие шкалы используются для оценки степени дыхательной недостаточности у новорожденных с данным заболеванием? 3. Каков патогенез заболевания? 4. Укажите факторы риска развития заболевания у пациента. 5. Проведите дифференциальный диагноз. 6. Как вы интерпретируете данные лабораторного обследования? 7. Какую патогенетическую терапию необходимо проводить? Какие препараты вам известны? 8. Как проводится антенатальная профилактика данного заболевания?
Задача 2
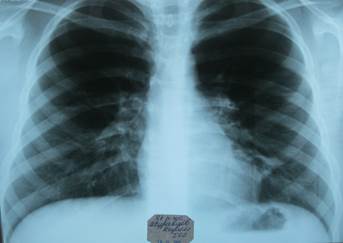
Мальчик от I беременности, протекавшей с угрозой пре- Роды на 28-й нед. путем кесарева сечения. Воды светлые. Масса при рождении – 990 г, рост – 33 см, оценка по шкале Апгар – 4/5 баллов. Состояние при рождении тяжелое за счет респираторного дистресс-синдрома новорожденных, в связи с чем ребенок был переведен на ИВЛ. С рождения на- Проведение ИВЛ осложнилось пневмонией. В возрасте 45 сут жизни ребенок был экстубирован. При осмотре ребенка в возрасте 2 мес. 7 дней (постконцептальный возраст – 37 нед.) находится в отделении патологии новорожденных, состояние тяжелое. В покое отмечается периоральный, периорбитальный цианоз. Мальчик остается кислородозависимым: сатурация кислородом (SаО2) 90–92% в покое при подаче увлажненного кислорода через кислородную палатку (FiO2 выше 30%), при отлучении от кислорода и беспокойстве cатурация снижается до 84–85%. В дыхании участвует вспомогательная мускулатура. При аускультации на фоне ослабленного дыхания выслушиваются влажные разнокалиберные хрипы, рассеянные сухие хрипы. Рентгенография грудной клетки: очагово-инфильтра- ЭХО-КГ: данных за врожденный порок сердца не получено. Трикуспидальная регургитация 2+. Систолическое давление в легочной артерии – 40 мм рт. ст. (норма – до 30 мм рт.ст.). Вопросы: 1. Поставьте диагноз. 2. Перечислите критерии постановки диагноза. 3. О какой форме (фенотипе) заболевания можно думать и почему? 4. Какие факторы риска данного заболевания присутствуют у ребенка? 5. Какой критерий используется для оценки тяжести заболевания? Оцените тяжесть заболевания у пациента. 6. Развитие какого осложнения можно заподозрить у ре- 7. Какие лекарственные препараты с доказанной эффек- 8. Какое поражение со стороны органа зрения типично для таких пациентов? Как оно связано с данным заболеванием?
Задача 3
Девочка А. родилась от матери 20 лет, от I беременности, во время беременности – повторные обострения хронического пиелонефрита. В родильном доме во влагалищных мазках матери обнаружен стрептококк группы В – Streptococcus agalactiae. Роды срочные на 39–40-й нед. в головном предлежании, длительный безводный промежуток (26 ч). Масса при рождении – 3300 г, рост – 52 см. Оценка по шкале Апгар – 8/9 баллов. Приложена к груди в родильном зале. Ухудшение общего состояния наблюдалось с 18-го ч жиз- Общий анализ крови: Hb – 180 г/л; эритроциты – 5,0х1012/л; лейкоциты – 35х109/л, п/я – 21%, с/я – 50%, лимфоциты – 20%, моноциты – 9%. Мазок из зева (предварительные результаты) – грамположительные кокки, расположенные цепочками. В возрасте 20 ч жизни состояние тяжелое, стонет, наблюдается разлитой цианоз, на дополнительном кислороде через кислородную палатку, отмечается выраженное втяжение подре- Кислотно-основное состояние и газы крови: рH – 7,10; PаO2 – 69 мм рт. ст.; BE – 7 ммоль/л. Вопросы: 1. Сформулируйте предварительный диагноз. 2. Какие критерии диагностики данного заболевания вам известны? 3. Оцените результаты лабораторных исследований. Ка- 4. Какие дополнительные методы исследования помогут вам при постановке клинического диагноза? 5. Какова предположительная этиология заболевания? Кто, скорее всего, является источником возбудителя? Каким образом происходит передача? 6. Составьте план лечения. Задача 4
Мальчик М., 5,5 мес., заболел ОРЗ после контакта со старшей сестрой 4 лет, посещающей детский сад. Заболевание развилось постепенно с затруднения носового дыхания, легкого подкашливания. Температура тела 37,2 оС. На третий день болезни мама обратила внимание на появление частого дыхания, возникли трудности при кормлении. При амбулаторном осмотр е – состояние средней тяжести, самочувствие страдает мало, ребенок веселый. Кожные покровы бледные, периоральный цианоз при физической нагрузке. ЧД – 56 в минуту, ЧСС – 148 в минуту. Носовое дыхание умеренно затруднено, отделяемого при осмотре нет. Груд- Из анамнеза. Ребенок от второй физиологически протекавшей беременности, вторых срочных родов. Находится на смешанном вскармливании. Семейный и личный анамнез по атопическим заболеваниям не отягощен. На рентгенограмме органов грудной клетки: очаговых инфильтративных теней нет, легочные поля повышенной прозрачности, ребра расположены горизонтально, диафрагма уплощена (рис. 2). Пульсоксиметрия: SaO2 – 93%.
Рис. 2. Рентгенограмма органов грудной клетки Вопросы: 1. Какое заболевание наиболее вероятно у больного? 2. Какой вирус наиболее часто вызывает данное заболевание? 3. Какой механизм является основным в развитии бронхиальной обструкции при данном заболевании? 4. Какие анатомо-физиологические особенности органов дыхания предрасполагают к более частому развитию заболевания у маленьких детей? 5. С чем может быть связано увеличение печени при паль- 6. Оцените результаты дополнительных методов обследования. 7. Оцените тяжесть течения болезни. Нуждается ли ребенок в госпитализации? 8. Какое лечение следует назначить больному? Задача 5
Мальчик в возрасте 2,5 мес. госпитализирован в связи с течением ОРВИ. Известно, что мальчик от женщины с отягощенным гинекологическим (сальпингоофорит, эрозия шейки матки), соматическим (гастрит, язвенная болезнь 12-перст- При поступлении состояние тяжелое. Температура тела – 37,5 °С. Кожные покровы бледные с «мраморным» рисунком, периоральный цианоз. Носовое дыхание затруднено, слизистое от- На рентгенограмме органов грудной клетки – вздутие легочной ткани, очагово-инфильтративные изменения не определяются, сегментарный ателектаз в проекции верхней доли правого дегкого, легочный рисунок не усилен, тень сердца не расширена (рис. 3). Экспресс-тест на респираторно-синтициальный вирус (мазок из носоглотки, ПЦР) – положительный. Общий анализ крови: Hb – 141 г/л; эритроциты – 5,13х1012/л; лейкоциты – 11,6х109/л, п/я – 2%, с/я – 35%, лимфоциты – 51%, моноциты – 12%; СОЭ – 2 мм/ч. Пульсоксиметрия: SаО2 – 87%.
Рис. 3. Рентгенограмма органов грудной клетки Вопросы: 1. Поставьте и обоснуйте диагноз. Оцените тяжесть заболевания. 2. Какие факторы риска тяжелого течения данной инфекции вам известны? 3. Какие признаки дыхательной недостаточности выявляются у ребенка? Какое обследование определяет степень дыхательной недостаточности? 4. Оцените результат общего анализа крови. 5. Нуждается ли ребенок в назначении кислородотерапии и почему? 6. Какая терапия может быть назначена ребенку? Какие средства имеют доказанную эффективность при данном заболевании? 7. Как проводится профилактика данной инфекции у детей групп риска тяжелого течения?
Задача 6 Девочка, М., 3 года 10 мес., осмотрена педиатром на третий день болезни, в течение которых мама отмечала вялость ребенка, повышение температуры тела до субфебрильных цифр, насморк, нечастый кашель. Участковым педиатром была диагностирована ОРВИ, назначено симптоматическое лечение с положительным эффектом. Однако на пятый день от начала болезни у ребенка вновь повысилась температура тела до 38,6 оС, усилился кашель. Мать вновь вызвала врача. При повторном осмотре: самочувствие нарушено, капризная. Кожные покровы бледные, чистые. Зев гиперемирован. Кашель влажный малопродуктивный. ЧД – 48 в минуту. Одышки нет. Аускультативно дыхание жесткое, ослаблено в межлопаточной области справа, там же выслушиваются влажные мелкопузырчатые хрипы. Тоны сердца громкие, ритмичные. ЧСС – 100 в минуту. Живот мягкий, безболезненный. Печень +1,0 см. Селезенка не пальпируется. Физиологически отправления в норме. Девочка была госпитализирована. Общий анализ крови: Hb – 124 г/л; эритроциты 4,2х1012/л; цв. показатель – 0,89; тромбоциты – 223х109/л; лейкоциты – 15,3х109/л, п/я – 3%, с/я – 62%, лимфоциты – 34%, моноциты – 1%; СОЭ – 16 мм/ч. Рентгенологическое исследование органов грудной клетки: снижение пневматизации за счет воспалительной инфильтрации в проекции верхней доли правого легкого с четкими вогнутыми верхним и нижним контурами. Легочный рисунок обогащен, деформирован справа. Корень правого легкого не структурен, расширен. Срединная тень сердца не смещена. Синусы свободны (рис. 4).
Рис. 4. Рентгенограмма органов грудной клетки Вопросы: 1. Поставьте диагноз в соответствии с классификацией. 2. Какой возбудитель является наиболее значимым в развитии заболеваний, развивающихся в обычных условиях (дома) в данном возрасте? 3. Перечислите основные направления в лечении данного пациента. 4. Нуждается ли данный пациент в проведении кислородотерапии? Какое дополнительное исследование необходимо провести при определении показаний к кислородотерапии? 5. Чем определяется рациональный выбор антибиотика при назначении его данному пациенту? Назначьте антибиотик. 6. Назовите сроки и критерии оценки эффективности антибактериальной терапии. Задача 7 Мальчик З., 10 мес., госпитализирован в связи с подозрением на пневмонию. Из анамнеза известно, что ребенок от II беременности (I – медицинский аборт), от I срочных родов. При рождении масса – 3250 г, рост – 51 см. Оценка по шкале Апгар – 4/6 баллов. Две недели назад впервые перенес ОРЗ, правосторонний острый средний гнойный отит, получал амоксициллин. За три дня до госпитализации мама отмечала повышение температуры тела до фебрильных цифр, кашель затруднение носового дыхания. При осмотре в отделении: температура тела – 38,7 оС. Кожные покровы – розовые с «мраморным» рисунком, горячие на ощупь. Периоральный цианоз. Кашель частый малопродуктивный. Втяжение нижней части грудной клетки при дыхании, раздувание крыльев носа, кряхтящее дыхание, частота дыхательных движений до 56 в минуту. В легких дыхание жесткое, ослаблено в нижних отделах справа, там же выслушиваются влажные мелкопузырчатые хрипы, при пальпации определяется усиление голосового дрожания. Сердечные тоны звучные, ритмичные. ЧСС – 128 в минуту. Печень +1,5 см. Диурез сохранен. Общий анализ крови: эритроциты – 4,76х1012/л; тромбоциты – 319х109/л; лейкоциты – 18,4х109/л, п/я – 2%, с/я – 69%, лимфоциты – 22%, моноциты – 7%; СОЭ – 25 мм/ч. Биохимический анализ крови: С-реактивный белок – 12 мг/л (норма – до 10 мг/л). Пульсоксиметрия: SаО2 – 89%. Рентгенография органов грудной клетки. Пневматизация легочных полей снижена справа в средних отделах, с чет-
Рис. 5. Рентгенограмма органов грудной клетки Вопросы: 1. Поставьте диагноз в соответствии с классификацией. 2. Оцените тяжесть течения заболевания. 3. Какова наиболее вероятная этиология заболевания у данного пациента? 4. Какие факторы риска неблагоприятного течения пневмонии можно выявить у ребенка? Какие еще факторы вы знаете? 5. Нуждается ли ребенок в оксигенотерапии? Почему? 6. Оцените результат общего и биохимического анализов крови. 7. Назначьте лечение, объясните выбор антибактериаль- Задача 8 Девочка 8 мес., от II физиологически протекавшей беременности, срочных родов. Оценка по шкале Апгар – 8/9 баллов. Заболела остро, появилось затруднение носового дыхания, обильное слизисто-гнойное отделяемое из носа, температура тела – 37,4 оС. Дома имела контакт с больным ОРВИ старшим братом. Участковым педиатром у девочки была диагностирована ОРВИ, назначено симптоматическое лечение. Через два дня состояние ухудшилось, поднялась температура тела до 38,6 оС, стала беспокойной, отказывалась от груди, срыгивала, появилась одышка. Была госпитализирована. При осмотре: состояние тяжелое, заторможена. Кожа бледная с сероватым оттенком, центральный цианоз. Кормление резко затруднено. ЧД – 68 в минуту, отмечается раздувание крыльев носа, вытягивание губ «трубочкой», втяжение уступчивых мест грудной клетки на вдохе, покачивание головой в такт дыхания. Грудная клетка вздута. В области угла лопатки справа – укорочение перкуторного звука, ослабление дыхания; там же – влажные мелкопузырчатые хрипы; в остальных отделах – перкуторно коробочный звук. При аускультации жесткое дыхание. Тоны сердца приглушены, ЧСС – 160 в минуту. Живот вздут, печень +3 см, селезенка +1 см. Общий анализ крови: Hb – 174 г/л; эритроциты – 5,2х1012/л; лейкоциты – 20,1х109/л, п/я – 10%, с/я – 61%, Пульсоксиметрия: SаО2 – 88%. Рентгенограмма грудной клетки: в верхних и средних отделах правого легкого гомогенная воспалительная инфиль-
Рис. 6. Рентгенограмма органов грудной клетки Вопросы: 1. Поставьте диагноз в соответствии с классификацией. 2. Перечислите симптомы дыхательной недостаточности у ребенка. Оцените тяжесть пневмонии. 3. Какие патогенетические варианты дыхательной недостаточности вам известны? Какой из них имеет ведущее значение при пневмонии? 4. Предположите этиологию заболевания. 5. Назначьте и обоснуйте лечение.
Задача 9 Девочка 3 мес., заболела остро – отмечался подъем температуры тела до 39,2 оС, появились сухой кашель, отделяемое из носа. Получала амоксициллин, симптоматическое лечение без эффекта. На третий день болезни состояние резко ухудшилось, девочка вялая, отказывается от еды, отмечена одышка, усилился кашель, температура тела – 39 оС. Была госпитализирована. Из анамнеза известно, что девочка находится на естественном вскармливании, у матери недавно были диагностированы мастит, стафилодермия. При поступлении состояние тяжелое. Аппетит снижен, отказывается от груди. Выраженная одышка смешанного характера с участием вспомогательных мышц грудной клетки. Кожные покровы сероватые, с «мраморным» рисунком, периоральный цианоз, акроцианоз, элементы стафилодермии. ЧД – 64 в минуту. При аускультации легких дыхание справа ослаблено, в верхних отделах правого легкого на фоне локального амфорического дыхания определяются звучные мелкопузырчатые хрипы, крепитация, там же – притупление перкуторного звука. Тоны сердца приглушены, тахикардия до 160 в минуту. Живот вздут, метеоризм, урчание при пальпации по ходу кишечника. Печень +4 см, селезенка +2 см. Стул разжиженный с зеленью, слизью. Общий анализ крови: Hb – 104 г/л; эритроциты – 3,8х1012/л; лейкоциты – 25,1х109/л, п/я – 10%, с/я – 69%, лимфоциты – 15%, моноциты – 2%; тромбоциты – 360х109/л; СОЭ – 44 мм/ч. Пульсоксиметрия: SаО2 – 88%. При микроскопии мокроты выявляются многочисленные грамположительные кокки, расположенные несимметричными гроздьями. Рентгенограмма органов грудной клетки: в верхнем и среднем отделах правого легкого на фоне воспалительной ин-
Рис. 7. Рентгенограмма органов грудной клетки Вопросы: 1. Поставьте диагноз в соответствии с классификацией. О каком осложнении заболевания можно думать? 2. Предположите этиологию заболевания, укажите особенности этой формы болезни. 3. В консультации каких специалистов нуждается ребенок? 4. Назначьте лечение. 5. Обоснуйте антибиотикотерапию. Задача 10 Мальчик 7 лет, был госпитализирован в связи с подозрением на пневмонию. Из анамнеза известно, что до настоящего заболевания рос и развивался нормально. Два месяца назад пошел в школу. Через три недели после начала посещения школы впервые в жизни перенес ложный круп, осложнившийся обструктивным бронхитом в легкой форме без повышения температуры, лечился эуфиллином, получал отхаркивающие средства. С этого времени сохраняется навязчивый коклюшеподобный сухой непродуктивный кашель. За три дня до госпитализации кашель резко усилился, появилась одышка при физической нагрузке. При поступлении – состояние средней тяжести. Температура тела в норме. Кожные покровы бледные, единичные эритематозные элементы с просветлением в центре на туловище. Гиперемия, фолликулы задней стенки глотки. Частота дыхания в покое 25 в мин. Над легкими перкуторно звук коробочный, притупление в нижних отделах обоих легких, аускультативно – рассеянные сухие свистящие, единичные влаж- Общий анализ крови: Hb – 104 г/л; эритроциты – 3,8х1012/л; лейкоциты – 10,1х109/л, п/я – 2%, с/я – 25%, лимфоциты – 63%, моноциты – 8%; СОЭ – 27 мм/ч. Биохимический анализ крови: С-реактивный белок – 2 мг/л. Рентгенография грудной клетки: грудная клетка вздута; легочный сосудистый рисунок усилен, сгущен и деформирован в нижних отделах, отмечаются диффузные интерстициальные изменения в виде перибронхиальной инфильтрации; корни расширены, мало структурны (рис. 8). При проведении иммуноферментного анализа крови бы-
Рис. 8. Рентгенограмма органов грудной клетки Вопросы: 1. Поставьте диагноз в соответствии с классификацией. 2. Укажите этиологию заболевания, эпидемиологические факторы пневмонии данной этиологии. 3. Какие виды воспалительной инфильтрации при пнев- 4. Назовите особенности течения пневмонии данной этио- 5. Охарактеризуйте общий анализ крови. 6. Какие антибиотики действуют на микоплазму? Какие антибиотики можно назначить данному пациенту? С чем свя- 7. Какова должна быть продолжительность лечения? Задача 11 Мальчик из социально неблагополучной, неполной семьи в возрасте 3 мес. поступил в отделение реанимации и ин- Анамнез: ребенок на искусственном вскармливании, родился от V беременности, II преждевременных родов, была диагностирована задержка внутриутробного развития плода. I–III беременности закончились медицинскими абортами, IV бе- При осмотре в приемном отделении кожные покровыс синюшно-багровыми пятнами,спонтанные движения отсутствуют. Температура тела 35 °C, учащение ЧСС при проведении сердечно-легочной реанимации, безсердечно-легочной реанимации – апноэ и исчезновение пульса. Зрачки фиксированны и расширены. Реанимационные мероприятия продолжались в отделении реанимации, оказались безрезультатными, была констатирована биологическая смерть через 30 мин. Труп мальчика направлен для вскрытия. Вопросы: 1. Поставьте и обоснуйте диагноз. 2. Какие факторы риска данного заболевания вам известны? Какие из них присутствуют у данного ребенка? 3. Что такое очевидное жизнеугрожающее событие? 4. Какова должна быть тактика ведения ребенка в состо- 5. Перечислите известные вам клинические принципы ведения пациентов с повышенным риском развития данного заболевания. 6. С чем необходимо дифференцировать данное заболевание с учетом данных анамнеза? 7. Какие находки можно ожидать на аутопсии? Существуют ли специфические патоморфологические признаки заболевания?
Дата добавления: 2015-12-15 | Просмотры: 2485 | Нарушение авторских прав |