|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
При переломах Коллиса одним из симптомов является симптом вилкообразной кисти. При этом лежащая плашмя кисть напоминает в профиль лежащую вилку с характерным изгибом.
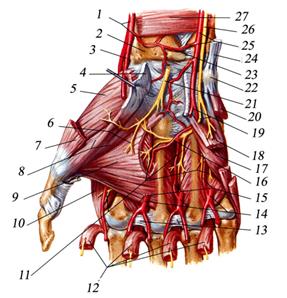
Дистальный лучелоктевой сустав, articulatio radioulnaris distalis
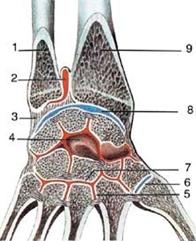
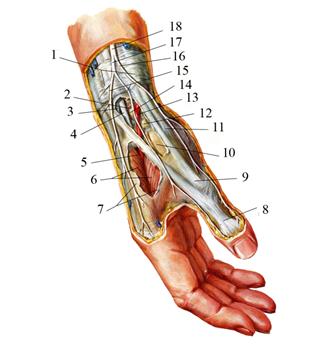
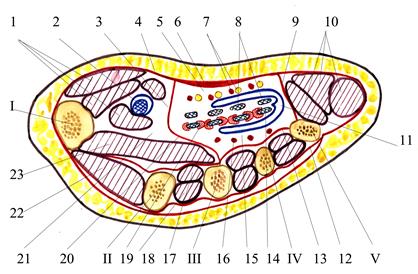
Дистальный лучелоктевой сустав (рис. 2.35) проецируется тотчас над проксимальной ладонной кожной складкой запястья.
Рис. 2.35. Дистальный лучелоктевой сустав: 1 — ulna; 2 — recessus sacciformis; 3 — discus articularis; 4 — articulatio mediocarpalis; 5 — articulatio intermetacarpalis; 6 — articulatio carpometacarpalis pollicis; 7 — articulatio carpometacarpalis; 8 — articulatio radiocarpalis; 9 — radius.
Высота сочленяющихся поверхностей сустава (incisura ulnaris radii и circumferentia articularis ulnae) составляет 1—1,2 см. Капсула прикрепляется по краям суставных поверхностей. Внизу она связана с треугольным суставным диском, discus articularis, а с медиальной стороны — с lig. collaterale carpi ulnare. Полость этого сустава может быть связана с полостью лучезапястного сустава за счет синовиального мешкообразного углубления (recessus sacciformis). Спереди и кнутри от сумки дистального лучелоктевого сустава проходит локтевой сосудисто-нервный пучок, а сзади — сухожилие разгибателя мизинца.
ПЕРЕДНЯЯ ОБЛАСТЬ ЗАПЯСТЬЯ, REGIO CAPRALIS ANTERIOR
Внешние ориентиры. Шиловидные отростки лучевой и локтевой костей (шиловидный отросток лучевой кости на 1 см ниже локтевого). У локтевого края пальпируется гороховидная кость, os pisiforme, на 1 см латеральнее срединной борозды предплечья, продолжающейся в область запястья, пальпируется крючок крючковидной кости. На передней поверхности часто хорошо видны сухожилия m. palmaris longus (ориентир для n. medianus на границе с предплечьем) и m. flexor carpi radialis. У лучевого края запястья при отведении I пальца видна ямка, называемая «анатомической табакеркой». На коже определяются три поперечные складки запястья. Границы. Передняя область запястья отграничена от предплечья поперечной линией, проведённой на 2 см выше шиловидного отростка лучевой кости. Лучевым и локтевым краями она отделена от задней области запястья. От ладони отделяется поперечной линией, отстоящей на 2 см ниже шиловидного отростка лучевой кости. Проекции. У латерального края гороховидной кости проецируется локтевой сосудисто-нервный пучок. Здесь возможно выполнить проводниковую анестезию локтевого нерва. У латерального (лучевого) края запястья на 0,5—1 см латеральнее сухожилия m. flexor carpi radialis проецируется лучевая артерия. Поскольку на этом участке она лежит непосредственно на лучевой кости, здесь пальпируется ее пульсация. Средняя поперечная складка запястья служит проекционной линией лучезапястного сустава.
Слои
Собственная фасция в передней области запястья представлена утолщённым дистальным отделом фасции предплечья. Расщепление собственной фасции у латерального края гороховидной кости образует canalis ulnaris, или канал Гюйона [Guyon], в котором располагается локтевой сосудисто-нервный пучок: артерия — поверхностно и латерально, нерв — глубже и медиальнее. В остеофиброзном канале (туннеле) Гюйона локтевой нерв может быть сдавлен, что проявляется гипестезией медиальных полутора пальцев, слабостью мышц гипотенара, а также межкостных мышц и приводящей мышцы большого пальца. Эти изменения называются туннельной невропатией локтевого нерва, или синдромом канала Гюйона.
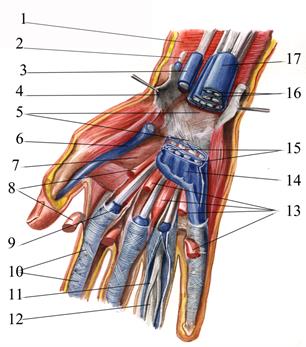
Под фасцией с локтевой стороны проходит сухожилие m. flexor carpi ulnaris, прикрепляющееся к гороховидной кости (сесамовидная косточка) и далее к V пястной кости. С лучевой стороны к основанию II пястной кости проходит сухожилие m. flexor carpi radialis, окружённое синовиальным влагалищем. Верхний конец влагалища находится на 1—2 см выше верхнего края retinaculum musculorum flexorum. По средней линии области проходит сухожилие m. palmaris longus, переходящее на ладонной поверхности кисти в ладонный апоневроз. Следующим слоем является самая толстая и крепкая связка кисти — удерживатель сухожилий сгибателей, retinaculum musculorum flexorum (рис. 2.36).
Рис. 2.36. Канал запястья: 1 — radius; 2 — tendo m. palmaris longus; 3 — a. radialis; 4 — ramus palmaris superficialis a. radialis; 5 — tendo m. flexor carpi radialis; 6 — n. medianus; 7 — tendo m. flexor pollicis longus; 8 — aponeurosis palmaris; 9 — tuberculum ossis scaphoidei; 10 — tuberculum ossis trapezii; 11 — retinaculum musculorum flexorum; 12 — hamulus ossis hamati; 13 — ramus palmaris profundus a. ulnaris; 14 — ramus profundus n. ulnaris; 75—ospisiforme; 16 — tendines m. flexor digitorum superficialis; 77 — tendines m. flexor digitorum profundus; 18 — tendo m. flexor carpi ulnaris; 19 — n. ulnaris; 20 — a. ulnaris; 21 — membrana interossea; 22 — ulna
Эта связка состоит из прочных поперечных волокон, с лучевой стороны прикрепляющихся к ладьевидной кости, os scaphoideum, и к кости-трапеции, os trapezium, а с локтевой — к гороховидной кости, os pisiforme, и к крючковидной кости, os hamatum. Связка имеет поверхностный и глубокий листки. Retinaculum musculorum flexorum с костями запястья образуют канал запястья, canalis carpi, через который сухожилия сгибателей и n. medianus переходят с предплечья на ладонь и пальцы. Передней стенкой запястного канала является поверхностная, самая мощная часть retinaculum musculorum flexorum, а задней — глубокий листок и кости запястья. Медиальную часть пространства канала занимают сухожилия поверхностного и глубокого сгибателей II—V пальцев. Латерально от них располагается сухожилие m. flexor pollicis longus, а более поверхностно и между ними в клетчатке находится n. medianus (рис. 2.37).
Рис. 2.37 Канал запястья на поперечном срезе 1 - n. medianus; 2 - tendo m. palmaris longus; 3 - retinaculum musculorum flexorum; 4 – a. et n. ulnaris; 5 - m. flexor carpi ulnaris, tendo; 6 - tendines m. flexor digitorum superficialis; 7 - tendines m. flexor digitorum profundus; 8 – os hamatum; 9 – os capitatum; 10 – os trapezoideum; 11 – os trapezium; 12 - a. radialis; 13 - m. flexor pollicis longus, tendo; 14 - m. flexor carpi radialis, tendo. Синдром запястного канала (туннельная невропатия срединного нерва) возникает либо при лигаментите (воспалении) удерживателя сгибателей, либо при гнойном тендовагините. В обоих случаях из-за уменьшения объёма запястного канала происходят сдавление срединного нерва и нарушение его функции вплоть до полного исчезновения. Симптомы описаны ниже.
ЗАДНЯЯ ОБЛАСТЬ ЗАПЯСТЬЯ, REGIO CAPRALIS POSTERIOR
Внешние ориентиры. Шиловидные отростки лучевой и локтевой костей, сухожилия длинных мышц I пальца. Границы. Поперечные линии, отстоящие на 2 см кверху и книзу от круговой линии, проходящей через верхушку шиловидного отростка лучевой кости. Проекции. У верхушки шиловидного отростка локтевой кости проецируется r. dorsalis n. ulnaris. Верхушке шиловидного отростка лучевой кости соответствует положение r. superficialis n. radialis. Проекция лучезапястного сустава идет по дуге, вершина которой находится на 1 см выше поперечной линии, соединяющей верхушки шиловидных отростков.
Слои
Кожа тонкая, подвижная. Подкожная жировая клетчатка рыхлая, развита умеренно. В ней легко скапливается отечная жидкость. Собственная фасция тыльной поверхности запястья утолщена и образует удерживатель разгибателей, retinaculum musculorum extensorum. Под ним располагаются 6 костно-фиброзных каналов, образующихся в результате отхождения от retinaculum тm. extensorum фасциальных перегородок, прикрепляющихся к костям и связкам запястья. В каналах располагаются сухожилия мышц-разгибателей запястья и пальцев, окруженные синовиальными влагалищами (рис. 2.38).
Рис. 2.38. Каналы сухожилий и сухожильных влагалищ на тыле запястья.
1 - retinaculum mm. extensorum; 2 – m. abductor digiti minimi; 3 - connexus intertendinei; 4 – mm. interossei dorsalis; 5 – a. radialis на дне «анатомической табакерки»; 6 - m. extensor pollicis brevis 7 - m. abductor pollicis longus; 8 - m. extensor carpi radialis longus; 9 - m. extensores carpi radialis brevis; 10 - m. extensor pollicis longus; 11 - m. extensor indicis; 12 - m. extensor digitorum; 13 - m. extensor digiti minimi; 14 - m. extensor carpi ulnaris
Начиная с медиальной (локтевой) стороны, это следующие каналы. 1. Канал локтевого разгибателя запястья, m. extensor carpi ulnaris. Его синовиальное влагалище простирается от головки локтевой кости до прикрепления сухожилия к основанию V пястной кости. 2. Канал разгибателя мизинца, m. extensor digiti minimi. Синовиальное влагалище разгибателя мизинца проксимально находится на уровне дистального лучелоктевого сустава, а дистально — ниже середины V пястной кости. 2. Канал сухожилий m. extensor digitorum и m. extensor indicis, заключённых в треугольное синовиальное влагалище с основанием, обращенным в сторону пальцев, vagina tendinum тm. extensoris digitorum et extensoris indicis. Оно слепо заканчивается на середине пястных костей, а проксимально простирается на 10 мм выше retinaculum тm. extensorum. 4. Канал m. extensor pollicis longus. Сухожилие этой мышцы, находящееся в собственном синовиальном влагалище, vagina tendinis m. extensoris pollicis longi, поворачивает под острым углом в латеральную сторону и пересекает поверхностно сухожилия лучевых разгибателей запястья, тm. extensores carpi radiales longus et brevis. 5. Костно-фиброзный канал лучевых разгибателей запястья, mm. extensores carpi radiales longus et brevis, находится латеральнее и глубже предыдущего. Их общее синовиальное влагалище, vagina tendinum тm. extensorum carpi radialium, начинается на 20—30 мм выше retinaculum extensorum, а ниже удерживателя разгибателей их сухожилия располагаются в отдельных влагалищах, продолжающихся до мест прикрепления сухожилий. Синовиальные влагалища сухожилий этих мышц могут сообщаться с полостью лучезапястного сустава. 6. Канал m. abductor pollicis longus и m. extensor pollicis brevis находится на латеральной поверхности шиловидного отростка лучевой кости. Их общее синовиальное влагалище, vagina tendinum тm. abductoris longi et extensoris pollicis brevis, начинается на 20—30 мм выше retinaculum mm. extensorum и продолжается до ладьевидной кости. При воспалении общего синовиального влагалища эти сухожилия могут быть сдавлены, в результате при движении большого пальца возникает сильная боль, иррадиирующая по ходу ветвей n.radialis в предплечье. По проекции канала пальпируется болезненное уплотнение. Такой стенозирующий тендовагинит длинной отводящей мышцы и короткого разгибателя большого пальца носит название синдром де Керве́на [Quervain].
Под сухожилиями разгибателей расположена rete carpale dorsale. Она образуется из соединения тыльных запястных ветвей лучевой и локтевой артерий и веточек от межкостных артерий. От сети идут ветви к ближайшим суставам, а также во второй, третий и четвертый межкостные промежутки — аа. metacarpales dorsales.
ЛУЧЕВАЯ поверхность ЗАПЯСТЬЯ При сильном отведении I пальца на лучевой стороне запястья между сухожилиями mm. abductor pollicis longus et extensor pollicis brevis с лучевой стороны и m. extensor pollicis longus с локтевой образуется треугольное углубление, «анатомическая табакерка» (рис. 2.39). .
Рис. 2.39. Нервы, артерии и вены правой кисти (лучевая поверхность): 1 - retinaculum mm. extensorum; 2 - ramus carpalis dorsalis a. radialis; 3 - tendo m. extensoris carpi radialis brevis; 4 - tendo m. extensoris carpi radialis longi; 5 - a. radialis; 6 - m. interosseus dorsalis I; 7 – fascia dorsalis manus; 8 – прикрепление m. extensoris pollicis longus; 9 - прикрепление m. extensoris pollicis brevis; 10 – os metacarpale I; 11 – прикрепление m. abductor pollicis longus; 12 – os trapezium; 13 - a. radialis на дне «анатомической табакерки»; 14 – os scaphoideum; 15 - nn. digitales dorsalis; 16 – ramus lateralis; 17 – ramus medialis; 18 - ramus superficialis n. radialis
В подкожной клетчатке здесь располагаются v. cephalica и ramus superficialis n. radialis. Под собственной фасцией лежит a. radialis, тесно примыкающая к ладьевидной кости. Здесь можно пальпировать её пульсацию и прижать её при кровотечении.
СУСТАВЫ КИСТИ, ARTICULATIONES MANUS
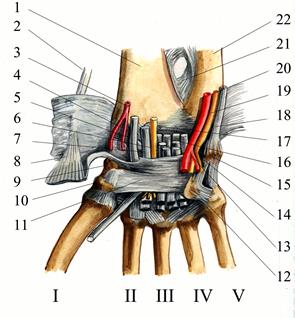
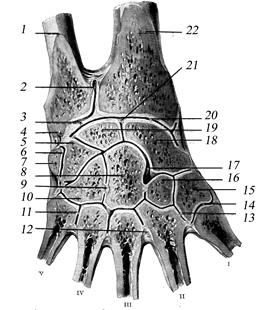
Лучезапястный сустав, articulatio radiocarpalis со стороны предплечья образован лучевой костью и хрящевым суставным диском, discus articularis, а со стороны запястья — тремя костями проксимального ряда запястья: ладьевидной, полулунной и трёхгранной (рис. 2.40).
Рис. 2.40. Правый лучезапястный сустав в состоянии лёгкой супинации: 1 — ulna; 2 — recessus sacciformis articulationis radioulnaris distalis; 3 — discus articularis; 4 — processus styloideus ulnae; 5 — os triquetrum; 6 — articulatio ossis pisiformis; 7 — os pisiforme; 8 — os capitatum; 9 — lig. intercarpale interosseum; 10 — os hamatum; 11 — articulatio intermetacarpalis; 12 — lig. metacarpale interosseum; 13 — articulatio carpometacarpalis; 14 — articulatio carpometacarpalis pollicis; 15 — os trapezium; 16 — os trapezoideum; 17 — articulatio mediocarpalis; 18 — os naviculare; 19 — os lunatum; 20 — articulatio radiocarpalis; 21 — lig. intercarpale interosseum; 22 — radius.
Суставной диск отделяет от лучезапястного сустава локтевую кость, которая принимает участие только в образовании дистального лучелоктевого сустава. Однако почти в половине случаев полости обоих суставов соединяются из-за наличия щели в хряще суставного диска. Суставная капсула прикрепляется по краям суставных поверхностей вышеназванных костей и укреплена спереди ладонной лучезапястной связкой (lig. radiocarpale palmare), а сзади — тыльной лучезапястной связкой (lig. radiocarpale dorsale). Снаружи капсула сустава укреплена lig. collaterale carpi radiale, а снутри — discus articularis. С полостью сустава могут быть связаны синовиальные влагалища лучевых разгибателей запястья. Среднезапястный сустав (articulatio mediocarpalis) располагается между первым и вторым рядом костей запястья (кроме гороховидной кости) и имеет собственную суставную капсулу. Запястно-пястные суставы (articulationes carpometacarpales) располагаются между костями второго ряда запястья и основаниями пястных костей. Запястно-пястный сустав большого пальца кисти (articulatio carpometacarpalis pollicis) совершенно обособлен от остальных запястно-пястных суставов. Это типичное седловидное сочленение, обладающее большой подвижностью. В нём возможны сгибание, разгибание, противопоставление, а также круговое движение. Сустав гороховидной кости (articulatio ossis pisiformis) образован суставными поверхностями os pisiforme и os triquetrum и располагается над крючковидной костью. Сумка сустава прикрепляется по краям сочленяющихся поверхностей, между которыми определяется щелевидная полость. Верхняя поверхность сумки сустава тесно связана с капсулой дистального лучелоктевого сустава. Их полости могут сообщаться между собой, а также с полостью лучезапястного сустава. Os pisiforme является сесамовидной косточкой; она включена в сухожилие локтевого сгибателя запястья. К задней поверхности суставов кисти прилежат сухожилия разгибателей запястья и пальцев. Латеральная поверхность лучезапястного сустава укреплена сухожилиями длинной отводящей большой палец мышцы и длинного разгибателя большого пальца. К передней поверхности капсулы лучезапястного сустава и суставов запястья прилежат лучевая и локтевая синовиальные сумки сухожилий мышц-сгибателей пальцев. У латерального края передней поверхности и на латеральной поверхности сумки лучезапястного сустава проходит лучевая артерия. По передненаружной поверхности дистального конца локтевой кости и гороховидной косточки проходит локтевой сосудисто-нервный пучок. ЛАДОНЬ, PALMA
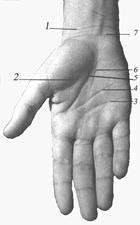
Внешние ориентиры. На ладони имеются два возвышения — thenar с лучевой стороны и hypothenar — с локтевой. Они образованы мышцами I и V пальцев. Между ними находится треугольная ладонная впадина, обращенная вершиной проксимально. Ладонную впадину отделяет от thenar продольная кожная складка. Имеются также две поперечные кожные складки — проксимальная и дистальная (рис. 2.41).
Рис. 2.41 Внешние ориентиры ладони (ладонные складки) 1 – проксимальная кожная складка запястья; 2 – возвышение мышц большого пальца – thenar; 3 - дистальная поперечная складка запястья; 4 - проксимальная поперечная складка; 5 - складка тенара; 6 – осевая линия: 7 - дистальная кожная складка запястья Примерно на 1 см проксимальнее межпальцевых складок видны 3 межпальцевые подушечки. Границы. Проксимальная — поперечная линия на 2 см ниже верхушки шиловидного отростка лучевой кости, дистальная — межпальцевые складки. Проекции В проксимальной трети складки thenar проецируется двигательная ветвь срединного нерва, идущая к коротким мышцам I пальца. Здесь нельзя делать разрезов, поэтому эту зону называют запретной (запретная зона Ка́навела [Kanavel]). Ладонный апоневроз проецируется в виде треугольника, вершиной обращённого к середине запястья, а основанием — к межпальцевым промежуткам. Его латеральную сторону составляет складка тенара, а медиальную — гипотенара. Вершина поверхностной ладонной артериальной дуги проецируется на проксимальную поперечную складку ладони. Сюда же проецируется дистальный конец общего синовиального влагалища сухожилий мышц-сгибателей II—V пальцев. Сухожилие длинного сгибателя I пальца проецируется по линии, проксимальной точкой которой является начало складки тенара, а дистальной — основание I (основной) фаланги большого пальца. На дистальную поперечную складку ладони проецируются проксимальные концы синовиальных влагалищ сухожилий мышц-сгибателей II—IV пальцев и пястно-фаланговые суставы. Межпальцевые подушечки соответствуют комиссуральным отверстиям ладонного апоневроза. В борозды между подушечками проецируются сухожилия мышц-сгибателей II—IV пальцев.
Слои
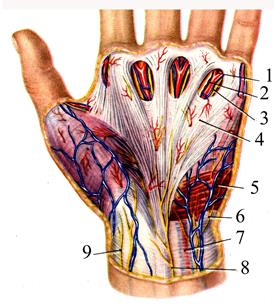
Кожа толстая, в ней особенно развит роговой слой. От кожи в глубину до ладонного апоневроза отходит множество соединительнотканных перемычек, из-за чего кожа ладони малоподвижна. Подкожная жировая клетчатка имеет ячеистое строение из-за перемычек, между которыми располагается жировая ткань. Ладонная поверхность кисти и пальцев – рабочая поверхность, поэтому чаще других подвергается мелким повреждениям – мозолям, порезам, уколам, ссадинам, ожогам и т.д. Сами по себе эти травмы чаще всего не очень опасны, опасно проникновение инфекции через эти ранки. Ячеистое строение подкожной клетчатки ладони обусловливает быстрое проникновение инфекции с поверхности в глубину. Особенно опасно это на участках ладонных подушечек, поскольку из подкожной клетчатки инфекция проникает через комиссуральные отверстия ладонного апоневроза в глубокие клетчаточные пространства ладони и может стать причиной возникновения флегмон кисти. Поверхностной фасции на ладони нет (за её счет образованы вертикальные соединительнотканные перемычки). В подкожной клетчатке ладони располагаются многочисленные венозные сосуды небольшого калибра и поверхностные нервы. Собственная фасция тонкой пластинкой покрывает мышцы тенара и гипотенара, а на участке ладонной впадины сращена с ладонным апоневрозом. Ладонный апоневроз, aponeurosis palmaris, имеет треугольную форму. Он начинается от нижнего края retinaculum тm. flexorum. В него вплетаются сухожильные пучки длинной ладонной мышцы ( рис. 2.42).
Рис. 2.42 Поверхностные слои ладони. Ладонный апоневроз: 1 - a. digitalis propria; 2 - a. digitalis communis; 3 - n. digitalis palmaris proprius; 4 - aponeurosis palmaris; 5 - m. palmaris brevis; 6 - ramus cutaneus palmaris n. ulnaris; 7 - a. ulnaris; 8 - ramus cutaneus palmaris n. mediani; 9 - ramus n. cutanei antebrachii lateralis.
Продольные сухожильные волокна апоневроза объединяются в 4 пучка, направляющиеся к основаниям II—V пальцев. В дистальном отделе апоневроза (основание треугольника) между продольными и поперечными пучками, fasciculi transversi, имеются три промежутка, которые называются комиссуральными отверстиями. Они заполнены жировой клетчаткой, которая и выбухает на коже в виде подушечек. Через комиссуральные отверстия в подкожную клетчатку боковых поверхностей пальцев выходят из-под апоневроза собственные пальцевые артерии. Контрактура ладонного апоневроза Дюпюитрена [Dupuytren] — прогрессирующее фиброзное уплотнение и укорочение ладонного апоневроза на медиальной стороне кисти. В результате V и IV пальцы частично сгибаются в пястно-фаланговых и проксимальных межфаланговых суставах. Контрактура часто бывает двусторонней и обычно у людей старше 50 лет; считается, что она имеет наследственный характер. Лечение контрактуры Дюпюитрена обычно предусматривает хирургическое удаление всех фиброзированных участков ладонного апоневроза, чтобы освободить пальцы.
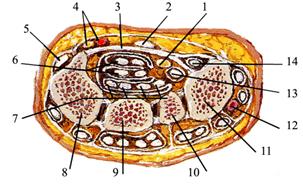
От краёв ладонного апоневроза вглубь отходят две фасциальные межмышечные перегородки — латеральная и медиальная. Латеральная межмышечная перегородка сначала идет вертикально вглубь, в направлении II пястной кости, а затем изменяет свой ход на горизонтальное направление, так как попадает на переднюю поверхность приводящей мышцы I пальца и вместе с ней прикрепляется к III пястной кости. Медиальная межмышечная перегородка прикрепляется к V пястной кости. Таким образом, в области ладони образуются три фасциальных ложа: латеральное, среднее и медиальное (см. рис. 2.43).
Рис. 2.43. Поперечный срез кисти (схема). Фасциальные ложа ладони: 1 — короткие мышцы тенара; 2 — tendo m. flexor pollicis longus; 3 — вертикальная часть латеральной межмышечной перегородки; 4 — fascia propria; 5 — подапоневротическое клетчаточное пространство; б — aponeurosis palmaris; 7 — a. et n. digitalis palmaris communis; 8 — tendines mm. flexoris digitorum superficialis; 9 — медиальная межмышечная перегородка; 10 — короткие мышцы гипотенара; 11 — общее синовиальное влагалище сгибателей пальцев; 12 — тыльная межкостная фасция; 13 — ладонная межкостная фасция; 14 — tendines mm. flexoris digitorum profundus; 15 — подсухожильное клетчаточное пространство; 16 — a. metacarpalis palmaris; 77—ладонная межкостная мышца; 18 — тыльная межкостная мышца; 19 — m. lumbricalis; 20 — горизонтальная часть латеральной межмышечной перегородки; 21 — клетчаточное пространство тенара; 22 — 1 тыльная межкостная мышца; 23 — m. adductor pollicis Римские цифры I – V – номера пястных костей. Среднее ложе ладони, compartimentum palmaris medius, имеет четыре стенки: - передняя образована ладонным апоневрозом, - латеральная — вертикальной частью латеральной межмышечной перегородки, - медиальная — медиальной межмышечной перегородкой, - задняя — глубокой фасцией, покрывающей ладонные межкостные мышцы, и горизонтальной частью латеральной межмышечной перегородки. Проксимальный отдел среднего ложа непосредственно связан с запястным каналом, откуда выходят срединный нерв, сухожилия мышц-сгибателей пальцев (поверхностного и глубокого) и сухожилие длинного сгибателя большого пальца. Сухожилие длинного сгибателя большого пальца кисти в среднем ложе располагается латерально и только в его верхней трети, а затем прободает латеральную межмышечную перегородку и уходит в латеральное ложе. Сухожилие заключено в лучевое синовиальное влагалище, vagina tendinis m. flexoris pollicis longi, проксимальный слепой конец которого находится в пространстве Пароны—Пирогова на 2 см выше retinaculum тm. flexorum. Дистально оно продолжается до основания дистальной фаланги. Сухожилия мышц-сгибателейII — V пальцев находятся в общем (локтевом) синовиальном влагалище сгибателей, vagina communis tendinum musculorum flexorum (рис. 2.44).
Рис. 2.44 Синовиальные влагалища сухожилий-сгибателей пальцев 1 - m. pronator quadratus; 2 - m. flexor carpi radialis, tendo; 3 - m. flexor pollicis longus, tendo et vagina synovialis; 4 - retinaculum mm. flexorum; 5 - m. flexor digitorum profundus, tendines; 6 - m. flexor pollicis longus, tendo et vagina synovialis; 7 - m. adductor pollicis; 8 - m. lumbricalis; 9 - vagina synovialis II; 10 - vagina fibrosa, pars anularis, pars cruciformis; 11 - m. flexor digitorum superficialis, tendo; 12 - m. flexor digitorum profundus; 13 - mm. lumbricales; 14 - vagina communis musculorum flexorum; 15, 16 - m. flexor digitorum superficialis, tendines; 17 - vagina communis musculorum flexorum.
Его проксимальный конец располагается в пространстве Пароны—Пирогова, на 3—4 см выше retinaculum тm. flexorum, а дистальный по ходу сухожилийII—IV пальцев достигает середины пястных костей. Медиальная сторона общего влагалища продолжается вдоль сухожилия V пальца и заканчивается у основания его дистальной фаланги. В 10% случаев проксимальные отделы локтевого (общего) и лучевого синовиальных влагалищ сообщаются между собой, что может быть причиной развития так называемой перекрестной, или U-образной, флегмоны.
На пальцах синовиальные влагалища сухожилий II—IV пальцев, vaginae synoviales digitorum manus, проксимально начинаются на уровне головок пястных костей под продольными пучками ладонного апоневроза, в промежутках между комиссуральными отверстиями, а заканчиваются на уровне оснований дистальных фаланг. Таким образом, участки сухожилий мышц-сгибателей этих пальцев, расположенные в клетчатке среднего ложа, между общим влагалищем и пальцевыми влагалищами не покрыты синовиальной оболочкой. Сухожилия мышц-сгибателей пальцев делят среднее ложе на два пространства: подапоневротическое и подсухожильное. Подапоневротическое пространство спереди ограничено ладонным апоневрозом, латерально – вертикальной частью латеральной межмышечной перегородки, медиально - медиальной межмышечной перегородкой, а сзади — сухожилиями сгибателей пальцев. В подапоневротическом клетчаточном пространстве наиболее поверхностно располагается поверхностная ладонная дуга, arcus palmaris superficialis, образованная стволом a. ulnaris и поверхностной ветвью a. radialis (рис. 2.45).
Рис. 2.45. Подапоневротическое пространство среднего ложа ладони 1 – retinaculum flexorum; 2 – мышцы thenar; 3 – nn. digitales palmares proprii; 4 – vagina synovialis m. flexor pollicis longus; 5 – зонд в фасциальном влагалище I-й червеобразной мышцы; 6 – a. digitalis palmaris communis; 7 - aa. digitales palmares proprii; 8 – перегородки от ладонного апоневроза, формирующие каналы; 9 – aponeurosis palmaris; 10 – vaginae tendinum digitorum manus; 11 – mm. lumbricales I, II, III; 12 – arcus palmaris superficialis (a. ulnaris); 13 – vagina communis musculorum flexorum; 14 – n. medianus; 15 – nn. digitales palmares communis (n. ulnaris); 16 – ramus superficialis n. ulnaris; 17 – ramus palmaris profundus a. ulnaris et ramus profundus n. ulnaris; 18 – os pisiforme
От неё начинаются общие ладонные пальцевые артерии, аа. digitales palmares communes, которые делятся на собственные ладонные пальцевые артерии, аа. digitales palmares propriae. На уровне комиссуральных отверстий они выходят через них в подкожный слой на пальцы. Под поверхностной артериальной дугой находятся 4 общих пальцевых нерва (nn. digitales palmares communes). Три из них отделяются от n. medianus сразу по выходе его из запястного канала. Первый нерв почти сразу прободает латеральную межмышечную перегородку и иннервирует мышцы тенара и кожу I пальца. Уровень его отхождения соответствует границе верхней и средней трети plica thenaris (запретная зона). Второй и третий нервы идут вдоль второго и третьего межпястных промежутков и делятся на собственные ладонные пальцевые нервы, nn. digitales palmares proprii, которые выходят через комиссуральные отверстия вместе с артериями и иннервируют кожу I—III и лучевой поверхности IV пальцев. IV общий пальцевой нерв отходит от ramus superficialis n. ulnaris в медиальном отделе подапоневротического пространства и, разделившись на три nn. digitales palmares propriae, иннервирует кожу V и локтевой поверхности IV пальцев (рис. 2.46). Если читать первые буквы названий нервов, начиная с медиальной поверхности ладони, то их легко запомнить (UMRU).
Рис. 2.46 Иннервация кожи кисти (схема) Красный цвет – n. radialis Зелёный – n. medianus Голубой – n. ulnaris Жёлтый – n. cutaneus antebrachii medialis Розовый – n. cutaneus antebrachii lateralis
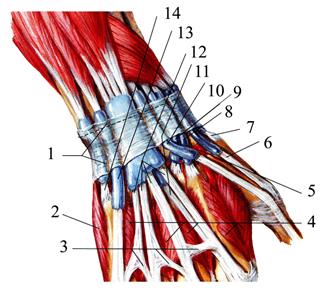
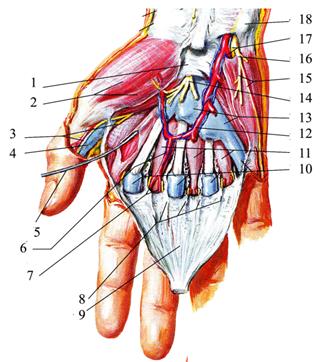
Подсухожильное клетчаточное пространство спереди ограничено сухожилиями глубокого сгибателя пальцев, по бокам — латеральной и медиальной межмышечными перегородками, сзади — горизонтальной частью латеральной межмышечной перегородки и фасцией ладонных межкостных мышц. Сразу ниже дистального конца общего (локтевого) синовиального влагалища (на уровне проксимальной поперечной складки ладони) от сухожилий глубокого сгибателя пальцев начинаются 4 червеобразные мышцы, тm. lumbricales. Направляясь к пальцам, червеобразные мышцы огибают головки пястных костей с лучевой стороны и прикрепляются на тыле проксимальной фаланги к сухожильному растяжению общего разгибателя пальцев. Червеобразные мышцы сгибают проксимальную и выпрямляют среднюю и дистальную фаланги II—V пальцев. Две мышцы с лучевой стороны иннервируются срединным нервом, а с локтевой — локтевым нервом. Именно из-за прикрепления червеобразных мышц участки сухожилий мышц-сгибателей II—IV пальцев, расположенные в клетчатке среднего ложа, не покрыты синовиальным влагалищем. Сухожилия в общем синовиальном влагалище и расположенные между ними червеобразные мышцы хорошо изолируют подсухожильное пространство от подапоневротического. В клетчатке подсухожильного пространства находится глубокая ладонная артериальная дуга, arcus palmaris profundus, образованная a. radialis, приходящей сюда через первый межпястный промежуток из «анатомической табакерки», и r. palmaris profundus a. ulnaris (рис.2.47).
Рис. 2.47. Подсухожильное пространство. Глубокие артерии и нервы правой кисти (сухожилия сгибателей пальцев удалены): 1 - a. radialis et ramus carpalis palmaris; 2 – radius; 3 - a. radialis et ramus palmaris superficialis; 4 - retinaculum mm. flexorum; 5 - m. opponens pollicis; 6 – rami musculares (n. medianus) для мышц thenar и mm. lumbricales I, II; 7 - m. abductor pollicis brevis; 8 - m. flexor pollicis brevis; 9 - m. adductor pollicis; 10 - m. interosseus dorsalis I; 11 – ветви от ramus profundus n. ulnaris для mm. lumbricales III и IV, и всех mm. interossei; 12 - mm. lumbricales (отведены книзу); 13 – lig. metacarpeum transversum profundum; 14 - aa. digitales palmares communes; 15 - aa. metacarpales palmares; 16 - arcus palmaris profundus; 17 - m. opponens digiti minimi; 18 - m. flexor digiti minimi; 19 - ramus palmaris profundus a. ulnaris et ramus profundus n. ulnaris; 20 - m. abductor digiti minimi; 21 – n. medianus; 22 – os pisiforme; 23 - rete carpale palmare; 24 - m. flexor carpi ulnaris, tendo; 25 - a. ulnaris et ramus carpalis palmaris; 26 - n. ulnaris; 27 - m. pronator quadratus.
От глубокой дуги отходят ладонные пястные артерии, аа. metacarpales palmares, которые соединяются с общими ладонными пальцевыми артериями в комиссуральных отверстиях. Глубокая ветвь n. ulnaris, приходящая в подсухожильное пространство среднего ложа из медиального, иннервирует все межкостные мышцы (и ладонные, и тыльные), тm. interossei palmares et dorsales, третью и четвертую червеобразные мышцы, m. adductor pollicis и глубокую головку m. flexor pollicis brevis. Следующим слоем является глубокая фасция, покрывающая три ладонные межкостные мышцы второго, третьего и четвертого межпястных промежутков. Ладонные межкостные мышцы начинаются от пястных костей и приводят V,IV иII пальцы к III пальцу. Они прикрепляются, как и червеобразные мышцы, к тыльному сухожильному растяжению разгибателя пальцев наII, IV и V пальцах, поэтому они так же сгибают проксимальную фалангу и разгибают среднюю и дистальную. Латеральное ложе, compartimentum palmaris lateralis, или ложе thenar, ограничено спереди собственной фасцией, сзади — глубокой фасцией на первой тыльной межкостной мышце и I пястной костью, медиально — латеральной межмышечной перегородкой и латераль но замыкается в результате прикрепления собственной фасции к I пястной кости (см. рис. 2.43). В нём располагаются мышцыI пальца кисти: поверхностно и латерально — короткая мышца, отводящая I палец кисти, m. abductor pollicis brevis, глубже — мышца, противопоставляющая I палец кисти, m. opponens pollicis, медиально от них — короткий сгибатель I пальца кисти, m. flexor pollicis brevis, между поверхностной и глубокой головками которой находится сухожилие длинного сгибателя I пальца кисти. Эти мышцы иннервируются двигательной ветвью n. medianus, проходящей в ложе тенара через латеральную межмышечную перегородку. Кнутри от сгибателей, под горизонтальной частью латеральной межмышечной перегородки, расположена мышца, приводящая I палец кисти, m. adductor pollicis, состоящая из косой и поперечной головок. Как уже было отмечено выше, она начинается от III пястной кости и иннервируется глубокой ветвью локтевого нерва. Сухожилие m. flexor pollicis longus заключено в синовиальное влагалище, проксимальный слепой конец которого находится в пространстве Пароны—Пирогова на 2 см выше retinaculum тm. flexorum. Пройдя в запястном канале, дистально оно выходит в проксимальный отдел среднего ложа ладони, затем прободает латеральную межмышечную перегородку, проходит в области пясти в клетчатке thenar между головками короткого сгибателя I пальца и далее продолжается до основания дистальной фаланги. A. princeps pollicis отделяется от лучевой артерии в первом межпястном промежутке. Она направляется вниз и кнаружи между m. adductor pollicis и m. flexor pollicis brevis вдоль сухожилия m. flexor pollicis longus. На уровне пястно-фалангового сустава I пальца кисти она делится на 3 ветви, идущие по обеим сторонам I пальца и по лучевой стороне II пальца. Медиальный отдел thenar (ближе к латеральной межмышечной перегородке) занимает щелевидное клетчаточное пространство, ограниченное спереди горизонтальной частью латеральной межмышечной перегородки, а сзади — m. adductor pollicis. В латеральном направлении оно продолжается до синовиального влагалища сухожилия m. flexor pollicis longus, а в дистальном — до первой межпальцевой складки, где сообщается с глубоким клетчаточным пространством, расположенным между задней поверхностью приводящей мышцы I пальца и передней поверхностью первой тыльной межкостной мышцы. Медиальное ложе, compartimentum palmaris medialis, или ложе hypothenar, ограничено спереди и медиально собственной фасцией, прикрепляющейся к V пястной кости, сзади — V пястной костью, латерально — медиальной межмышечной перегородкой (см. рис. 2.43). В нём располагаются мышцы V пальца: мышца, отводящая мизинец, m. abductor digiti minimi, мышца, противопоставляющая мизинец, m. opponens digiti minimi, и короткий сгибатель мизинца, m. flexor digiti minimi brevis. Медиальное ложе довольно изолированно, так как сухожилия, сгибающие мизинец (от поверхностного и глубокого сгибателей пальцев), вместе с синовиальным влагалищем располагаются в среднем ложе ладони.
Связи клетчаточных пространств ладонной поверхности кисти
1) Подапоневротическое пространство связано с подкожной жировой клетчаткой через комиссуральные отверстия; 2) По ходу ладонных пястных артерий подапоневротическое пространство связано с клетчаткой подсухожильного пространства. 3) Подсухожильное клетчаточное пространство сообщается проксимально с запястным каналом и далее с пространством Пароны—Пирогова (у подапоневротического пространства прямой связи с пространством Пароны—Пирогова, как правило, нет, так как в проксимальном отделе среднего ложа и в запястном канале сухожилия мышц-сгибателей пальцев очень плотно прилежат к ладонному апоневрозу и retinaculum тm. flexorum). 4) По ходу червеобразных мышц (каналам червеобразных мышц) клетчатка среднего ложа кисти связана с подкожной клетчаткой тыла пальцев. 5) Поверхностная и глубокая клетчатка ложа тенара связаны между собой, а по ходу сухожилия длинного сгибателя I пальца, прободающего латеральную перегородку, – с проксимальным отделом среднего ложа ладони. Эти связи клетчатки могут служить путями распространения гнойных процессов.
ТЫЛ КИСТИ, REGIO DORSALIS MANUS
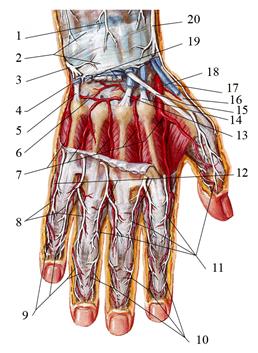
Внешние ориентиры. На тыльной поверхности кисти хорошо пальпируются все пястные кости. При максимальном разгибании пальцев под кожей видны напряжённые сухожилия разгибателей пальцев. I пястная кость расположена под углом к остальным пястным костям, в результате чего образуются наиболее широкий межпястный промежуток и межпальцевая складка. В первом межпястном промежутке хорошо видна выпуклость первой тыльной межкостной мышцы. Проекции. Суставная щель пястно-фаланговых сочленений соответствует линии, расположенной на 8—10 мм ниже головок пястных костей. Кожа тонкая, подвижная, содержит волосяные мешочки и сальные железы, которые могут быть местом развития фурункулов. Подкожная клетчатка рыхлая, в ней может скапливаться отёчная жидкость, в том числе и при воспалительных процессах на ладони. В подкожном слое располагается венозная сеть тыла кисти в виде многочисленных анастомозов. С лучевой стороны из них формируется v. cephalica, а с локтевой — v. basilica. На границе с тыльной областью запястья v. cephalica сопровождает r. superficialis n. radialis, v. basilica — r. dorsalis n. ulnaris (рис. 2.48).
Рис. 2.48. Поверхностные вены и нервы тыльной поверхности правой кисти: 1 - v. basilica; 2 - ramus dorsalis n. ulnaris; 3 – rete venosum dorsale manus; 4 – v v. metacarpales dorsales; 5 – v v. intercapitulares; 6 – nn., v v. digitales dorsales; 7 – зонд введён в пространство между глубокой фасцией и тыльными межкостными мышцами; 8 – ramus communicans ulnaris; 9 - retinaculum mm. extensorum; 10 - ramus superficialis n. radialis; 11 - v. cephalica; 12 – n. cutaneus antebrachii posterior.
У верхушки шиловидного отростка локтевой кости от r. dorsalis n. ulnaris отходят 5 тыльных пальцевых нервов, nn. digitales dorsales, направляющихся для иннервации кожи V, IV и локтевой стороны III пальца. У верхушки шиловидного отростка лучевой кости от r. superficialis n. radialis отходят 5 тыльных пальцевых нервов, иннервирующих кожные покровы I, II пальцев и лучевой стороны III пальца. Собственная фасция, fascia dorsalis manus, хорошо выражена. С локтевой стороны она срастается с V пястной костью, а с лучевой — со II. Глубокая фасция покрывает вторую, третью и четвертую тыльные межкостные мышцы. Все межкостные мышцы, как тыльные, так и ладонные, иннервируются глубокой ветвью локтевого нерва. Между собственной и глубокой фасциями располагается подапоневротическое пространство тыла кисти, ограниченное по бокам местом прикрепления собственной фасции к II и V пястным костям. В подапоневротическом пространстве проходят сухожилия разгибателей пальцев, между которыми на уровне головок пястных костей имеются межсухожильные соединения, connexi intertendinei, вследствие чего разгибание двух средних пальцев (III и IV) возможно только совместно. Указательный палец и отчасти мизинец сохраняют самостоятельность благодаря существованию их собственных разгибателей (рис. 2.49).
Рис. 2.49. Сосуды и нервы тыла правой кисти: 1 – n. cutaneus antebrachii posterior; 2 - retinaculum mm. extensorum; 3 - ramus dorsalis n. ulnaris; 4 – ramus carpalis dorsalis a. ulnaris; 5 - m. extensor carpi ulnaris, tendo; 6 – тыльная артериальная запястная дуга; 7 - aa. metacarpales dorsales; 8 - nn. digitales dorsales; 9 – ветви n. ulnaris и aa. digitales palmares propriae, переходящие с ладонной поверхности; 10 - ветви n. medianus и aa. digitales palmares propriae, переходящие с ладонной поверхности; 11 – rami n. radialis; 12 - аа. digitales dorsales; 13 - tendo m. extensoris carpi radialis brevis; 14 - tendo m. extensoris carpi radialis longi; 15 - tendo m. extensoris pollicis longi; 16 - tendo m. extensoris pollicis brevis; 17 – tendo m. abductoris pollicis longi; 18 - a. radialis на дне «анатомической табакерки»; 19 - tendines mm. extensoris digitorum, extensoris indicis et digiti minimi; 20 - ramus superficialis n. radialis;
Подфасциальные сосудисто-нервные образования представлены ветвями a. radialis, которая по выходе из анатомической табакерки находится в первом межпястном промежутке на первой тыльной межкостной мышце. От этого участка a. radialis отходит a. metacarpalis dorsalis prima, которая даёт 3 ветви кI иII пальцам. Это независимый источник кровоснабжения I пальца, не получающего ветвей от поверхностной артериальной дуги. A. radialis после этого уходит через мышцу на ладонь, где участвует в формировании глубокой ладонной артериальной дуги. От rete carpale dorsale идут во второй, третьей и четвертой межпястные промежутки аа. metacarpales dorsales, каждая из которых у основания пальца делится на аа. digitales dorsales. Первый межпястный промежуток занимает хорошо выраженная первая тыльная межкостная мышца. Ее передняя (ладонная) поверхность прилежит к приводящей мышце I пальца кисти, расположенной в ложе thenar. Их разделяет фасциальная пластинка. Клетчатка тыльного подапоневротического пространства проксимально сообщается с запястными каналами и через них — с задним ложем предплечья.
ЛАДОННАЯ ПОВЕРХНОСТЬ ПАЛЬЦЕВ, FACIES PALMARES DIGITORUM
Внешние ориентиры. На коже ладонной поверхности пальцев хорошо видны пястно-фаланговые и межфаланговые складки. Они находятся ниже соответствующих суставов. Проекции. Суставная щель пястно-фаланговых сочленений соответствует линии, расположенной на 8—10 мм ниже головок пястных костей. Проекция щелей межфаланговых суставов определяется в положении полного сгибания пальцев на 2—3 мм ниже выпуклостей головок фаланг. Слои
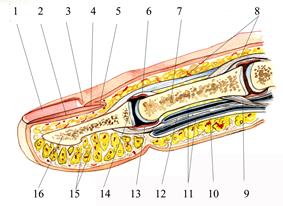
Кожа плотная, малоподвижная. Подкожная клетчатка ячеистая из-за множества соединительнотканных перегородок, идущих от кожи в глубину (рис. 2.50).
Рис. 2.50 Продольный срез пальца 1 - тело ногтя; 2 - ногтевое ложе; 3 – eponychium; 4 - корень ногтя; 5 - ногтевой матрикс; 6 - membrana synovialis; 7 - phalanx media; 8 - tendo m. extensor digitorum; 9 - tendo m. flexor digitorum superficialis; 10 - vagina fibrosa tendinis flexoris; 11 - vagina synovialis tendinis flexoris; 12 - tendo m. flexor digitorum profundus; 13 - lig. palmare; 14 - cartilago articularis; 15 - retinacula cutis; 16 - phalanx distalis.
На концевых (ногтевых) фалангах эти перегородки соединяют кожу и кость (надкостницу), на остальных — кожу и фиброзные влагалища сухожилий мышц-сгибателей. В связи с этим при панарициях (гнойном воспалении того или иного слоя пальца) гнойный процесс распространяется с поверхности в глубину. На ногтевой фаланге это может приводить к быстрому возникновению костного панариция.
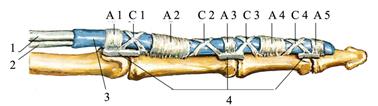
В подкожной клетчатке по боковым поверхностям пальцев, чуть ниже середины, проходят сосудисто-нервные пучки, состоящие из ладонных собственных пальцевых сосудов и нервов. Кожу I, II, III и лучевой стороны IV пальца иннервируют нервы, отходящие от срединного нерва. Локтевую сторону IV и обе стороны V пальцев иннервируют ветви локтевого нерва. Следующим слоем на основной (проксимальной) и средней фалангах пальцев являются костно-фиброзные каналы, которые образованы фалангами пальцев и сухожильными пучками: кольцевыми на уровне диафизов фаланг и крестовидными в области межфаланговых суставов. На участках кольцевых связок фиброзные каналы сужены, а в области крестовидных — расширены. Между связками и костью расположено только синовиальное влагалище, через которое просвечивает сухожилие. Самая проксимальная кольцевая связка находится на уровне пястно-фалангового сочленения (рис. 2.51).
Рис. 2.51. Круговые (А 1-5) и крестообразные (С 1-4) связки пальца. 1 – tendo m. flexoris digitorum superficialis; 2 - tendo m. flexoris digitorum profundus; 3 – vagina synovialis; 4 – ligg. palmaria.
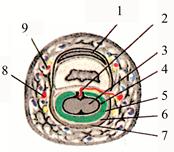
На уровне головки основной фаланги сухожилие поверхностного сгибателя расходится на две ножки, прикрепляющиеся к боковым поверхностям средней фаланги, и пропускает в это расщепление сухожилие глубокого сгибателя, прикрепляющееся к основанию концевой (дистальной) фаланги. Синовиальные влагалища сухожилий II, III и IV пальцев изолированные. Синовиальное влагалище состоит из париетального листка, прилежащего к внутренней поверхности фиброзного влагалища, и внутреннего, покрывающего само сухожилие (рис. 2.52).
Рис. 2.52 Поперечный срез пальца на уровне II фаланги 1 - tendo m. extensoris digitorum; 2 – mesotendineum; 3 - tendo m. flexoris digitorum profundi; 4 - epitenon; 5 - vagina synovialis tendinum digitorum; 6 - vagina fibrosa digiti manus; 7 - peritendineum; 8 - a. digitalis palmaris propria; 9 - a. digitalis dorsalis.
В месте перехода одного листка в другой образуется сухожильная брыжейка, mesotendineum. В её толще располагаются сосуды и нервы, идущие от надкостницы фаланги к сухожилию. В области межфаланговых суставов её нет. Повреждение брыжейки, в том числе во время операции, может привести к некрозу соответствующей части сухожилия.
ТЫЛЬНАЯ ПОВЕРХНОСТЬ ПАЛЬЦЕВ, FACIES DORSALES DIGITORUM
Слои
Кожа тоньше, чем на ладонной поверхности. На проксимальных фалангах имеется волосяной покров, выраженный в различной степени. Подкожная клетчатка выражена слабо, она рыхлая. В подкожной клетчатке на боковой поверхности ближе к тыльной проходят тыльные сосудисто-нервные пучки: a., v. et n. digitales dorsales proprii, являющиеся ветвями тыльных пястных. Сухожилие разгибателя на тыле пальца средней частью прикрепляется к основанию средней фаланги, а двумя боковыми — к основанию дистальной фаланги. К апоневротическому растяжению над проксимальной фалангой прикрепляются сухожилия червеобразных и межкостных мышц. Эти мышцы сгибают основные фаланги и разгибают дистальную и среднюю фаланги.
Симптомы повреждения крупных нервов верхних конечностей
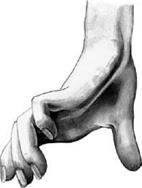
Как уже отмечалось выше, повреждение или сдавление локтевого нерва наиболее часто происходит в четырёх местах: 1) в задней области локтя при переломе медиального надмыщелка плечевой кости или локтевого отростка ( olecranon ), 2) в мышечном туннеле, сформированном в месте соединения плечевой и локтевой головок m. flexor carpi ulnaris в передней локтевой области, 3) в канале Гюйона в передней области запястья и 4) в области гипотенара, где нерв лежит относительно поверхностно и может быть подвержен травме. Полное поражение локтевого нерва вызывает ослабление ладонного сгибания кисти из-за потери функции m. flexor carpi ulnaris (сгибание сохраняется частично за счет m. flexor carpi radialis и m. palmaris longus, иннервируемых n. medianus), отсутствие сгибания основных фаланг IV и V, отчасти и III пальцев из-за паралича червеобразных и межкостных мышц, невозможность сведения и разведения пальцев, особенно V и IV (паралич межкостных мышц), невозможность приведения большого пальца (паралич m. adductor pollicis). В результате атрофии mm. interossei и lumbricales, а также мышц hypothenar и при гиперэкстензии основных фаланг наблюдается сгибание средних и концевых, в результате чего кисть принимает вид «когтистой, птичьей лапы». Одновременно пальцы несколько разведены, особенно отведены IV и, главным образом, V пальцы (рис. 2.53).
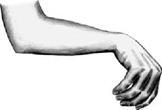
Рис. 2.53. «Птичья, или когтистая лапа» при поражении локтевого нерва Повреждения лучевого нерва чаще происходят при переломе плечевой кости в средней трети (здесь нерв непосредственно прилежит к кости) и при переломе шейки лучевой кости. В этом случае может быть повреждена глубокая ветвь лучевого нерва. Однако ведущие симптомы будут одинаковы: из-за нарушения иннервации мышц-разгибателей запястья и пальцев кисть приобретает типичную свисающую форму «тюленья лапа» (рис. 2.54), невозможно также отведение большого пальца (паралич m. abductor pollicis longus). Чувствительность кожи кисти нарушается только при повреждении лучевого нерва проксимальнее локтевого сустава, так как при этом выпадает функция чувствительной поверхностной ветви лучевого нерва.
Рис. 2.54. «Свисающая кисть» при поражении лучевого нерва
При поражении срединного нерва в локтевой области и передней области предплечья страдают пронация и ладонное сгибание кисти, теряется сгибание в дистальных межфаланговых суставах II и III пальцев из-за нарушения иннервации m. flexor digitorum superficialis и m. flexor digitorum profundus с лучевой стороны. Невозможно противопоставление I пальца и сгибание концевой фаланги I пальца (паралич m. flexor pollicis longus et brevis). Потеряно также сгибание пальцев в проксимальных межфаланговых суставах II и III пальцев из-за паралича первой и второй червеобразных мышц. Таким образом, при попытке сжать пальцы в кулак 2 и 3 палец остаются выпрямленными: симптом «рука проповедника» (рис. 2.55). Рис. 2.55. «Рука проповедника» при поражении срединного нерва Атрофия мышц thenar, потеря функции противопоставления I пальца, нарушения сгибания пальцев, приведение большого пальца вплотную и в одну плоскость к указательному придают кисти плоский вид, который обозначается как симптом «обезьяньей кисти» (рис. 2.56).
Рис. 2.56. «Обезьянья кисть» при поражении срединного нерва Чувствительность выпадает на ладонной поверхности I, II и III пальцев и прилегающей половине IV пальца. На тыльной поверхности пальцев выпадает кожная чувствительность концевых фаланг II, III и IV пальцев. Появляются трофические расстройства — сухость и похолодание кожи, шелушение, синюшность. При ещё более низких поражениях нерва (синдром запястного канала) может сохраниться функция сгибания концевых фаланг I, II и III пальцев (m. flexor pollicis longus и m. flexor digitorum profundus), и тогда все симптомы поражения ограничиваются поражением мышц thenar, тm. lumbricales и нарушениями чувствительности в типичной зоне.
ОПЕРАЦИИ НА ВЕРХНИХ КОНЕЧНОСТЯХ Субпекторальная флегмона. Чаще всего субпекторальная флегмона возникает вследствие распространения воспалительного процесса из клетчатки подмышечной ямки. У женщин она может быть осложнением ретромаммарной флегмоны после гнойного мастита. При вскрытии субпекторальной флегмоны апертуру (разрез) длиной около 5 см выполняют параллельно ключице, на 2-3 см ниже неё. Рассекают кожу, подкожную клетчатку, наружный листок фасции большой грудной мышцы, ключичную часть мышцы расслаивают по ходу волокон и после рассечения глубокого листка f. pectoralis проникают в субпекторальное пространство. Контрапертуру делают по нижнему внутреннему краю большой грудной мышцы. Для точного определения нижнего края пространства пользуются приёмом с проведением корнцанга из верхнего разреза позади большой грудной мышцы до её нижнего края, выпячивая в этой точке мягкие ткани. После этого делают широкий разрез (до 10 см). После промывания полости в неё вводят дренажные трубки. Если первоисточник гнойного процесса находится в подмышечной ямке, разрез смещают кнаружи, что позволяет одновременно обследовать и дренировать и клетчатку подмышечной ямки (рис. 2.57).
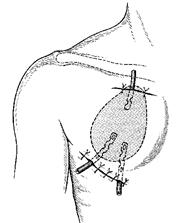
Рис. 2.57. Дренирование субпекторальной флегмоны Пункции суставов применяются с целью выяснения характера содержимого полости сустава, для эвакуации патологической жидкости, введения лекарственных веществ, а также для введения инструментов при артроскопии. Как и при всех других пункциях, иглу вводят через смещённую пальцем кожу над местом пункции, чтобы при возвращении кожи на своё место не осталось прямого раневого канала, через который инфекция могла бы попасть в полость сустава. В большинстве случаев иглу вкалывают через предварительно анестезированный участок кожи на разгибательной поверхности сустава, где нет крупных сосудов и нервов. Пункция плечевого сустава. Пункцию производят в положении больного лёжа на здоровом боку или сидя, её можно выполнить спереди, снаружи и сзади. Спереди плечевой сустав пунктируют, ориентируясь на клювовидный отросток лопатки, который пальпируется в подключичной ямке на 3 см книзу от акромиального конца ключицы. Иглу вводят под клювовидный отросток и продвигают кзади между ним и головкой плечевой кости на глубину 3—4 см. При пункции сустава снаружи иглу вкалывают книзу от наиболее выпуклой части акромиона во фронтальной плоскости через толщу дельтовидной мышцы. При пункции плечевого сустава сзади иглу вводят книзу от акромиона, в углубление, образованное им и задним краем дельтовидной мышцы, перпендикулярно на глубину 4—5 см (рис. 2.58).
Рис. 2.58. Пункция плечевого сустава. Объяснение — в тексте
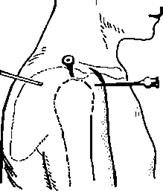
Пункция локтевого сустава. Руку сгибают в локтевом суставе под прямым углом. Сзади пункцию производят над верхушкой локтевого отростка и направляют иглу вперед. Сзади снаружи иглу вкалывают между латеральным надмыщелком плечевой кости и локтевым отростком локтевой кости и проникают в сустав над головкой лучевой кости (рис. 2.59).
Рис. 2.59. Пункция локтевого сустава. Объяснение — в тексте
Операции при гнойных заболеваниях кисти и пальцев
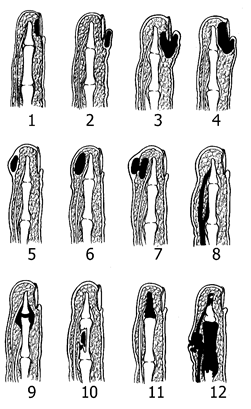
Панариции. Панариций — острое гнойное воспаление тканей пальца. Виды панарициев называются по тому слою пальца, в котором развилось воспаление. По В.К. Гостищеву выделяется 12 видов панарициев (рис. 2.60).
Рис. 2.60. Виды панарициев по В.К. Гостищеву: 1 — подногтевой панариций; 2 — паронихия; 3,4 — паронихии с прорывом гноя под ноготь; 5 — кожный панариций; 6 — подкожный панариций; 7 — подкожный панариций в виде «запонки»; 8 — сухожильный панариций; 9 — суставной панариций; 10 — костный панариций (секвестрация диафиза средней фаланги пальца); 11 — секвестрация концевой фаланги; 12 — пандактилит
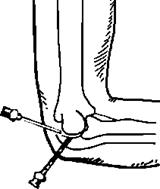
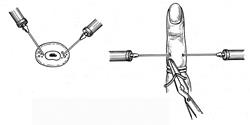
Лечение панарициев, как и других гнойных заболеваний, хирургическое. Задачей хирурга является создание оттока гнойного отделяемого, в результате чего снимаются напряжение, боли и отёчность воспалённых тканей, улучшается поступление антибактериальных препаратов к гнойному очагу. Как правило, большинство таких операций выполняется под общей анестезией. Иногда, особенно при лечении гнойных процессов на ногтевой фаланге, используют проводниковую анестезию по Лукашевич – Оберсту. После наложения на основание пальца резинового жгутика дистальнее него на тыльной поверхности основной фаланги анестезируют кожу, подкожную клетчатку и далее продвигают иглу до кости. Затем направляют иглу к боковой поверхности пальца и вводят 2-3 мл 1-2% раствора новокаина в непосредственной близости от собственных пальцевых нервов. После этого анестезируют другую поверхность пальца (рис. 2.61).
Рис. 2.61. Проводниковая анестезия пальца по Лукашевич – Оберсту.
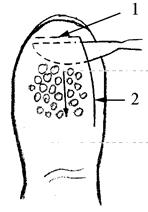
При подкожном панариции ногтевой фаланги хорошего оттока гнойного экссудата достигают с помощью клюшкообразного разреза (рис. 2.62).
Рис. 2.62. Вскрытие подкожного панариция концевой фаланги клюшкообразным разрезом: 1 – «крючок клюшки»; 2 – «ручка клюшки»
Скальпель вкалывают с боковой стороны фаланги (крючок клюшки) и ведут по направлению к межфаланговому суставу во фронтальной плоскости, рассекая таким образом соединительнотканные тяжи, идущие от кожи к кости. В результате все ячейки, заполненные гноем, разрушаются, и гной легко оттекает. Для предотвращения преждевременного склеивания краёв раны и улучшения дренажа в неё вводят дренажную трубку или резиновую полоску. На боковой поверхности фаланги остаётся разрез (ручка клюшки), который после ликвидации гнойного процесса заживает с образованием тонкого эластичного рубца. Из рис. 2.61 понятно, что проведение срединного разреза не может быть эффективным, так как вскроется только ограниченное число гнойных ячеек. Кроме того, разрез на ладонной поверхности ограничивает функцию пальца. Подкожные панариции II и III фаланг вскрывают по Клаппу [Klapp] переднебоковыми разрезами, также рассекая скальпелем подкожную клетчатку (рис. 2.63).
Рис. 2.63. Разрезы при подкожном панариции средней и основной фаланг по Клаппу.
Операции на тыльной поверхности дистальной (ногтевой) фаланги
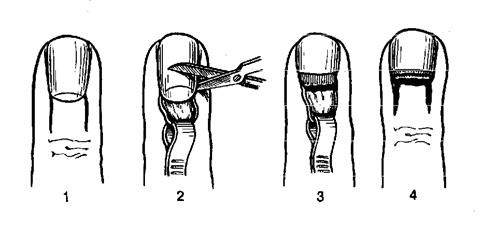
При паронихии рассекают поперечным разрезом кожную ногтевую складку (эпонихий) и от концов этого разреза в проксимальном направлении ведут два параллельных разреза на протяжении гнойного инфильтрата, развившегося у околоногтевого ложа. Образовавшийся П-образный лоскут отворачивают проксимально и резецируют отслоенный гноем край ногтя (рис. 2.64).
Рис. 2.64. Операция Канавела [Kanavel] при тотальном поражении ногтевого валика: 1 – разрезы кожи; 2, 3 – иссечение ногтевого ложа и валика; 4 – вид после операции
Подногтевой панариций, развившийся в результате нагноения подногтевой гематомы, дренируют с помощью отверстия, созданного в ногтевой пластинке, либо скальпелем, удаляя слои ногтя до гнойного очага, либо стоматологической трепанационной фрезой. Дата добавления: 2016-06-06 | Просмотры: 970 | Нарушение авторских прав |