|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология
|
Реабилитационные мероприятия и активное диспансерное наблюдение
В практике морского судоходства наивыгоднешим (оптимальным путем) между двумя заданными точками является тот путь, который данное конкретное судно при сложившейся гидрометеорологической обстановке проходит за кратчайшее время при минимальной затрате ресурсов, обеспечении безопасности мореплавания и сохранности перевозимых грузов.
В то же время при выполнении конкретных переходов могут задаваться частные критерии оптимальности.
Выбор критериев оптимального маршрута перехода определяется поставленной перед судном задачей.
По навигационным и метеорологическим пособиям и картам изучается район предстоящего перехода, в особенности – его гидрометеорологические характеристики, вероятные погодные условия, вероятность опасных явлений (сильный шторм, плохая видимость и др.), глубина и навигационные опасности, система передачи навигационной и гидрометеорологической информации, радиотехнические СНО, основные пути движения судов, организация проводки судов береговыми гидрометеоцентрами (БГМЦ) или научно-исследовательскими судами погоды (НИСП). На основе этих данных и квалифицированной оценки всех факторов производится выбор наивыгоднейшего маршрута перехода.
Важнейшей функцией судовождения является обеспечение навигационной безопасности плавания, т.е. предотвращения аварий и происшествий, обусловленных ошибками решения задач морской навигации.
С организационно-технической точки зрения все задачи обеспечения навигационной безопасности подразделяются на две большие группы, решаемые в ходе предварительной подготовки к переходу и решаемые непосредственно в процессе плавания судна.
Предварительная подготовка к переходу имеет важное практическое значение: анализ показывает, что значительная часть навигационных аварий и происшествий была предопределена заранее – отсутствием или недостаточной эффективностью такой подготовки.
Наиболее творческой частью предварительной подготовки является проработка предстоящего перехода, включая выбор наивыгоднейшего маршрута, выполнение предварительной прокладки, предварительные навигационные расчеты, планирование перехода и методов контроля за местоположением и движением судна.
Изучение района плавания в полном объеме выполняется перед выходом в первое плавание по заданному маршруту; перед повторным рейсом по ранее изученному маршруту уточняются данные, связанные с изменениями в навигационной обстановке, и учитывается опыт, полученный в предыдущих работах.
Предварительную прокладку выполняют на генеральных, путевых (в том числе радионавигационных) и частных картах наиболее удобного масштаба; при этом используют информацию карт и планов наиболее крупного масштаба, которая может содержать важные навигационные данные. Одновременно с предварительной прокладкой выполняют “подъем” (графическую подготовку) навигационных карт, т.е. выделение и/или нанесение на карту в наиболее удобной графической форме наиболее важной оперативной информации (ограждающие изобаты и отдельно лежащие опасности); ведущих, контрольных и ограждающих изолиний с указанием видимости навигационных ориентиров, секторов огней и секторов опасных курсов; границ зон действия систем УДС, точек подачи маршрутной информации и др.. Полнота и тщательность выполнения предварительной прокладки во многом определяют качество контроля за местоположением и движением судна в рейсе.
Лекция
Заболевания половых органов.
Пульбере Сергей Александрович
РУДН. Кафедра урологии и оперативной нефрологии
Содержание:
1. Предстательная железа.
- Анатомия и физиология предстательной железы.
- Воспаление предстательной железы (простатит).
- ДГПЖ (аденома предстательной железы).
- Опухоль предстательной железы (рак предстательной железы).
2. Семенные пузырьки.
3. Уретра.
4. Семенной бугорок.
5. Органы мошонки.
6. Половой член.
7. Современные методы аппаратного лечения воспалительных заболеваний в клинике «Здоровье 365».
- Технологии дренирования предстательной железы.
- Технологии трансуретральной электростимуляции.
- Аппаратно-программный комплекс АНДРО-ГИН.
1. Предстательная железа.
- Анатомия и физиология предстательной железы.
- Воспаление предстательной железы (простатит).
- ДГПЖ (аденома предстательной железы).
- Опухоль предстательной железы (рак предстательной железы).
Анатомия и физиология предстательной железы.
Предстательная железа - непарный мышечно-железистый орган мужской репродуктивной (половой) системы. Она расположена непосредственно под мочевым пузырем, кпереди от передней стенки прямой кишки и над мочеполовой диафрагмой, представленной мышцами, выстилающими дно малого таза.
Железа имеет форму каштана и охватывает начальную (простатическую) часть мочеиспускательного канала (уретры) и семявыбрасывающие протоки. Масса ее в норме составляет, в среднем, около 20 грамм (таких величин она достигает к 20-30 годам, при рождении она составляет в среднем 1.6г). Продольный размер ~ 4 см, поперечный ~ 3 см. С анатомической точки зрения выделяют верхушку железы, направленную к мочеполовой диафрагме и основание, которое соприкасается с мочевым пузырем. Также выделяют правую и левую доли, разделенные по задней поверхности бороздой и перешейком. Перешеек расположен между местом вхождения шейки мочевого пузыря в основание железы спереди и семявыносящими протоками сзади. Эта часть простаты может увеличиваться у пожилых пациентов с ДГПЖ, что приводит к развитию так называемой "средней" доли. Ее наличие является показанием к оперативному лечению ДГПЖ.
С гистологической точки зрения в простате выделяют несколько частей и зон. В качестве основной структуры, вокруг которой и происходит деление простаты на зоны, выступает уретра.
Кпереди от нее расположена фибромускулярная строма (как понятно из названия, она состоит из мышечной и соединительной тканей, железистых элементов в ней нет, составляет около 30% от массы железы).
Позади уретры - задняя (заднелатеральная) часть, преимущественно железистая. В целом, фибромышечная ткань преобладает в железе по отношению к железистой (соотношение в норме - 2:1). При ДГПЖ соотношение может достигать 5:1. Заднелатеральная (железистая) часть предстательной железы делится на несколько зон: центральную, периферическую, переходную.
| 
| | Центральная зона (составляет около 25% от всей железистой ткани простаты) расположена по ходу семявыбрасывающих протоков, образующихся путем слияния выделительного протока семенного пузырька и семявыносящего протока яичка. В этой зоне простаты иногда может развиваться рак предстательной железы (РПЖ) - 5-10% всех случаев. Периферическая зона окружает центральную сзади, с боков и снизу (примерно 75% железистой ткани железы). Эта зона является преимущественным местом развития аденокарциномы простаты (РПЖ). Кнаружи от препростатического сфинктера и сверху от семенного холмика располагается переходная (транзиторная) зона. Она составляет ~ 2-5% всей железистой ткани простаты. Именно она (наряду с периуретральными железами) является наиболее частым местом развития ДГПЖ. Кроме того, до 25% РПЖ локализуется изначально в этой зоне.
Между центральной, с одной стороны, и периферической, транзиторной зонами и периуретральными железами с другой, имеются существенные гистологические отличия. Это связано с различным происхождением этих зон в процессе эмбриогенеза.
В эпителии предстательной железы выделяют три основных типа клеток: секреторные эпителиальные, базальные и нейроэндокринные. Секреторные клетки представлены призматическим эпителием, который и продуцирует секрет. Это самая многочисленная группа клеток. Базальные клетки являются стволовыми - предшественниками эпителиальных. Нейроэндокринные клетки содержат различные биологически активные вещества (серотонин, тиреотропный гормон, соматостатин), которые участвуют в регуляции роста и функционирования железы.
Строма состоит из клеточного компонента (гладкомышечные клетки, фибробласты, эндотелий) и матрикса (базальная мембрана, коллаген, эластин, гликозаминогликаны).
Железа окружена капсулой, от которой вглубь отходят соединительнотканные волокна, разделяющие железу на дольки.
Функция предстательной железы заключается в выработке секрета железистым эпителием и доставке его в простатическую часть уретры, где он смешивается с секретом семенных пузырьков и сперматозоидами из яичек. Тем самым создается объем и вязкость эякулята, регулируется его рН (среда для жизнедеятельности сперматозоидов). Эпителий секретирует простатоспецифический антиген (ПСА, PSA - Prostate-Specific Antigen). Это гликопротеин, который участвует в процессе разжижения спермы после эякуляции, что необходимо для процесса оплодотворения. ПСА играет важную роль в диагностике заболеваний простаты. В составе секрета простаты также присутствуют лимонная кислота, кислая фосфатаза, фибринолизин и ряд других веществ.
В иннервации нижних мочевых путей участвует как автономная (вегетативная, симпатическая и парасимпатическая), так и соматическая нервная система.
| 
| | Парасимпатическая нервная система обеспечивает иннервацию тела мочевого пузыря, где находятся м-холинорецепторы, возбуждаемые выделяемым из окончаний парасимпатических нейронов медиатором ацетилхолином.
Симпатическая нервная система иннервирует тело мочевого пузыря, его шейку, мышцы простаты, уретры, а также сфинктеры уретры (за исключением самого наружного, представленного мышцами тазового дна).
Соматическая нервная система обеспечивает сокращение мышц тазовой диафрагмы и способствует произвольному контролю мочеиспускания.
| |
Воспаление предстательной железы
(простатит).
Как много зависит в жизни мужчины от его чувства уверенности в себе. И, видимо, ничто так сильно не подрывает эту уверенность, как физические недомогания, связанные с проблемами предстательной железы. Поэтому влияние, например, воспаления предстательной железы (простатита) на качество жизни сравнивают со стенокардией, болезнью Крона или инфарктом миокарда. Социальная значимость заболеваний предстательной железы привела к мощному развитию технологий лечения этого органа - хирургических и нехирургических. В настоящее время можно с уверенностью сказать, что при организации грамотной диспансеризации, любые проблемы предстательной железы могут быть или решены полностью, или максимально компенсированы так, что не будут мешать хорошо жить.
Заболевания предстательной железы распространены крайне широко.
По сводным данным Американской Ассоциации Урологов (АUA) заболеваемость хроническим простатитом варьирует от 40 до 70% у мужчин репродуктивного возраста. Доброкачественная гиперплазия предстательной железы (аденома) встречается уже начиная с 40-летнего возраста. Частота ее выявления составляет в 40 лет -10%, в 60 лет - 50% и в 80 лет - 90% мужской популяции.
Рак предстательной железы является одним из самых распространённых онкологических заболеваний среди мужчин. Более 10% всех мужчин будут страдать им, и чем выше возраст, тем выше вероятность заболевания.
Наверное, каждый городской мужчина хоть раз, но обращался к врачу с проблемами предстательной железы. Молодые мужчины в связи с возможным воспалением предстательной железы (простатитом), зрелые - в связи с возможной аденомой.
Что же является причиной такого широкого распространения этих заболеваний? Ответим на этот вопрос на примере хронического простатита.
Причин для возникновения воспаления предстательной железы несколько и они одновременно предрасполагают к воспалительному процессу и в определенный момент его запускают. Часть этих причин можно назвать глобальными, т.к. именно они являются «виновниками» такого широкого распространения этого заболевания. Безусловно, простатит - это болезнь цивильного мужчины. Цивильный (в данном случае нарицательное понятие) обозначает - городской.
Мы «расплачиваемся» простатитом за те комфортные условия жизни, которые сами для себя создали. Без какой-либо натяжки, простатит можно считать расплатой за научно-технический и социальный прогресс человечества, это настоящая эволюционная болезнь. За последние 200 лет мужчина потерял 90% физической активности. Ведь если 200 лет назад среднестатистический мужчина пахал, махал мечом, «бегал за мамонтами», то в настоящее время он сидит в мягком кресле авто, офиса или дома у экрана телевизора, причем делает это с утра до вечера. Природа такого поведения не прощает.
Дело в том, что для нормальной функции предстательной железы, как и для любого другого органа, необходимо адекватное кровообращение, обеспечивающее достаточный приток кислорода и питательных веществ. Предстательная железа находится в полости малого таза и ее кровообращение неразрывно связано с кровообращением в тазовой области в частности и в нижней части туловища в целом, которое невозможно в «цивильных» условиях.
Отток венозной крови от нижней части туловища обеспечивается развитой венозной системой. Однако слишком много крови циркулирует в этой анатомической области, слишком много крови необходимо «поднять кверху», к сердцу. Поэтому чтобы обеспечить дополнительное отведение крови, венозные сосуды располагаются в мощный мышечных массивах нижних конечностей, которые при сокращении (при движении человека) отжимают кровь кверху. Адекватный отток крови здесь возможен только при интенсивной работе этого мышечного аппарата, который является своеобразной помпой, помогающей венозной системе справляться с эвакуацией больших объемов крови от нижней части туловища.
Тысячи лет эволюции эта венозно-мышечная помпа совершенствовалась, т.к. жизнь человека была немыслима без постоянных больших физических усилий. Современному цивильному мужчине чтобы выжить, нужны чаще мозги, а не мышцы. Поэтому венозно-мышечная помпа работает вяло, адекватный венозный отток крови от нижней части туловища нарушается, и кровь скапливается в тазовой области, где расположена предстательная железа. Таким образом, предстательная железа у цивильного мужчины постоянно «живет» в условиях неадекватного кровообращения, связанного с нарушением оттока венозной крови. Однако страдает не только одна предстательная железа. Кроме нее типичными заболеваниями венозного застоя являются варикозная болезнь нижних конечностей и геморрой. Распространенность этих заболеваний также впечатляет, как и распространенность хронического простатита.
Что же происходит в самой предстательной железе в условиях венозного застоя? Прежде всего, замедление оттока крови из любого органа рефлекторно приводит и к уменьшению притока крови, крови артериальной, несущей кислород и питательные вещества. Чем более замедлен венозный отток, тем больше ткани предстательной железы испытывают кислородное голодание (гипоксию) и дефицит питания. При длительной гипоксии в клетках предстательной железы начинаются процессы дистрофии, а в целом в ткани процесс асептического (немикробного) воспаления. Повреждение ткани простаты вследствие нарушения кровообращения приводит к двум важным моментам, которые в последующем обусловливают упорство течения заболевания.
Во-первых, «здоровая» предстательная железа не восприимчива к инфекции. Так секрет предстательной железы содержит вещества (например, лизоцим) обладающие выраженным антимикробным действием. В условиях венозного застоя эти свойства утрачиваются, и предстательная железа становится беззащитной перед инфекцией, попадающей в нее через мочеиспускательный канал или через кровь или лимфу из других очагов инфекции в организме. Инфекционный воспалительный процесс в предстательной железе приводит к еще большему ослаблению факторов местной защиты и общего иммунитета.
Во-вторых, когда в предстательной железе возникает воспалительный процесс, асептический или уже микробный, этот процесс запускает механизмы порочного круга воспаления. Дело в том, что при воспалении активизируются специфические тканевые механизмы, которые в идеале призваны подавлять патологический процесс. Это, в частности, процесс перекисного окисления липидов. В результате перекисного окисления липидов образуются свободные радикалы, обеспечивающие антимикробый эффект. Но свободные радикалы, взаимодействуют и со здоровыми клетками предстательной железы, повреждая их. Это повреждение усиливает процесс перекисного окисления липидов с образованием еще большего количества свободных радикалов и вовлекает в порочный круг воспаления все новые и новые здоровые клетки.
Кроме того, есть еще ряд анатомических особенностей, которые облегчают дебют и обеспечивают прогрессирование воспаления предстательной железы.
1. Предстательная железа охватывает мочеиспускательный канал как муфта. При воспалении в ее ткани возникает отек и она увеличивается в размерах. При этом просвет мочеиспускательного канала сужается, соответственно при мочеиспускании давление потока мочи на его стенки увеличивается. Выводные протоки желез предстательной железы открываются в просвет мочеиспускательного канала. При воспалении тонус мышечной стенки выводных протоков этих желез снижается, и они часто зияют. Так создаются условия для заброса мочи в предстательную железу в связи с высоким давлением потока мочи и зиянием выводных протоков желез предстательной железы. Моча является очень агрессивной средой и при попадании в ткань простаты вызывает химическое воспаление, усиливающее отек органа и атонию выводных протоков желез.
2. Особенности строения желез предстательной железы (ацинусов) таковы, что просвет протоков покрыт слизистой оболочкой, образующей множество бухточек и изгибов. К тому же в стенке протоков отсутствует мышечная ткань. В связи с этим отток из простаты ее секрета от природы затруднен и возможен в основном при оргазме и эякуляции, когда одновременно сокращаются мышцы передней брюшной стенки, промежности, предстательной железы и задней части мочеиспускательного канала. Неполное опорожнение выводных протоков ацинусов ведет к задержке и застою секрета, что является условием для возникновения воспалительного процесса.
3. Особенность кровоснабжения предстательной железы в том, что артериолы заканчиваются не в железистой ткани органа, а в соединительно-тканных прослойках между ацинусами, в строме. Поэтому всякое увеличение предстательной железы вследствие начавшегося воспаления сдавливает эти артериолы и приводит к нарушению питания. Отсюда неэффективность противовоспалительной терапии. В связи с этим для импрегнации возникает необходимость в применении физических методов (электростимуляция, ультразвук, лазер, массаж и т.д.), расширяющих просвет сосудов, или электрофореза.
Вот те основные факторы, которые делают предстательную железу таким уязвимым и нестабильным органом, почему так часто возникает здесь воспалительный процесс. Схематично хронический воспалительный процесс в предстательной железе хорошо демонстрируется на рисунке:
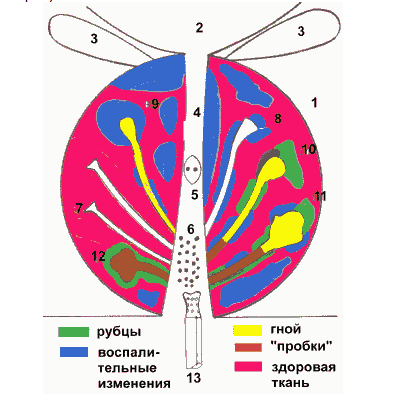
| 
|
Рис. 1. Картина хронического простатита (по данным морфологических и ультразвуковых исследований. Гуськов).
1. Простата. 2. Мочевой пузырь. 3. Семенные пузырьки. 4. Задняя уретра 5. Семенной бугорок. 6. Выводные протоки долек. 7. Нормальные
дольки. 8. Умеренно эктазированные дольки. 9. Значительно эктазированные дольки.10. Значительно эктазированные дольки с "пробками".
11. Микроабсцесс содержащий жидкий гной. 12. Микроабсцесс заполненный плотным воспалительным детритом.
Все мероприятия, конечной целью которых является устранение воспаления в предстательной железе можно разделить на 3 большие группы:
- Устранение предрасполагающих факторов, создание базовых условий для эффективного курса лечения и последующей реабилитации предстательной железы.
- Комплексный курс лечения, включающий местные и физиотерапевтические процедуры.
- Реабилитационные мероприятия и активное диспансерное наблюдение.
Устранение предрасполагающих факторов хронического простатита.
Прежде всего, это борьба с хроническим тазовым венозным застоем. Эти мероприятия делятся на 2 категории:
Первая категория мероприятий:
1. Активное устранение тазового венозного застоя посредством занятий физической культурой, и занятия эти при хроническом простатите специфические. Они направлены на восстановление нормальной работы мышечно-венозной помпы нижних конечностей и нормализации венозного оттока.
Рекомендуются занятия на велотренажере, на беговой дорожке, на спортивной установке типа «Эллипс» или «Степ» ежедневно по 30-60 минут лучше в вечернее время. Важна регулярность занятий в течение длительного периода. Занятия бегом, лыжным спортом не рекомендуется т.к по опыту известно, что организовать круглогодичные занятия в условиях российского климата невозможно.
2. Устранение венозного застоя и застоя в ацинусах предстательной железы также невозможно без регулярной сексуальной жизни. Отсутствие половой жизни приводит к застою секрета в ацинусах, возникает отек органа, как следствие, нарушается микроциркуляция и возникает гипоксия. Регулярность секса индивидуальна для каждого, но известно, что у среднестатистического российского мужчины ритм сексуальной жизни 2 раза в неделю. Это как минимум.
Часто можно услышать возражение: «Доктор, я очень много двигаюсь!».
«Да, - отвечает доктор, - возможно, Вы двигаетесь больше, чем остальные еще более малоподвижные люди. А попробуйте сравнить себя с бурлаками, тянувшими баржи по рекам в девятнадцатом веке или воинами, которые выдерживали многокилометровые переходы и многочасовые схватки холодным оружием. Сам факт Вашего обращения к урологу по поводу хронического простатита указывает на наличие у Вас хронического тазового венозного застоя. И если после лечения Вы снова окажетесь в тех же условиях жизни, что и до лечения, то повторного обострения воспаления рано или поздно Вам не миновать». Чтобы вылечить простатит, необходимо активно трудиться ногами.
Вторая категория мероприятий:
Эти рекомендации направлены на предотвращение еще большего, чем исходный, хронического тазового венозного застоя.
1. Необходимо избегать переохлаждений, особенно переохлаждения промежности. Нельзя садиться зимой на холодное кресло автомобиля.
2. Исключить из рациона жгучий перец и острые пряности т. к он способствую усилению тазового венозного застоя.
3. Ограничить алкоголь и чрезмерное (более 15 сигарет в сутки) курение. Особенно не рекомендуется от пиво, молодые недобродившие вина и шипучие вина.
Выполнение всех этих рекомендаций позволит в более короткие сроки подавить активность воспалительного процесса, избежать рецидивов воспаления и, в конечном счете, избавиться от заболевания.
Комплексный курс лечения.
Для проведения успешного курса лечения необходима информация о том, что лечить, каким образом и как долго. В частности для назначения лечения по поводу воспаления предстательной железы, необходимо ответить на следующие вопросы:
1. Характер воспалительного процесса и структурные изменения в предстательной железе - наличие отека ткани или, наоборот, уплотнение ткани органа; наличие кальцинатов и конкрементов и их локализация; наличие «холодных» абсцессов, каверн, гранулем, кист в ткани органа, наличие опухоли и аденомы, наличие расширенных тазовых вен, как признака венозного застоя. Эта информация позволяет определиться с объемом, характером и сроками противовоспалительного лечения, также подобрать наиболее эффективное физиотерапевтическое воздействие. Всю эту информацию можно получить при ультразвуковом исследовании специальным ректальным датчиком на современном ультразвуковом сканере.
2. Наличие повышенного внутриуретрального давления в связи с отеком предстательной железы на фоне воспаления. При наличии повышенного внутриуретрального давления, возможен заброс мочи в предстательную железу и химический компонент воспаления. Ответить на этот вопрос позволяет урофлоуметрия. При максимальной скорости мочеиспускания менее 20 см/сек такой механизм воспаления возможен.
3. Наличие микрофлоры в урогенитальном тракте и предстательной железе при простатите. Это чрезвычайно важный вопрос.
Во- первых, какую выявленную микрофлору считать патогенной для предстательной железы?
Во- вторых, какая условно-патогенная микрофлора может быть причиной хронического простатита?
В-третьих, каковы пути попадания патогенной микрофлоры в предстательную железу?
Из материалов пленума правления российского общества урологов
(Саратов 8-10 июня 2004г.) официально признанными инфектагентами воспаления предстательной железы можно считать только три микроорганизма. Значительно больше недоказанных и до сих пор обсуждаемых претендентов на инфектагенты хронического простатита.
| Доказанная патогенность
| Обсуждаемая патогенность
| | Кишечная палочка
| Хламидия трахоматис
| | Энтерококк фекалис
| Микоплазма
| | Стафилококк
| Трихомонада
| |
| Микобактерии
| |
| Анаэробные бактерии
| |
| Грибки
| Отдельный вопрос по инфекциям передающимся половым путем. Исследования на эти инфекции, как правило, проводят из материала, взятого из соскоба мочеиспускательного канала. Секрет предстательной железы, добавленный к этому материалу, по данным литературы повышает вероятность обнаружения инфекции только на 30%. Наиболее вероятным кандидатом на инфектагент из этой группы, видимо, можно считать хламидии. Влияние инфекций передающихся половым путем (особенно «скрытых», вялотекущих) заключатся в том, что они, снижая факторы местного и общего иммунитета, «открывают ворота» для истинных патогенных микроорганизмов, которые попадают в застойную предстательную железу, как зерно на пашню.
Диагноз инфекционный простатит должен выставляться после проведения всех необходимых микробиологических тестов секрета предстательной железы, ДНК-диагностики соскобов из уретры, мочи на микрофлору. Отношение выявленной микрофлоры к воспалительному процессу в предстательной железе оценивается врачом с учетом других клинико-лабораторных данных. Мы считаем, что инфектагентом воспаления в предстательной железе является любая гемолитическая грамположительная и грамотрицательная микрофлора в любом общем микробном числе или негемолитическая микрофлора в общем, микробном числе более 10х5, а также хламидии, гонорея, трихомонады, выявленные в секрете предстательной железы методом бактериологического посева или ПЦР - методом. Связь с простатитом условно-патогенной микрофлоры (включая микоплазмы), оценивается врачом в каждом конкретном случае с учетом других клинико-лабораторных данных.
Путь попадания инфекции в предстательную железу преимущественного уретральный (через мочеиспускательный канал и выводные протоки простаты, расположенные вокруг семенного бугорка). Причем не только инфекции передающиеся половым путем передаются при сексуальных контактах, но и банальные гноеродные микроорганизмы, например, стафилококки. При анальном сексе в мочеиспускательный канал и простату могут попадать микроорганизмы кишечной группы (кишечная палочка, протей, энтерококки и т.д.), при оральном сексе - стрептококки и вирусы. Помимо восходящего уретрального пути проникновения инфекции, возможен гематогенный (через кровоток) и лимфогенный (через лимфатическую сеть). Наиболее часто это происходит у людей с хроническими очагами инфекции в верхних дыхательных путях (хроническая ангина, фарингит, хронический насморк) и в аноректальной зоне (парапроктиты, анальная трещина, частые обострения геморроя).
Важно до начала лечения решить вопрос о том инфекционный это простатит или нет. И если инфекционный - какая конкретно инфекция вызывает воспаление. Это важно потому, что очень часто микроорганизмы стали устойчивы к широко применяемым антибактериальным препаратам (антибиотикограмма, включаемая в бактериологический посев, позволяет назначить препарат, к которому нет устойчивости) и потому, что после курса лечения можно выполнить контроль излеченности всех выявленных патогенных микроорганизмов для профилактики рецидива воспаления.
4. Наличие клинических признаков иммунодефицитного состояния.
При выраженном ослаблении иммунитета, у человека всегда имеют место клинические симптомы и сопутствующие заболевания. Лечить воспаление предстательной железы в условиях иммунодефицита, не учитывая его, бессмысленно.
Наличие иммунодефицитного состояния влияет на объем и продолжительность антибактериальной терапии при хроническом простатите (доза препарата увеличивается в 2-4 раза), а также влияет на элиминацию возбудителя, что требует более жесткого бактериологического контроля после лечения.
Квалифицированная иммуноориентированная терапия проводится только при наличии исследования иммунного статуса (иммунограммы) и при участии врача - иммунолога.
5. Наличие важной сопутствующей патологии.
Выше уже указывалось на то, что некоторые очаги хронической инфекции в организме могут экспортировать по крово - и лимфотоку инфектагент в предстательную железу. Это, прежде всего верхние дыхательные пути и аноректальная зона. Лечение этой сопутствующей патологии обязательно при простатите.
Второй важной составляющей этой проблемы являются заболевания желудочно-кишечного тракта. Антибактериальная терапия простатита невозможна при наличии патологии печени с высоким уровнем трансаминаз (показателей цитолиза печеночной клетки - т.е. е разрушения) и с высоким уровнем гамма-глутаминтрансферазы (показателем внутрипеченочного застоя желчи). Кроме того, при наличии дисбактериоза, обострении воспаления желудка, желчного пузыря или поджелудочной железы, вряд ли мы добьемся успеха в лечении хронического простатита.
6. Активное лечение простатита должно быть комплексным.
Необходимо помнить, что масса предстательной железы 20 граммов, а масса взрослого человека 70 кг и более. Чтобы препараты целенаправленно воздействовали на предстательную железу, необходимо максимально усилить приток крови в этот орган, что возможно только при проведении местного физиотерапевтического воздействия на предстательную железу.
Кроме того, при хроническом простатите выводные протоки долек «забиты пробками», а сами дольки имеют гнойное содержимое, которое образуется в результате разрушительной деятельности микроорганизмов. Если сказать еще более определенно, то в простате образуются закрытые гнойные полости (микроабсцессы), в которых развивается "скрытая" болезнетворная микрофлора. Лекарственные препараты не попадают в эти микроабсцессы т.к. кровообращение в этих зонах практически отсутствует. Современные аппаратные технологии позволяют «раскрыть» эти гнойные полости и обеспечить отток их содержимого по выводным протокам в мочеиспускательный канал. Информация о современных аппаратных методиках в отдельной статье.
После курса лечения проводится оценка достигнутых результатов.
Три критерия эффективности лечения хронического простатита
- отсутствие клинических симптомов после лечения
- отсутствие лабораторных признаков воспаления
- отсутствие патогенной микрофлоры
Ремиссией хронического простатита следует считать отсутствие клинических и лабораторных признаков воспаления (т. е нормализация количества лейкоцитов в секрете предстательной железы), а также отсутствие патогенной микрофлоры в контрольных микробиологических исследованиях.
Для оценки результатов лечения хронического простатита, необходимо учитывать исходное состояние предстательной железы, насколько «тяжел» был простатит до проведения лечения. При этом все случаи необходимо разделить на 2 категории:
1 категория - нерезистентный простатит (в анамнезе не более 3 обострений)
2 категория - резистентный простатит (многократные обострения и курсы лечения в анамнезе)
Тактика контрольного обследования после «основного» курса лечения хронического простатита.
У пациентов первой категории контрольные микробиологические исследования и исследование секрета предстательной железы производятся через 2 недели после основного курса лечения. Оценка результатов производится по принятым нормам.
У пациентов второй категории контрольные микробиологические исследования и исследование секрета предстательной железы производится через 4 недели после основного курса лечения. Удовлетворительным результатом нужно считать наличие в среднем в полях зрения не более 30 лейкоцитов.
При наличии в микробиологических исследованиях после лечения патогенной микрофлоры - производится дополнительный антибактериальный курс лечения с учетом чувствительности и биологической доступности.
При наличии лейкоцитоза в секрете предстательной железы, но при отсутствии патогенной микрофлоры назначается курс противовоспалительной терапии на 30 дней с повторными микробиологическими исследованиями и исследованием секрета простаты.
При нормализации всех показателей и клинического состояния пациент переводится в группу диспансерного наблюдения.
|
Реабилитационные мероприятия и активное диспансерное наблюдение.
К сожалению, после проведенного курса лечения на фоне всех вышеуказанных профилактических мероприятий, предстательная железа продолжает нуждаться некоторое время в пристальном внимании. Сразу после лечения местные и общие факторы иммунной защиты еще не восстановились и предстательная железа еще беззащитна перед любым повторным заражением. Целью этого этапа является профилактика рецидива воспалительного процесса, так часто развивающегося после основного курса лечения.
Это достигается с помощью продолжительной простатотропной фитотерапией и иммунотерапией и специальной программой обследования, составленной с учетом характера воспалительного процесса и достигнутого эффекта после основного курса лечения.
Диспансерное наблюдение пациентов с хроническими воспалительными заболеваниями половых органов.
Первый контрольный визит с исследованием секрета простаты - через 1 месяц после окончания основного курса лечения и подтвержденной клинической и лабораторной ремиссией заболевания.
Второй контрольный визит с исследованием секрета простаты - через 3 месяца после окончания основного курса лечения.
Третий контрольный визит с исследованием секрета простаты через 6 месяцев после окончания основного курса лечения. Сроки третьего посещения сокращаются, если попадают в весенний или осенний период.
Далее диспансерное наблюдение (с исследованием секрета простаты) 2 раза в год весной (март-апрель) и осенью (октябрь-ноябрь).
Такой график обследования направлен на раннее выявление обострения воспалительного процесса в предстательной железе. При выявлении такого обострения проводится короткий противовоспалительный курс лечения, обострение устраняется и пациент продолжает наблюдение в установленном графике. Тактика раннего устранения обострений позволяет не допустить повторного вовлечения в воспалительный процесс большого объема предстательной железы и сохранить благоприятные условия для восстановления всех функциональных способностей органа.
| |
Доброкачественная гиперплазия (увеличение) предстательной железы (ДГПЖ).
Другое название этого заболевания - аденома предстательной железы.
В возрасте 50 лет около 25% мужчин имеют проявления ДГПЖ, а в возрасте 65 лет - уже 50%. При исследовании ткани предстательной железы, ДГПЖ встречается уже начиная с 40-летнего возраста. Частота ее выявления составляет в 40 лет -10%, в 60 лет - 50%, в 80 лет - 90%.
Собственно говоря, это состояние предстательной железы характерное для зрелого возраста. При этом если доброкачественная гиперплазия предстательной железы (ДГПЖ) не вызывает сужения мочеиспускательного канала и не нарушает отток мочи из мочевого пузыря, то не требует и лечения. В этом случае необходимо только динамическое наблюдение (пальцевой осмотр, УЗИ, лабораторные исследования). ДГПЖ становится медицинской проблемой тогда, когда возникают симптомы нарушения оттока мочи из мочевого пузыря - симптомы нижних мочевых путей (СНМП). Легкая степень СНМП требует медикаментозного лечения, при значительном сужении мочеиспускательного канала растущей предстательной железой и выраженных СНМП требуется хирургическая коррекция.
Поскольку точно первопричина возникновения ДГПЖ на сегодняшний день неизвестна, существуют различные теории этого процесса. Наиболее общепринятыми на сегодняшний момент являются следующие теории:
Дигидротестостероновая теория Дигидротестостерон рассматривается как ключевой гормон для развития ДГПЖ. Еще в середине прошлого века было обнаружено, что у мужчин с генетически обусловленной недостаточностью фермента 5 альфа-редуктазы предстательная железа практически не развита, хотя уровень тестостерона имеет нормальные значения (уровень дигидротестостерона при этом был резко снижен).
Теория андроген/эстрогенного дисбаланса Известно, что с возрастом уровень тестостерона у мужчин снижается (начиная с 35-40 лет). При этом уровень эстрогенов (женских половых гормонов) особого изменения не претерпевает. Соотношение андрогены/эстрогены изменяется в сторону относительного преобладания эстрогенов. Эстрогены, как показали исследования, необходимы для роста простаты и развития ДГПЖ наряду с андрогенами. Особенно выражено влияние эстрогенов на стромальную ткань. Таким образом, относительный избыток эстрогенов может приводить к избыточному росту стромальной ткани в железе. Есть данные, свидетельствующие об увеличении уровня рецепторов к андрогенам и нарушении баланса пролиферации и гибели клеток в простате под воздействием эстрогенов.
Теория стромально-эпителиальных взаимодействий Поддержание нормального функционирования и взаимодействия между клетками в простате осуществляется большим числом биологически активных веществ - пептидов, регулирующих рост и размножение клеток путем ингибирующего и стимулирующего воздействия (факторы роста). Синтез этих факторов происходит преимущественно в строме, а влияют они как на стромальные клетки, так и на эпителий. Существует довольно большое число этих веществ, в росте простаты наибольшее значение имеют:
стимулирующие факторы: эпидермальный фактор роста, трансформирующий фактор роста альфа и основной фактор роста фибробластов, инсулиноподобные факторы роста, фактор роста кератиноцитов, трансформирующий фактор роста бета. Взаимодействие этих факторов в простате - очень сложный и не до конца изученный процесс. Дисбаланс факторов роста с преобладанием стимулирующих рост простаты приводит к развитию ДГПЖ.
Теория апоптоза Апоптоз - процесс запрограммированной гибели клетки (термин взят из греческого языка и дословно означает "опадение листьев с дерева"). Клетка, пройдя свой жизненный цикл, должна отмереть и ее место должна занять новая клетка. При нарушении баланса факторов, влияющих на пролиферацию клеток и на их гибель, может происходить нарушение процесса апоптоза - снижение его активности. Таким образом, новые клетки не замещают "старые", а "присоединяются" к ним. Тем самым общее число клеток увеличивается. Одним из факторов, влияющих на увеличение активности пролиферации клеток, является избыток эстрогенов. Таким образом, ряд исследователей считают ДГПЖ болезнью, связанной не с избыточным размножением клеток, а с недостаточной гибелью их.
Теория стволовой клетки.Эта теория базируется на усилении размножения стволовых клеток под воздействием нарушения баланса стимулирующих и ингибирующих факторов роста железы. В этом случае ДГПЖ рассматривается как болезнь избыточного размножения клеток.
Преимущественным местом начала развития гиперплазии является переходная зона и периуретральная область предстательной железы. Именно здесь формируются мелкие узелки, которые можно обнаружить у мужчин уже в возрасте 40 лет, крупные узлы образуются обычно после 70 лет.
При развитии узлов в пределах переходной зоны формируются так называемые латеральные (боковые)доли; при локализации процесса преимущественно в периуретральной области развиваетсясредняя доля.
| 
| | Направление роста узлов зависит и от состояния самой простаты: при наличии склерозирования ее ткани, кальцинатов, большой плотности капсулы, экспансивный рост в латеральные стороны может быть затруднен, тогда происходит рост в сторону уретры с быстрым развитием симптоматики. При этом необходимо помнить, что не существует прямой корреляции между размерами простаты и наличием и выраженностью симптомов. Появление симптоматики зависит, в частности, от характера роста узлов гиперплазии, от степени и времени наступления нарушений функции детрузора.
Большая масса простаты вызывает механическое сдавление выходного отверстия мочевого пузыря- статический или механический компонент обструкции.
Мышечная ткань шейки мочевого пузыря, уретры, сфинктеров, простаты обеспечивает развитие динамического компонента обструкции, являющегося итогом повышения активности симпатической нервной системы. Вследствие симпатической активности, повышается тонус вышеперечисленных структур нижних мочевыводящих путей.
Кроме этих двух механизмов развития заболевания - статической и динамической обструкций - существует и еще одно звено. Оно связано с нарушением функции мочевого пузыря, возникающим на фоне сужения. В результате наличия сужения (статического и динамического) на уровне выходного отверстия мочевого пузыря, его мышца детрузор - испытывает нагрузки при выделении мочи, необходимые для преодоления обструкции. Это приводит к состоянию, называемому нестабильностью детрузора (гиперактивностью) и проявляющемуся симптомами раздражения мочевого пузыря. Далее происходит обеднение кровотока в мышце мочевого пузыря, развивается ишемия (кислородная недостаточность), что приводит к дистрофии, а в тяжелых случаях и атрофии мышечных волокон и утрате мышцей ее сократительной функции.
| 
| Общепринятым является разделение симптомов ДГПЖ на две группы: симптомы раздражения (ирритативные, наполнения) и симптомы обструкции (опорожнения):
Симптомы раздражения:
- частое дневное мочеиспускание поллакиурия
- никтурия (ночные мочеиспускания)
- неотложные (императивные) позывы к мочеиспусканию
- императивное недержание мочи
Симптомы обструкции:
- затрудненное начало мочеиспускания
- необходимость выраженного напряжения передней брюшной стенки для начала мочеиспускания
- слабая струя мочи
- прерывистость потока мочи
- капание в конце акта мочеиспускания
- ощущение неполного опорожнения мочевого пузыря
Симптомы раздражения и обструкции могут вызываться не только ДГПЖ, но и многими другими заболеваниями, часть из которых приведена ниже:
Симптомы обструкции:
- стриктура уретры
- склероз шейки мочевого пузыря
- склероз предстательной железы
- снижение сократительной способности детрузора (первичное или вторичное)
- рак предстательной железы
Симптомы раздражения:
- инфекция мочевого тракта
- простатит
- гиперактивный мочевой пузырь
- рак мочевого пузыря
- инородное тело мочевого пузыря
Все методы лечения ДГПЖ можно разделить на 3 группы:
- 1. Фармакотерапия.
- 2. Нехирургические методы лечения.
- 3. Хирургические методы лечения.
Фармакотерапия ДГПЖ.
Фармакотерапия ДГПЖ направлена на укрепление мышцы мочевого пузыря и снятие отека и воспалительной реакции с предстательной железы, которые возникают при ее росте. Все это позволяет добиться значительного улучшения качества мочеиспускания, а значит добиться и улучшения качества жизни. Следует подчеркнуть, что в настоящее время не существует лекарственных средств, которые бы вызывали полный регресс ДГПЖ!!!
В настоящее время используется 3 основные группы препаратов для лечения ДГПЖ:
- Ингибиторы 5 альфа-редуктазы
- Альфа-адреноблокаторы
- Растительные препараты (фитопрепараты)
В недавнем прошлом большая роль в терапии ДГПЖ отводилась растительным препаратам, однако за последние годы лечение ДГПЖ претерпело серьезные изменения. Проведено большое число международных исследований, обнародованные на ежегодном совещании Американской урологической ассоциации в 2005 году, которые указывали на неэффективность терапии растительными препаратами.
Основу консервативной терапии на сегодняшний день составляют альфа-адреноблокаторы (доксазозин, теразозин, альфузозин, тамсулозин) и ингибиторы 5-альфа-редуктазы (финастерид, эпистерид, туростерид, дутостерид).
Альфа-адреноблокаторы, воздействуя на альфа-адренорецепторы нижних мочевых путей, приводят к расслаблению гладкомышечных клеток в области шейки мочевого пузыря, стромы, капсулы предстательной железы и простатического отдела мочеиспускательного канала, способствуя снижению симптомов раздражения в определенной мере обструктивной симптоматики. Также установлено, что дисфункция мочевого пузыря при ДГПЖ во многом связана с развитием гипоксии (кислородного голодания) детрузора. Альфа-адреноблокаторы вызывают улучшение обменных процессов в детрузоре за счет расширения пузырных артерий.
Наиболее изученным препаратом группы ингибиторов 5-альфа редуктазы является финастерид. Блокируя превращение тестостерона в дигидротестостерон, препараты этой группы вызывают относительную "андрогенную" недостаточность в предстательной железе, приводя к уменьшению ее объема и воздействуя тем самым на пассивный механизм нарушения оттока мочи. Важно отметить, что препараты этой группы не связываются с андрогенными рецепторами и не дают побочных эффектов, характерных для гормональных препаратов. Они эффективны у больных при остаточной моче не более 100 мл и максимальной скорости мочеиспускания не ниже 5 мл/сек. Пока остаются не решенными проблемы, связанные с приемом финастерида, такие как снижение сексуальной функции (снижение либидо, ухудшение эрекции, уменьшение объема эякулята). Снижение уровня ПСА может затруднить своевременную диагностику рака предстательной железы.
Исследования последних лет демонстрируют высокую эффективность комбинированного применения альфа-адреноблокаторов (доксазозин, теразозин, альфузозин, тамсулозин) и ингибиторов 5-альфа редуктазы (финастерид: проскар, пенестер, финаст или дутастерид: аводарт). Комбинированная схема лечения доброкачественной гиперплазии предстательной железы приводит к клинически значимому улучшению качества жизни пациентов, параметров мочеиспускания, снижает объем остаточной мочи. Комбинированная терапия может быть рекомендована как основная схема лечения пациентов с риском прогрессии доброкачественной гиперплазии предстательной железы.
Нехирургические методы лечения.
К нехирургическим методам относятся методы лечения, когда местно на предстательную железу воздействуют каким-либо физическим фактором, который вызывает частично ее гибель, сморщивание и как следствие, значительное уменьшение размеров, что приводит к устранению препятствий к свободному мочеиспусканию.
К таким методам лечения относятся:
- криотерапия ДГПЖ (замораживание)
- термотерапия ДГПЖ (разогревание)
- этаноловая абляция ДГПЖ (введение в предстательную железу спирта)
Следует отметить, что каждый метод лечения имеет свои строгие показания к назначению. Выполнение процедур без учета специфики метода приводит к возникновению тяжелых осложнений.
К промежуточным методам можно отнести введение в мочеиспускательный канал специальной спирали. Эта спираль устанавливается в суженый участок мочеиспускательного канала, где он проходит через толщу предстательной железы. Спираль раздвигает предстательную железу, обеспечивая свободный ток мочи.
Хирургические методы лечения.
Несмотря на мощное развитие фармакотерапии, хирургия ДГПЖ по-прежнему актуальна, и эта актуальность будет сохраняться еще долгое время.
С учетом бурного развития методов консервативной терапии в настоящее время общие показания к оперативному лечению ДГПЖ сузились:
- урофлоуметрический показатель объемной скорости мочеиспускания (Qmax.) менее 8мл/с.
- сумма баллов международной шкалы оценки качества мочеиспускания (I-PSS) от 25 до 35 и низкое качество жизни (QL).
- острая задержка мочи, невозможность катетеризации мочевого пузыря, наличие остаточной мочи (более 100 мл).
- повторная гематурия (наличие крови в моче), связанная с заболеванием.
- почечная недостаточность.
- камни мочевого пузыря.
- рецидивирующая инфекция мочевых путей, вследствие наличия остаточной мочи.
- дивертикул мочевого пузыря.
- неэффективность консервативной терапии.
В дальнейшем для выбора метода хирургического лечения руководствуются следующими данными, полученными в результате обследования:
- размеры предстательной железы.
- состояние верхних мочевых путей.
- наличие сопутствующих заболеваний.
- антропометрические характеристики (тип телосложения, вес больного).
Хирургическое лечение делится на открытое и трансуретральное (эндоскопическое).
С развитием современных прогрессивных технологий, созданием уникальных инструментов, позволяющих хирургу значительно облегчить свою работу и уменьшить объем "операционной травмы", ускорить выздоровление, а значит улучшить результаты лечения, все большее распространение получают малоинвазивные методы лечения. Однако существует определенный контингент больных, кому показано открытое хирургическое лечение (объем предстательной железы более 80 см3, наличие камней мочевого пузыря, дробление или удаление которых невозможно эндоскопически, воспалительные заболевания мочеиспускательного канала и тд.).
"Золотым" стандартом лечения ДГПЖ (аденомы предстательной железы) принято считать трансуретральную резекцию предстательной железы (ТУР). Суть операции заключается в удалении разрастания аденоматозной ткани предстательной железы через мочеиспускательный канал. Открытые оперативные вмешательства с каждым годом применяются все реже. Трансуретральная резекция выполняется при объеме предстательной железы до 60 см3. Трансуретральная резекция произвела революцию в хирургическом лечении ДГПЖ. Малотравматичность, низкий процент осложнений, высокая эффективность сделали ТУР методом выбора при лечении данного заболевания. В связи с появлением ТУР, резко изменился контингент людей, обращающихся на прием к урологу. Еще 10 лет назад более 20% всех урологических больных составляли пожилые мужчины с надлобковой трубкой из мочевого пузыря для отведения мочи. У этих людей вследствие наличия сопутствующей патологии нельзя было выполнить открытую операцию, и они вынуждены были с надлобковым катетером жить всю оставшуюся жизнь. В настоящее время процент таких людей минимальный. ТУР позволяет помочь практически всем нуждающимся. И если на ТУР мужчина пришел с надлобковым катетером, то после операции трубка удаляется и пациент мочится самостоятельно.
Трансуретральная инцизия или рассечение шейки мочевого пузыря без удаления тканей увеличенной предстательной железы. Применяется у больных с большим числом тяжелых сопутствующих заболеваний. Все операции производятся через мочеиспускательный канал без выполнения разреза на коже.
Среди наиболее часто встречающихся осложнений оперативного лечения выделяют:
- ТУР-синдром (всасывание вводимой жидкости через венозные сосуды во время операции) - встречается, примерено в 2 % случаев.
- кровотечение из зоны операции, как во время, так и в послеоперационном периоде. Имеет место в 2-5% случаев.
- ирритативная симптоматика (появление учащенного, болезненного мочеиспускания, повелительных позывов к мочеиспусканию) встречается у 70% больных, перенесших открытое оперативное вмешательство, и у 71% больных после ТУР простаты.
- недержание мочи - имеет место у 1,8% больных, перенесших инцизию, у 2,2% после ТУР простаты, до 10% после открытых вмешательств.
- склероз (сужение) шейки мочевого пузыря, стриктуры уретры (сужение просвета мочеиспускательного канала) - встречается в 2,6% случаев после открытой операции, в 3,8% после ТУР, в 1,7% после инцизии предстательной железы.
- нарушение сексуальной функции - ретроградная эякуляция (отсутствие естественного семяизвержения за счет обратного заброса спермы в мочевой пузырь) имеет место в 80% после открытой операции, в 65-70% после ТУР простаты и в 40% после инцизии предстательной железы. По последним данным, нарушение эректильной функции после ТУР предстательной железы наблюдалось лишь в 6,5 % случаев.
Открытые методы хирургического лечения доброкачественной гиперплазии предстательной железы.
Среди открытых хирургических методов лечения выделяют следующие:
| 
| - Чреспузырный
- Позадилонный
- Промежностный
- Ишиоректальный
- Чрезректальный
- Надлобковый чрезбрюшинный.
Из вышеперечисленных доступов на сегодняшний день ишиоректальный, чрезректальный и чрезбрюшинный и промежностный сохранили академический интерес и практически не применяются.
Чреспузырный и позадилонный способы сохраняют свою значимость в настоящее время и являются наиболее радикальными методами лечения этого заболевания, так как именно их применение позволяет успешно избавить больных от ДГПЖ.
Чреспузырная аденомэктомия
Разработку этой операции связывают с именами Е.Fuller(1895), P.J.Freyer(1901), С.П. Федорова(1908). Операция состоит во вскрытии передней стенки мочевого пузыря через надлобковый доступ и дальнейшем пальцевом вылущивании аденомы предстательной железы, с обеспечением того или иного способа гемостаза и дренировании мочевого пузыря путем установки уретрального катетера и (или) наложения цистостомы. Послеоперационный период до удаления дренажей занимает в среднем до 10 суток.
Преимущества: возможность выполнения при любом типе роста и размерах ДГПЖ.
Показаниями к данному виду оперативного лечения являются:
- Объем предстательной железы более 70 см3.
- Наличие выраженной средней доли.
- Ретратригональный рост предстательной железы (под зону мочепузырного треугольника со сдавлением интрамуральных отделов мочеточников).
- Осложнения заболевания (камни мочевого пузыря, камень интрамурального отдела мочеточника, гипотония детрузора, большой дивертикул мочевого пузыря)
- Различные сопутствующие заболевания опорно-двигательного аппарата, не позволяющие применить другие способы лечения (коксартроз, деформация костей таза и т.д.).
- Желание пациента.
Позадилонная аденомэктомия
Позадилонная (внепузырная) аденомэктомия получила свое развитие благодаря работам Van Stockum (1909), А.Т. Лидский (1923). Принципиальным отличием, которой являлся позадилонный доступ к передней поверхности предстательной железы, рассечение ее капсулы и вылущивание аденоматозных узлов, без вскрытия передней стенки мочевого пузыря. В послеоперационный период дренирование мочевого пузыря осуществляется через уретральный катетер.
Преимущества: отсутствие необходимости вскрытия мочевого пузыря и сокращение срока послеоперационного периода до 7-8 суток.
Показанием к операции являются:
- Большой объем предстательной железы
- Отсутствие средней доли
- Отсутствие осложнений ДГПЖ (камни мочевого пузыря, камень инрамурального отдела мочеточника, гипотония детрузора, большой дивертикул мочевого пузыря).
- Отсутствие деформации костей таза.
- Различные сопутствующие заболевания опорно-двигательного аппарата, не позволяющие применить трансуретральную резекцию предстательной железы (коксартроз, артроз коленных суставов и т.д.).
- Желание пациента.
В завершении хочется отметить, что трансуретральная резекция предстательной железы занимает ведущее место в оперативном лечении доброкачественной гиперплазии предстательной железы и является оптимальным методом оперативной коррекции нарушения мочеиспускания у мужчин пожилого возраста, однако до сих пор сохраняется актуальность открытых операций. Тщательная предоперационная подготовка, выполнение операции опытным хирургом, правильное послеоперационное ведение гарантируют благоприятное лечение заболевания.
|
Опухоль предстательной железы
Опухоль предстательной железы является одним из самых распространённых онкологических заболеваний среди мужчин. Более 10% всех мужчин будут страдать им, и чем выше возраст, тем выше вероятность возникновения этого заболевания. Большинство случаев опухолевого процесса диагностируется у мужчин от 45 до 90 лет, средний возраст составляет 65-72 года. Это заболевание практически всегда является случайной находкой, так как часто протекает в латентной (скрытой) форме без клинических проявлений и может быть выявлена у 3\4 мужчин доживших до 80 лет. Тем не менее, манифестная форма, когда симптомы заболевания налицо, в конце концов, развивается у 8 из 10 заболевших.
Врожденные факторы приводят к 8-10% случаев заболеваемости, причем этот процент выше у молодых пациентов. Различные эмбриональные мутации предрасполагают к трансформации нормальной простатической ткани в опухолевую. Кроме того, возможно важную роль играют и метаболические изменения в простатической ткани, такие как, снижение синтеза глутатион-S-транферазы и мутации андрогенных рецепторов (мест прикрепления мужского полового гормона к клетке предстательной железы), что предрасполагает к озлокачествлению.
Факторы риска опухоли предстательной железы.
- Возраст
- Расовая принадлежность
- Наследственность
- Рацион с высоким содержанием животных жиров.
Важен возраст пациента, т. к. чем человек старше, тем больше возрастает риск заболевания. Вероятно развитие заболевания у 1 из 8 мужчин от 60-до 70 лет.
Однако клинически значимая опухоль чаще поражает молодых мужчин в возрасте от 45 до 65 лет и именно у них она протекает более злокачественно. Эта категория пациентов является кандидатами для обязательного пристального наблюдения.
Так же важна генетическая предрасположенность, так как чаще заболевание поражает родственников. У пациентов с возможно наследственно обусловленными предпосылками развитияопухоли предстательной железы, при анализе трёх поколений, выявляется как минимум три близких родственника также поражённых данным заболеванием. И чаще наследственно обусловленная опухоль предстательной железы манифестирует у мужчин моложе 55 лет и имеет более агрессивное течение.
Расовая принадлежность тоже имеет значение. Так представители негроидной расы чаще заболевают клинически значимойопухолью предстательной железы, чем представители других расовых групп. Вероятность развития опухоли предстательной железы значительно ниже у азиатов и выше у европейцев. Эти различия, возможно, обусловлены исторически сложившимся рационом питания, а именно, процентом содержания в нем жиров и природных антиоксидантов.
Так в рационе японцев содержится очень мало животных жиров, заболеваемость в Японии соответственно низка. Но если японец изменит свой рацион на западный, то это увеличит его шансы заболеть опухолью предстательной железы. Поэтому заболеваемость азиатов увеличивается при миграции в западные страны. Из природных антиоксидантов витамин А способствует снижению риска развития опухоли, а витамин Д к замедлению клинической манифестации (перехода из скрытой формы в явную). Зеленый чай, томаты обладают антиоксидантным действием, повышают синтез глутатион-S-трансферазы, что тоже снижает риск развития опухоли. Таким образом, снижение животных жиров в рационе, увеличение потребления природных антиоксидантов, являются основой профилактики развития опухоли предстательной железы.
Диагностика опухоли предстательной железы.
В начальной стадии опухоль предстательной железы не имеет выраженной клинической симптоматики, что затрудняет его диагностику. Появляющееся позже расстройство мочеиспускания может быть обусловлено и ДГПЖ. Но если симптомы расстройств мочеиспускания и нарушения оттока мочи из верхних мочевых путей обусловлены опухолью предстательной железы, это часто говорит о распространённости процесса. Пациенты с запущенным процессом также могут предъявлять жалобы на боли в костях и других органах.
Золотой стандарт диагностики заболевания - комбинация пальцевого ректального исследования и простатического специфического антигена (ПСА).
Мультифокальная биопсия является лучшей методикой для подтверждения и установления диагноза опухоли предстательной железы.
Рекомендуется производить пальцевое ректальное исследование и ПСА у всех мужчин старше 50 лет, даже если у них отсутствуют жалобы. Такая обширная диспансеризация позволяет выявить заболевание в ранней стадии, что позволяет провести эффективное лечение, пока опухоль не проросла за пределы капсулы железы. В США примерно четверть случаев асимптомной опухоли предстательной железы выявляется после подозрительного пальцевого ректального исследования. Поэтому важно выполнять биопсию простаты у всех мужчин с подозрением на опухоль при пальцевом ректальном исследовании, даже если уровень ПСА у них менее 2,5 нг/мл.
ПСА (простатический специфический антиген) - это белок, вырабатываемый простатическими клетками (эпителием и периуретральными железами). Далее он поступает в лимфу и кровоток, где находится в низкой концентрации в связанной и несвязанных формах. ПСА имеет высокий уровень при опухоли предстательной железы. Уровень ПСА крови может увеличиваться при различных манипуляциях и патологических состояниях предстательной железы: при массаже простаты, при биопсии простаты, при воспалении и инфаркте простаты и при ДГПЖ. Особенно важно для клиницистов вовремя распознать повышение уровня ПСА у молодых мужчин т. к. это характерно именно для опухоли.
Уровень общего ПСА может колебаться в зависимости от возраста.
Колебание допустимого уровня ПСА в зависимости от возраста пациента
| 40-50 лет
| 0-2.5нг/мл
| | 50-60 лет
| 0-3.5нг/мл
| | 60-70 лет
| 0-4.5нг/мл
| | 70-80 лет
| 0-6.5нг/мл
| Ранее считалось, что уровень общего ПСА не должен превышать 4.0нг/мл, а у молодых мужчин 2.5нг/мл. Однако в последнее время предлагают диагностировать не только общий ПСА, но и плотность ПСА, уровень свободного ПСА, молекулярные формы ПСА.
Повышение свободного ПСА характерно для опухоли. При диагностике опухоли предстательной железы важен годовой прирост общего ПСА. Повышение ПСА более чем на 0,75 нг/мл в год, практически во всех случаях связано с опухолью предстательной железы. Все эти тесты специфичности и чувствительности ПСА позволяют заподозрить опухоль предстательной железы наряду с пальцевым ректальным исследованием.
Подтверждает диагноз трансректальная мультифокальная биопсия простаты с ультразвуковым исследованием специальными датчиком, который вводится в прямую кишку. Это ультразвуковое исследование называется - ТРУЗИ.
При ТРУЗИ также можно заподозрить заболевание, так как в железе визуализируются характерные участки со сниженной плотностью ткани.
Когда больному устанавливается диагноз опухоли предстательной железы, необходимо четко определить стадию развития заболевания (стадировать опухоль). Это необходимо для выработки концепции лечения. Степень озлокачествления опухоли устанавливается при исследовании кусочков ткани простаты, взятой при биопсии. Оценка результатов такого исследования осуществляется по шкале Глисона. Чем выше сумма баллов Глисона, тем выше степень злокачественности процесса.
Также в диагностике опухоли предстательной железы применяется сканирование костей скелета, магнитно-резонансная томография (МРТ), компьютерная томография (КТ).
Сканирование костей скелета применяется для диагностики костных метастазов. Особенно велика вероятность их обнаружения при ПСА выше 40нг/мл.
KT и MPT достаточно низкоспеци
Дата добавления: 2015-01-18 | Просмотры: 1658 | Нарушение авторских прав
1 | 2 | 3 | 4 | 5 | 6 |
|
|






