|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Клиническая картина высокой врожденной непроходимости
проявляется, как правило, с первого дня жизни, а иногда в первые часы после рождения. Наиболее постоянным и ранним симптомом является рвота. При непроходимости двенадцатиперстной кишки выше большого сосочка двенадцатиперстной кишки (бывает крайне редко — мы наблюдали только 8 детей) рвота возникает вскоре после рождения, количество рвотных масс большое, в них нет примеси желчи, которая целиком поступает в кишечник. При непроходимости двенадцатиперстной кишки рвотные массы окрашены желчью. После прикладывания новорожденного к груди матери рвота становится многократной и обильной, превышая количество проглоченного ребенком молока. Частота рвоты и количество рвотных масс несколько варьируют в зависимости от вида непроходимости. При атрезии она более частая, непрерывная, поражающая своим обилием. В рвотных массах иногда наблюдается примесь крови. При частично компенсированных стенозах рвота наступает на 2—4-й день жизни ребенка и обычно не сразу после кормления, а спустя 20—40 мин, иногда «фонтаном». У детей с высокой врожденной непроходимостью, как правило, бывает отхождение мекония. Если непроходимость расположена выше большого сосочка двенадцатиперстной кишки, то количество и цвет мекония почти обычные, отхождение его наблюдается до 3—4-го дня. При более низкой непроходимости количество мекония невелико, консистенция его более вязкая, чем у здорового ребенка, а цвет сероватый. Эти свойства мекония связаны с невозможностью пассажа желчи и амниотической жидкости в дистальные отделы кишечника. При атрезиях и субтотальных стенозах обычно бывает однократное выделение мекония или он выделяется малыми порциями несколько раз в течение 1—2 сут, а в последующее время отсутствует. У новорожденных с множественной атрезией кишечника отхождение мекония не наблюдается. При врожденных заворотах меконий отходит, но в скудном количестве. Это может быть объяснено тем, что непроходимость (заворот) формируется в более поздний период внутриутробного развития, уже после того, как кишечная трубка в значительной мере заполнилась желчью и амниотической жидкостью. В ряде случаев у детей с неполным сдавлением просвета кишки может появиться на 6—7-й день скудный переходный стул. Поведение ребенка с врожденной высокой кишечной непроходимостью в первые сутки обычное. Иногда обращает на себя внимание вялость. Вначале новорожденный активно сосет, но по мере ухудшения общего состояния отказывается от груди. Характерна прогрессивная потеря массы тела (0,2—0,25 кг/сут). Уже со 2-х суток отчетливо выражены явления обезвоживания. Живот вздут в верхних отделах, особенно в надчревной области, за счет растянутого желудка и двенадцатиперстной кишки. В первые дни можно видеть волны перистальтики. После обильной рвоты вздутие в надчревной области уменьшается, иногда полностью исчезает. Отмечается некоторое западение нижних отделов живота. При пальпации живот во всех отделах мягкий, безболезненный; если непроходимость вызвана опухолью или кистой, то обычно эти образования довольно легко прощупываются через тонкую и несколько дряблую брюшную стенку. В некоторых случаях у детей с врожденным заворотом удается пропальпировать в брюшной полости конгломерат с нечеткими очертаниями. В крови больных с высокой непроходимостью происходят биохимические сдвиги. Вследствие длительной рвоты развивается гипохлоремия, при которой изменяется соотношение и уменьшается количество ионов К+ и Na+. На фоне эксикоза отмечается сгущение крови: повышение ге-матокритного числа, содержания гемоглобина, увеличение количества эритроцитов и лейкоцитов.
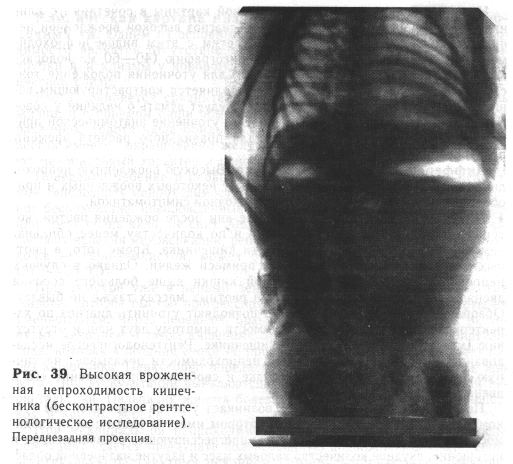
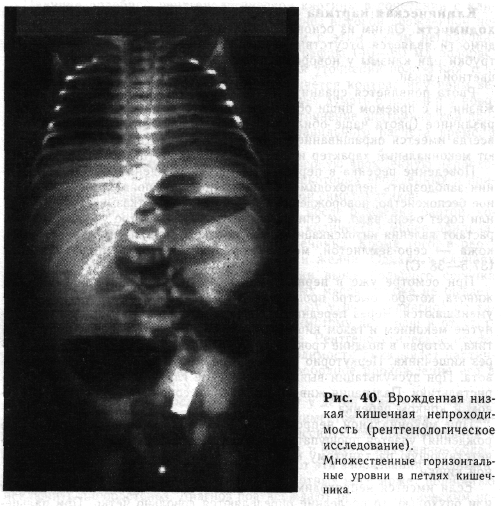
Рентгенологическое исследование. В распознавании врожденной кишечной непроходимости рентгенологический метод является чрезвычайно ценным. Правильная интерпретация рентгенологических данных помогает ориентироваться в уровне непроходимости, ее характере и необходима для дифференциальной диагностики. Обследование новорожденного начинают с обзорной рентгенографии брюшной полости в переднезадней и боковой проекциях при вертикальном положении ребенка. При высокой непроходимости рентгенологические симптомы довольно характерны. На переднезадних рентгенограммах видны два газовых пузыря с горизонтальными уровнями жидкости, что соответствует растянутому желудку и двенадцатиперстной кишке(рис. 39), на боковых рентгенограммах — также два горизонтальных уровня, расположенных на разной высоте. Величина газовых пузырей бывает различной. При полном перерыве проходимости в нижележащих отделах кишечника газ не определяется. Иногда он отсутствует также в желудке, и тогда рентгенологически выявляется «немой» живот. В редких случаях, при частично компенсированных стенозах и врожденных заворотах, можно увидеть единичные небольшие пузыри газа в кишечнике. Наличие подобной рентгенологической картины в сочетании с клиническими данными позволяет считать диагноз высокой врожденной непроходимости несомненным. Однако детям с этим видом непроходимости мы рекомендуем проводить ирригографию (40—60 мл водорастворимого контрастирующего вещества) для уточнения положения толстой кишки. Если ободочная кишка заполняется контрастирующим веществом частично, расположена слева, следует думать о наличии у новорожденного заворота средней кишки. Это уточнение анатомической причины непроходимости необходимо для правильного расчета времени предоперационной подготовки. Дифференциальная диагностика. Высокую врожденную непроходимость приходится дифференцировать от некоторых врожденных и приобретенных заболеваний, обладающих сходной симптоматикой. Пилороспазм проявляется в первые дни после рождения рвотой, которая носит непостоянный характер и по количеству менее обильна, чем при врожденной непроходимости кишечника. Кроме того, в рвотных массах при пилороспазме нет примеси желчи. Однако в случаях непроходимости двенадцатиперстной кишки выше большого сосочка двенадцатиперстной кишки желчи в рвотных массах также не бывает. Обзорные рентгенограммы обычно позволяют уточнить диагноз по характерному для высокой непроходимости симптому двух чаш и отсутствию (малому количеству) газа в кишечнике. Рентгенологическое исследование с контрастированием при непроходимости показывает частичную задержку йодолипола в желудке и свободное прохождение его в двенадцатиперстную кишку. Подозрение на пилоростеноз возникает у детей с врожденным суб-компенсированным стенозом, при котором имеется частичная проходимость кишечника. Постоянная рвота, прогрессирующее обезвоживание и истощение, скудное количество каловых масс и вздутие надчревной области с видимой перистальтикой желудка делают эти заболевания сходными. Однако постоянное окрашивание желчью рвотных масс может полностью исключить пилоростеноз. Диагноз подтверждают рентгенологическим исследованием: при пилоростенозе имеется один большой газовый пузырь, соответствующий расширенному желудку, в остальных отделах кишечника видно равномерное распределение газа. Помогает уточнению диагноза исследование с контрастированием по Ю. Р. Левину. Врожденная диафрагмальная грыжа иногда сопровождается рвотой, что дает повод к дифференциальной диагностике с высокой врожденной непроходимостью. В отличие от непроходимости при врожденной диа-фрагмальной грыже у новорожденного на первый план выступают нарушения функции дыхательной и сердечно-сосудистой систем. При рентгенологическом исследовании выявляют смещение кишечника в грудную полость. Родовая травма головного мозга часто сопровождается рвотой с примесью желчи. Однако отхождение мекония бывает нормальным. При травме головного мозга выявляются симптомы поражения центральной нервной системы. Диагноз уточняют рентгенологическим исследованием. Клиническая картина низкой врожденной кишечной непроходимости. Одним из основных симптомов низкой кишечной непроходимости является отсутствие мекония. После введения газоотводной трубки или клизмы у новорожденного выделяются лишь комочки бесцветной слизи. Рвота появляется сравнительно поздно, к концу 2-го — на 3-й день жизни, и с приемом пищи обычно не связана. Количество рвотных масс различное (рвота чаще обильная, иногда напоминает срыгивание), но всегда имеется окрашивание желчью. Вскоре рвотные массы принимают мекониальный характер и приобретают неприятный запах. Поведение ребенка в первые часы после рождения не дает основания заподозрить непроходимость, но очень скоро появляется двигательное беспокойство, новорожденный сучит ножками, отказывается от груди или сосет очень вяло, не спит. Общее состояние быстро ухудшается, нарастают явления интоксикации, ребенок становится вялым, адинамичным, кожа — серо-землистой, может быть повышенной температура тела (37,5—38 'С). При осмотре уже в первый день выявляется равномерное вздутие живота, которое быстро прогрессирует. Размеры живота после рвоты не уменьшаются. Через переднюю брюшную стенку контурируются растянутые меконием и газом кишечные петли. Нередко видна их перистальтика, которая в поздние сроки не прослеживается, так как наступает парез кишечника. Перкуторно определяется тимпанит во всех отделах живота. При аускультации выявляются редкие глухие шумы кишечной перистальтики. Пальпация живота болезненна, сопровождается беспокойством и криком ребенка. При мекониальной непроходимости иногда (в первые сутки после рождения) удается прощупать колбасовидную подвижную опухоль, соответствующую растянутому меконием терминальному отделу подвздошной кишки. Если имеется непроходимость, вызванная сдавлением кишки кистой или опухолью, то последние определяются довольно четко. При пальцевом исследовании через прямую кишку иногда удается выявить новообразование, которое может закрывать вход в малый таз. При исследовании per rectum в других случаях низкой непроходимости патологические изменения не выявляются. За пальцем отходит бесцветная слизь. Атрезия подвздошной, а также толстой кишки может осложняться ме-кониальным перитонитом, который возникает вследствие перфорации перерастянутого слепого конца кишки. Общее состояние ребенка при этом резко ухудшается, рвота становится непрерывной, повышается температура тела. Передняя брюшная стенка становится пастозной, видна сеть расширенных вен (особенно мошонки). Брюшная стенка напряжена. Только ранняя диагностика этого осложнения может дать некоторую уверенность в благоприятном исходе лечения. Рентгенологическое исследование начинают с обзорных снимков брюшной полости. На рентгенограммах определяются раздутые петли кишечника (рис. 40) с множественными неравномерными горизонтальными уровнями (непроходимость дистальных отделов подвздошной и толстой кишки) или несколькими крупными газовыми пузырями с широкими уровнями (непроходимость тощей или подвздошной кишки, мекониальная непроходимость). При подозрении на низкую кишечную непроходимость мы проводим исследование с водорастворимым контрастирующим веществом, вводимым в прямую кишку шприцем через катетер. При низкой непроходимости на рентгенограммах видна заполненная контрастирующим веществом резко суженная толстая кишка. Перфорация расширенного отдела кишки выше места непроходимости рентгенологически обычно выявляется по наличию свободного газа в брюшной полости.
Дифференциальная диагностика. При низкой врожденной непроходимости имеются сходные симптомы с динамической непроходимостью (парезом кишечника) и болезнью Гиршпрунга. Эти заболевания необходимо исключить, так как ошибочно предпринятая лапаротомия при наличии динамической непроходимости или болезни Гиршпрунга приведет к резкому ухудшению общего состояния ребенка. Паралитическая непроходимость, в отличие от врожденной, возникает сравнительно постепенно на фоне тяжелого общего заболевания (перитонит, пневмония, сепсис, энтероколит и т.д.), обычно спустя 5— 10 дней после рождения ребенка. Явления непроходимости при парезе кишечника выражены недостаточно четко, менее постоянно. Из анамнеза выясняется, что меконий у ребенка отходит нормально, а при осмотре обычно бывает стул (после газоотводной трубки или клизмы). Дифференциальной диагностике помогает рентгенологическое исследование с введением через прямую кишку контрастирующего вещества. При паралитической непроходимости выявляются хорошо сформированные прямая и сигмовидная кишки с нормальным просветом. Болезнь Гиршпрунга (острая форма) с первых дней жизни проявляется отсутствием самостоятельного стула. В отличие от врожденной механической низкой непроходимости можно сравнительно легко добиться отхождения газов и каловых масс консервативными методами (массаж живота, введение газоотводной трубки, клизма). Решающим в постановке диагноза является рентгенологическое исследование с контрастированием, при котором выявляют характерное для болезни Гиршпрунга расширение просвета толстой кишки с наличием суженной зоны аганглиоза. Лечение. Лечение врожденной кишечной непроходимости является сложным разделом хирургии детского возраста. Летальность до последнего времени остается высокой. Прогноз заболевания зависит главным образом от своевременной диагностики, правильного проведения хирургической коррекции порока, рациональной предоперационной подготовки и послеоперационного ведения. Предоперационную подготовку проводят строго индивидуально. У новорожденных с высокой кишечной непроходимостью длительность и качество предоперационной подготовки зависят от тяжести состояния, времени поступления в стационар и наличия осложнений. Если диагноз установлен в первые сутки после рождения, то подготовка к операции не превышает 3—6 ч и ограничена общими мероприятиями (согревание ребенка, введение сердечных средств, оксигенотера-пия и т.п.), а также эвакуацией содержимого желудка через тонкий резиновый катетер, который вводят через нос. Отсасывание жидкости и газа из желудка необходимо во всех случаях. Катетер оставляют в желудке для постоянной аспирации жидкости во время операции. При позднем поступлении (2—4-е сутки), помимо общих мероприятий, необходимо до операции начать компенсацию резко нарушенного в результате длительной рвоты водно-солевого баланса. Кроме того, у этих детей в связи с явлениями присоединившейся пневмонии нередко выражен дыхательный ацидоз, также требующий коррекции. Ребенку производят венесекцию наружной яремной вены или пункцию подключичной вены (по Сельдингеру) и начинают внутривенное введение жид- костей (10% раствор глюкозы, белковые.препараты — альбумин, плазма). Длительность предоперационной подготовки детей этой группы—12— 24 ч. Если после рентгенологического обследования (ирригография) заподозрен врожденным заворот, то длительность подготовки резко сокращается (3—4 ч) в связи с опасностью некроза кишечника. При проведении жидкостной терапии не следует добиваться быстрой и полной коррекции (до получения нормальных анализов крови) водно-солевых нарушений. В предоперационном периоде дети находятся в кувезе (28—32 °С), постоянно получают кислород. При явлениях аспирационной пневмонии назначают активную противовоспалительную терапию. О степени подготовки к операции судят по улучшению общего состояния и наметившейся тенденции к нормализации биохимических показателей крови. При низкой кишечной непроходимости предоперационная подготовка обычно не превышает 2—3 ч и состоит из мероприятий общего порядка (согревание ребенка, введение сердечных средств, витаминов, антибиотиков, промывание желудка и т.д.) и в тяжелых случаях (при резко выраженной интоксикации, гипертермии) направлена на интенсивную борьбу с этими состояниями. Кратковременность предоперационной подготовки у детей с низкой кишечной непроходимостью связана с рано развивающимися тяжелыми осложнениями (перфорация кишки, перитонит). Оперативное лечение. Методика оперативного вмешательства зависит от анатомического варианта непроходимости. Характер патологического состояния окончательно устанавливают при лапаротомии с детальной ревизией органов брюшной полости. Для этого обычно эвентриру-ют кишечник, так как вероятны множественные аномалии на разных уровнях и сочетанные виды непроходимости. Операцию производят под эндотрахеальным наркозом. Для предупреждения шока в корень брыжейки к солнечному сплетению вводят 5—7 мл 0,25% раствора ново-каина. Оперативный доступ. Наиболее удобен продольный правый парамедианный разрез протяженностью 7—9 см в среднем отделе живота. Подобный разрез дает хороший доступ ко всем отделам кишечника. Только в случае диагностированной до операции непроходимости сигмовидной кишки разрез производят слева. Ревизия брюшной полости. По вскрытии брюшной полости обычно выделяется небольшое количество прозрачной жидкости, тщательное удаление которой не обязательно. Если жидкость мутная, с запахом или примесью кала (мекония), то у ребенка имеется нераспознанная до операции перфорация кишечника. В таких случаях необходимо прежде всего найти и зашить отверстие в кишке для предупреждения дальнейшего инфицирования брюшной полости. Последнюю промывают теплым раствором антибиотиков и продолжают вмешательство. При ревизии не всегда легко обнаружить препятствие, вызывающее непроходимость, и дать правильную хирургическую оценку выявленным изменениям. Высокая непроходимость. Если при вскрытии брюшной полости видны спавшиеся петли тонкой кишки, то следует думать о наличии высокой непроходимости. В таких случаях желудок и двенадцатиперстная кишка резко растянуты, стенки их гипертрофированы. При дальнейшей ревизии необходимо установить локализацию непроходимости и ее причину. Атрезия и субтотальный стеноз двенадцатиперстной кишки встречаются наиболее часто. Расширенный оральный слепой конец выявляется ниже пилорического отдела желудка на 3—5 см, а дистальный сегмент может располагаться забрюшинно. Следует осмотреть оба отрезка и окончательно установить вид непроходимости, которая в вертикальной части двенадцатиперстной кишки может быть вызвана кольцевидной поджелудочной железой. «Кольцо» бывает толщиной до 1 см, вдавливается в стенку кишки на уровне перехода расширенной части в суженную и обычно мало заметно. Рассечение кольцевидной поджелудочной железы недопустимо, так как при этом может быть поврежден добавочный или основной выводной проток. Если при ревизии двенадцатиперстной кишки выявляют расширенную и спавшуюся ее части, но не находят видимых снаружи препятствий, вызывающих непроходимость, то следует думать омембранозной форме атрезии. В редких случаях определяется ограниченный кольцевидный стеноз при переходе двенадцатиперстной кишки в тощую. В этой же области локализуется непроходимость, вызванная сдавлением просвета кишки аномалийным сосудом или спайками. Иногда при осмотре брюшной полости выявляют необычно высокое (в правом верхнем квадранте) расположение слепой кишки, которая сдавливает просвет двенадцатиперстной кишки, вызывая ее непроходимость. Если при ревизии брюшной полости хирург видит только клубок спавшихся и синюшных петель тонкой кишки, а восходящая и поперечная ободочная сразу не выявляются, то следует заподозрить врожденный заворот. В таких случаях необходимо эвентрировать весь кишечник, после чего характер патологического состояния становится очевидным: брыжейка повернута вокруг оси, обычно против движения часовой стрелки на два или более оборота (у одного из наших больных был заворот на четыре полных оборота). Вокруг корня брыжейки завернуты слепая и подвздошная кишки. У некоторых детей в изолированных заворотом петлях кишки может быть умеренное количество газа. Атрезия начального отдела тощей кишки легко выявляется в связи с началом резко растянутого жидкостью и газом слепого конца. По выведении последнего в рану иногда виден фиброзный шнур, идущий от его вершины к спавшейся кишке ниже препятствия. В каждом случае следует внимательно осмотреть весь кишечник новорожденного, так как атрезия может быть множественной. При стенозе кишки, который, как правило, бывает единичным, дистальный отдел кишечника несколько расширен газом и содержит меконий. Низкая проходимость. При вскрытии брюшной полости в рану обычно пролабируют растянутые кишечные петли. Препятствовать этому не следует, наоборот, для ревизии кишечника эвентрация должна быть полной. Следует осторожно обращаться с растянутыми петлями кишечника, так как серозная оболочка очень тонкая и нежная, легко разрывается и отслаивается. При осмотре надо избегать охлаждения кишечных петель, покрывая их влажными теплыми марлевыми салфетками. Атрезия и стеноз обычно бывают расположены на протяжении подвздошной кишки, реже нарушена проходимость толстой. При ревизии может быть обнаружено сдавление просвета спайками или дивертикулом Меккеля. Своеобразно выглядит м е к ониальная непроходимость: в терминальном отделе подвздошной кишки видно колбовидное расширение, наполненное сероватыми плотными массами. Ниже просвет кишки сохранен, но резко сужен и четкооб-разно заполнен плотными, размером с мелкую фасоль, кусочками меко-ния. Опухоль или киста, сдавливающая просвет кишечника, определяются без затруднений. Установив анатомический характер аномалии, переходят ко второму, наиболее ответственному этапу операции — ликвидации непроходимости. Методика хирургического вмешательства должна быть наиболее простой по техническому исполнению и в то же время радикальной для данного вида непроходимости. Оперативное лечение атрезии и стеноза двенадцатиперстной кишки, сдавления ее просвета аномально расположенным сосудом или кольцевидной поджелудочной железой заключается в дуоденоеюностомии с проведением тощей кишки позади поперечной ободочной (в редких случаях возможно наложение дуоденодуоденостомы). Техника дуоденоеюностомии. Поперечную ободочную кишку откидывают кверху, обнажая брыжейку. Петли тонкой кишки отодвигают в сторону и анатомическим пинцетом извлекают начальный отдел тощей кишки возможно ближе к pl. duodenojejunalis. Затем расправляют и натягивают брыжейку поперечной ободочной кишки, в бессосудистом ее участке тупым путем создают отверстие, в которое выводят стенку расширенной части двенадцатиперстной кишки ближе к ее нижнему полюсу, и приступают к наложению анастомоза.
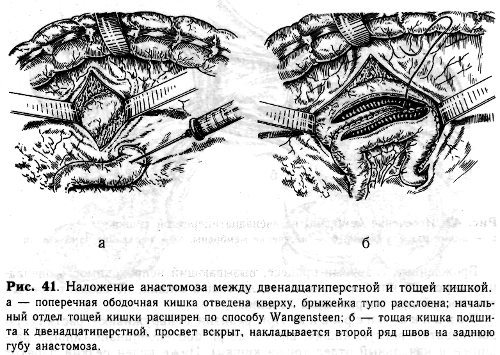
Образование кишечного анастомоза при врожденной непроходимости затруднено ввиду несоответствия диаметров приводящей и отводящей кишечных петель. Чрезвычайно узкий просвет дистального отрезка всегда вызывает тревогу за проходимость анастомоза. Для расширения спавшейся кишки возможно введение в ее просвет путем пункции воздуха или жидкости (рис. 41, а). Найденную петлю тощей кишки прикладывают к стенке слепо заканчивающейся двенадцатиперстной (анастомоз «конец в бок»). Затем обе кишки сшивают на протяжении 2—3 см непрерывным серозно-мышеч-ным швом. После тщательного отграничения брюшной полости марлевыми салфетками вскрывают просвет расширенной по способу Wangensteen тощей кишки и затем двенадцатиперстной. Стенку кишки рассекают со- ответственно длине анастомоза, отступя от линии шва на 2—3 мм. Для предупреждения загрязнения брюшной полости пользуются аспиратором. Задние губы анастомоза сшивают краевым непрерывным швом (рис. 41, б). Далее в просвет тощей кишки вводят катетер и над ним соединяют швом по Шмидену передние губы анастомоза (катетер удаляют перед окончанием переднего шва, и последние 2—3 стежка накладывают без катетера). Передние края анастомоза укрепляют вторым рядом сероз-но-мышечных швов, приводящую петлю тощей кишки фиксируют несколькими швами к передней поверхности двенадцатиперстной. Края брыжейки подшивают вокруг анастомоза. Мембранозную непроходимость двенадцатиперстной кишки ликвидируют путем энтеротомии и иссечения мембраны.
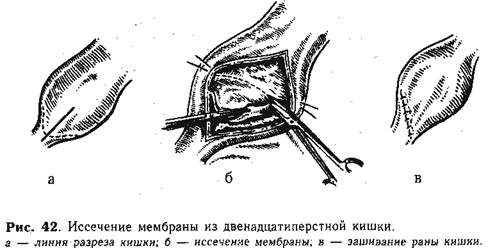
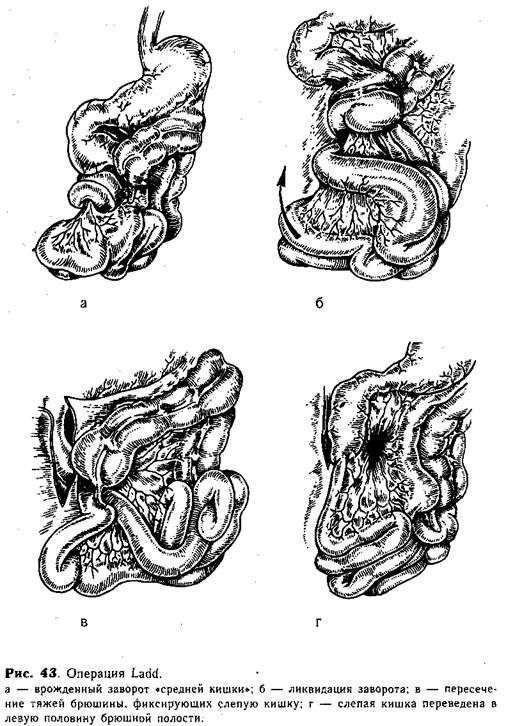
Техника иссечения мембраны. Мобилизованную двенадцатиперстную кишку рассекают в продольном направлении на 1 —1,5 см в месте перехода расширенной части в суженную с таким расчетом, чтобы 2/3 разреза приходилось на расширенную часть (рис. 42, а). Найденную мембрану подтягивают пинцетом и осторожно иссекают остроконечными ножницами (рис. 42, 6) по месту перехода внутренней перепонки в стенку кишки. Рану двенадцатиперстной кишки зашивают в косопоперечном направлении (рис. 42, в). В случаях ограниченного (не более 1 см) кольцевидного сужения двенадцатиперстной кишки производят продольное рассечение области стеноза с последующим косопоперечным зашиванием раны кишки. Врожденный спаечный процесс, вызывающий непроходимость двенадцатиперстной или начального отдела тощей кишки, не создает особых трудностей при оперативном лечении. Техника операции. При ревизии обнаруживают растянутую двенадцатиперстную кишку, вплоть до рl. duodenojejunalis (иногда расширен и начальный отдел тощей кишки). Ниже виден резкий переход расширенной кишки в спавшуюся. В этом месте находят тяжи брюшины (спайки). Последние пересекают и разделяют тупым путем. Кровотечения обычно не бывает. На полную ликвидацию сдавленния указывают заполнение газом и расширение суженной части пораженной кишки. Врожденный заворот «средней кишки» и непроходимость двенадцатиперстной кишки от сдавления высоко расположенной слепой обычно оперируют по методике, предложенной Ladd. Техника операции. При ревизии брюшной полости может быть обнаружено два основных варианта: врожденный заворот в сочетании с высоким расположением слепой кишки или слепая кишка расположена в верхнем отделе живота и фиксирована широкими тяжами к задней брюшной стенке, что вызывает сдавление двенадцатиперстной кишки. 1. Врожденный заворот в сочетании с высоким расположением слепой кишки (рис. 43, а). Для радикальной ликвидации непроходимости вначале производят раскручивание заворота (рис. 43, б), направление которого чаще бывает против движения часовой стрелки (кишечник соответственно поворачивают по направлению движения часовой стрелки).
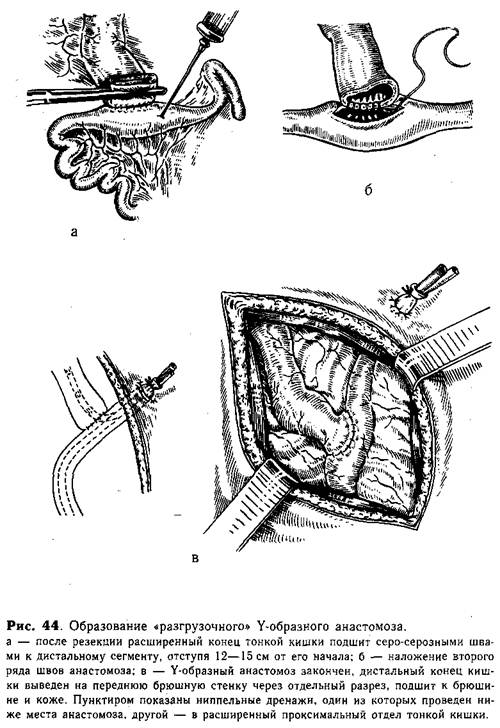
После ликвидации заворота в корень брыжейки вводят 3—5 мл 0,25% раствора новокаина. Если ребенок оперирован в ранние сроки и заворот полностью ликвидирован, то нормальный цвет кишки и пульсация сосудов быстро восстанавливаются. По имеющимся у нас наблюдениям, встречается нарушение питания кишки с гангреной ее стенки. Это обязывает хирурга во всех случаях очень внимательно осматривать кишечные петли. При отсутствии уверенности в жизнеспособности кишки пораженный участок резецируют. Подобная операция сопряжена со значительными трудностями из-за спаечного процесса и необходимости решения вопроса о резекции почти всей тонкой кишки. Прогноз у подобных больных крайне-неблагоприятен. Кроме ликвидации заворота, хирург обязан мобилизовать и переместить слепую кишку в левую половину брюшной полости. Для этого рассекают париетальную брюшину справа от высоко расположенной слепой кишки и осторожно отделяют ее от передней поверхности двенадцатиперстной, смещая влево за среднюю линию (рис. 43, в, г). Тем самым не только ликвидируют сдавление двенадцатиперстной кишки, но и предупреждают рецидив заворота. 2. Слепая кишка расположена в верхнем отделе живота и фиксирована широкими тяжами к задней брюшной стенке, что вызывает сдавление двенадцатиперстной кишки. Заворота кишечника нет. В таких случаях рассекают заднюю париетальную брюшину (или брюшинные тяжи) справа от слепой кишки. Затем ее мобилизуют (отделяют от передней поверхности двенадцатиперстной кишки) и перемещают в левую половину брюшной полости. При этом иногда приходится разъединять сращения и тяжи в области р]. duodenojejunalis, окончательно ликвидируя непроходимость. Не следует делать попыток восстановления нормального положения слепой кишки и фиксации ее в правой подвздошной области, так как подобные манипуляции усложняют операцию и могут привести к рецидиву непроходимости. Среди оперированных нами детей у двоих был обнаружен редко встречающийся вид аномалии: поворот кишечника в обратном направлении и фиксация слепой кишки к начальному отделу тощей. При атрезии верхних и средних отделов тонкой кишки мы пользуемся «разгрузочным» Y-образным анастомозом. Преимуществом этого анастомоза является возможность раннего кормления через дренаж, тренировка дистального отдела кишки введением жидкости и отсасывание застойного содержимого из расширенного отдела выше анастомоза. Следует помнить о том, что при высокой непроходимости тощей кишки атрезии бывают множественными. В таких случаях измененную часть кишки (участок множественной атрезии) резецируют одномоментно. Техника операции «разгрузочного» Y-образного анастомоза. После наложения зажимов Бильрота резецируют расширенный конец атрезированной тонкой кишки. Конец проксимального отдела подшивают первым рядом швов к свободному краю дистального отдела (после расширения ее просвета по Wangensteen), отступя на 12— 15 см от слепой его части (рис. 44, а). Раздавленную часть кишки отсекают по зажиму, дистальный отдел вскрывают параллельно линии швов {отступя на 2—3 мм) на величину диаметра подшитой кишки. Затем накладывают второй ряд краевых швов и заканчивают анастомоз путем наложения отдельных серо-серозных швов (рис. 44, б). Отводящую кишку выводят на переднюю брюшную стенку через отдельный разрез (0,7—1 см) так, чтобы слепой конец выступал над кожей на 1 —1,5 см. Кишку фиксируют изнутри к брюшине и снаружи к коже несколькими швами. Конец кишки отсекают, и в просвет ее вводят два тонких полиэтиленовых дренажа-трубки, один из которых проводят на глубину 17— 20 см (за линию анастомоза), а другой направляют в просвет расширенной приводящей кишки. Дренажи фиксируют шелковой нитью, завязанной вокруг выведенной кишки (рис. 44, в).
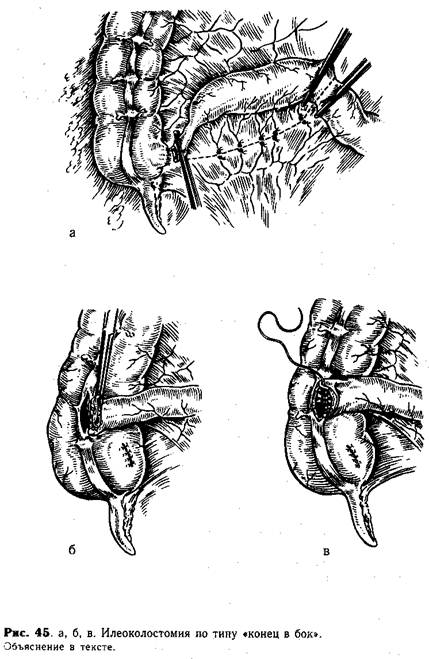
Низкая непроходимость тонкой кишки (атрезия, стеноз) подлежит оперативной коррекции путем образования прямого анастомоза «конец в бок». Если препятствие расположено выше илеоцекального клапана на 10—12 см и более, то для анастомоза используют оба слепых отрезка. Если непроходимость локализуется в непосредственной близости к слепой кишке, то следует прибегать к илеоколостомии («конец в бок»).
До последнего времени кет единого мнения о необходимости резекции слепого перерастянутого сегмента кишки, расположенного выше препятствия. Нередко хирурги считают показанной резекцию только при явных признаках гангрены стенки кишки, а при раннем поступлении ребенка предпочитают накладывать анастомоз, сохраняя слепой сегмент. Наши наблюдения показывают, что больные, которых оперировали даже в поздние сроки, выздоровели после резекции расширенной части и наложения анастомоза, В то же время в клинике были оперированы 3 новорожденных в первые сутки после рождения, и им был создан анастомоз без резекции слепого расширенного сегмента. Дети погибли, хотя соустье было проходимым. В связи с этим мы в последние годы при наличии у ребенка атрезин (субтотального стеноза) тонкой кишки проводим резекцию расширенной нефункционирующей части (15—25 см) и только после этого накладываем анастомоз.
Техника илеоколостомии «конец в бок». Подвздошную кишку пересекают по зажиму у места впадения в слепую (образовавшееся отверстие зашивают двухрядным швом). Затем мобилизуют измененную кишку (перевязывая и пересекая сосуды брыжейки) на протяжении 15—25 см выше места атрезии. Отжав пальцами содержимое тонкой кишки в слепой конец, его пережимают двумя зажимами Бильрота, пересекают между ними и удаляют мобилизованную часть (рис. 45, а). Обработав спиртовым раствором йода срез кишки, ее прикладывают к taenia libera и создают первый ряд серо-серозных швов задней губы анастомоза, отступя от зажима на 1 см (рис. 45, б). После этого вскрывают просвет слепой кишки, отсекают избыток подвздошной по зажиму Бильрота и накладывают круговой краевой шов создавая второй ряд задней губы и первый ряд передней губы анастомоза (рис. 45, в). Последний спереди укрепляют узловыми серо-серозными швами. Вопрос об оперативном лечении мекониальной непроходимости еще полностью не решен. Встречаются сообщения об успешной илеоколостомии или создании Y-образного анастомоза. По мнению многих детских хирургов, наиболее целесообразным вмешательством при мекониальной непроходимости является операция Микулича.
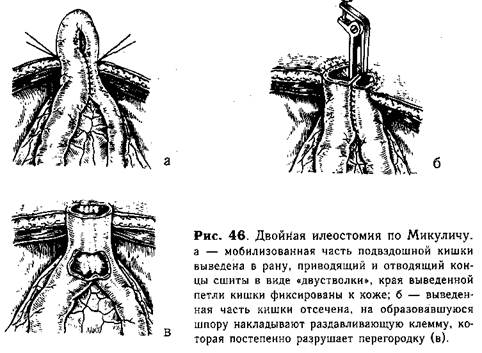
Техника операции Микулича. Выводят в рану растянутую меконием часть подвздошной кишки и отсекают ее от брыжейки после лигирования сосудов. Приводящий и отводящий концы освобожденной петли кишки в виде «двустволки» соединяют между собой двумя рядами отдельных шелковых серо-серозных швов на протяжении 4—5 см. Затем производят дополнительный разрез брюшной стенки протяженностью 3—4 см и через него выводят мобилизованную петлю кишки, которую фиксируют к брюшине и коже отдельными шелковыми швами (рис. 46, а). Брюшную полость послойно зашивают. Выведенный участок кишки резецируют, отступя на 0,5—1 см от кожи. При этом образуются две энтеростомы: проксимальная, через которую опорожняется содержимое кишечника и вводится панкреатический сок, и дистальная, через которую промывают и растягивают систематическими клизмами терминальный отдел подвздошной и толстую кишку. Через 5—6 дней на «шпору» накладывают раздавливающую клемму (рис. 46, б). Постепенно сжимая ее бранши, перегородку разрушают, просвет приводящей и отводящей петель кишки соединяется на протяжении 3—4см (рис.46, в). Спустя 12—16 дней закрывают кишечный свищ. Врожденную непроходимость толстой кишки ликвидируют путем резекции измененной части и наложения анастомоза «конец в конец». В редких случаях встречается перепончатая атрезия толстой кишки, оперативная коррекция заключается в иссечении внутренней мембраны. В случаях ограниченного (до 1 —1,5 см) стеноза толстой кишки возможно продольное рассечение ее по taenia libera через место сужения с последующим сшиванием в поперечном направлении. Оперативное лечение непроходимости, вызванной сдавленней кистой или опухолью, заключается в удалении последней. При этом редко возникают технические затруднения. Послеоперационное лечение. Больного помещают в обогреваемый кувез с температурой 29—30 °С и 100% влажностью, постоянно дают увлажненный кислород, сердечные средства и антибиотики в течение 7—8 дней. Особенностью ухода за новорожденными, перенесшими операцию по поводу непроходимости, является обязательное постоянное отсасывание содержимого из желудка (каждые 3—4 ч) до тех пор, пока не прекратится отхождение жидкости зеленого цвета. Обширные манипуляции на кишечнике приводят к глубокому нарушению его моторики в течение нескольких дней. Если был создан анастомоз, то проходимость его восстанавливается так же постепенно, а скопление значительного количества кишечного содержимого выше соустья может сопровождаться расхождением швов. Для профилактики пареза кишечника и более быстрого восстановления его функции в последние годы мы применяем эпидуральную анестезию у всех новорожденных, оперированных по поводу врожденной кишечной непроходимости. В первые 2—3 дня дети полностью находятся на парентеральном питании (см. гл. 2). Кормление через рот после операции по поводу высокой непроходимости начинают с 3—4-го дня, при низкой —не ранее 4— 5-го дня. Вначале дают сцеженное грудное молоко дробными дозами (5—7 мл) через 2 ч (чередуя с 5% раствором глюкозы). Количество молока постепенно увеличивают, доводя до возрастной нормы к 8— 12-му дню. После создания кишечных анастомозов показано более медленное увеличение количества жидкости, назначаемой через рот (ввиду недостаточной функции образованного соустья). У детей после образования «разгрузочного» Y-образного анастомоза введение жидкости через дренаж начинают со следующего дня после операции (по 3—5 мл каждые 2 ч), а с 3—4-го дня назначают дозированное кормление через рот. Введенный в проксимальный (расширенный) отдел кишки дренаж служит для периодического (каждые 2—4 ч) отсасывания застойного содержимого, уменьшение которого указывает на нормальную функцию анастомоза. Это обычно отмечается на 6—8-й день. Тогда дренажи удаляют. К груди матери новорожденного прикладывают после того, как количество вводимой жидкости через рот будет соответствовать возрастной норме. С первых дней после операции мы назначаем поле УВЧ на область солнечного сплетения, а затем, с 5—6-го дня. электрофорез калия йодида для профилактики спаечной непроходимости. Швы с раны передней брюшной стенки снимают на 10—11-й день после операции. Ведение детей с мекониальной непроходимостью после создания эн-теростомы по Микуличу имеет некоторые особенности. Ребенку 2 раза в сутки в течение 5—7 дней вливают в приводящий и отводящий концы выведенной кишки 5% раствор панкреатина (4—5 мл), что способст- вует размягчению мекония и его механическому удалению. Парентеральное питание проводят первые 3—4 дня, а затем начинают дробное кормление через рот по приведенной выше схеме. При этом рекомендуют [Тошовский В., Вихитил О., 1957] б-кратное введение в желудок 0,5 мл 5% раствора панкреатина (3 мл за сутки). Налаживая в дальнейшем диету, необходимо вводить с пищей много белков и витаминов (особенно витамин А), резко ограничивая количество жиров. Осложнения в послеоперационном периоде мы наблюдали преимущественно у детей, поступивших в поздние сроки после рождения. Наиболее тяжелым осложнением является перитонит, возникающий вследствие недостаточности швов анастомоза. Среди больных, оперированных в клинике, подобное осложнение было в 8 случаях. Каловый перитонит развивается настолько быстро, что предпринимаемые меры (повторная операция, введение антибиотиков, общеукрепляющее лечение) редко приводят к успеху. Следовательно, только профилактика подобного осложнения является действенной мерой сокращения послеоперационной летальности. Аспирационная пневмония является частым и тяжелым осложнением, возникающим главным образом при нарушении основных правил ведения таких пациентов на всех, этапах лечения. Комплекс мероприятий, рекомендуемых нами для проведения всем детям после оперативного вмешательства, направлен на предупреждение и лечение аспирационной пневмонии (постоянное отсасывание содержимого желудка, сердечные средства, щелочные аэрозоли, увлажненный кислород, физиотерапия и т.д.). Спаечная непроходимость. Это осложнение мы наблюдали в послеоперационном периоде у 5 больных. Лечение начинают с консервативных мероприятий. Неэффективность проводимой терапии в течение 18—24 ч является показанием к оперативному вмешательству — образованию обходного анастомоза или разделению спаек (при поздней непроходимости). Расхождение краев послеоперационной раны и эвентрация кишечника чаще всего связаны с ранним снятием швов. В таких случаях показано экстренное оперативное вмешательство — послойное зашивание раны брюшной стенки. Дата добавления: 2015-02-02 | Просмотры: 866 | Нарушение авторских прав |