|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
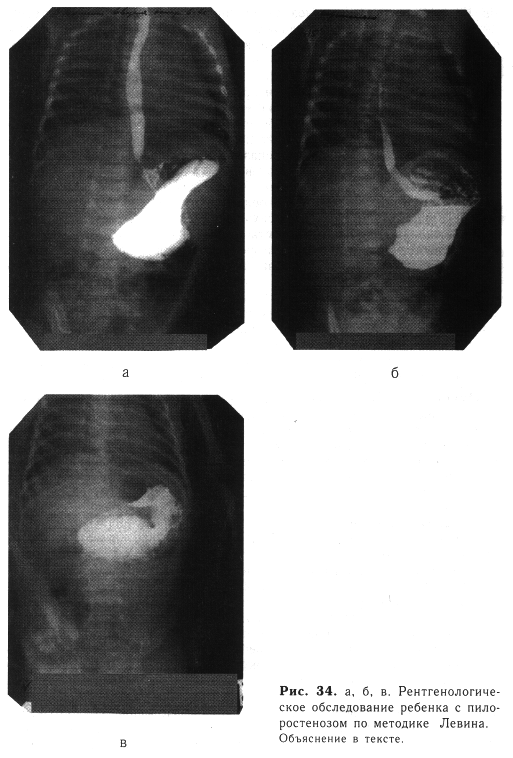
Осложнения. Наиболее частым осложнением врожденной непроходимости желудка является аспирационная пневмония, возникающая вследствие попадания рвотных масс в дыхательные путиЧастые рвоты приводят к нарушению водно-электролитного обмена. Возможна перфорация атрезированного желудка. Дифференциальную диагностику приходится проводить с заболеваниями, возникающими в первые дни и недели жизни и сопровождающимися срыгиваниями и рвотой, не содержащей желчи. В первую очередь это относится к порокам развития выходного отдела желудка. Пилоростеноз. Наиболее трудно отдифференцировать эту аномалию от препилорического стеноза желудка, если симптомы последнего возникли со 2—3-й недели жизни ребенка. Клинические проявления заболеваний чрезвычайно сходны. Во всех случаях приходится производить рентгенологическое исследование с контрастированием. Метод Ю. Р. Левина (рис. 34) позволяет выявить характерные для пилоростеноза симптомы «клювика», «плечиков», «усика».
Нередко и это исследование окончательно не устанавливает причину непроходимости желудка. В таких случаях диагноз ставят при лапаротомии, при которой следует быть очень внимательным и помнить об этом столь редком пороке развития. Иначе даже во время операции может произойти ошибка, Пилороспазм. Симптомы возникают с первых дней жизни ребенка поэтому дифференцировать спазм привратника приходится от атрезии или декомпенсированного стеноза желудка. Упорные многочисленные рвоты, вызывающие нарушение общего состояния ребенка и приводящие К резкому падению Массы тела не характерны для пилороспазма. Кроме того, эффективность противоспазматических препаратов указывает на функциональный характер заболевания. Врожденная непроходимость двенадцатиперстной кишки при расположении препятствия выше большого сосочка двенадцатиперстной кишки имеет сходную клиническую и рентгенологическую картину. Обычно окончательный диагноз устанавливают во время хирургического вмешательства. При других видах врожденной кишечной непроходимости рвотные массы содержат желчь, что позволяет исключить аномалию развития желудка. Врожденная диафрагмальная грыжа пищеводного отверстия диафрагмы в некоторых случаях проявляется рвотой с первого дня жизни ребенка, однако рвотные массы обычно содержат желчь или кровь. Кроме того диагностике помогает рентгенологическое исследование с контрастированием, при котором диафрагмальная грыжа подтверждается по расположению желудка выше уровня диафрагмы. Лечение. Установление диагноза врожденной непроходимости желудка является показанием к операции. Предоперационная подготовка при атрезиях и декомпенсированных стенозах обычно не превышает 24 ч и направлена на восстановление гомеоcтaзa, лечение аспирационной пневмонии или профилактику последней (отсасывание желудочного содержимого через каждые 2—3 ч). При стенозах подготовка к операции в случае необходимости может быть продлена до нескольких суток. Хирургическое вмешательство предпринимают под эндотрахеальным наркозом с переливанием крови. Выбор метода операции зависит от обнаруженных изменений. Мембранозные формы атрезии ликвидируют путем иссечения перегородки и зашивания раны стенки желудка в поперечном направлении, чтобы не вызвать сужения этого отдела в результате возможного отека ткани в пилорическом отделе желудка в месте иссечения мембраны. До зашивания раны пилорического отдела проводят тонкую полиэтиленовую трубку через носовой ход ребенка в желудок и затем в двенадцатиперстную кишку. Вторую трубку оставляют в желудке для отсасывания застойного содержимого. При шнуроподобных и сегментарных атрезиях продольно рассекают серозно-мышечный слой желудка, находят слепые мешки слизистой оболочки, вскрывают их и сшивают по типу «конец в конец» над тонким катетером, проведенным через носовой ход в двенадцатиперстную кишку. Рану серозно-мышечного слоя зашивают по возможности в поперечном направлении. После послойного зашивания брюшной полости пунктируют перидуральное пространство, устанавливают катетер до уровня Th3—Th4 для последующей блокады (3—5 дней). Послеоперационное лечение направлено на коррекцию нарушенного водно-солевого обмена, восстановление функционирования желудочно-кишечного тракта, профилактику и терапию аспирационной пневмонии. В течение 2—3 сут ребенок находится на парентеральном питании, которое рассчитывают в зависимости от массы тела, возраста пациента, нарушений водно-электролитного обмена, наличия сочетанных аномалий или осложнений. Если у больного во время операции был проведен зонд ниже места анастомоза, то через сутки начинают вводить грудное молоко (5—10мл каждые Зч), увеличивая количество последнего по 10 мл на одно кормление ежедневно. Зонд удаляют спустя 4—5 дней и начинают кормить через рот. Ребенок получает антибиотикотерапию, гемотрансфузии, введение плазмы, альбумина. При наличии пневмонии применяют аэрозоль-терапию до 5—6 раз в сутки, горчичники, физиотерапию и др. Швы снимают на 10—12-й день. Дата добавления: 2015-02-02 | Просмотры: 794 | Нарушение авторских прав |