|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
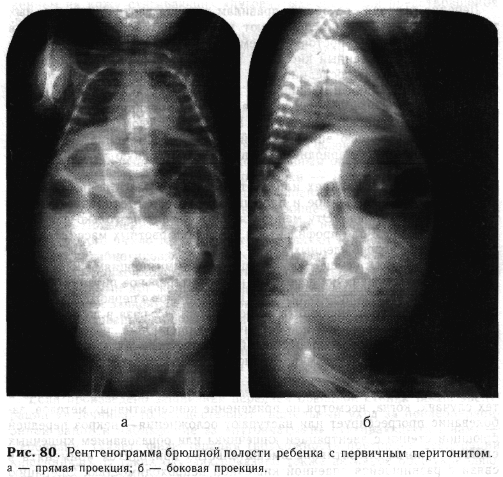
ПЕРВИЧНЫЕ ПЕРИТОНИТЫПервичные («диплококковые», «пневмококковые», «септические», «гематогенные») перитониты у новорожденных среди других видов воспаления брюшины встречаются, по нашим данным, в 24,7% случаев. Нужно отметить, что перитонит довольно часто ошибочно расценивают как первичный, что связано, по-видимому, с большим сходством симптоматики этой формы перитонита с другими его видами, особенно с воспалением брюшины на фоне язвенно-некротического энтероколита. Совершенствование диагностики этого тяжелейшего страдания" (клинически и патоморфологически) позволило уменьшить процент ошибок в распознавании первичного перитонита. Клиническая картина. Чаще всего первичный перитонит развивается на фоне пупочного сепсиса. Поэтому первые симптомы обычно принимают за проявление сепсиса на фоне общего тяжелого состояния у новорожденного ребенка. Заболевание развивается постепенно, что связано не только с особенностями новорожденного, но и с проведением активного лечения сепсиса. Обычно первыми проявлениями перитонита являются вздутие живота, частые срыгивания или рвота, постепенное уменьшение массы тела. Отмечается задержка стула или частый жидкий стул с непереваренными комочками. Температурная реакция, особенно у недоношенных детей, как правило, отсутствует. Через несколько дней симптоматика становится более яркой: срыгивания переходят в рвоту застойными темными массами. Нарастают явления интоксикации, кожа приобретает серый колорит; слизистые оболочки яркие, с синюшным оттенком; язык обложен белым налетом, сухой, иногда с эрозиями; тахикардия, в некоторых случаях брадикардия и аритмия. Живот вздут, отчетливо выражена венозная сеть. В нижних отделах брюшной стенки кожа может быть пастозной или отечной, нередко отекают нижние конечности и поясничная область (эти изменения напоминают склерему). В запущенных случаях в паховых областях и над лобком появляется гиперемия кожи, распространяющаяся на отечные наружные половые органы. При перкуссии определяется притупление в отлогих местах живота. На пальпацию ребенок реагирует беспокойством. Напряжение мышц передней брюшной стенки чаще всего уловить не удается. В крови новорожденных детей с первичным перитонитом отмечается умеренное повышение количества лейкоцитов до 15 х Ю9/л со сдвигом в формуле влево (до миелоцитов). Выражена токсическая зернистость нейтрофилов. Отчетливо нарастает анемия. Увеличена активность щелочной фосфатазы в нейтрофилах. Наступают изменения водно-электролитного обмена. Развиваются метаболический ацидоз, гипонатриемия, гипокалиемия и гипогликемия. В моче нередко обнаруживают большое количество лейкоцитов и белок. В связи с трудностью диагностики перитонита у недоношенных детей ряд авторов применяют реакцию Сгамбати, основанную на том, что при токсикобактериальном поражении брюшины происходит разрушение ее белков с образованием бесцветного урохромогена, выделяющегося из организма с мочой. Этот хромоген образуется только из белков брюшины. Техника определения реакции Сгамбати. В пробирку с 8—10мл мочи, находящуюся в наклонном положении, наливают каплями по стенке 2—3 мл дымящейся азотной кислоты. Если реакция положительная, то на месте соприкосновения двух жидкостей появляется сине-серое кольцо, расплывающееся в верхней части. Через несколько часов содержимое пробирки взбалтывают и добавляют хлороформ. При отстаивании окраска жидкости становится рубиновой. Клиническая картина перитонита у недоношенных детей отличается рядом особенностей. Симптомы заболевания у детей этой группы еще менее выражены. Одним из ранних проявлений выступает вначале периодическое, а затем постоянное вздутие живота, расширенная венозная сеть передней брюшной стенки, в то время как отек и пастозность выражены неотчетливо. Чаще отмечается отечность наружных половых органов. Гиперемия передней брюшной стенки, как правило, отсутствует. У детей этой группы наблюдаются отеки нижних конечностей и поясничной области, похожие на склерему. Следует обратить внимание на симптом, характерный для очень «маловесных» детей,— в области выпячивания пупочной грыжи, столь частой у недоношенных, при перитоните отмечаются гиперемия и отечность кожи, а иногда изъязвление и даже некротическая язва. При крике или натуживании ребенка в этом месте наступает эвентрация у пациентов с первичным перитонитом. Масса тела при рождении у этих детей не превышала 1,9 кг. У новорожденных с массой тела более 2 кг подобного осложнения мы не встречали. Кроме эвентрации, в области некротической язвы пупка могут образовываться кишечные свищи, при наличии которых возможна эвагинация кишечника. Рентгенологическое обследование детей с подозрением на перитонит является ценным диагностическим методом, который помогает не только в установлении диагноза, но часто указывает на причину заболевания. Исследование начинают с обзорной рентгенографии в двух проекциях при вертикальном положении ребенка. Для перитонита характерно «взвешенное» расположение кишечных петель, которые смещены жидкостью вверх и к центру брюшной полости (рис. 80, а, б). Смещение особенно отчетливо видно на боковой рентгенограмме, где кишечные петли собраны в клубок, ближе к передней брюшной стенке. Нижние отделы живота затенены. Купол диафрагмы поднят высоко. В запущенных случаях при выраженном парезе кишечника видны множественные, неравномерно распределенные горизонтальные уровни. Описанные симптомы характерны не только для первичного, но и для других видов перитонитов (без перфорации). Дифференциальную диагностику первичных перитонитов следует проводить прежде, всего с другими видами перитонитов. Перфоративный перитонит отличают по бурному началу, быстрому нарастанию симптомов воспаления брюшины и интоксикации, а также по рентгенологической картине — наличию свободного газа в брюшной полости под куполом диафрагмы. Перитонит на фоне врожденной кишечной непроходимости, как правило, развивается при низкой форме непроходимости, когда симптомы заболевания проявляются с первых дней жизни, а при первичном перитоните обычно спустя несколько недель. Кроме того, имеются специфические рентгенологические признаки врожденной кишечной непроходимости.
Перитонит у детей с язвенно-некротическим энтероколитом без перфорации полого органа наиболее труден для дифференцирования от первичного перитонита. Установлению правильного диагноза помогают анамнестические данные (гипоксия, травма при родах), неустойчивый стул с примесью крови и рентгенологические признаки энтероколита — «пневматоз» кишечных петель. Большой процент ошибочной диагностики падает именно на эти заболевания, которые иногда дифференцируют только на операции или при патологоанатомическом исследовании. В связи со сходством лечения этих форм перитонита ошибки диагностики не имеют большого практического значения. Некротическая флегмона новорожденных. Отек и гиперемию кожи передней брюшной стенки иногда принимают за некротическую флегмону новорожденных, производят разрезы, что приводит к тяжелым осложнениям и гибели ребенка. Лечение первичных перитонитов у новорожденных детей — очень сложная и до настоящего времени неразрешенная проблема. Опыт показывает, что чем реже применяют оперативные вмешательства при этом заболевании, тем лучше непосредственные и отдаленные результаты. Поэтому консервативное лечение детей с первичным перитонитом мы считаем методом выбора. Лечение проводят по общим правилам ведения септических больных такого возраста. Ребенка помещают на пост интенсивной терапии в обогреваемый кувез с постоянной температурой (32—34 °С) и влажностью, подают увлажненный кислород. Назначают антибиотики широкого спектра действия. В последние годы с успехом используют полусинтетические антибиотики и пенициллин в больших дозах. Проводят детоксикационную и стимулирующую терапию: внутривенное введение жидкости, белковых препаратов, крови. Борьбу с парезом кишечника осуществляют с помощью эпидуральной анестезии в течение 4—6 дней. При задержке стула периодически вводят газоотводную трубку или делают клизму. При частых срыгиваниях или рвоте несколько раз в день отсасывают желудочное содержимое и промывают желудок изотоническим раствором натрия хлорида. Эту манипуляцию проводят не только для борьбы с парезом, но и для профилактики аспирации рвотных масс, столь характерной для новорожденных детей. Кормление детей осуществляют чаще и малыми порциями. При выраженном парезе кишечника переходят на парентеральное питание. Физиотерапевтические мероприятия (поле УВЧ) начинают с первого дня заболевания и проводят интенсивно (в острой стадии — 2 раза в день). Лечение аспирационной или септической пневмонии, развивающейся у большинства новорожденных детей на фоне сепсиса и частых рвот, проводят обычными методами, активно применяя санацию трахеобронхиального дерева. Оперативное лечение первичного перитонита показано только в тех случаях, когда, несмотря на применение консервативных методов, заболевание прогрессирует или наступают осложнения — некроз передней брюшной стенки с эвентрацией кишечника или образованием кишечных свищей. Иногда оперативное вмешательство приходится применять в связи с развившейся спаечной кишечной непроходимостью. Операцию проводят под эндотрахеальным наркозом и переливанием крови. Техника операции. Параректальным разрезом справа вскрывают брюшную полость, выпот удаляют электроотсосом. Кишечник осторожно эвентрируют в рану и вводят в брыжейку 5—7 мл 0,25% раствора новокаина. Производят ревизию органов брюшной полости. Если, помимо перитонита, других патологических процессов не обнаруживают, то операцию заканчивают зашиванием операционной раны наглухо и оставлением в брюшной полости ниппельного дренажа, введенного через отдельный прокол брюшной стенки. При выявлении кишечной непроходимости ее ликвидируют чаще всего путем резекции измененного отдела кишки с образованием анастомоза. В брюшной полости оставляют микроирригатор для последующего введения антибиотиков. При некрозе брюшной стенки и эвентрации внутренних органов последние вправляют после введения в брыжейку раствора новокаина. Измененные кишечные петли резецируют и накладывают анастомоз. Язву передней брюшной стенки иссекают и зашивают рану послойно с наложением на кожу стягивающих «пуговчатых» швов для предотвращения эвентрации. Кишечные свищи (тонкокишечные), вызывающие истощение ребенка, подлежат иссечению вместе с несущей их петлей кишки или, при большом количестве спаек, производят выключение свища путем наложения обходного анастомоза. Оперативное лечение показано и тем детям, у которых произошло отграничение воспалительного процесса: на передней брюшной стенке появляются (чаще в нижних отделах и подвздошной области) инфильтрация тканей, гиперемия кожи, иногда определяется флюктуация. В таких случаях операцию производят под кратковременным обезболиванием. Техника операции. Разрез кожи — над местом наибольшей флюктуации. Разделение подлежащих слоев брюшной стенки производят очень осторожно, чтобы не вскрыть кишечные петли, припаянные к брюшине. Появление гноя в ране указывает на вскрытие абсцесса, полость которого рыхло тампонируют и оставляют ниппельный дренаж для введения антибиотиков. Послеоперационное лечение детей с первичным перитонитом сходно с применяемыми при консервативной терапии мероприятиями. Особенности ведения зависят от вида произведенного вмешательства. При образовании кишечных анастомозов дети находятся на парентеральном питании в течение 2—4 дней. По мере прекращения рвоты и ликвидации застойного содержимого в желудке начинают кормление через рот по 5—10 мл через 2 ч (при первом кормлении вводят 5% раствор глюкозы). Если произведено зашивание передней брюшной стенки после эвент-рации кишечника, то осуществляют тщательный уход за послеоперационной раной и наблюдение за «пуговчатыми» стягивающими швами — перевязки, туалет, физиотерапия (возможность повторной эвентрации кишечника!). 8 таких случаях показано также активное общеукрепляющее и стимулирующее лечение. Всем детям в течение 3—4 дней вводят в брюшную полость антибиотики через ниппельный дренаж-Швы снимают не ранее 10—12-го дня. Стягивающие «пуговчатые» швы держат еще 5—7 дней после снятия швов с послеоперационной раны, чтобы убедиться в прочности рубца. Дата добавления: 2015-02-02 | Просмотры: 965 | Нарушение авторских прав |