|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ОСЛОЖНЕННЫЕ ТЕРАТОМЫ КРЕСТЦОВО-КОПЧИКОВОЙ ОБЛАСТИТератомы — смешанные опухоли сложного строения, чаще всего локализуются в крестцово-копчиковой области. По своему течению и прогнозу они могут быть расценены как порок развития (ряд авторов относят тератомы к категории опухолей в связи с наличием в них незрелых эмбриональных тканей). Морфология тератом чрезвычайно разнообразна и вполне оправдывает свое название «чудесных опухолей». В них можно встретить ткани, возникающие из 2—3 зародышевых листков. Иногда опухоль содержит сформированные органы или целый плод (ор-ганизмоидная тератома). До последнего времени отмечают высокую летальность у детей с тератомами крестцово-копчиковой области. Дети погибают от тяжелых осложнений, связанных с наличием опухоли: сдавленна и непроходимости кишечника, нагноения кистозных полостей с последующим развитием сепсиса, кровотечения и злокачественных перерождений. Осложнения могут встречаться в любом возрасте, но чаще в период новорожден-ности (Баиров Г. А., Манкина Н. С., 1977, и др.] Многие хирурги считают, что дети с тератомами крестцово-копчиковой области маложизнеспособны и погибают вскоре после рождения В последние годы отмечено, что правильный уход за ребенком, постоянное наблюдение хирурга для выявления и предупреждения различных осложнений позволяют детям некоторое время развиваться удовлетворительно. Вместе с тем большая величина опухоли, быстрый ее рост и возможная малигнизация приводят к необходимости сравнительно раннего оперативного вмешательства, срок которого большинство хирургов определяют возрастом 6 мес. К этому времени ребенок окрепнет и может лучше перенести операцию, Тяжесть которой общеизвестна На основании наших наблюдений (194 ребенка) и опубликованных данных можно выделить четыре основные группы осложнений, возникновение которых является показанием к срочному оперативному лечению тератом крестцово-копчиковой области' 1)сдавленне опухолью прямой кишки или уретры; 2) разрыв или резкое истончение оболочек при кистозном виде опухоли; 3) изъязвление или некроз кожи, нагноение отдельных кистоани» полостей; 4) быстрый рост опухоли, подозрение на злокачественное перерождение. Клиническая картина. При наружном расположении опухоли (рис. 86, а) ребенок после рождения обычно не проявляет беспокойства, берет грудь; стул и мочеиспускание нормальны. Опухоль вначале не влияет на общее состояние больного, и только в последующем можно отметить постепенное понижение питания ребенка, связанное, видимо, с ростом опухоли, которая, развиваясь за счет больного, истощает его силы. Следует бтмётить, что до 6—8-месячного возраста тератома обычно увеличивается медленно, пропорционально росту ребенка. Распознавание тератом крестцово-копчнковой области ббычно не трудно из-за типичной локализации и внешнего в.ида новообразования, размер которого варьирует в значительных пределах, превышая иногда окружность головы больного.
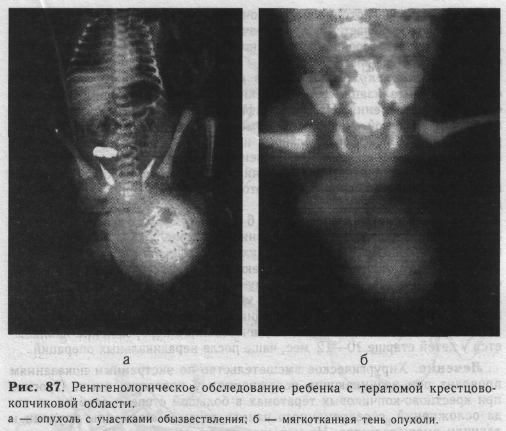
Опухоль, располагаясь в области крестца и ягодиц переходит на прол нежность, сдвигая ее кпереди. Основание тератомы широкое, четко не определяется, уходит под ягодичные мышцы. При наружно-внутреннем расположении (рис. 86, б) переднюю и верхнюю границы можно определить только исследованием через прямую кишку. Кожа над опухоль» бывает неизмененной или покрыта волосами, но иногда резко истончена и ма-церирована, с выраженным венозным рисунком. Пальпаторно удается выявить неоднородность опухоли: участки плотной, почти хрящевой консистенции сменяются более мягкими, иногда флюктуирующими. Это связано с тем, что ткань опухоли содержит большое количество кистозных полостей различного диаметра. Плотные включения в ряде случаев представляют собой зачатки органов. Иногда тератома имеет характер кисты. При внутреннем расположении опухоли (рис. 86, в) узлы ее прощупываются в толще ягодиц, обычно асимметрично. Располагаясь между копчиком и прямой кишкой, опухоль сдавливает органы промежности, но не прорастает их. Пальцевое исследование через прямую кишку позволяет уточнить расположение и протяженность новообразования. При внутреннем расположении тератому обнаруживают в более старшем возрасте, обычно в связи с малигнизацией. Рентгенологический метод имеет большое значение для диагностики в комплексе клинического обследования новорожденного с тератомой крестцово-копчиковой области. Определяемые на снимках участки обызвествления или костные включения делают диагноз несомненным (рис. 87, а). Если у новорожденного имеется кистозная форма опухоли, то на рентгенограммах видна мягкотканная тень (рис. 87, б). В таких случаях следует обратить внимание на форму дужек пояснично-крестцо-вых позвонков — наличие дефекта в них позволяет заподозрить спинномозговую грыжу. Дифференциальную диагностику чаще всего приходится проводить со спинномозговой грыжей. Последнюю исключают путем пальпа-торного выявления в толще опухоли плотных включений. Нормальная функция конечностей и тазовых органов ребенка говорит против спинномозговой грыжи так же, как и обнаруженное при пальцевом исследовании сдавление прямой кишки опухолью. Кроме того, в отличие от грыжи напряжение тератомы не усиливается при плаче ребенка, а надавливание на опухоль не вызывает выбухания родничка. Быстрого увеличения припухлости при спинномозговой грыже не наблюдается. Осложнения проявляются довольно яркой симптоматикой и ухудшением общего состояния ребенка. Сдавление опухолью прямой кишки чаще наблюдается в первые дни жизни ребенка. Опухоль может к моменту рождения настолько сдавить или сместить прямую кишку, что с первых дней у новорожденного отмечаются явления кишечной непроходимости. Это обычно бывает у детей с внутренним расположением тератомы. Сдавление прямой кишки может произойти и в более старшем возрасте. Мы наблюдали 3 детей, у которых вначале опухоль не затрудня- ла функции тазовых органов. Быстрый рост тератомы привел к нарушению проходимости прямой кишки — акт дефекации стал затрудненным, появилось беспокойство, вздутие живота. Общее состояние у таких новорожденных прогрессивно ухудшается, аппетит понижен, бывают срыги-вания, рвота. Постепенно развиваются явления полной непроходимости. Сдавление уретры возникает сравнительно редко — при высоком внутреннем расположении опухоли. Осложнение проявляется задержкой мочи; ребенок беспокоится при мочеиспускании, тужится. Катетеризация затруднена. Вскоре моча начинает отделяться по каплям, мочевой пузырь растянут. В запущенных случаях наступает полная задержка мочи. Сдавление уретры большой опухолью часто сочетается с нарушением проходимости прямой кишки. Резкое истончение оболочек или разрыв стенки кистозной тератомы при рождении мы наблюдали у 6 детей. У новорожденных с многокамерной тератомой при разрыве опорожняется одна или несколько полостей, но опухолевидное образование остается. У одной оперированной нами девочки тератоидная однокамерная киста была настолько велика, что роды закончились благополучно только после разрыва оболочек и истечения содержимого. При поступлении в клинику в крестцово-копчиковой области определялся кожный «мешок» размером 20 х 30 см.
В ряде случаев истончение оболочек тератомы достигает такой степени, что стенка делается полупрозрачной, блестящей. Создается впечатление, что от неосторожного прикосновения киста вскроется, это иногда и бывает при пеленании ребенка. Изъязвление опухоли и некроз кожи являются показаниями для срочной госпитализации ребенка в хирургическое отделение и раннего оперативного лечения. Наличие инфицированной раны или нагноение кисты без активной специальной помощи может быстро привести новорожденного к сепсису и летальному исходу, что мы наблюдали у 2 из 8 новорожденных с подобным осложнением. У детей с некрозом и изъязвлением тератомы в ряде случаев возникает спонтанное кровотечение, которое без немедленной операции ведет к гибели. Малигнизацию мы наблюдали у 6 детей в возрасте от 1 до 3 лет: у 3 имело место первичное перерождение тератомы, у 3 злокачественному перерождению подвергся участок опухоли, оставленный при операции. Тератомы, в составе которых имеются незрелые тканевые элементы, склонны к раннему злокачественному перерождению. Быстрый рост опухоли, появление венозного рисунка, ухудшение общего состояния ребенка— основные признаки малигнизации тератомы. По нашим наблюдениям и опубликованным данным, злокачественное перерождение наблюдается у детей старше 10—12 мес, чаще после нерадикальных операций. Лечение. Хирургическое вмещательство по экстренным показаниям проводят при возникающих осложнениях у новорожденных. Прогноз при крестцово-копчиковых тератомах в большой степени зависит от вида осложнений, своевременного начала лечения, величины опухоли и техники вмешательства. Не меньшее значение имеет правильное ведение предоперационного и послеоперационного периода. Предоперационная подготовка. Характер и продолжительность предоперационной подготовки зависят от вида осложнений. Детей, поступающих с явлениями непроходимости прямой кишки или уретры, а также с разрывами оболочек опухоли, берут в операционную после обычной медикаментозной подготовки к анестезии. При истончении оболочек также не требуется специальной подготовки. Если у больного имеется анемия, то операцию назначают после нескольких переливаний крови. Более длительную предоперационную подготовку проводят детям с нагноительными и воспалительными изменениями со стороны опухоли. В таких случаях назначают антибактериальное лечение (антибиотики, повязки с антисептиками), вскрывают имеющиеся гнойные затеки и ведут активное общеукрепляющее лечение (трансфузии крови, плазмы, витаминотерапия и др.). Операцию откладывают до улучшения общего состояния, стихания местных воспалительных процессов, нормализации температуры тела и показателей анализов крови. Хирургическое вмешательство у новорожденных проводят под эндо-трахеальным наркозом. Во время операции необходимо постоянное переливание крови, полностью возмещающее массивную кровопотерю.
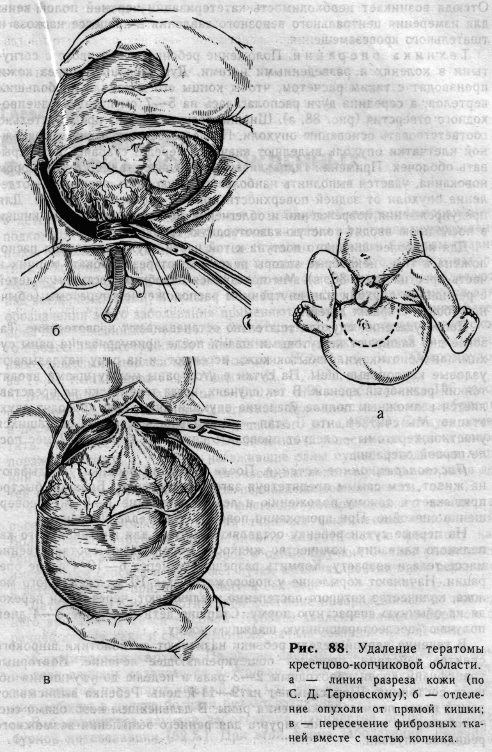
Отсюда возникает необходимость катетеризации верхней полой вены для измерения центрального венозного давления в процессе наркоза и тщательного кровезамещения. Техника операции. Положение ребенка — на животе с согнутыми в коленях и разведенными ногами. Дугообразный разрез кожи производят с таким расчетом, чтобы концы его доходили до больших вертелов, а середина дуги располагалась на 5—7 см позади заднепроходного отверстия (рис. 88, а). Ширина лоскута должна приблизительно соответствовать основанию опухоли. После рассечения кожи и подкожной клетчатки опухоль выделяют вначале спереди, стараясь не вскрывать оболочек. Применяя гидравлическую препаровку 0,25% раствором новокаина, удается выполнить наиболее трудную часть операции — отделение опухоли от задней поверхности прямой кишки (рис. 88, б). Для предупреждения повреждений и облегчения мобилизации прямой кишки в последнюю вводят толстую газоотводную трубку. Для наиболее широкого доступа к той части опухоли, которая расположена в тазе, некоторые авторы рекомендуют резецировать копчик и часть крестца (рис. 88, в). Мы пользуемся подобным доступом у детей с рецидивом опухоли или внутренним расположением тератомы (обычно у более старших детей). После удаления опухоли тщательно останавливают кровотечение. Тазовое дно зашивают кетгутовыми швами после припудривания раны сухими антибиотиками. Избыток кожи иссекают, и на рану накладывают узловые капроновые швы. На сутки в угол раны между швами вводят тонкий резиновый дренаж. В тех случаях, когда технически не представляется возможным полное удаление опухоли, операцию проводят двух-этапно. Мы считаем, что II этап — радикальное иссечение оставшихся участков тератомы — следует проводить спустя не более 1—2 мес после первой операции. Послеоперационное лечение. После операции ребенка укладывают на живот, тем самым препятствуя загрязнению раны. Больной быстро привыкает к такому положению и лежит в течение 7—9 дней совершенно спокойно. При промокании повязки ее немедленно меняют. На первые сутки ребенку оставляют систему для внутривенного капельного вливания, количество жидкости высчитывают соответственно массе тела и возрасту. Кормить разрешается через 6—10 ч после операции. Начинают кормление у новорожденных с 10 мл сцеженного молока, количество которого постепенно увеличивают, через сутки переходя на обычную возрастную норму. Старшие дети в течение 3—4 дней получают послеоперационную щадящую норму. В течение первой недели ребенку назначают антибиотики широкого спектра действия, проводят общеукрепляющее лечение. Повторные трансфузии крови необходимы 2—3 раза в неделю до улучшения общего состояния. Швы снимают на 9—11-й день. Ребенка выписывают домой после полного заживления раны. В дальнейшем необходимо систематическое наблюдение хирурга для раннего выявления возможного рецидива опухоли. Дата добавления: 2015-02-02 | Просмотры: 1148 | Нарушение авторских прав |