|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
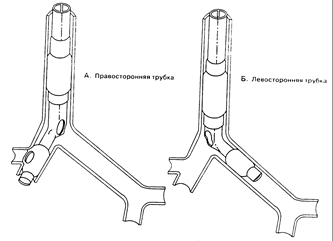
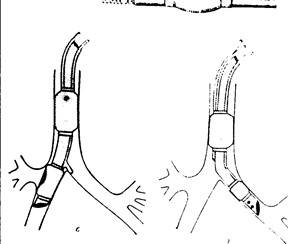
АНЕСТЕЗИЯ ПРИ ОПЕРАЦИЯХ НА ОРГАНАХ ГРУДИТоракальная хирургия включает в себя различные по характеру оперативные вмешательства на легких, сердце, кровеносных сосудах, органах средостениях. Показаниями к операциям на легких являются специфические (туберкулез, эхинококк) и неспецифические (абсцесс, гангрена, бронхоэктазы) воспалительные процессы, доброкачественные и злокачественные новообразования. Операции на сердце выполняют в связи с врожденными и приобретенными пороками сердца, ишемической болезнью сердца, заболеваниями перикарда, септическим эндокардитом. Сложными в плане анестезиологического обеспечения являются операции на аорте. Хирургическому лечению подлежат также опухоли вилочковой железы, загрудинный зоб, кисты и тератомы средостения. Современные высокоспециализированные технологии позволяют сегодня выполнять пересадку сердца и легких. В последнее время широкое распространение получают торакоскопические оперативные вмешательства. Особый раздел торакальной хирургии составляет огнестрельная и механическая травма груди. Внутригрудные операции связаны с неизбежным вскрытием одной или обеих плевральных полостей. При этом возникают нарушения дыхания и кровообращения, обусловленные повреждением дыхательной мускулатуры, обструкцией дыхательных путей слизью, кровью, а в некоторых ситуациях и гноем, коллапсом легкого, парадоксальным дыханием, флотацией средостения, кровопотерей, синдромом малого сердечного выброса, раздражением обширных рефлексогенных зон, шокогенными реакциями на травму сердца и легких. Открытый пневмоторакс является основным звеном развития нарушений газообмена в легких. Он приводит к так называемому парадоксальному дыханию, сущность которого заключается в следующем. Во время вдоха атмосферный воздух через дефект грудной стенки проходит в плевральную полость, при этом легкое неповрежденной стороны еще более поджимается, и воздух из него «выдавливается» в противоположное легкое. Во время выдоха часть выдыхаемого воздуха поступает в легкое на стороне пневмоторакса, что приводит к его частичному раздуванию. Таким образом, при парадоксальном дыхании значительная часть воздуха перемещается из одного легкого в другое, создавая условия для вентиляции смешанным (атмосферным и выдыхаемым) воздухом. Расстройства дыхания при открытом пневмотораксе усугубляет и флотирование средостения, которое на вдохе смещается в здоровую сторону, а на выдохе – в сторону пневмоторакса. Такое смещение уменьшает дыхательный объем неповрежденного легкого и создает неблагоприятные условия для кровообращения. В спавшемся на стороне пневмоторакса легком возникают частично или полностью невентилируемые участки при их относительно хорошей перфузии. Кровь, прошедшая мимо газообменных мембран, остается неартериализированной. Такие нарушения вентиляционно-перфузионных отношений называют шунтированием венозной крови в артериальное русло (шунт). При фракции истинного шунта, превышающей 30%, происходит критическое снижение напряжения кислорода в артериальной крови (РаО2), которое не поддается коррекции вентиляцией чистым кислородом. Рассматриваемые изменения в связи с пневмотораксом возникают лишь в условиях самостоятельного дыхания. ИВЛ нивелирует эти нарушения. Однако и во время ИВЛ может проявиться отрицательное влияние ряда факторов на газообмен в легких, в частности, положение больного на здоровом боку с подложенным валиком, сдавление хирургом легкого на стороне вмешательства, однолегочная вентиляция. При торакальных операциях возникают системные и внутрилегочные нарушения кровообращения. Они могут быть обусловлены механическим травмированием сердца и крупных сосудов (сдавление, смещение, перегибы), рефлекторными реакциями, некомпенсированной кровопотерей. После операции расстройства гемодинамики могут быть также результатом обильной транссудации и экссудации в плевральную полость. Предоперационная подготовка. У многих больных, оперируемых на органах груди, ограничены функциональные резервы и в той или иной степени проявляются недостаточность дыхания и кровообращения. Этим определяется необходимость тщательной, всесторонней оценки их предоперационного состояния. При торакальных операциях всегда существует высокий риск легочных осложнений и развития сердечной недостаточности. Скрупулезная предоперационная подготовка способствует уменьшению их частоты. Нарушения функции легких проявляется многими симптомами, раньше других возникает одышка. Она является следствием инфильтративного процесса, фиброза легких, скопления мокроты в дыхательных путях, отека слизистой оболочки. При хроническом бронхите, бронхиальной астме одышка сопровождается хрипами в легких. Возникновение одышки при физической нагрузке свидетельствует о недостаточности кровообращения. Важное диагностическое значение имеет кашель, его характер. Сухой кашель возникает при раздражении опухолевым или инфильтративным процессом верхних дыхательных путей. Кашель с обильной мокротой может указывать на деструкцию легочной ткани. Полезную информацию можно получить при бактериологическом исследовании мокроты. Кровохарканье возникает при онкологических заболеваниях, абсцессе, туберкулезе легких, бронхоэктазах. Обильное отделение крови является показанием для раздельной интубации бронхов с целью предотвращения попадания патологического содержимого в интактное легкое. Боль в груди, усиливающаяся при вдохе, выпот в плевральную полость свидетельствуют о поражении плевры. Охриплость голоса (сдавление n. reccurens), симптом Горнера (сдавление симпатического ствола), высокое стояние купола диафрагмы (сдавление диафрагмального нерва), синдром верхней полой вены указывают на патологический процесс в средостении. Основным проявлением поражения сердца является недостаточность кровообращения. Она проявляется низким сердечным выбросом, застоем крови в венах малого и большого круга кровообращения. Это проявляется высокой артериовенозной разницей по кислороду и, соответственно, низким напряжением кислорода в венозной крови. Артериовенозная разница может быть нормальной в покое при компенсированной сердечной недостаточности. Компенсаторные механизмы при поражении сердца включают гипертрофию желудочков (увеличение конечно-диастолического объема желудочка) и повышение симпатического тонуса (гиперкатехоламинемия). Каждый больной, готовящийся к торакальной операции, должен быть тщательно обследован. Наряду с общеклиническими анализами крови и мочи необходимо определить содержание глюкозы, электролитов, мочевины и креатинина, билирубина, печеночных ферментов в сыворотке крови. Подлежит исследованию газовый состав артериальной крови и система гемостаза. Всем без исключения больным выполняют ЭКГ. При подозрении на нарушение дыхательной функции легких исследуют функцию внешнего дыхания. Показатели данного исследования используют не только для оценки степени функциональных нарушений, но и для прогнозирования способности больного перенести операции по удалению легкого. Рестриктивный компонент патологии легких определяют по снижению показателя форсированной жизненной емкости легких (ФЖЕЛ), обструктивный компонент – по уменьшению форсированного выдоха за 1 с (ОФВыд1), снижению скорости пикового потока на выдохе (ВыдПпик). Прогноз результатов пульмонэктомии считают плохим, если ОФВыд1 менее 2 л; МВЛ, ОФВыд1/ФЖЕЛ составляют менее 50% от нормальных величин, РаСО2 более 45 мм рт.ст, потребление кислорода менее 10 мл/кг/мин. При показателях внешнего дыхания больного хуже любого из вышеуказанных, проводят раздельное исследование функции каждого легкого. Если предполагается, что ОФВыд1 составит после операции более 800 мл, больной считается операбельным. Осложнения любой легочной операции следует ожидать при ВыдПпик менее 70% и ОФВыд1/ФЖЕЛ менее 60% от должных значений. При онкологических заболеваниях необходимо выявить локализацию и распространенность опухоли, а также метастатические очаги. Для этого проводят рентгенографию, а при необходимости компьютерную томографию. Смещение трахеи и бронхов может затруднить проведение эндотрахеальной трубки. Больным, готовящимся к операции на сердце, дополнительно выполняют эндоваскулярное исследование сердца и эхокардиографию, при этом может быть получена следующая информация: степень стенозирования/недостаточности клапанов сердца, степень дисфункции желудочков, степень проходимости коронарных артерий, минутный объем кровообращения, эффективность вентрикулярного сокращения (фракция выброса, N= для правого желудочка > 65%, левого - >50%), нарушение вентиляционно-перфузионного отношения (по различия напряжения кислорода крови притекающей и оттекающей из легких), наличие выпота в перикарде. Предварительная предоперационная подготовка обычно сводится к симптоматической и общеукрепляющей терапии. Очень важно убедить больных прекратить курение. При хронических обструктивных заболеваниях легких эффективны бронходилататоры (селективные b2-адреномиметики: изоэтарин, 1% раствор 0,3 мл; салбутанол 5% раствор 0,1 мл - через небулайзер). Обострение воспалительного процесса, гнойная интоксикация являются показаниями для проведения курса антибиотикотерапии. Необходимо перед операцией уменьшить избыточную бронхиальную секрецию и нормализовать дренирование мокроты. Эта задача решается в трех направлениях: а) улучшение реологических свойств мокроты, б) повышение функциональной способности реснитчатого эпителия бронхов и в) облегчение механического удаления мокроты. Решение первых двух задач достигают путем применения паро-кислородных и аэрозольных ингаляций, трахеальных инстилляций и инфузионной гидратации. Стимуляция движения мокроты происходит при лечебной перкуссии грудной клетки, вибрационном и вакуумном массаже. Весьма эффективным методом удаления мокроты является постуральный дренаж, особенно если его сочетать с лечебным массажем грудной клетки. Отсутствие эффекта от вышеизложенных мер служит показанием к лечебной фибробронхоскопии и бронхоальвеолярному лаважу. Медикаментозная подготовка больных с заболеваниями сердца носит поддерживающий характер. Так, при мерцательной аритмии с высокой частотой сердечных сокращений, характерной для митрального стеноза, применяют сердечные гликозиды (дигоксин: начальная доза – 15 мкг/кг, через 6 ч – 5 мкг/кг, поддерживающая доза – 5 мкг/кг каждые 12 ч). Для нормализации ЧСС при среднетяжелом митральном стенозе используют b-блокаторы в небольших дозах (пропранолол, 20-40 мг внутрь через 6-8 ч). При лечении митральной недостаточности применяют дигоксин, вазодилататоры и мочегонные препараты. Эффективны и ингибиторы АПФ. Уменьшение общего периферического сопротивления сосудов приводит к увеличению разовой производительности сердца и уменьшению объема регургитации левого желудочка. Пульмонэктомия является наиболее сложной из всех операций на легких. Непосредственную медикаментозную подготовку осуществляют по обычной методике. При тяжелой дыхательной недостаточности дозу седативных препаратов снижают. Обеспечивают мониторинг ЭКГ, ЧСС, АД, сатурации артериальной крови кислородом. У больных с высоким операционно-анестезиологическим риском, а также в случае однолегочной вентиляции и предполагаемого массивного кровотечения показан инвазивный мониторинг АД и ЦВД. При легочной гипертензии, дисфункции левого желудочка рекомендуется контролировать центральную гемодинамику с помощью катетера Свана-Ганца. Анестезию начинают с предварительной легочной оксигенации. Для индукции анестезии применяют различные комбинации лекарственных средств. Нередко используют бензодиазепины (диазепим, 0,15 мг/кг или мидозалам, 0,03 мг/кг), наркотические анальгетики (фентанил, 5-7 мкг/кг) и барбитураты (тиопентал натрия, 3-5 мг/кг). Они приводят к быстрому и спокойному наступлению наркоза. На кафедре торакальной хирургии ВМедА разработана и длительное время с успехом применяется схема введения в анестезию, которая предусматривает одновременное (в одном шприце) введение кетамина (1,5-2,0 мг/кг), фентанила (5-7 ммкг/кг) и ардуана (0,04-0,06 мг/кг). При прогнозировании трудной интубации трахеи предпочтительнее применять мышечные релаксанты деполяризующего действия (листенон, 1,0-1,5 мг/кг). После введения в анестезию больному придают определенное положение. Резекцию легкого выполняют чаще в положении больного на боку. Поддержание анестезии осуществляют комплексом средств, поскольку операция на легком весьма травматична. Наиболее рационально сочетание общей анестезии и эпидуральной блокады (уровень Th4 – Th7). Регионарная блокада обеспечивает надежную защиту от ноцицептивной импульсации из зоны операции, а заранее установленный эпидуральный катетер в последующем используют для послеоперационного обезболивания. С этой же целью применяют субплевральную блокаду межреберных нервов местными анестетиками. Общую анестезию часто обеспечивают комбинацией средств для атаралгезии и закиси азота. Однако некоторые авторы не рекомендуют при пульмонэктомии использовать закись азота, ссылаясь на ее негативные эффекты: значительное снижение фракционной концентрации кислорода в дыхательной смеси, подавление гипоксической легочной вазоконстрикции, провоцирование развития легочной гипертензии. Вместо закиси азота наркотический компонент анестезии можно поддерживать кетамином. Эффективным методом анестезии является комбинированное применение мощных галогенированных ингаляционных анестетиков (фторотан, изофлюран, энфлюран) и наркотических анальгетиков (фентанил, ремифентанил). Галогенированные ингаляционные анестетики обладают мощным аналгетическим и бронходилатирующим эффектами, подавляют секрецию слизистой трахеи и бронхов, тормозят рефлексы с дыхательных путей. Кроме того, они позволяют быстро и легко управлять глубиной анестезии и, что очень существенно, в отличие от наркотических анальгетиков не оказывают выраженного влияния на гипоксическую легочную вазоконстрикцию. Вместе с тем, галогенированные анестетики обладают выраженным кардиодепрессивным действием, что при кровопотере и гиповолемии может привести к тяжелым нарушениям кровообращения. Общую анестезию поддерживают на III1-III2 уровнях. Следует строго контролировать объем и темп кровопотери. Для ее восполнения используют кристаллоидные, коллоидные плазмозаменители и компоненты крови (эритромасса, свезезамороженная плазма). Кровь и ее эритросодержащие компоненты переливают при кровопотере объемом более 20% ОЦК и снижении гемоглобина ниже 80 г/л. Объем инфузионно-трансфузионной терапии должен строго соответствовать потерям жидкости и крови. Избыточное введение жидкости создает перегрузку малого круга кровообращения, что при однолегочной вентиляции опасно увеличением внутрилегочного шунта и развитием отека легкого. При резекции легкого важной задачей является поддержание на оптимальном уровне газообмена и кровообращения. ИВЛ нужно проводить в режиме нормовентиляции. Обязательным является периодическое отсасывание мокроты из трахеи и бронхов. Накопление ее легко распознать по появлению хрипов, которые проводятся в дыхательные шланги аппарата. Однако контрольное отсасывание нужно производить и при отсутствии хрипов. У больных с обильной мокротой слизистого или гнойного характера всегда имеется опасность распространения ее по дыхательным путям во время манипуляции хирурга на легком. При этом создается реальная угроза, с одной стороны, обтурации бронхов, с другой, - диссеминации процесса и поражения здоровых участков легкого. Для предупреждения отмеченных осложнений предложено несколько способов защиты – интубация одного главного бронха и однолегочная вентиляция, раздельная интубация бронхов двухпросветной трубкой. Ранее применяемые для этой цели бронхообтураторы в настоящее время используют редко. Чаще применяют двухпросветную трубку. Существуют лево- (типа Карленса) и право- (типа Уайта) сторонняя трубки. При правильной установке двухпросветная трубка надежно изолирует здоровое легкое от пораженного. Пережатие одного из каналов трубки позволяет вентилировать только одно легкое, что создает на отдельных этапах операции оптимальные условия для работы хирурга. В то же время можно производить санацию бронхов невентилируемого легкого. Установка двухпросветной трубки представляет определенные сложности. Трубку вводят в ротоглотку таким образом, чтобы ее продвинутый дистальный конец был направлен кверху. Сразу после введения в гортань трубку поворачивают на 90о в сторону интубируемого бронха. Далее трубку продвигают по появления сопротивления. Глубина введения трубки от зубов составляет в среднем 29 см. Бронхиальную манжетку раздувают до тех пор, пока при спущенной трахеальной манжетке и вдувании не прекратиться сброс воздуха. Правильность положения трубки проверяют по следующим критериям. Дыхание должно прослушиваться равномерно над обоими легкими. Перекрытие одного из каналов трубки должно приводит к прекращению вентиляции соответствующего легкого. Фибробронхоскопия - наиболее надежный способ проверки правиль6ности стояния трубки. Высокое давление на вдохе и низкий объем выдоха свидетельствуют о неправильном положении трубки (рис.13.1). Однолегочную вентиляцию можно проводить через однопросветную эндобронхиальную трубку (для правого бронха - типа Гордона, для левого – типа Макинтоша-Литердела, рис.13.2). При левосторонней пневмонэктомии может быть пригодна стандартная эндотрахеальная трубка, которая при «слепом» продвижении проходит, как правило, в правый бронх. При этом остается определенный риск блокады правого верхнедолевого бронха. В левый главный бронх провести трубку труднее. Трубку типа Макинтоша-Литердела продвигают выпуклой кривизной книзу. После прохождения гортани ее поворачивают на 90о в сторону левого бронха. Правильность положения трубки контролируют по аускультативной картине. Рекомендуется контролировать положение трубки с помощью фибробронхоскопа. При повороте больного на операционном столе следует повторно контролировать правильность положения трубки. При наличии показаний к продленной ИВЛ двухпросветную трубку в конце операции меняют на обычную эндотрахеальную.
Несмотря на блокаду пораженных отделов бронхиального дерева, необходимо внимательно контролировать состояние дыхательных путей и периодически отсасывать мокроту, так как изоляция может оказаться несостоятельной вследствие разрыва бронхиальной или трахеальной манжетки, смещения трубки. Кровь из дыхательных путей удалить легче, если перед отсасыванием в трубку ввести 5 мл 4% раствора гидрокарбоната натрия. Если не удалось полностью предупредить попадание мокроты или крови в бронхи, помимо отсасывания, целесообразно в конце операции выполнить санационную бронхоскопию.
Рис. 13.1. Двухпросветная эндотрахеальная трубка: А - Уайта, Б - Карленса
Рис. 13.2. Эндобронхиальные трубки для однолегочной ИВЛ: А - трубка Гордона-Грина, Б - трубка Макинтоша-Литердела
Однолегочная ИВЛ потенциально опасна развитием нарушения газообмена в легких вследствие высокого артериовенозного шунтирования, которое в данной ситуации может достигнуть 30% и более. С целью предупреждения тяжелой гипоксемии следует стремиться к максимальному уменьшению продолжительности однолегочной вентиляции и проводить ее чистым кислородом. При превышении пикового давления в дыхательных путях 35 см вод. ст. необходимо уменьшить дыхательный объем и увеличить частоту вентиляции. Если вышеуказанные меры не привели к нормализации газообмена следует создать постоянно положительное давление (5-10 см вод. ст.) в спавшемся легком и прибегнуть к периодическому раздуванию его кислородом. В случае неэффективности предпринятых мер, следует создать постоянный поток кислорода в коллабированное легкое, а ИВЛ проводит с ПДКВ (5-10 см вод. ст.). При неподдающейся коррекции выраженной гипоксемии необходимо просить хирургов наложить зажим на легочную артерию удаляемого легкого либо немедленно расправить его. Перед закрытием грудной клетки контролируют герметичность наложения швов на главном бронхе. Плевральную полость заливают физиологическим раствором и проводят ИВЛ в объеме, создающем повышенное давление в дыхательных путях (до 40 см вод. ст.). Кратковременное увеличение пикового давления способствует полному расправлению оставшегося легкого. После удаления легкого плевральная полость заполняется транссудатом с кровью, в последующем они являются основой для развития фиброза. Дренаж плевральной полости повышает риск инфицирования, поэтому его устанавливают по показаниям, в случае риска просачивания воздуха через культю бронха или чрезмерного кровотечения. Уровень жидкости в плевральной полости периодически контролирует. При слишком быстром накоплении ее создаются предпосылки для смещения средостения, что приводит к сдавлению оставшегося легкого и гипоксемии, а также к нарушению притока крови и синдрому малого сердечного выброса. Избыток транссудата в плевральной полости удаляют пункционным путем. Следует иметь в виду, что и слишком медленное накопление жидкости может привести к смещению средостения в обратном направлении. В послеоперационном периоде очень важно не допустить прогрессирования гипоксемии и недостаточности кровообращения. Причинами гипоксемии могут быть ослабление дыхания вследствие выраженного болевого синдрома, скопление мокроты в дыхательных путях, образование ателектазов. Всем больных необходимо обеспечить хорошее обезболивание. Наиболее эффективная аналгезия достигается продленной эпидуральнной или субплевральной блокадой. Субплевральную блокаду выполняют с помощью набора для эпидуральной анестезии, ориентируясь на уровень послеоперационной раны. Определяют линию, проходящую через углы ребер (5-7 см от остистых отростков позвонков). Выбирают точку, после анестезии кожи и подкожной клетчатки продвигают иглу для эпидуральной анестезии постепенно вперед до контакта с ребром. Далее иглу направляют к верхнему краю ребра, а затем за него на 2-4 мм до ощущения легкого провала. Продвижению иглы должно предшествовать введение анестетика. Если не удается прощупать верхний край ребра, следует ориентироваться на тест утраты сопротивления. Через просвет иглы вводят тонкий катетер (Æ 0,8 мм). Катетер проводят за острый конец иглы таким образом, чтобы его дистальный конец выходил на 2 см в сторону позвоночника. После удаления иглы, катетер фиксируют к коже полосками лейкопластыря. Послеоперационное обезболивание достигают фракционным введением местного анестетика (20-25 мл 1% раствора лидокаина) каждые 3-4 ч. В случае недостаточной эффективности проводникового обезболивания, его дополняют внутривенным введением анальгетиков. Наркотические средства (морфин, омнопон, промедол) для этой цели использовать опасно из-за центральной депрессии дыхания. Достаточную анальгезию без угнетения дыхания можно достичь с помощью агонистов-антагонистов опиатных рецепторов (бупранал, 0,5-1,0 мкг/кг; буторфанол, 0,03-0,05 мг/кг) или ненаркотических анальгетиков (ксефокам 0,1-0,2 мг/кг; кетеролак 0,15-0,4 мг/кг), которые вводят в сочетании с антигистаминными средствами (димедрол, 0,15-0,3 мг/кг). Важная роль принадлежит профилактике дыхательной недостаточности, которая должна носить комплексный характер. Сразу после операции больному придают полусидячее положение, для этого головной конец кровати приподнимают на 30о. Производят постоянную ингаляцию кислорода, концентрацию которого желательно поддерживать на уровне 30%. Создают условия для облегчения отхождения мокроты методами респираторной терапии, изложенными выше. Микроателектазы нередко поддаются расправлению с помощью специальных режимов дыхания (принудительной спирометрии, ПДКВ, ВЧинжИВЛ масочным способом). При устойчивых ателектазах проводят лечебную бронхоскопию. Устраняют постгеморрагическую анемию и нарушения кровообращения. У большинства больных нарушения кровообращения протекают по гипердинамическому режиму, как типовая реакция на стрессовую ситуацию. При увеличенном сердечном выбросе и ОПСС целесообразно использовать вазодилатирующие препараты (нитропруссид натрия, 0,5-6,0 мкг/кг/мин), которые вводят с помощью дозатора лекарственных средств (инфузомата) под постоянным мониторингом показателей гемодинамики. Низкий сердечный выброс может быть обусловлен гиповолемией, низким ОПСС или миокардиальной слабостью. Для гиповолемии характерны тахикардия, гипотония и снижение гематокрита в динамике. Восполнение кровопотери в послеоперационном периоде проводят по общим принципам, достигая умеренной гемодилюции (Ht=30%-35%). Миокардиальная недостаточность проявляется низким сердечным выбросом, высоким ЦВД и олигурией. В этих случаях применяют ареномиметики (дофамин, добутрекс, адреналин, норадреналин). Дофамин в дозе до 10 мкг/кг/мин наряду с мощным инотропным действием расширяет сосуды почек, сердца, мозга, и только в более высокой дозе – приводит к вазоконстрикции и увеличению ОПС. Избирательным b-адреномиметическим эффектом обладает добутамин, в дозе до 10 мкг/кг/мин он приводит к перераспределению кровотока в пользу миокарда и головного мозга. Использование больших доз добутрекса может сопровождается значительной тахикардией, что повышает потребность миокарда в кислороде. Лобэктомия в анестезиологическом плане представляет меньше проблем, чем резекция легкого. У данной категории больных нарушения дыхания носят менее выраженный характер. Однолегочная вентиляция здесь показана в крайних случаях. При необходимости защиты здорового легкого от секрета или крови, изоляцию его достигают с помощью двухпросветной трубки. Декортикация легкого и плеврэктомия очень травматичны и связаны с большой кровопотерей. Больные еще до операции могут иметь пневмоторакс. В случае отсутствия дренажа плевральной полости и негерметичности легкого, ИВЛ может перевести открытый пневмоторакс в клапанный (напряженный). Если период времени от индукции анестезии до вскрытия плевральной полости небольшой, ИВЛ можно проводить с большой осторожностью без предварительного дренирования плевральной полости. ИВЛ осуществляют, как правило, через обычную эндотрахеальную трубку. Кровопотерю во время операции можно уменьшить, если применить управляемую гипотонию. С успехом может быть использовано сочетание общей анестезии с эпидуральной блокадой (Th4 – Th7). Анестезия при операциях на органах средостения. Операции при ограниченных по объему патологических процессах в средостении (загрудинный зоб, киста, тератома, опухоль вилочковой железы без миопатии) не представляют особых проблем для анестезиологического обеспечения. Общая анестезия проводится на основе тех же принципов, что и при других грудных операциях. При больших кистах, опухолях могут быть смещение, размягчение или сдавление трахеи. Такие операции связаны с риском повреждения трахеи. Это нужно заранее предусмотреть и быть готовым к проведению анестезии при варианте операции на трахее. Анестезия при операциях на трахее проводится в соответствии с общими принципами, принятыми при операциях на легких. Основным отличием является проблема обеспечения адекватного газообмена при нарушении герметичности дыхательных путей. Необходимо учитывать и исходную обструкцию трахеи. Для премедикации не рекомендуют использовать атропин, поскольку он повышает вязкость мокроты. При тяжелой обструкции дыхательных путей интубацию трахеи целесообразно выполнять при спонтанном дыхании. Эндотрахеальную трубку подбирают такого размера, чтобы ее можно было провести за зону обструкции. Для индукции анестезии предпочтительнее использовать галогенированные ингаляционные анестетики. Они позволяют быстро достичь желаемой глубины анестезии и при этом в меньшей степени угнетают дыхание. В случаях тяжелой гипоксемии ИВЛ проводят газовой смесью, содержащей высокую концентрацию кислорода (50% и более). Перед этапом операции, связанным с пересечением трахеи, эндотрахеальную трубку подтягивают выше места обструкции. Сразу после трахеотомии в дистальную часть трахеи вводят стерильную трахеостомическую трубку, через которую продолжают ИВЛ. Во время наложения анастомоза эффективную вентиляцию легких можно обеспечить инжекционной высокочастотной ИВЛ через тонкий катетер, который вводят через эндотрахеальную трубку в дистальный отрезок трахеи. После операции важно быстро восстановить у больного самостоятельное эффективное дыхание и произвести экстубацию. Анестезия при операциях на пищеводе. Особенности общей анестезии при операциях на пищеводе обусловлены несколькими факторами. Нарушение проходимости пищевода приводит к алиментарному истощению, анемии и гипопротеинемии. В горизонтальном положении больного может происходить затекание застойного содержимого в дыхательные пути. Постоянная аспирация пищи приводит к хроническому бронхиту, фиброзу легких. Отмеченные особенности предрасполагают к усилению эффекта барбитуратов и удлинению действия мышечных релаксантов, а также к увеличению частоты нарушений газообмена. В период подготовки к операции показано проведение парентерального питания. Для профилактики аспирации перед началом анестезии вводят в пищевод зонд и опорожняют его. Эффективными средствами предупреждения развития синдрома Мендельсона являются антациды (цитрат натрия, 30 мл 0,3 моль/л), блокаторы гистаминовых Н2-рецепторов (циметидин, 200 мг). Гранулированные антациды (трисиликат магния) не уменьшают частоту осложнений, а при их аспирации приводят к развитию пневмонии. После вводной анестезии производят интубацию трахеи с соблюдением всех правил профилактики регургитации. Анестезию поддерживают на достаточно глубоком уровне. Этим условиям отвечает сочетанная анестезия, включающая общую и эпидуральную. Удаление опухоли пищевода в средней трети выполняют в два этапа – лапаротомный и торакотомный. Легкое на стороне торакотомии хирурги периодически поджимают, чтобы обеспечить доступ к пищеводу. Поэтому следует производить интубацию двухпросветной трубкой. Если операцию выполняют без торакотомии, это не исключает вероятность повреждения медиастинальной плевры и возникновения пневмоторакса. Иногда повреждение остается незамеченным хирургом, поэтому после операции необходим контроль состояния легких с проведением рентгенографии грудной клетки. Необходимо тщательно следить за темпом и объемом кровопотери, она нередко бывает массивной. Для своевременной коррекции гиповолемии необходимо заранее установить два венозных катетера. После операции сохраняется риск аспирации. Удаление эндотрахеальной трубки следует проводить после полного восстановления сознания. Массивное легочное кровотечение возникает вследствие деструктивного процесса инфекционно-воспалительного характера (туберкулез, пневмония) и является показанием для операции. Для этих больных основную опасность представляет асфиксия, вызванная обтурацией дыхательных путей кровью. Больные нередко заглатывают большой объем крови, что ведет к переполнению желудка, опасности аспирации и регургитации желудочного содержимого в дыхательные пути. Таких больных в предоперационном периоде до начала анестезии держат в положении на пораженной стороне. Постоянно ингалируют кислород через маску. Устанавливают несколько (2-3) внутривенных катетеров большого диаметра. Интубацию трахеи безопаснее проводить при сохраненном сознании. Возможна интубация без миорелаксантов на фоне самостоятельного дыхания после индукции анестезии гологенированными анестетиками (фторотан, изофлюран) в сочетании или вне сочетания с неингаляционными анестетиками (кетамин, барбитураты, этомидат). ИВЛ начинают после отсасывания крови из дыхательных путей. Такая тактика предупреждает проталкивание крови в мелкие бронхи и возникновение обтурационных ателектазов. В случаях массивного кровотечения, сопровождающегося резкой депрессией кровообращения, рассматриваемая методика не приемлема. При таких обстоятельствах приходится на фоне неглубокой внутривенной общей анестезии быстро вводить миорелаксанты деполяризующего действия, кратковременно вентилировать легкие через маску, интубировать трахею, продолжать ИВЛ, не создавая высокого пикового давления. Только после устранения опасной гипоксии можно приступать к отсасыванию крови из дыхательных путей. У таких больных целесообразно проводить вентиляцию легких высокочастотным инжекционным методом. Применение двухпросветной трубки надежно защищает здоровое легкое от крови и позволяет санировать каждое легкое по отдельности. Наряду с вышеизложенными мерами важно быстро компенсировать кровопотерю. Ранения легкого. Показаниями для неотложной операции у раненных в грудь являются продолжающееся внутриплевральное кровотечение и прогрессирующая дыхательная недостаточность. Сама торакальная травма и расстройства дыхания при ней сопровождаются гиперкатехоламинемией. Это приводит к временной гипертензии, что маскирует тяжесть состояния пострадавшего. Средства, используемые для премедикации и общей анестезии, тормозят компенсаторные процессы, могут быстро ухудшить состояние раненого. ИВЛ в режиме гипервентиляции, приводящей к гипокапнии, также может привести к значительной депрессии кровообращения. При повреждении легкого относительно небольшой клапанный пневмоторакс может превратиться в результате ИВЛ в напряженный. Чтобы избежать тяжелой гипоксии, при проникающих ранениях с повреждением легкого без открытого пневмоторакса необходимо до начала ИВЛ дренировать плевральную полость. При значительном дефекте крупного бронха трудно обеспечить эффективную ИВЛ из-за большого сброса газовой смеси через рану. В таких случаях выходом из положения является вентиляция легких высокочастотным инжекционным методом либо раздельная интубация бронхов с последующей однолегочной вентиляцией. Нужно помнить и о том, что при ранениях легкого кровь обычно попадает в дыхательные пути, после интубации необходима их тщательная санация. При поступлении в бронхи значительного количества крови, которая создает опасность асфиксии, тактика должна быть такой же, как у больных с массивным легочным кровотечением. После операций на легких раннее восстановление сознания, мышечного тонуса и кашлевого рефлекса имеют особое значение. Прежде чем экстубировать больного, нужно убедиться в стойком восстановлении самостоятельного дыхания. Чтобы избежать возникновения напряженного пневмоторакса во время ИВЛ, дренажные трубки подключают к подводному клапану. Анестезия при внеполостных операциях небольшого объема (секторальная резекция молочной железы, удаление доброкачественной опухоли грудной стенки, обработка непроникающей раны, дренирование плевральной полости) проводится по методике тотальной внутривенной анестезии при спонтанном дыхании. Могут быть применены и ингаляционные анестетики (закись азота, фторотан, изофлюран) масочным способом. Большие и травматичные операции на грудной стенке (мастэктомия, резекция ребер, торакопластика) обычно выполняют под комбинированной общей анестезией с интубацией трахеи и ИВЛ. При мастэктомии, торакопластике для уменьшения кровопотерей показана искусственная гипотония. Ее достигают применением венозных дилятаторов (нитропруссид натрия, 0,1-2,0 мкг/кг) либо ганглиолитиков (пентамин, по 0,15-0,20 мг/кг до наступления эффекта). Гипотензивную анестезию проводят только в условиях ИВЛ. После завершения основного этапа операции, выполняемого на фоне гипотонии, АД повышают до исходного уровня с целью проверки надежности гемостаза. Торакоскопические операции. С помощью торакоскопической технологии выполняют такие внутригрудные операции, как атипичная резекция доли легкого, удаление кисты, дренирование абсцесса, ушивание раны легкого, симпатэктомия, биопсия опухоли. Во время вмешательства создают на оперируемой стороне частичный коллапс легкого. Анестезиологическое обеспечение торакоскопических операцией осуществляют по методике, принятой для торакотомий. Целесообразно использовать двухпросветную трубку. Во время анестезии следует тщательно следить за пиковым давлением в дыхательных путях, при превышении его уровня 30 см вод. ст., необходимо в пределах прежней минутной вентиляции легких уменьшить дыхательный объем. После торакоскопических операций дренаж плевральной полости обычно не устанавливают. В послеоперационном периоде необходим контроль состояния легких для своевременного выявления возможного развития пневмоторакса. Несмотря на гораздо меньшие системные нарушения, очень важны эффективное послеоперационное обезболивание и профилактика легочных осложнений. Анестезия при операциях на сердце. Анестезиологическое обеспечение операций на работающем сердце (ранения сердца, митральная комиссуротомия, перевязка открытого артериального протока, операции на перикарде и др.) осуществляют в соответствии с принципам, принятыми для других внутригрудных операций. Выбором метода анестезии является общая анестезия с интубацией трахеи и ИВЛ. Основная особенность состоит в том, что вероятность развития дисфункции сердца значительно выше, поскольку сердце является объектом хирургического вмешательства. Принципиально различается анестезия при операциях на «остановленном сердце» (аортокоронарное шунтирование, санация камер сердца, протезирование клапанов сердца, коррекция некоторых врожденных пороков сердца и др.). Эти операции выполняют в условиях искусственного кровообращения (ИК). При ИК полностью прекращается кровоснабжение сердца, значительно уменьшается кровоток в легких. ИК по своей сути антифизиологический метод, который вызывает сильную стрессовую реакцию. Ранения сердца быстро приводят к развитию критического состояния, причинами которого являются большая кровопотеря, дисфункция сердца, тампонада перикарда излившейся в его полость кровью при относительно небольшой общей кровопотере. Массивная кровопотеря проявляется гипотонией, тахикардией, нарушением микроциркуляции. Для тампонады перикарда характерны высокое ЦВД, набухание шейных вен, приглушенность сердечных тонов, снижение артериального давления и учащение пульса. Повышения ЦВД может не быть у раненых в состоянии гиповолемии. У таких пострадавших консервативная терапия бесперспективна. Время на подготовку к операции должно быть минимальным, так как нарушения кровообращения прогрессируют катастрофически. Премедикацию, индукцию и поддержание анестезии проводят по аналогии с анестезиологическим обеспечением ранений легких. Во время самой операции следует иметь в виду возможность массивного кровотечения при вскрытии перикарда или обнажения зоны повреждения сосуда. Важно подготовиться к сбору и реинфузии крови, излившейся в рану. Если к моменту выделения поврежденного сосуда артериальное давление остается в пределах нормы или повышено, целесообразно для уменьшения кровопотери снизить его с помощью дроперидола, венозных дилятаторов или ганглиолитиков. При этом следует учитывать, что на фоне гиповолемии выраженный гипотензивный эффект может быть достигнут при введении небольшой дозы препарата. Аортокоронарное шунтирование (АКШ) – самая часто выполняемая кардиохирургическая операция. Основной задачей анестезиологического обеспечения является поддержание в миокарде благоприятного баланса между доставкой и потребностью в кислороде, т.е. выбор метода анестезии и лекарственных средств должен быть таким, чтобы не уменьшить обеспечение миокарда кислородом и не увеличить потребление его. Перед операцией больные часто находятся в сильном эмоциональном напряжении. Таким больным требуется усиленная премедикация. Кроме стандартно применяемых бензодиазепинов (диазепам, 5-10 мг или лоразепам, 2-4 мг per os), рекомендуют назначать наркотический анальгетик (омнопоп, 5-10 мг, в/м) с антигистаминным препаратом (димедрол, 10мг). Только очень ослабленным и пожилым пациентам нежелательно использовать опиаты, следует уменьшить дозу и других препаратов. Во время анестезии возникает необходимость в частом введении лекарственных средств. Еще до индукции анестезии устанавливают три катетера (в подключичную и яремную вены, а также в лучевую артерию) большого диаметра. Является стандартом подготовка по одному инфузомату с адреномиметиками (допамин, добутрекс) и с вазодилятаторами (нитропруссит натрия). Подключают мониторы, которые должны обеспечить контроль ЭКГ, АД (прямым методом), ЦВД, давления в легочной артерии. Кроме этого необходимо контролировать почасовой диурез, температуру тела (в наружном слуховом проходе), а также лабораторные показатели газов крови, гематокрита, концентрацию калия, кальция и глюкозы в сыворотке, активированное время свертывания крови (АВС). Индукцию анестезии осуществляют так, чтобы не спровоцировать выраженных гемодинамических реакций. Такая методика получила название кардиоиндукции. После преоксигенации легких вводят внутривенно большие дозы центральных анальгетиков (фентанил, 20-40 мкг/кг) в сочетании с бензодиазепинами (мидазолам, 0,05-0,1 мг/кг; диазепам, 0,15 мг/кг). Можно применять и умеренные дозы опиоидов (фентанил, 7-10 мкг/кг) в комбинации с барбитуратами (тиопентал натрия, 1-3 мг/кг) или этомидатом (0,05-0,2 мг/кг). После выключения сознания вводят мышечный релаксант (панкуроний, 0,06-0,1 мг/кг). По достижению достаточной глубины анестезии и релаксации интубируют трахею трубкой с манжеткой низкого давления. Осуществляют ИВЛ 50% кислородом с воздухом. Повышение АД во время введения в анестезию свидетельствует о недостаточном аналгетическом компоненте анестезии, а увеличение давления более чем на 20% является показанием для применения вазодилятаторов. Наиболее адекватную анестезию можно обеспечить применением комбинации внутривенных препаратов и ингаляционных анестетиков. В качестве внутривенных средств для анестезии используют фентанил (5 мкг/кг по мере необходимости), мидазолам (1-3 мкг/кг/мин), кетамин (20-60 мкг/кг/мин), пропофол (2-6 мг/кг/ч). Общая доза фентанила за анестезию составляет 50-100 мкг/кг. Сочетание кетамина с диазепамом обеспечивает стабильную гемодинамику. Мидазолам с кетамином применяют больным с выраженной миокардиальной недостаточностью. Из ингаляционных анестетиков меньшими побочными эффектами на кровообращение обладает изофлюран. На начальном этапе операции (разрез кожи, стернотомия) важно не допустить активации симпатоадреналовой системы. Для этого анестезию углубляют дополнительным введением анальгетика и анестетика. Во время ретракции грудины и перикардотомии, сопровождающейся стимуляцией блуждающего нерва, иногда приходиться усиливать темп введения инфузионных средств с целью не допустить гипотонии и брадикардии. Перед началом искусственного кровообращения (ИК) вводят антикоагулянты (гепарин 300 ЕД/кг). Через 5 мин исследуют показатель активированного времени свертывания крови, если он составляет менее 400 с, дополнительно вводят гепарин в дозе 100 ед/кг. ИК за счет дилюционного эффекта приводит к снижению концентрации в крови всех лекарственных средств, соответственно это сопровождается уменьшением глубины анестезии. Кроме того, при выключении из вентиляции легких исключается возможность использования ингаляционных анестетиков. Поддержание анестезии на этом этапе операции осуществляют дополнительным введением внутривенно наркотических анальгетиков и бензодиазепинов. Эффективен здесь и пропофол (3-6 мкг/кг/ч). На период ИК продолжают обеспечивать мышечную релаксацию. По завершению ИК и с началом согревания больного, используют бензодиазепины (мидазолам, 0,07-0,15 мг/кг). Для увеличения объемной скорости перфузии, что способствует ускорению согревания и уменьшению температурного градиента, применяют введение вазодилятатора (нитропруссида натрия). При восстановлении легочного кровотока возобновляют ИВЛ чистым кислородом. Для стабилизации гемодинамики нередко приходиться применять дофамин или добутрекс. Нормализация АД является ориентиром для прекращения ИК. После завершения ИК оптимизируют преднагрузку, для чего осуществляют трансфузию оставшейся в контуре насоса АИКа жидкости. После удаления шунтирующих канюль остаточное действие гепарина нейтрализуют протамином сульфатом. Протамин вводят из расчета 1 мг на 100 ЕД гепарина под контролем АВС. Следует учитывать и тот факт, что контакт крови с трубопроводами, насосом и пузырьками кислорода в оксигенаторе может привести к повреждению тромбоцитов и потреблению факторов свертывания, а гипотермия потенцирует нарушения гемостаза. При продолжающемся кровотечении, прежде всего, необходимо согреть больного до нормальной температуры тела. Истощение факторов свертывания служит показанием для переливания свежезамороженной плазмы, а при тромбоцитопении (менее 100 000/мкл) прибегают к инфузии тромбомассы. Тактика анестезиолога в постперфузионном периоде заключается не только в обеспечение анестезии, но и в поддержании функции миокарда, нормализации газообмена. На завершающем этапе операции (ушивание послеоперационной раны) внутривенно вводят наркотический анальгетик в небольшой дозе. При гипертензии благоприятное действие оказывают ингаляционные анестетики. Введение вазодилататоров (нитропруссида натрия) уменьшает потребление кислорода, увеличивает минутный объем кровообращения и улучшает перфузию тканей. Нередко в первые часы после ИК наблюдается низкий сердечный выброс, который обусловлен недостаточной защитой миокарда от гипоксии. Коррекцию миокардиальной слабости производят дозированной инфузией адренэргических средств (допамин, добутрекс) и увеличением преднагрузки (инфузия волемических растворов). Кроме вышеперечисленного следует предпринять меры по быстрой нормализации температуры тела, гематокрита, газового состава крови, кислотно-основного состояния, концентрации сывороточного калия. Тщательно следят за ритмом сердечной деятельности, и при его нарушениях проводят антиаритмическую терапию. Транспортируют больного из операционной в палату интенсивной терапии с особой осторожностью. Во время перевода должны быть обеспечены ИВЛ кислородно-воздушной смесью, мониторинг ЭКГ, АД, пульса и сатурации артериальной крови кислородом. Кроме того, необходимо продолжать введение вазоактивных препаратов с помощью инфузоматов. После операции большинству больных проводят ИВЛ от двух часов до суток. Особое внимание обращают на поддержание стабильной гемодинамики. Через 2-4 ч улучшается сократимость миокарда, что позволяет в ряде случаев уменьшить миокардиальную поддержку и снизить волемическую нагрузку. Инфузионную терапию проводят под контролем ЦВД и давления заклинивания легочной артерии. Только у отдельных больных сохраняется низкий сердечный выброс длительное время, при котором необходима инфузия инотропных препаратов. Не менее важным является достижение адекватного послеоперационного обезболивания. Для этой цели применяют наркотические анальгетики совместно с бензодиазепинами. Хорошая седация достигается постоянной инфузией пропофола в небольших дозах (1-2 мк/кг/ч). Пропофол не угнетает дыхание, а после прекращения его введения происходит быстрое восстановление сознания. Тщательно контролируют отделение крови по дренажам. Усиление темпа кровопотери до 300 мл в час при удовлетворительных показателях гемостаза требует немедленной реторакотомии. Следят за мочеотделением, при снижении производят его стимуляцию диуретиками. Больного переводят на спонтанное дыхания и экстубируют, когда полностью восстановилось сознание и нейро-мышечная проводимость, стабилизирована гемодинамика, нормализовались температера тела и диурез, газы артериальной крови находятся в пределах нормальных значений при дыхании кислородом не более 40%, дыхательные объемы поддерживаются на приемлемом уровне. Операции при митральном стенозе. Стенозирующий митральный клапан создает препятствие току крови, повышает давление в левом предсердии. Выраженный стеноз приводит к дисфункции сердечной деятельности, которая проявляется такими клиническими признаками, как легочная гипертензия, правожелудочковая недостаточность, отек легких, мерцательная аритмия, фибрилляция предсердий. Тахикардия любой этиологии, увеличение преднагрузки крайне неблагоприятно отражаются на сердечном и системном кровообращении. При подготовке к операции больным часто назначают сердечные гликозиды, диуретики и антикоагулянты. Анестезиологическое обеспечение осуществляется по методике, принятой для операций с ИК. Основная задача при этом заключается в предупреждении значительного увеличения нагрузки на сердце (тахикардия, мерцательная аритмия, гипертензия, гиперволемия, большой дефицит ОЦК). Премедикация назначается с таким расчетом, чтобы больной в операционную был доставлен без выраженной психо-эмоциональной реакции. У больных с высокой легочной гипертензией, нарушениями водно-электролитного баланса следует предусмотреть на ряду со стандартным мониторингом прямое измерение АД и давления в легочной артерии. Представляют опасность методы и средства анестезии, которые могут спровоцировать возникновение, с одной стороны, тахикардии и гипертензии (кетамин), с другой, - вазодилатации и снижение преднагрузки (эпидуральная анестезия, анестезия галогенированными ингаляционными анестетиками). Предпочтение отдается высокодозной опиоидной анестезии. После операции легочная гипертензия может сохраняться еще определенное время. Это поддерживает дисфункцию правого желудочка. Лечение заключается в тщательной коррекции дефицита ОЦК, инфузии адренэргических препаратов и вазодилататоров в условиях полного гемодинамического контроля. Операции при митральной недостаточности. При недостаточности митрального клапана происходит объемная перегрузка левого предсердия и левого желудочка (ЛЖ). Развивается компенсаторная дилятация последнего. Программу анестезиологического обеспечения строят с учетом выраженности регургитации крови и дисфункции левого желудочка. При выраженных нарушениях кровообращения рекомендуется расширенный гемодинамический мониторинг (прямое измерение АД, давления в легочной артерии). Методом выбора может быть сочетанная анестезия (общая анестезия и эпидуральный блок). Во время анестезии важно не допустить развития брадикардии и гипертензии. Частоту сердечных сокращений следует поддерживать в пределах 80-100 ударов в мин. Операции при аортальном стенозе. При стенозе аортального клапана быстро развивается дилятация левого желудочка и его дисфункция. Сердечный выброс страдает в большей степени при тахикардии, гипотонии и гиповолемии, что необходимо учитывать при выборе метода и средств анестезии. При выраженном аортальном стенозе опасно применение сочетанной анестезии. Наименьшая депрессия кровообращения возникает при индукции анестезии кетамином с бензодиазепинами, а поддержание ее – большими дозами наркотических анальгетиков. Ингаляционные анестетики опасны из-за их кардиодепрессивного и вазодилятирующего эффектов. Следует корригировать даже небольшие отклонения кровообращения в сторону артериальной гипотонии и тахикардии. Операции при аортальной недостаточности. Недостаточность аортальных клапанов характеризуется обратным током крови из аорты в левый желудочек во время диастолы. Аортальная регургитация увеличивается при брадикардии и гепертензии. Развивающаяся при этом острая дисфункция левого желудочка может быстро привести к отеку легких и к малому сердечному выбросу. Выбор метода анестезии должен быть в пользу сочетанной или ингаляционной (изофлюран) анестезии. В случаях тяжелой сердечной недостаточности показана анестезия на основе больших доз наркотических анальгетиков (фентанил). В качестве мышечных релаксантов целесообразно использовать те, которые не вызывают брадикардию. Дата добавления: 2015-02-05 | Просмотры: 1119 | Нарушение авторских прав |