|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Диагностика причин кровотеченияДанные анамнеза могут оказать существенную помощь для установления источника кровотечения в верхних или нижних отделах желудочно-кишечного тракта. Сведения о кровавой рвоте в анамнезе говорят о том, что источник кровотечения расположен выше связки Трейтца. Если больной не принимал препаратов железа или висмута, то черный дегтеобразный вид стула заставляет заподозрить повреждение в верхних отделах желудочно-кишечного тракта; однако такой стул иногда наблюдается в результате кровотечения в правой части толстого кишечника. Выделение ярко-красной неизменённой крови из прямой кишки (гематохезия) указывает на кровотечение из толстого кишечника, однако иногда бывает результатом массивного кровотечения в верхних отделах желудочно-кишечного тракта (тонкокишечное кровотечение). Небольшие количества ярко-красной крови в кале предполагают наличие повреждений в сигмовидной или прямой кишках. Известно, что чем светлее выделяющаяся из прямой кишки кровь, тем дистальнее расположен источник кровотечения. Действительно, алая кровь свойственна преимущественно кровотечениям, возникающим при поражении сигмовидной и/или прямой кишки, тогда как темно-красная кровь (цвета «бургундского вина») указывает на локализацию источника кровотечения в более проксимальных отделах толстой кишки. При кровотечениях, связанных с поражением перианальной области (геморрой, трещины), выделяющаяся кровь (в виде следов на туалетной бумаге, капель, попадающих на стенки унитаза) обычно не смешана с калом, который сохраняет присущую ему коричневую окраску. Если источник кровотечения располагается проксимальнее ректосигмоидного отдела толстой кишки, то кровь более или менее равномерно перемешана с калом, так что идентифицировать его нормальную коричневую окраску, как правило, не удается. Наличие болей в животе, предшествующих эпизоду кишечного кровотечения, свидетельствует в пользу острых инфекционных или хронических воспалительных заболеваний кишечника, острых ишемических поражений тонкой или толстой кишки. Внезапные резкие боли в животе, сопровождающиеся кишечным кровотечением, могут быть обусловлены разрывом аневризмы аорты в просвет двенадцатиперстной кишки. Боли в области прямой кишки при акте дефекации или усиливающиеся после него, наблюдаются обычно при геморрое или трещине заднего прохода. Безболевое массивное кишечное кровотечение отмечается при дивертикулезе кишечника, телеангиэктазиях, изъязвлении дивертикула Меккеля.
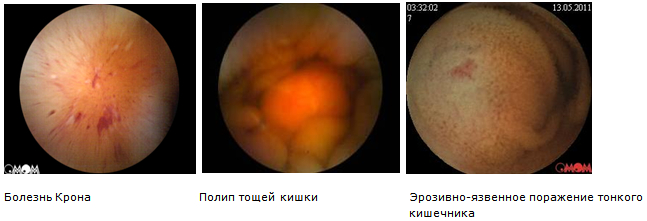
Интенсивность кровотечения может отразиться на характере стула. Жидкий, дегтеобразный черный или темно-бордовый стул дает основания заподозрить недавнее активное кровотечение. Оформленный коричневый стул без видимых признаков крови, при положительной пробе на скрытую кровь указывает на незначительное кровотечение. Желудочно-кишечное кровотечение не трудно диагностировать, если у больного наблюдаются кровавая рвота или дегтеобразный стул. К сожалению, эти яркие диагностические признаки появляются иногда только на 2—3-й сутки болезни. Объясняется это задержкой крови в просвете кишок, где она может оставаться вплоть до наступления летального исхода. Отсутствие дегтеобразного стула или кровавой рвоты не исключает желудочно-кишечного кровотечения по меньшей мере в момент исследования больного. Хотя кровавая рвота и дегтеобразный стул могут быть обнаружены самим больным или его родными, все же говорить о желудочно-кишечном кровотечении можно только после личного осмотра испражнений и рвотных масс. Приходится еще раз напомнить, что некоторые лекарства (например, железо, висмут) способны окрашивать кал, тогда как другие (например, лакрица) — его обесцвечивают. Для скрытого ОЖКК характерна постепенно прогрессирующая анемия. Обычно оно не сопровождается кровавой рвотой, меленой или нарушениями гемодинамики. Диагноз скрытого ОЖКК ставят на основании лабораторного исследования кала на скрытую кровь. При подготовке к этому исследованию больной в течение трех дней не должен употреблять мясо, рыбу, яйца, а также чистить зубы. Присутствие крови в кале определяют с помощью специальных лабораторных проб, среди которых наиболее распространенной и информативной является бензидиновая проба (проба Грегерсена). После геморрагии у больного появляются лихорадка и азотемия. Температура тела повышается иногда до 40°С и остается повышенной в течение нескольких дней, а в отдельных случаях даже свыше недели. Азотемия развивается только при кровотечениях, из отделов желудочно-кишечного тракта, расположенных выше баугиниевой заслонки. При кровотечениях из толстой кишки содержание остаточного азота в крови остается нормальным. После геморрагии постоянно развивается лейкоцитоз, величина которого иногда превышает 15 000. Таким образом, анемия, лейкоцитоз, повышение остаточного азота, лихорадка позволяют диагностировать кровотечение и определить приблизительно его величину. Терапия кровотечения не может рассчитывать на успех, если: не будет выяснена его причина. Таким образом, у пациентов с подозрением на ОЖКК, но без явной клиники необходимо брать пробу на наличие скрытой крови в кале. Физическое исследование оказывает значительную помощь врачу не столько положительными, сколько отрицательными результатами. Оно позволяет исключить перфорацию язвы и обнаружить признаки, указывающие на возможную связь наблюдающегося желудочно-кишечного кровотечения с другими болезнями организма. Пальпация брюшной полости и пальцевое исследование заднего прохода обязательны у всех больных. Пальцевое ректальное исследование, по статистике, позволяет диагностировать кровотечение из геморроидальных узлов и выявить до 30% всех опухолей толстой кишки, в том числе и осложненных кровотечением. Следующий этап диагностики - аноскопия и ректороманоскопия, эффективность которых при онкологических заболеваниях толстой кишки составляет 60%. Необходимо помнить, что обнаружение потенциального источника кровотечения в прямой кишке не исключает существования основного патологического очага в проксимальных отделах кишки. При массивных кишечных кровотечениях рентгенологическое обследование (ирригография не показана в связи с её низкой информативностью и большими сложностями, которые она создает для дальнейшего обследования. В настоящее время основная роль в диагностике кишечного кровотечения отводится колоноскопии, перед которой рекомендуется выполние ректороманоскопии для исключения возможного источника кровотечения в анальном канале (геморрой, анальная трещина). Колоноскопия - самый информативный метод диагностики толстокишечной патологии, однако при интенсивном кровотечении её выполнить довольно трудно. Если кровотечение останавливается хотя бы на время, то с помощью этой процедуры может быть диагностирована самая разнообразная патология, в том числе и сосудистая. Эндоскопическое исследование прямой и сигмовидной кишок позволяет легко отличить характерное для бациллярной дизентерии, дифтеритическое поражение их от поражений, характерных для неспецифического язвенного колита (НЯК). Слизистая оболочка прямой кишки поражена в каждом случае неспецифического язвенного колита, причем значительно резче, чем другие отделы толстой кишки. Чередование воспаленных участков слизистой оболочки с участками нормального вида является патогномоническим признаком болезни Крона. Случается, что даже самые новейшие диагностические методы типа фиброэзофагогастродуоденоскопии, ректороманоскопии, колоноскопии не обнаруживают патологии. Особенно трудно заметить повреждения, расположенные вне пределов досягаемости эндоскопа, не имеющие первично сосудистой природы. В таких случаях целесообразно проведение капсульной эндоскопии. На современном этапе развития медицины видеокапсульная эндоскопия рассматривается как диагностическое исследование первой линии при скрытых желудочно-кишечных кровотечениях (СЖКК). На долю СЖКК приходится до 5% общего числа кровотечений пищеварительной системы. Среди наиболее частых причин СЖКК установлены ангиодисплазии (29%) и поражения слизистой при болезни Крона (6%). Видеокапсульная эндоскопия показывает более высокую информативность в выявлении причин хронических скрытых кишечных кровотечений по сравнению с рентгенографией (70>100% против15>37%). Видеокапсульная эндоскопия является "золотым стандартом" диагностики болезни Крона тонкой кишки. Диагностическая ценность использования эндокапсулы при болезни Крона тонкой кишки варьирует от 43% до 71% и превосходит другие современные методы диагностики ЖКТ (КТ энтерографию, МРТ энтерографию). До момента внедрения в клиническую практику видеокапсульной эндоскопии, опухоли тонкой кишки считались редким заболеванием, составляя от 1% до 3% всех первичных желудочно-кишечных опухолей. Показатель диагностики изменился после внедрения капсульной эндоскопии. В некоторых сообщениях частота обнаружения опухолей тонкой кишки достигает 6>9%. По результатам сравнительного анализа МРТ и капсульной эндоскопии в определении полипов тонкой кишки оба метода оказались одинаково чувствительными при обнаружении полипов >15 мм, при полипах от 5 до 15 мм капсульная эндоскопия превосходила результативность МРТ-диагностики, а полипы <5 мм выявлялись только эндокапсулой.
Если при эндоскопических методах источник кровотечения установить не удается, применяют селективную ангиографию и сцинтиграфию. Контрастное вещество, инъецированное в чревную артерию, обнаруживается в желудке в виде остаточного контраста. Таким образом, метод артериографии позволяет обнаружить место кровотечения, что заметно облегчает построение плана лечебных мероприятий.
Дата добавления: 2015-11-25 | Просмотры: 551 | Нарушение авторских прав |