|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Кости запястья
33- Диагностика
Рис. 91. Схематическое изображение рентгенограммы кисти руки для определения «костного» периода роста пациента (Bjork) (объяснение в тексте). Необходимо определение соответствия зубного и так называемого «костного» возраста. Поэтому для выявления таких периодов используют рентгенограммы кистей рук (табл. 3, рис. 91). Окостенение кисти и запястья считается стандартом скелетного развития. Ортодонту очень важно знать, когда заканчивается скелетный рост, ибо вариативность зубного возраста имеет весьма значительный диапазон. Наиболее достоверными были признаны нижеследующие критерии. Синостоз эпифизов с диафизами наступает в 15—19 лет, ногтевых фаланг — в 13—18 лет, средних — в 14—20 лет. Оценка стадии роста челюстей по степени формирования шейных позвонков. Степень формирования зубочелюстной системы можно определить по предложенному McNamara правилу роста шейных позвонков «1, 2, 3...». На телерентгенограмме принимаются во внимание II—VI шейные позвонки. По мнению автора, существуют 6 стадий формирования шейных позвонков с максимальным уровнем в 3—4 стадии. В 1-й стадии каждый позвонок имеет трапециевидную форму, закругленность очертаний, уплощенную нижнюю границу. Во 2-й появляется вогнутость II позвонка, а остальные приобретают более прямоугольную форму. Это означает, что до начала пика активного роста нижней челюсти остается менее года. В 3-й стадии уже II и III позвонки имеют полукруглую вогнутость, что может быть показателем активного роста в этом же году. В 5-й стадии II— V позвонки имеют вдавления и более квадратную форму — рост практически завершен. На 6-й стадии II—VI позвонки имеют квадратную форму с вогнутыми верхней и нижней границами — рост окончательно завершен. 4-я стадия сопровождается появлением вогнутости у II, III и IV позвонков. Потенциал роста чуть ниже, чем в предыдущей стадии, причем у девочек она совпадает с началом месячных циклов. Исследование функционального состояния зубочелюстно-лицевой системы. Взаимообусловленность формы и функции проявляется как в период развития и формирования зубочелюстной системы, так и в течение всей жизни человека. Зубочелюстная система испытывает постоянное воздействие различных внутренних и внешних факторов, под влиянием которых меняется функция, а соответственно и форма составляющих её тканей и органов: губ, щёк, языка, жевательных и мимических мышц, височно-нижнечелюстных суставов, мягкого нёба, мышц дна полости рта и глотки. Такие изменения могут отрицательно сказываться на состоянии зубных рядов и челюстей, результатом чего являются многообразные аномалии прикуса и их сочетания. Чтобы ортодонтическое лечение было успешным, а его результаты устойчивыми, необходимо обращать внимание не только на отдельные зубы, зубные ряды и окружающие ткани, но и на другие вышеперечисленные компоненты, в том числе на качество и способ произношения звуков речи. В ортодонтии применяют различные методы, определяющие состояние зубочелюстной системы и позволяющие судить о необходимости перестройки тех или иных функций. 90 Глава 3- Классификации зубочелюстных аномалий и методы диагностики в ортодонтии Выполнение сложных функций периодонта было бы невозможно без существования в его ткани большого количества нервных волокон и чувствительных нервных окончаний. Основная масса нервных окончаний, как правило, заложена в самих пучках плотной соединительной ткани периодонта, хотя их можно встретить и в прослойках рыхлой соединительной ткани. Периодонт наиболее богат чувствительной иннервацией в области верхушки корня. Значительно меньше нервных окончаний наблюдается в периодонте пришеечной трети корня. Периодонт с его многочисленными нервными окончаниями наряду со слизистой оболочкой полости рта и жевательными мышцами представляет собой рефлексогенное поле, раздражение которого может быть причиной как внутри-, так и внесистемных рефлексов. К числу последних следует отнести рефлексы на жевательную мускулатуру, регулирующие силу её сокращения. С этих позиций можно говорить о периодонте как о регуляторе жевательного давления. Рефлексы, возникающие в области зубочелюстной системы, функциональные жевательные звенья. При попадании пищи в полость рта происходит раздражение находящихся в слизистой оболочке рецепторов осязательной, температурной и вкусовой чувствительности. Далее импульсы от рецепторов по второй и третьей ветвям тройничного нерва поступают в продолговатый мозг, где находятся чувствительные ядра. От этих ядер начинается второй нейрон чувствительной части тройничного нерва, который направляется к зрительному бугру. От зрительного бугра начинается третий нейрон, направляющийся к чувствительной зоне коры головного мозга, откуда эфферентные импульсы направляются также по ветвям тройничного нерва к жевательным мышцам. Находящиеся в жевательных мышцах соответствующие нервные приборы (мышечное чувство) регулируют движения нижней челюсти и силу сокращения мышц. Вся эта рефлекторная деятельность подчинена корковым влияниям. Функция жевательной мускулатуры и нервная рецепция проявляются в зависимости от положения отдельных групп зубов в зубной дуге. С этой точки зрения в зубочелюстной системе целесообразно выделить функциональные звенья в области передних и боковых зубов. В жевательное звено включаются следующие единицы или части (рис. 92, 93): 1 — опорная часть (периодонт), 2 — моторная часть (мускулатура), 3 — нервно-регулирующая часть, 4 — соответствующие зоны васкуляризации и иннервации, обеспечивающие питание органов и тканей жевательного звена и обменные процессы в них. В норме в жевательном звене происходит координированное взаимодействие между опорной частью (периодонт), моторной (мускулатура) и нервно-регулирующей частью. В согласованности функций отдельных частей жевательного звена важную роль играет нервная рецепция жевательной мускулатуры, периодонта и слизистой оболочки полости рта. Из рефлексов, возникающих в области зубочелюстной системы в процессе жевания, можно выделить следующие: периодонтомускулярный, гингивомускулярный, миотатиче-ский и взаимосочетанные. Жевательные звенья можно классифицировать в зависимости от состояния их отдельных элементов следующим образом. По состоянию опорных тканей: жевательное звено с интактными зубами, с аномалийным расположением зубов, с зубами, пораженными кариесом, пародонтитом, с частичным или полным отсутствием зубов, с зубными протезами. В процессе функции жевания имеет место сочетание различных рефлексов. Особого внимания заслуживает совокупность рефлексов, связанных с разобщением прикуса, которая играет важную роль в клинике ортодонтии. Периодонтомускулярный рефлекс проявляется во время жевания естественными зубами, при этом сила сокращения жевательной мускулатуры регулируется чувствительностью рецепторов периодонта. Гингивомускулярный рефлекс осуществляется после потери зубов, когда сила сокращения жевательной мускулатуры регулируется рецепторами слизистой оболочки десны и альвеолярных отростков (рис. 93), на которые опирается базис протеза или ортодонтиче-ского аппарата. Миотатические рефлексы проявляются при функциональных состояниях, связанных с растяжением жевательной мускулатуры (см. рис. 358). Начало миотатическому рефлексу 33. Диагностика
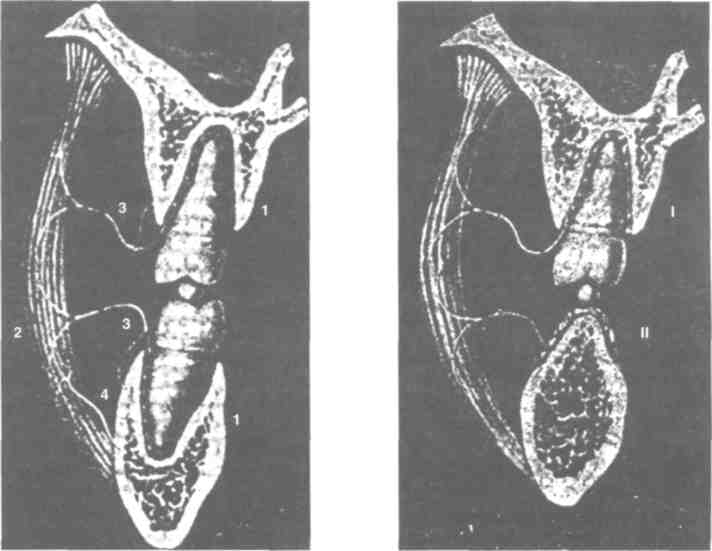
Рис. 92. Схема функционального жевательного Рис. 93. Схема жевательного звена с регуляцией ской пластинки. дают импульсы, возникающие в рецепторах, находящихся непосредственно в жевательных мышцах и в их сухожилиях. Эти рецепторы раздражаются при растяжении мышц, вследствие чего последние рефлекторно сокращаются. Чем больше опущена нижняя челюсть, тем больше растягивается жевательная мускулатура. В ответ на растяжение мышц наступает их рефлекторное сокращение; процесс растяжения мышц проявляется в изменении их тонуса как в статическом состоянии, так и во время функции. Физиологические изменения зубов и пародонта. Форма, структура зубов и состояние па-родонта не постоянны, под влиянием различных функциональных воздействий они меняются и при физиологических условиях. Эти изменения проявляются в стирании, в появлении подвижности и смещаемости в направлении жевательной плоскости, в возникновении патологического прикуса, в отслаивании эпителия и в легкой атрофии зубных ячеек. В результате стирания жевательной поверхности «рабочие» места зубов постепенно отшлифовываются, крутость их уменьшается, борозды жевательной поверхности становятся меньшими и постепенно исчезают. В результате стирания жевательной поверхности на зубах возникают острые грани, эмалевые полоски, в дентине образуются плоские дефекты. Это уменьшает при жевании нагрузку на периодонт, так как для жевания острыми зубами требуется значительно меньшая сила. В результате такого стирания прикус становится более глубоким, соприкасается значительно большая часть жевательных поверхностей, а горизонтально направленная сила, действующая на зубы, значительно уменьшается. Стирание зависит от типа жевания, от состава пищи и от устойчивости зубов. В случае ортогнатического прикуса обнаруживается более значительное стирание на передних зу-
Рис. 94. Стирание коронки зуба в различном возрасте. бах, при глубоком прикусе — на молярах. По степени стирания можно делать выводы и относительно возраста человека. До 30-летнего возраста стирание ограничивается эмалью, на резцах, на клыках и на коронках моляров возникают борозды. В 40-летнем возрасте у хорошо жующих людей стирание доходит до дентина, который хорошо из-за желтоватого цвета. В 50-летнем возрасте дентин на большей поверхности становится обнажённым и имеет темно-коричневый цвет, коронка зуба становится немного короче. Возрастные особенности физиологического стирания представлены на рисунке 94. К 70-летнему возрасту у хорошо жующих людей стирание приближается к полости зуба. Жевательная эффективность и методы её определения. Одним из показателей состояния зубочелюстной системы является жевательная эффективность. Некоторые клиницисты, в частности С.Е.Гельман, используют вместо этого термин «жевательная мощность». Но мощностью в механике называется работа, производимая в единицу времени, она измеряется в килограммах. Работа же жевательного аппарата может быть измерена не в абсолютных единицах, а в относительных, т.е. по степени измельчения пищи в полости рта в процентах. Поэтому правильнее пользоваться понятием «жевательная эффективность». Таким образом, под жевательной эффективностью следует понимать степень измельчения определённого объема пищи за определённое время. Методы определения жевательной эффективности можно разделить на статические, динамические (функциональные). Статические методы определения жевательной эффективности используются при непосредственном осмотре полости рта, когда оценивают состояние каждого зуба и всех имеющихся и заносят полученные данные в специальную таблицу, в которой доля участия каждого зуба в функции жевания выражена соответствующим коэффициентом. Такие таблицы предложены многими авторами, но в нашей стране чаще пользуются методами Н.И.Агапова и И.М.Оксмана. В таблице Н.И.Агапова за единицу функциональной эффективности принят боковой резец верхней челюсти (табл. 4). В сумме функциональная ценность зубных рядов составляет 100 единиц. Потеря одного зуба на одной челюсти приравнивается (за счет нарушения функции его антагониста) к потере двух одноимённых зубов. В таблице 4 (по Н.И.Агапову) не учитываются зубы мудрости и функциональное состояние оставшихся зубов. Таблица 4 Таблица коэффициентов зубов по Н.И.Агапову
33- Диагностика Таблица 5 Таблица коэффициентов зубов по И.М.Оксману
И.М.Оксман предложил таблицу для определения жевательной способности зубов, в которой коэффициенты основаны на учёте анатомо-физиологических данных: площади ок-клюзионных поверхностей зубов, количества бугров, числа корней и их размеров, степени атрофии альвеолы и выносливости зубов к вертикальному давлению, состояния пародонта и резервных сил нефункционирующих зубов. В этой таблице боковые резцы также принимаются за единицу жевательной эффективности, зубы мудрости верхней челюсти (трёхбугро-вые) оцениваются в 3 единицы, нижние зубы мудрости (четырёхбугровые) — в 4 единицы. В сумме получается 100 единиц (табл. 5). Потеря одного зуба влечёт за собой потерю функции его антагониста. При отсутствии зубов мудрости следует принимать за 100 единиц 28 зубов. С учётом функциональной эффективности жевательного аппарата следует вносить поправку в зависимости от состояния оставшихся зубов. При заболеваниях пародонта и подвижности зубов I или II степени их функциональная ценность снижается на четверть или наполовину. При подвижности зуба III степени его ценность равна нулю. У больных с острыми или обострившимися хроническими периодонтитами функциональная ценность зубов снижается наполовину или равняется нулю. Кроме того, важно учитывать резервные силы зубочелюстной системы. Для учёта резервных сил нефункционирующих зубов следует отмечать дополнительно дробным числом процент потери жевательной способности на каждой челюсти: в числителе — для зубов верхней челюсти, в знаменателе — для зубов нижней челюсти. Примером могут служить две следующие зубные формулы: При первой формуле потеря жевательной способности составляет 52%, но имеются резервные силы в виде нефункционирующих зубов нижней челюсти, которые выражаются при обозначении потери жевательной способности для каждой челюсти как 26/0%. При второй формуле потеря жевательной способности составляет 59% и нет резервных сил в виде нефункционирующих зубов. Потеря жевательной способности для каждой челюсти в отдельности может быть выражена как 26/30%. Прогноз восстановления функции при второй формуле менее благоприятный. Для приближения статического метода к клинической диагностике В.К.Курляндский предложил ещё более детализированную схему оценки жевательной эффективности, которая получила название одонтопародонтограммы. Пародонтограмма представляет собой схему-чертёж, в которую заносят данные о каждом зубе и его опорном аппарате. Данные в виде условных обозначений, полученных в результате клинических обследований, рентгенологических исследований и гнатодинамометрии, заносятся в специальную схему-чертёж. Функциональные (динамические) методы определения жевательной эффективности. Эффективность функции жевания зависит от ряда факторов: наличия зубов и числа их артикулирующих пар, поражённости зубов кариесом и его осложнениями, состояния пародонта и жевательных мышц, общего состояния организма, нервно-рефлекторных связей, слюноотделения и качественного состава слюны, а также от размера и консистенции пищевого комка. При патологических явлениях в полости рта (кариес и его осложнения, пародон-тит и пародонтоз, дефекты зубных рядов, зубочелюстные аномалии) морфологические нарушения, как правило, связаны с функциональной недостаточностью. 94 Глава 3- Классификации зубочелюстных аномалий и методы диагностики в ортодонтии Жевательные пробы. Christiansen в 1923 г. впервые разработал их методику. Обследуемому дают для жевания три одинаковых цилиндра из кокосового ореха. После 50 жевательных движений обследуемый выплёвывает разжёванные орехи в лоток; их промывают, высушивают при температуре 100° в течение 1 ч и просеивают через 3 сита с отверстиями разных размеров. По количеству оставшихся в сите непросеявшихся частиц судят об эффективности жевания. Методика жевательной пробы Христиансена в дальнейшем была модифицирована в нашей стране С.Е.Гельманом в 1932 г. Жевательная проба Гельмана. С.Е.Гельман предложил определять эффективность жевания не по количеству жевательных движений, как Christiansen, а за период времени жевания 50 с. Для получения жевательной пробы требуется спокойная обстановка. Следует подготовить расфасованный миндаль, чашку (лоток), стакан с кипячёной водой, стеклянную воронку диаметром 15x15 см, марлевые салфетки размером 20x20 см, водяную баню или кастрюлю, металлическое сито с отверстиями величиной 2,4 мм, весы с разновесом. Обследуемому дают для жевания 5 г ядер миндаля и после указания «начните» отсчитывают 50 с. Затем обследуемый сплёвывает пережёванный миндаль в приготовленную чашку, прополаскивает рот кипячёной водой (при наличии съемного протеза прополаскивает и его) и также сплёвывает её в чашку. В ту же чашку добавляют 8—10 капель 5% раствора сулемы, после чего процеживают содержимое чашки через марлевые салфетки над воронкой. Оставшийся на марле миндаль ставят на водяную баню для просушивания; при этом следят, чтобы не пересушить пробу, так как она может потерять вес. Проба считается высушенной, когда её частицы при разминании не склеиваются, а разъединяются. Частицы миндаля тщательно снимают с марлевой салфетки и просеивают через сито. При интакт-ных зубных рядах вся жевательная масса просеивается через сито, что свидетельствует о 100% эффективности жевания. При наличии остатка в сите его взвешивают и с помощью пропорции определяют процент нарушения эффективности жевания, т.е. отношение остатка ко всей массе жевательной пробы. Так, например, если в сите осталось 1,2 г, то процент потери эффективности жевания будет равен: 5: 100- 1,2:х; х* (100-1,2): 5 = 24%. Физиологическая жевательная проба по Рубинову. И.С.Рубинов считает более физиологичным ограничиться для жевательной пробы одним зерном лесного ореха весом 800 мг. Период жевания определяется по появлению рефлекса глотания и равен в среднем 14 с. При возникновении глотательного рефлекса массу сплёвывают в чашку; дальнейшая ее обработка соответствует методике Гельмана. В случаях затруднения разжёвывания ядра ореха И.С. Рубинов рекомендует применять для пробы сухарь; время жевания сухаря до появления рефлекса глотания равно в среднем 8 с. При этом следует указать, что разжёвывание сухаря вызывает комплекс двигательных и секреторных рефлексов, способствующих лучшему усвоению пищевого комка. При различных нарушениях в полости рта (кариозное разрушение зубов, их подвижность, дефекты зубных рядов, аномалии прикуса и др.) период жевания удлиняется. Пробами можно также установить эффективность протезирования в зависимости от конструкции протезов и их качества. Л.М.Демнер предлагает взвешивать всю пережёванную массу, как оставшуюся в сите после ее просеивания, так и прошедшую через сито с целью выявления количества пищевых частиц, оставшихся в полости рта или незаметно проглоченных при жевательной пробе. Однако в проведении этих проб есть недостатки. В методике Христиансена проба делается после 50 жевательных движений. Эта цифра, вне всякого сомнения, произвольна, ибо одному человеку в зависимости от его жевательного стереотипа необходимо для измельчения пищи 50 жевательных движений, а другому достаточно, например, 30. С.Е.Гельман попытался регламентировать пробу во времени, однако не учёл то обстоятельство, что разные индивидуумы до различной степени измельчают пищу, т.е. одни люди проглатывают более измельчённую пищу, другие — менее, и это является их индивидуальной нормой. 33. Диагностика
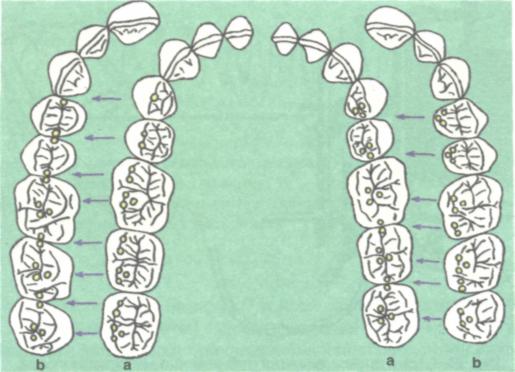
Рис. 95. Идеальная окклюзия при ортогнатическом прикусе: двух- и трёхточечные контакты на опорных бугорках зубов нижней челюсти и противостоящих им антагонистах верхней челюсти (обозначены жёлтым цветом). По методике И.С.Рубинова о жевательной эффективности судят по времени разжёвывания 0,8 г лесного ореха до появления рефлекса глотания. Эта методика лишена указанных выше недостатков, однако позволяет судить о восстановлении эффективности лишь при безупречной адаптации к протезам. Определяя место статических и функциональных методов исследования эффективности жевания в клинике ортодонтии, необходимо подчеркнуть, что было бы ошибкой их противопоставлять на том основании, что первые именуются статическими, а вторые — функциональными, как и подменять одни методы другими. Ведь в основу статических методов положены гнатодинамометрические, т.е. функциональные исследования. С позиций системного подхода важнейшим звеном жевательного аппарата является окклюзия, запись которой производится различными способами и оценивается только визуально. Мы предлагаем определять количественный индекс окклюдограммы. Методика определения количественного индекса окклюдограммы. Для расчета индекса полученной при помощи бюгельного воска окклюдограммы пользуются трёхбалльной системой оценки каждой пары антагонистов. Индекс окклюдограммы определяется с учетом 14 пар зубов-антагонистов:
1 балл — на окклюдограмме отсутствуют отпечатки. 2 балла — нечеткие отпечатки. 3 балла — четкие или сквозные отпечатки. Индекс окклюдограммы рассчитывается по формуле: индекс ОКГ (%) =--- х --------- Числитель = сумма баллов (S)xl00. Знаменатель = наибольшая балльная оценка, умноженная на количество пар зубов-антагонистов (п). Для ортогнатического (физиологического) прикуса (рис. 95) индекс ОКГ=100%. Меньшее значение индекса свидетельствует о неравномерной нагрузке и наличии супраконтактов.
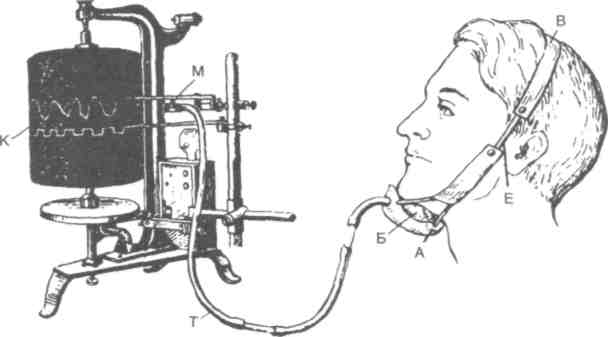
Рис. 96. Схема записи жевания при помощи мастикациографа. Графические методы регистрации движений нижней челюсти и функционального состояния мышц. Графическая регистрация движений нижней челюсти, на основе которой были построены артикуляторы — первые механические модели опорно-двигательного аппарата жевательной системы, сыграла положительную роль. Конструирование зубных протезов, адаптированных к простейшим движениям нижней челюсти, неизмеримо повысившее качество протезирования, одновременно открыло новые перспективы перед теорией и практикой ортопедической стоматологии. Решение этих задач потребовало привлечения в клинику ортопедической стоматологии современных функциональных методов исследования. Наиболее фундаментальные исследования биомеханики жевательной системы были проведены с помощью мастикациографии и электромиографии. Мастикациография. Жевательный стереотип зависит от очень многих условий: характера прикуса и артикуляции, протяжённости и топографии дефектов зубных рядов, наличия или отсутствия фиксированной межальвеолярной высоты и, наконец, от конституциональных и психологических особенностей пациента. Мастикациография, позволяющая графически регистрировать динамику жевательных и нежевательных движений нижней челюсти, является методом объективного изучения этого стереотипа. Первая попытка записать движения нижней челюсти с помощью кимографа была предпринята Н.И.Красногорским (1906). Затем эта методика претерпела множество модификаций и в настоящее время выглядит сравнительно просто. В 1954 г. И.С.Рубинов предложил прибор — масти-кациограф и разработал методику регистрации на кимографе движений нижней челюсти во время жевания, названную им мастикациографией. Мастикациография — графический метод регистрации рефлекторных движений нижней челюсти (от греч. masticatio — жевание, grapho — пишу). Для пользования этим методом были сконструированы аппараты, состоящие из регистрирующих приспособлений, датчиков и записывающих частей. Запись производилась на кимографе или на осцилло-графических и тензометрических установках. Наиболее целесообразным местом для установки регистрирующих приборов следует считать подбородочную область нижней челюсти, где мягкие ткани сравнительно мало смещаются во время функции. Кроме того, амплитуда движений этой части нижней челюсти в процессе жевания больше, чем других ее участков, вследствие чего регистрирующий прибор лучше улавливает их. Опыт работы с аппаратами, имеющими несколько регистрирующих приспособлений, показал, что они пригодны для детальных исследований лишь в условиях специальной лаборатории. В связи с этим был сконструирован более простой и удобный аппарат — мастикациограф, позволяющий регистрировать движения нижней челюсти на кимографе в нормальных физиологических условиях (рис. 96). 33- Диагностика
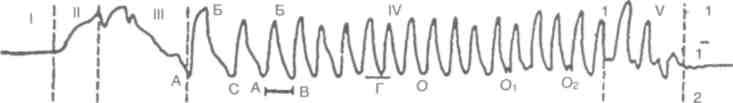
Рис. 97. Мастикациограмма одного жевательного периода. I — состояние покоя, II — фаза введения пищи в рот, III — начальная фаза функции жевания, IV — основная фаза жевания, V — фаза формирования комка и его проглатывания, О — момент смыкания зубных рядов и раздавливания пищи, Oi, О2; — момент размалывания пищи (время в секундах). Аппарат состоит из резинового баллона (Б), помещённого в специальный пластмассовый футляр (А), который повязкой (В) с градуированной шкалой (Е), показывающей степень прижима баллона к подбородку, прикрепляется к подбородочной области нижней челюсти. Баллон при помощи воздушной передачи (Т) соединяется с мареевской* капсулой (М), что позволяет записывать на кимографе (К) движения нижней челюсти. Пользование описанной методикой показало, что запись жевательных движений нижней челюсти представляет собой ряд следующих друг за другом волнообразных кривых. Весь комплекс движений, связанный с жеванием куска пищи, от начала его введения в рот до момента проглатывания, характеризуется как жевательный период (рис. 97). В каждом жевательном периоде различается пять фаз. На мастикациограмме каждая фаза имеет свою характерную запись. Первая фаза — состояние покоя — соответствует периоду до введения пищи в рот, когда нижняя челюсть неподвижна, мускулатура находится в минимальном тонусе и нижний зубной ряд отстоит от верхнего на расстоянии 2—3 мм, т.е. соответствует положению покоя нижней челюсти. На мастикациограмме эта фаза обозначается в виде прямой линии в начале жевательного периода, т.е. изолинии. Вторая фаза — открывание рта и введение пищи. Графически ей соответствует первое восходящее колено кривой, которое начинается сразу от линии покоя. Размах этого колена зависит от степени открывания рта, а крутизна его указывает на скорость введения в рот. Третья фаза — начальная фаза функции жевания (адаптация), начинается с вершины восходящего колена и соответствует процессу приспособления к начальному размельчению куска пищи. В зависимости от физико-механических свойств пищи происходят изменения в ритме и размахах кривой этой фазы. При первоначальном размельчении целого куска пищи одним движением кривая этой фазы имеет плоскую вершину (плато), переходящую в пологое нисходящее колено — до уровня покоя. При начальном сжатии куска пищи за счёт нескольких движений путем подыскивания лучшего места и положения для его размельчения происходят соответствующие изменения в характере кривой. На фоне плоской вершины имеется ряд коротких волнообразных подъемов, расположенных выше уровня линии покоя. Наличие плоской вершины в этой фазе говорит о том, что сила, развиваемая жевательной мускулатурой, не превысила сопротивления пищи и не раздавила её. Как только сопротивление преодолено, плато переходит в нисходящее колено. Начальная фаза функции жевания в зависимости от различных факторов может быть отображена графически в виде одной волны или представляет собой сочетание волн, слагающихся из нескольких подъёмов и спусков разной высоты. Четвёртая фаза — основная фаза функции жевания — графически характеризуется правильным периодическим чередованием жевательных волн. В жевательную волну включаются все движения, которые связаны с одним опусканием и подъёмом нижней челюсти до смыкания зубов. В ней надо различать восходящее колено, или подъём кривой АБ, и нис- * Капсула так названа по фамилии автора М.Р.Марея. 98 Глава 3- Классификации зубочелюстных аномалий и методы диагностики в ортодонтии ходящее колено, или спуск кривой БС. Восходящее колено соответствует комплексу движений, связанных с опусканием нижней челюсти. Нисходящее колено соответствует комплексу движений, связанных с подъёмом нижней челюсти. Вершина жевательной волны Б обозначает предел максимального опускания нижней челюсти, а величина угла указывает на скорость перехода к подъёму нижней челюсти. Характер и продолжительность этих волн при нормальном состоянии зубочелюстной системы зависят от консистенции и величины куска пищи. При жевании мягкой пищи отмечаются частые равномерные подъёмы и спуски жевательных волн. При жевании твёрдой пищи в начальной фазе функции жевания отмечаются более редкие спуски жевательных волн с более выраженным увеличением продолжительности волнообразного движения. Затем последовательные подъёмы и спуски жевательных волн учащаются. Нижние петли между отдельными волнами (0) соответствуют паузам при остановке нижней челюсти во время смыкания зубов. Величина этих петель указывает на продолжительность сомкнутого состояния зубных рядов. О наличии контактов между зубными рядами можно судить по уровню расположения линий интервалов или петель смыкания. Расположение петель смыкания выше уровня линии покоя свидетельствует об отсутствии контакта между зубными рядами. Когда жевательные поверхности зубов в контакте или близки к нему, петли смыкания располагаются ниже линия покоя. Ширина петли, образованной нисходящим коленом одной жевательной волны и восходящим коленом — другой, регистрирует скорость перехода от смыкания к размыканию зубных рядов. По острому углу петли можно судить, что пища подвергалась кратковременному сжатию. Чем больше угол, тем продолжительнее сжатие пищи между зубами. Прямая площадка этой петли означает остановку нижней челюсти во время раздавливания пищи. Петля с волнообразным подъёмом посередине говорит о растирании пищи при скользящих движениях нижней челюсти. После окончания основной фазы жевания начинается фаза формирования комка пищи с последующим проглатыванием его. Графически эта фаза выглядит в виде волнообразной кривой с некоторым уменьшением высоты волн. Акт формирования комка и подготовки его к проглатыванию зависит от свойств пищи: формирование комка мягкой пищи происходит в один приём, формирование комка твердой, рассыпчатой пищи — в несколько приёмов. Соответственно этим движениям на ленте кимографа записываются кривые. После проглатывания пищевого комка вновь устанавливается состояние покоя жевательной мускулатуры. Графически оно отображается в виде горизонтальной линии. Это состояние является первой фазой следующего периода жевания. Электромиографическое исследование жевательных и мимических мышц. Электромиография — метод функционального исследования мышечной системы, позволяющий графически регистрировать биопотенциалы мышц. Биопотенциал — разность потенциалов между двумя точками живой ткани, отражающая её биоэлектрическую активность. Регистрация биопотенциалов позволяет определить состояние и функциональные возможности различных тканей. С этой целью используют многоканальный электромиограф и специальные датчики — накожные электроды. Функциональная активность мышц околоротовой области нередко изменяется в связи с аномалиями прикуса, вредными привычками, ротовым дыханием, неправильным глотанием, нарушением речи, неправильной осанкой. Неврогенные и миогенные причины могут в свою очередь способствовать возникновению и развитию аномалий прикуса. Электромиографию следует проводить при предположении о заболеваниях височно-нижнечелюстного сустава и мышечной системы. Посредством электромиографического исследования можно определить нарушение функции жевательных и мимических мышц при покое, напряжении и движениях нижней челюсти, характерных для различных разновидностей аномалий прикуса. Активность парных мышц желательно регистрировать при: 1) физиологическом покое; 2) напряжении, в том числе при сжатии зубных рядов; 3) различных движениях нижней челюсти. 33- Диагностика Электромиомастикациография. С целью уточнения показателей электрических осцилляции жевательных мышц соответственно отдельным фазам жевательного периода метод электромиографии был использован в сочетании с мастикациографией. При помощи мас-тикациографа регистрируются движения нижней челюсти, а посредством отводящих электродов — биотоки от жевательных мышц. С помощью этого метода можно выявить недостаточность биопотенциалов жевательных мышц на отдельных участках мастикациограммы. Этот метод может быть использован для проверки эффективности лечебных мероприятий. Мастикациодинамометрия. Силы, развиваемые жевательной мускулатурой во время сжатия зубных рядов, определяются при помощи гнатодинамометров различных конструкций. О показателях гнатодинамометрии судят по ощущениям больных, связанным с болью или неприятным чувством. Такой субъективный способ оценки приводит к расхождению показателей гнатодинамометрии. Метод определения силы жевания — мастикациодинамометрия (Рубинов И.С, 1957) — основан на применении естественных пищевых веществ определенной твердости с одновременной графической регистрацией жевательных движений нижней челюсти. Предварительно при помощи фагодинамометра определяются усилия (в килограммах), требующиеся для измельчения того или иного вещества. Название метода — мастикациодинамометрия — указывает на измерение силы жевания в отличие от гнатодинамометрии — измерения силы сжатия челюстей. По характеру записей жевания пищевых веществ с известной твердостью можно судить об интенсивности жевания. Миотонометрия. При различных отклонениях от нормы тонус мышц изменяется. Так, при осложнённом кариесе тонус собственно жевательных мышц в состоянии покоя увеличивается, что может служить добавочным симптомом заболевания зубов. Прибор для измерения тонуса жевательных мышц (миотонометр) состоит из щупа и измерительной шкалы в граммах. Методом миотонометрии можно определять показатели тонуса жевательной мускулатуры в состоянии физиологического покоя и при сжатии зубных рядов. Тонус мышц зависит от межальвеолярной высоты и меняется соответственно длительности разобщения прикуса от нескольких часов и дней до нескольких недель. С целью выявления зависимости между тонусом собственно жевательных мышц и развиваемой ими силой было использовано сочетание миотонометрии и гнатодинамометрии. Обследуемому предлагали сжимать зубами датчик электронного гнатодинамометра с определенной силой, при этом миотонометром измеряли тонус мышц (см. рис. 98). Исследование показало, что тонус мышц не увеличивается строго пропорционально развиваемой силе. Данные показывают, что взаимозависимость между тонусом собственно жевательных мышц и силой сжатия зубных рядов подвержена индивидуальным колебаниям и что между степенью повышения тонуса собственно жевательных мышц и силой сжатия зубных рядов нет прямой зависимости. Миография. Функция поперечно-полосатой мускулатуры изучается при помощи различных приборов, регистрирующих утолщение и уменьшение соответствующих групп мышц во время их сокращения или расслабления. Методом миографии регистрируется деятельность мышц, связанная с изменением их толщины во время изотонических и изометрических сокращений. В процессе жевания толщина мышц изменяется в связи с повышением и понижением их тонуса. Метод миографии применяется для учета рефлекторных сокращений (утолщения и утоньшения) жевательной мускулатуры. Внедрение миографии в клинику является перспективным для регистрации функции мимической мускулатуры в норме и при патологии. Реография — метод исследования пульсовых колебаний кровенаполнения сосудов различных органов и тканей, основанный на графической регистрации изменений полного электрического сопротивления тканей. В стоматологии разработаны методы исследования кровообращения в зубе — реодентография, в тканях пародонта — реопародонтография, околосуставной области — реоартрография. Реографию применяют для ранней и дифференциальной диагностики, оценки эффективности лечения различных заболеваний. Ис-
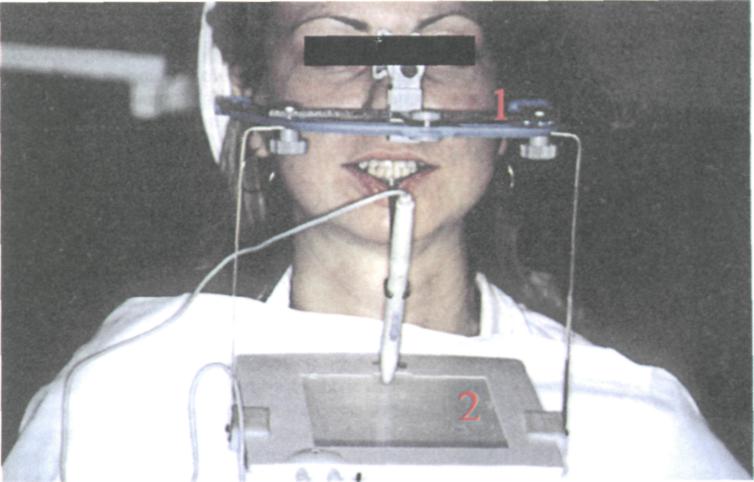
Рис. 98. Определение тонуса собственно жева- Рис. 99. Схема реопародонтограммы (б). Объясне- следования проводят с помощью реографов — аппаратов, позволяющих регистрировать изменения электрического сопротивления тканей и специальных датчиков. Запись рео-граммы проводят на пишущих приборах. Для реопародонтографии применяют серебряные электроды площадью 3x5 мм, один из которых накладывают с вестибулярной стороны (токовый), а второй (потенциальный) — с нёбной или язычной стороны вдоль корня исследуемого зуба. Такое расположение электродов называют поперечным. Электроды фиксируют на слизистой оболочке с помощью медицинского клея или липкой ленты. Заземляющие электроды крепятся на мочке уха. Подключив датчики к приборам и проведя калибровку, приступают к записи. Одновременно для удобства расчёта записывают электрокардиограмму во II отведении (рис. 99, а) и дифференциальную реограмму с постоянным временем 10 с. В реограмме (РГ) различают восходящую часть — анакроту, вершину, нисходящую часть — катакроту, инцизуру и дикротическую зону (рис. 99, б). Качественная оценка РГ состоит из описания её основных элементов и признаков (особенностей): 1) характеристика восходящей части (крутая, пологая, горбовидная); 2) форма вершины (острая, заострённая, плоская, аркообразная, двугорбая, куполообразная, в виде петушиного гребня); 3) характер нисходящей части (плоская, крутая); 4) наличие и выраженность дикротической волны (отсутствует, сглажена, четко выражена, расположена по середине нисходящей части, в верхней трети, близка к основанию кривой); 5) наличие и расположение дополнительных волн на нисходящей части (количество, расположение ниже или выше дикротической волны). Для типичной конфигурации РГ характерны крутая восходящая часть, острая вершина, плавная нисходящая часть с дикротической волной посередине и четко выраженной ин-цизурой. Количественный анализ РГ проводят с помощью треугольника и карандаша. Все амплитудные показатели выражают в миллиметрах, временные (а, р, у) — в секундах. Для характеристики окклюзионных взаимоотношений, их возможных латентных и явных нарушений применяется метод графической регистрации движений нижней челюсти посредством функциографа (рис. 100). Осуществляется внеротовая запись движений нижней челюсти — функциограмма — с одновременной компьютерной регистрацией рельефа окклю-зионной поверхности при помощи лицевой дуги и артикуляторов «Quick», «Stratos 200». Монтаж функциографа производится следующим образом. К лицевой дуге, ориентированной по франкфуртской горизонтали, прикрепляется дигитайзер (рис. 100, 2), т.е. сенсорный манипулятор, или устройство для ввода в компьютер графического изображения движений нижней челюсти, состоящее из электронного «пера» и площадки-экрана, на ко- 33- Диагностика
Рис. 100. Устройство для внеротовой графической регистрации основных движений нижней челюсти (функциограмма): / — лицевая дуга, 2 — дигитайзер (объяснение в тексте). торой осуществляется запись. Электронное «перо» жестко укреплено на внеротовом стержне, соединённом с перфорированной металлической внутриротовой вестибулярной пластинкой. В пластинке укрепляется разогретая термопластическая масса и накладывается на зубной ряд нижней челюсти так, чтобы была свободна окклюзионная поверхность, что проверяется смыканием в центральной окклюзии. Из положения центральной окклюзии пациента просят сместить нижнюю челюсть в переднюю окклюзию, затем назад, до задней окклюзии (задняя контактная позиция). Поочерёдно из положения центральной окклюзии обследуемый несколько раз делает движения нижней челюсти в правую и левую боковые окклюзии. При боковых движениях нижней челюсти на экране монитора компьютера отчетливо обозначается запись, известная как готический угол. При этом на мониторе могут записываться на некотором расстоянии друг от друга несколько готических углов, вершины которых соответствуют центральному соотношению челюстей (см. рис. 286). Через вершины этих готических углов можно провести линию, соединяющую их. Если она совпадает со средней сагиттальной линией, проведённой на мониторе, то это говорит о симметричности и синхронности движений в височно-нижнечелюст-ных суставах. По этим записям можно оценить амплитуду движений нижней челюсти, возможные нарушения в височно-нюкнечелюстном суставе и дисгармонию жевательных мышц. Описываемый электронно-механический функциограф применялся с целью облегчения анализа результатов исследования движений нижней челюсти и программирования артикулятора на индивидуальную функцию. Центральное соотношение челюстей и пограничные движения нижней челюсти из этого положения можно точно записать и многократно воспроизвести как с помощью функциографа, так и в артикуляторе. Эта методика позволяет контролировать правильность моделирования окклюзионной поверхности при изготовлении протезов, избирательном пришлифовывании зубов. Резюме. В результате проведённых комплексных исследований ортодонт получает большой объём разнообразной информации, в том числе и цифровой. Эти сведения необходимо систематизировать и представить в виде диагноза, который должен отражать функциональ- 102 Глава 3. Классификации зубочелюстных аномалий и методы диагностики в ортодонтии ные, морфологические и эстетические нарушения (структуру диагноза см. на с. 56). После установления диагноза необходимо уточнить показания к лечению, конкретизировать его задачи, определить объём и степень трудности, последовательность применения различных методов, конструкций аппаратов и конечную цель терапии. Всё это можно значительно ускорить, упростить, избежав всевозможных погрешностей и случайных ошибок с помощью специальных программ и компьютеризированных историй болезни. Глава 4. ПРИНЦИПИАЛЬНЫЕ ОСНОВЫ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ АНОМАЛИЙ И ДЕФОРМАЦИЙ ЗУБОЧЕЛЮСТНОЙ СИСТЕМЫ Общие замечания. В настоящее время не вызывает сомнений необходимость профилактики и раннего лечения зубочелюстных аномалий и деформаций, так как, по мнению большинства авторов, нет оснований преувеличивать возможность саморегуляции прикуса. Патология молочного, сменного и постоянного прикуса, не устранённая на этапе своего формирования, приобретает со временем более выраженные и тяжёлые формы. В настоящее время, к сожалению, существует тенденция рассчитывать в основном на современную несъёмную аппаратуру и меньше уделяется внимания профилактике аномалий и их раннему лечению. Традиционные методики исправления зубочелюстных аномалий и деформаций на ранних стадиях их развития, хотя и не во всех клинических ситуациях, позволяют добиться оптимальных результатов и поэтому не потеряли своей эффективности до настоящего времени. За последние десятилетия появилось много новых методик и средств лечения, позволяющих проводить профилактические и лечебные мероприятия. Ортодонтам надо понимать недостатки тех и других, используя в своей работе преимущества старых и новых методик. Однако внедрение последних осуществляется в основном в крупных столичных центрах и не получает должного распространения в других регионах, по-видимому, прежде всего из-за дороговизны. Пациенты с зубочелюстными аномалиями или с риском их развития различаются по возрасту, социальному положению, месту проживания, уровню культурного развития, типу высшей нервной деятельности, интеллекту. Необходим как можно более ранний диагностический поиск, включающий интегральное отображение индивидуальных механизмов развития аномалий и деформаций. Учёт индивидуальных особенностей физического и психического развития необходим прежде всего потому, что 70% пациентов обращаются к ортодонту в возрасте 8—12 лет (Малыгин Ю.М.). А.И.Рыбаков (1970) указывал, что профилактические мероприятия должны проводиться с учётом периодов формирования плода и ребёнка. Концепция профилактической ор-тодонтии требует разработки конкретных стратегий для разных возрастных групп с учётом факторов риска, характерных для соответствующей возрастной категории. По мнению Д.А.Калвелиса (1972), любое лечебно-оздоровительное мероприятие в детском и подростковом возрасте следует рассматривать и как профилактическое. Ортодонтическое исправление зубочелюстных аномалий должно сочетаться с лечением всего организма, которое с точки зрения ортодонтии является вспомогательным, укрепляющим реактивные способности человека. Аномалии искажают внешность, что неблагоприятно отражается на психике больного, и его следует рассматривать как страдающего человека, нуждающегося в самой внимательной специализированной медицинской помощи. В связи с этим толкованием и возникло понятие «пациент», которое происходит от латинского слова patients, patientis — терпящий, страдающий. 104 Глава 4- Принципиальные основы профилактики и лечения аномалий и деформаций При составлении плана лечения пациента с зубочелюстными аномалиями и деформациями необходимо по возможности учитывать их этиологию и патогенез. При этом благоприятный прогноз следует делать с большой осторожностью в зависимости от воздействия экзо-, эндо- или комбинированных факторов, которые необходимо правильно оценивать. При патологических процессах, например, в носоглотке, кроме возможных механических препятствий в детском организме, наступают общие изменения со стороны нервной, кроветворной систем, обмена веществ. При очевидных экзогенных факторах аномалий зубочелюстной системы их следует устранить в первую очередь, после чего организм уже сам стремится к выравниванию имеющейся патологии. В специальной литературе последних десятилетий появились работы, в которых отмечается, что значительное количество пациентов прекращает начатое ортодонтическое лечение или сразу отказывается от него. Причины отказа различны: неудобства и боль при пользовании аппаратами, нарушение эстетики, соматические болезни, недостаточная убеждённость ребёнка и родителей в необходимости лечения, недисциплинированность и поздний возраст пациента, длительность и безуспешность лечения. Имеют место частые рецидивы, если ортодонтическое лечение было предпринято в период уже сформированного прикуса. Совершенно ясно, что ортодонтическими методами нельзя исправить, например уже выросшую челюсть. Х.А.Каламкаров, говоря о биологических пределах ортодонтического лечения, указывает на необходимость комплексных методов терапии зубочелюстных аномалий и расширения исследований, направленных на их совершенствование. Эта точка зрения находит подтверждение в работах многих исследователей. Некоторые авторы (Гунько И.И., 2004) рекомендуют включать в комплекс лечения зубочелюстных аномалий сформированного постоянного прикуса физиотерапевтические процедуры. В частности, по данным автора, применение магнитофореза трилона «Б» сокращает срок активного ортодонтического лечения в 2,1 раза и позволяет исключить хирургическую подготовку альвеолярного отростка. Назначение же в периоде ретенции ма-гнитотерапии или магнитофореза лактата кальция уменьшает подвижность зубов в 1,6 раза и сокращает срок лечения в 1,2 раза. Хирургическому лечению зубочелюстных аномалий не уделяется должного внимания. Суть хирургического лечения заключается в резекции избыточной кости, в пластике уздечки, остеотомии, декортикации, компактоостеотомии с последующим ортодонтичес-ким лечением, которое при этом значительно ускоряется. Более широко, по-видимому, должна применяться малая хирургия — удаление отдельных зубов с целью образования правильного зубного ряда как радикальное вмешательство при несоответствии между величиной челюсти, количеством и величиной зубов. Показания и целесообразность лечения зубочелюстных аномалий. Ортодонту часто приходится решать вопрос о целесообразности ортодонтического вмешательства вообще, если нет уверенности в положительном исходе лечения. Целью ортодонтического лечения должно быть создание прикуса и окклюзии, представляющих функциональный и эстетический оптимум. Признаки, характеризующие норму и патологию жевательного органа, можно разделить на безусловные и относительные, а последние, в свою очередь, на существенные и несущественные (Калвелис Д.А.). Каждое незначительное отклонение от нормы, не влияющее на функцию и эстетику, можно рассматривать как индивидуальную особенность, и оно не подлежит лечению — например, лёгкий поворот отдельных зубов, уменьшение или увеличение перекрытия передних зубов и ряд других незначительных нарушений нормы. В случае более выраженной патологии положения зубов, зубных рядов или прикуса тактика ортодонта может быть двоякой. Если исправление аномалии не связано с большими предварительными мероприятиями, в частности, созданием места для повёрнутого зуба, то пациента следует лечить. Если же требуются большие подготовительные мероприятия, например, расширение челюсти или полное преобразование прикуса с нарушением имеющегося равновесия и его стойкости, с большой потерей времени, то в отношении каждого отдельного пациента следует решать вопрос о целесообразности вмешательства. Глава 4- Принципиальные основы профилактики и лечения аномалий и деформаций 105 Нередко больные всё-таки настаивают на лечении, просят хотя бы немножко «подправить». От этого следует решительно отказаться, так как любая, даже самая незначительная аномалия может образоваться из-за недостатка места, и никакая «подправка» не поможет. Не следует забывать ещё и то обстоятельство, что любой, даже самый безобидный, на первый взгляд, ортодонтический аппарат может неблагоприятно влиять на пародонт. Хотя в ортодонтии и подразделяют аппараты на механические, функциональные и даже биологические, однако любой из них трудно всё-таки назвать физиологическим. Искусство ортодонта определяется умением всесторонне оценить клиническую картину и для каждого пациента в отдельности решить вопрос о наиболее рациональном методе лечения и вообще о его целесообразности. Начать ортодонтическое лечение несложно, но довести его до положительного полноценного исхода бывает очень трудно. Возрастные показания к устранению различных зубочелюстных аномалий — один из спорных вопросов в ортодонтии. Некоторые авторы считают ненужным или даже вредным ортодонтическое лечение детей с молочным прикусом, другие предлагают начинать лечение в 4—6-летнем возрасте, третьи — в 7—8-летнем, т.е. в начальном периоде смены зубов, четвёртые — в 9—11 лет, и, наконец, в литературе можно встретить высказывания сторонников лечения в 12—14-летнем возрасте — после становления постоянного прикуса. Противники лечения маленьких детей считают, что аномалии молочного прикуса не имеют особого значения, так как молочные зубы временные. Кроме того, они предполагают, что аномалии могут исправляться после смены зубов путём саморегуляции, поэтому не следует тратить время и средства на их лечение. Эти же авторы приводят примеры, когда аномалии, устранённые при молочном прикусе, вновь появлялись после смены зубов, что делает, по их мнению, исправление молочного прикуса бесполезным. В настоящее время большинство клиницистов считает целесообразным начинать лечение аномалий с молочного прикуса или, точнее, с момента их обнаружения. На этапе сформированного молочного прикуса предвестником зубоальвеолярных аномалий (например, скученности зубов) является отсутствие трем и диастем после 4-летнего возраста, нарушение формы зубного ряда. Главной задачей лечения при этом является сохранение или увеличение пространства в зубной дуге для обеспечения прорезывания постоянных зубов в правильной позиции. Такая тактика позволяет проводить не только раннее лечение, но и своевременную профилактику. Бесспорно, что аномалии молочного прикуса не являются изолированным явлением. Нарушая обычные взаимоотношения зубных рядов, они оказывают влияние на рост и формирование всего лицевого скелета и жевательного аппарата. Известно также, что аномалии раннего детского возраста закрепляются в сменном и постоянном прикусах, нередко в более тяжёлой форме. Л.В.Ильина-Маркосян считала, что саморегуляция аномалий не является закономерностью, и поэтому будет ошибкой отказ от лечения аномалий молочного прикуса. После лечения аномалий молочного прикуса возможны рецидивы, однако они менее выражены и дальнейшее лечение их менее сложно. Неоднозначен вопрос и об ортодонтическом лечении взрослых. При сохранившихся зубных рядах у большинства взрослых пациентов с аномалиями прикуса наблюдается удовлетворительное пережёвывание пищи. По этой причине взрослые далеко не всегда обращаются за ортодонтической помощью, если не страдает эстетика. Иное положение при удалении зубов, когда резко меняется клиническая картина, поскольку на патологию, свойственную аномалиям, наслаивается симптоматика, сопутствующая частичной потере зубов. При этом происходит не простое суммирование симптомов, а появляются новые, качественно отличные признаки. Например, глубокий прикус при потере зубов переходит в травмирующий. Протезирование таких больных представляет большие трудности и часто невозможно без специальной подготовки. Лечение зубочелюстных аномалий у взрослых имеет свои особенности, которые обусловлены рядом факторов: 1) ортодонтическое лечение проводится, когда формирование лицевого скелета уже закончено, 2) костная ткань менее податлива и труднее перестраивается под влиянием воздействия ортодонтических аппаратов, 3) возможности приспособ- 106 Глава 4- Принципиальные основы профилактики и лечения аномалий и деформаций ления к аппаратам у взрослого значительно ниже, чем у ребёнка, 4) зубочелюстные аномалии усугубляются дефектами и деформациями зубных рядов, 5) ортодонтическое лечение более продолжительное. Всё это объясняет тот факт, что после ортодонтического лечения у взрослых рецидивы аномалий наблюдаются чаще. Далеко не все виды аномалий поддаются ортодонтическому лечению. Предел ортодонтическому лечению возникает в связи не только с возрастом, но и с характером аномалии, особенностями её этиологии и патогенеза. Характер аномалии определяется в первую очередь элементами морфогенеза, вовлеченными в её развитие, и в значительно меньшей степени этиологическими факторами, которые, как справедливо указал Д.А.Калвелис, «где-то далеко сыграли свою роль и уже оказывают опосредованное влияние на механизм развития аномалии». Там, где причина очевидна и тем более устранима, нужно немедленно воспользоваться, и чем раньше, тем лучше. Наиболее целесообразным из профилактических мероприятий в тех случаях, когда этиологический механизм неясен или он уже исчерпал своё влияние, является влияние на морфогенез (Криштаб СИ.). По глубине распространения аномалии разделяют на зубоальвеолярные, гнатические или челюстные (скелетные) и комбинированные. Ортодонтическими аппаратами можно исправить неправильное положение зубов, аномалии зубных рядов, аномалии смыкания, обусловленные нарушением развития альвеолярного отростка или смещением нижней челюсти. Попытки лечения истинных форм прогении или прогнатии с помощью ортодонтичес-ких аппаратов приводят лишь к нежелательному наклону зубов, что осложняет в дальнейшем их оперативное лечение. При чрезмерном росте нижней челюсти, например, установлено гипертрофическое развитие суставных отростков (или одного отростка при латероге-нии). Поэтому трудно рассчитывать, что можно предупредить чрезмерное развитие тела нижней челюсти, удаляя молочные зубы и даже зачатки постоянных зубов. Эти образования морфогенетически связаны с альвеолярным отростком, и их прямое влияние ограничивается развитием именно этой кости, являющейся вторичным образованием челюсти. В этом случае может оказаться эффективным лишь прямое угнетающее воздействие на центр продольного роста нижней челюсти, т.е. на суставной отросток (Криштаб СИ.). На рост челюстей можно влиять лишь во время формирования зубочелюстной системы в молочном и сменном прикусах, причём только в тех пределах, в которых он был нарушен под влиянием неблагоприятных условий развития ребёнка в постнатальном периоде. При помощи ортодонтических аппаратов можно также устранить механические факторы, мешающие нормальному развитию жевательного аппарата. Учитывая ограниченность возможностей ортодонтического лечения зубочелюстных аномалий у взрослых, следует более широко применять протетическое лечение. Общими показаниями при этом могут быть следующие: отказ пациента от хирургического лечения или при наличии противопоказаний к нему. К последним можно отнести хронические заболевания системного характера, особенности психологического статуса, поздний возраст пациента, отсутствие большого количества зубов или вообще беззубую челюсть. Известно, что лечение зубочелюстных аномалий включает психотерапию, миогимнас-тику, санацию носоглотки, борьбу с вредными привычками, аппаратурное и аппаратур-но-хирургическое воздействие. Практически все эти методы, осуществляемые параллельно или в определённой последовательности, за исключением аппаратурно-хирургическо-го, могут применяться и для профилактики. Некоторые авторы предлагают включить мио-терапию в плановую санацию школьников. На наш взгляд, это необходимо делать и с дошкольниками. Кроме того, для восстановления мышечного равновесия в околоротовой области необходимы логопедические занятия, нормализующие функцию языка при разговоре, глотании и дыхании. Профилактика зубочелюстных аномалий. При разработке стратегии профилактики необходимы, прежде всего, долговременный мониторинг, ранняя диагностика, и в соответствии с рекомендациями ВОЗ (1980) целесообразно выделять следующие составляющие: первичную профилактику — мероприятия, которые уменьшают вероятность возникновения аномалий или деформаций; вторичную профилактику — мероприятия, которые преры- Глава 4- Принципиальные основы профилактики и лечения аномалий и деформаций 107 вают, предотвращают или замедляют прогрессирование аномалий на ранней стадии; третичную профилактику — мероприятия, направленные на снижение прогрессирования осложнений или уже имеющихся нарушений. Многие отечественные и зарубежные исследователи подчёркивают необходимость врачебного контроля за развитием зубочелюстной системы с первых дней жизни ребёнка с учётом антенатального развития и периодов формирования молочного прикуса. В период внутриутробного развития профилактику должен осуществлять стоматолог совместно с акушером-гинекологом. Специальному учёту и постоянному наблюдению подлежат не только беременные группы высокого риска в отношении перинатальной патологии плода, но и имеющие прямой, открытый, глубокий прикус или прогению. Должна быть сведена к минимуму опасность развития патологии плода и его зубочелюстной системы, в частности патология пуповины, аномалии родовой деятельности, раннее излитие околоплодных вод и длительный безводный промежуток. Уже в грудном и раннем возрасте следует проводить профилактику путём правильной организации кормления, борьбы с вредными привычками, неправильным сосанием, глотанием, дыханием, неправильным положением во время сна. Кроме того, по нашему мнению, необходимо управлять процессом прорезывания зубов путём миогимнастики, своевременного отшлифовывания молочных зубов, исправления их положения, протезирования. Одним из вариантов лечения, вторичной и третичной профилактики, например, в случаях скученного положения зубов при значительном дефиците места в зубной дуге, может быть серийное последовательное удаление молочных зубов, чтобы обеспечить прорезывание постоянных. Такая процедура часто, но не всегда завершается экстракцией четырёх премоляров. Это направление в лечении пришло из Европы в конце прошлого века (Hotz, 1948,1974) и др. По мнению W.ProfFit (1986), несоответствие размеров зубов и зубной дуги на 10 мм и больше является прямым показанием к серийной экстракции. С точки зрения Ringenberg (1964), эта величина должна быть в пределах 7 мм и больше. Возможно комбинировать серийное удаление с использованием быстрого нёбного расширителя (RME — rapid maxilla expander) при значительном несоответствии размеров зубов и зубной дуги верхней челюсти (Brudon, 1992). Вначале производят расширение зубных дуг, и затем следует серийное удаление. При необходимости расширения зубных рядов на уровне зубоальвеолярного комплекса аппаратами выбора могут быть: для верхней челюсти — нёбный бюгель, аппарат «2x4» — частичная фиксация страйт-вайер брекет-техники по концепции R.G.Alexander (у пациентов с шириной зубного ряда на уровне первых постоянных моляров меньше 31 мм), для нижней челюсти — губной бампер, пластинка Шварца, лингвальная дуга (McNamara, 1992). Дата добавления: 2015-11-26 | Просмотры: 1757 | Нарушение авторских прав |