 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ГЛАВА 25. НЕВРОТИЧЕСКИЕ РАСТРОЙСТВА (НЕВРОЗЫ)Невротические расстройства относятся к категории психических и поведенческих нарушений, но пациенты обращаются в первую очередь к неврологам и врачам общей практики, поскольку в жалобах и клинических симптомах преобладают неврологические и соматические проявления. Термин «невроз» ввел в 1776 г. шотландский врач У. Куллен для обозначения «расстройства ощущений и движений, которые не сопровождаются лихорадкой и не зависят от местного поражения какого-либо органа». При таком подходе к неврозам нередко относили не только чисто «функциональные», но и дегенеративные заболевания, болезни обмена и др. Позже понятие «неврозы» ограничилось расстройствами, вызванными или спровотированными психотравмирующей ситуацией. В Международной классификации болезней 10-го пересмотра (МКБ-10) термин «невроз» заменен термином «невротические расстройства». Однако понятие «невроз» не потеряло своего значения и широко используется как в научной литературе, так и в практической деятельности. В настоящее время невротические расстройства повсеместно признаются одними из самых распространенных, поэтому их изучение актуально не только в медицинском, но и в социальном отношении. Проблемы неврозов и невротических расстройств отражены в трудах многих отечественных и зарубежных психиатров и неврологов (Ю.А. Александровский, Л.В. Блюменау, А.М. Вейн, В.А. Гиляровский, С.Н. Давиденков, Г.М. Дюкова, Б.Д. Карвасарский, В.В. Ковалев, Н.Д. Лакосина, В.Н. Мясищев, А.М. Свядощ, В.Н.Ушаков, С. Ганзер, П. Жане, Э. Крепелин, Э. Кречмер, З. Фрейд, Ж.М. Шарко, К. Ясперс и др). Неврозы рассматриваются как следствие острого или хронического стресса, приводящего к нарушениям функций структур, обеспечивающих интеграцию между эмоциональной, вегетативной, висцеральной и эндокринной сферами (лимбико-ретикулярный комплекс, гипоталамус, верхний отдел ствола мозга), что определяет клинический полиморфизм заболеваний. Психогения является пусковым фактором в развитии невротических расстройств. Особое внимание следует уделять детским психогениям, приводящим к детским формам невротического реагирования (логоневроз, энурез, гиперкинезы) и подготавливающим почву для развития невротических расстройств у взрослых при повторных психотравмах. Психотравмирующий фактор должен обладать особой индивидуальной значимостью. Существует понятие актуальные психогении (интимно-личностные, служебные, творческие, потеря близких людей, угроза здоровью и жизни, природные катаклизмы). Большая роль в формировании и проявлениях невротических расстройств отводится особенностям личности. Наиболее уязвимы личности с тревожной мнительностью, эмоциональной лабильностью, демонстративностью, субдепрессивностью, ригидностью. Имеют значение и особенности физического и психического состояния. Невротические расстройства чаще наблюдаются в периоды эндокринной перестройки (пубертат, климактерий), при переутомлении. Основное патогенетическое звено неврозов - психологический конфликт, вызывающий трудности формирования правильного поведения вследствие недостаточности психологических защитных механизмов. Такие формы защиты, как подавление, вытеснение, регрессия, рационализация, сублимация, сон, препятствуют проникновению нежелательной информации в сознание и смягчают психологическое напряжение. Биологические аспекты патогенеза невротических расстройств. Грубых органических изменений при неврозах нет. В основе заболевания лежит нарушение интегративной деятельности мозга с распадом внутренней связи различных систем с нарастанием дезадаптации, ограничительного поведения. Невротические расстройства сопровождаются нейротрансмиттерной дисфункцией. Так, показано нарушение норадренергических систем мозга в механизмах тревоги. Предполагается, что аномалия в едином ГАМКергическом и бензодиазепиновом рецепторном комплексе или недостаточность их эндогенных лигандов обусловливает патологическую тревожность личности и легкость ее провоцирования. Эта концепция подтверждается эффективностью бензодиазепиновых транквилизаторов в лечении тревоги. Эффективность антидепрессантов, специфически влияющих на обмен серотонина в мозге, указывает на патогенетическую роль дисфункции серотонинергической системы при неврозах. Наследственная предрасположенность может реализоваться в особенностях личности. При этом невроз имеет более тяжелое течение. 25.1. Общие проявления невротических расстройств Вегетативные расстройства в виде психовегетативного синдрома (ЛВС) являются облигатными для неврозов. Вегетативные нарушения не ограничиваются рамками одной системы - они полисистемные, что весьма типично для ПВС, как и замена одних симптомов другими («подвижность симптомов»). А.М. Вейн разработал семиотику вегетативных нарушений при ПВС. Нарушения функции нервной системы вызывают несистемное головокружение, ощущение неустойчивости, липотимическое (предобморочное) состояние, тремор, мышечные подергивания, вздрагивания, парестезии, крампи (болезненные мышечные судороги); сердечно-сосудистой - тахикардию, экстрасистолию, неприятные ощущения в груди, кардиалгию, артериальную гипо- и гипертонию, дистальный акроцианоз, феномен Рейно, ощущения прохождения волн жара и холода. Дисфункции дыхательной системы обусловливают чувство неполноты вдоха, нехватки воздуха, удушья, «кома» в горле, ощущение утраты автоматизма дыхания, зевоту. Нарушения пищеварительной системы проявляются плохим аппетитом, тошнотой, рвотой, сухостью во рту, отрыжкой, изжогой, метеоризмом, запором, поносами, болями в животе. Д исфункция мочеполовых органов приводит к поллакиурии (учащенные позывы на мочеиспускание), цисталгии, зуду и боли в аногенитальной зоне. Нарушения системы терморегуляции вызывают неинфекционный субфебрилитет, периодические ознобы, диффузный или локальный гипергидроз. Вегетативные расстройства могут быть как перманентными, так и пароксизмальными в виде кризов, которые в настоящее время определяют термином «панические атаки». Нарушения сна также облигатны для неврозов. Они проявляются трудностями засыпания с явлениями гиперестезии (симптом «тикающих часов»), тревожными мыслями, связанными с психотравмирующей ситуацией. Сон может быть поверхностным, с частыми пробуждениями, множеством сновидений, ранним пробуждением с картиной панических атак (страх, потливость и др.). После сна больной не чувствует себя отдохнувшим, ощущает разбитость. Возможна повышенная сонливость. Нарушения сна могут быть не только следствием эмоциональных нарушений, но и отражать недостаточность защитной психологической функции сна. Сексуальные нарушения имеют вид снижения полового влечения, преждевременного извержения семени, неудовлетворенности половой жизнью. Астения - повышенная психическая и физическая утомляемость со снижением толерантности к нагрузкам, истощаемостью, снижением работоспособности, раздражительностью, лабильностью настроения. Астению можно рассматривать как универсальную защитную реакцию, направленную на предотвращение истощения энергетических ресур- сов, в случае как реальной, так и воображаемой угрозы. В психологическом аспекте астения рассматривается как отказ от выполнения своих социальных обязанностей или отказ от потребностей. Тревога - переживание эмоционального дискомфорта, связанное с ожиданием неблагополучия, предчувствием грозящей опасности. Она является неотъемлемым компонентом адаптационной реакции организма на стрессовое воздействие и сопровождается вегетативным психофизиологическим синдромом. Избыточные проявления тревоги входят в структуру ПВС. Фобии - навязчивые страхи, как правило, конкретные, связанные с определенными ситуациями или предметами, которых пациент стремится избегать. Это боязнь сердечного заболевания, страх заразиться венерической болезнью, высоты и глубины, открытого пространства, закрытых помещений (клаустрофобия), страх за судьбу своих близких, боязнь обратить на себя внимание, боязнь смерти и др. В настоящее время выделяют 3 основные группы фобий: простые фобии, социофобии, агорафобии. Простая фобия - изолированный страх чего-то конкретного (самолета, паука и др.). Социальная фобия - страх публичного выступления и других ситуаций, способных сделать человека объектом пристального внимания окружающих. Агорафобия - в узком смысле боязнь широких площадей, открытых пространств, а в широком - боязнь любой ситуации, в которой больной может оказаться без помощи (панагорафобия). Обсессии - навязчивые мысли, образы, представления, воспоминания, опасения, влечения, которые больной не в состоянии подавить самостоятельно. При невротических расстройствах обсессии, как правило, нежелательные, абсурдные, недопустимые, ненужные. Мысли возникают непроизвольно, но воспринимаются больным как собственные. Невротическим расстройствам не свойственны «чистые» обсессии - они бывают только в сочетании с фобиями или компульсиями. Например, мужчина сомневается, забил ли он один из гвоздей, и это сопровождается страхом, что рухнет дом. Компульсии -навязчивости в двигательной сфере, повторные стереотипные действия или ритуалы, выполняемые больным в ответ на навязчивую идею (опасение заразиться сопровождается частым мытьем рук). Дистимия - изменение настроения, чаще в виде депрессии или субдепрессии, сниженный фон настроения с чувством тоски, печали, горя, утрата способности радоваться жизни, снижение интересов и инициативы, избегание контактов с окружающими. В неврологическом статусе при невротических расстройствах возможны симметричное оживление сухожильных и периостальных рефлексов, дрожание пальцев вытянутых рук, вегетативные и вегетососудистые нарушения, гипергидроз кистей. 25.2. Отдельные формы неврозов и невротических расстройств Клинические проявления невротических расстройств неспецифичны и могут быть как реакцией личности на психотравмирующую ситуацию, так и проявлением органического неврологического заболевания, соматической патологии и эндогенного психического процесса. Психогенные невротические расстройства могут развиваться и у больных с органическими заболеваниями, в том числе и как реакция на болезнь. Все это требует тщательного обследования пациентов и дифференциальной диагностики. Невроз - нервно-психическое заболевание, которое возникает психогенно, проявляется аффективными (изменение настроения), соматовегетативными и собственно невротическими (астения, тревога, фобия и др.) расстройствами и является психопатологической реакцией личности на непереносимую, неразрешимую для нее ситуацию. В отечественной медицине выделили 3 основные формы неврозов: неврастению (астенический невроз), невроз навязчивых состояний (обсессивно-фобический невроз), истерический невроз. Основные различия касаются характера и выраженности невротических расстройств, а также особенностей психологического конфликта, на чем и будет сделан акцент при описании отдельных форм невроза. Неврастения. Этот термин сохранился и в МКБ-10. Он означает синдром повышенной утомляемости после умственной и физической работы в сочетании с озабоченностью по поводу своей несостоятельности, раздражительной слабостью, агедонией (потерей чувства радости, наслаждения), снижением профессиональной и бытовой продуктивности. Основной конфликт между возможностями личности с одной стороны и завышенными требованиями к себе с другой. «Обязан сделать, но не могу». Чаще этот невроз развивается у личностей тормозного круга (астенический тип) в истощающей ситуации, при предъявлении непосильной нагрузки, особенно когда нагрузки кончаются крахом. Клинические проявления. Важнейший признак неврастении - снижение работоспособности. В процессе работы у больных быстро возникают усталость, слабость, снижение внимания, отвлекающие ассоциации или воспоминания, неспособность сосредоточиться и непродуктивное мышление. В связи с рассеянностью, неустойчивостью внимания запоминание затрудняется, и больные нередко жалуются на ослабление памяти. Минимальные физические усилия сопровождаются болью в мышцах и неспособностью расслабиться. Настроение крайне неустойчиво. Каждая пустяковая неудача надолго выводит больного из равновесия. Повышенная раздражительность может сопровождаться вспыльчивостью, вспышками гнева, возмущения, что еще больше ослабляет больных («синдром раздражительной слабости»). Нарушение сна и вегетативная дисфункция также являются основными симптомами неврастении. Больные ощущают сердцебиение, сжимание или покалывание в области сердца, легко краснеют и бледнеют. Эти изменения возникают при любом волнении и даже при оживленном разговоре (появляется сердцебиение, учащается пульс, повышается АД). Другие проявления - несистемное головокружение, чувство неустойчивости, головная боль, появляющаяся к концу дня в виде ощущения сдавливания головы («каска неврастеника»), диспепсические явления, поллакиурия, сексуальные расстройства. Соматоформные расстройства обусловливают развитие ипохондрического синдрома. Невроз навязчивых состояний проявляется главным образом непроизвольными, непреодолимо возникающими сомнениями, страхами, представлениями, мыслями, воспоминаниями, стремлениями, влечениями, движениями и действиями при сохранности критического к ним отношения и попытках борьбы с ними. По МКБ-10 соответствует рубрике «Обсессивно-компульсивное расстройство». При данной форме невроза выявляется конфликт между чувством долга и желаниями, моральными принципами и личными привязанностями. Навязчивые состояния свойственны тревожно-мнительным людям, неуверенным в себе, боязливым, повышенно совестливым, постоянно сомневающимся, которые много думают и сопоставляют и не могут принять тривиальные, но необходимые в повседневной жизни решения. Тяжелые навязчивости (злокачественные) определяют суть поведения человека. Изолированные навязчивости могут возникать и у практически здоровых людей, например боязнь животных, некоторых насекомых, тем- ноты, высоты и др. В отличие от больных неврозом это не сопровождается социальной дезадаптацией. Клинические проявления: навязчивые сомнения в правильности или завершенности действия со стремлением многократно проверять его выполнение (закрыт ли кран газовой плиты, дверной замок и т.д.), причем больные могут проверять правильность выполнения действия до изнеможения. Навязчивые опасения в возможности совершить то или иное действие публично, сопровождающиеся страхом покраснеть. Навязчивые вспоминания имен, географических названий и др. Навязчивые представления: больной помимо своего желания вспоминает мелодии, слова, предметы или детали какого-либо неприятного события. Навязчивые мысли могут быть кощунственными (например, богохульные мысли у религиозного человека). Иногда возникают бесконечные квазифилософские рассуждения по малосущественным альтернативам в форме «умственной жвачки». Навязчивости в интеллектуальной сфере (обсессии) не являются изолированными и всегда имеют эмоциональную окраску в виде навязчивых страхов (фобий), могут сопровождаться навязчивыми действиями (компульсиями или обсессивными ритуалами). В основе навязчивых действий лежит страх, а ритуальные действия являются бесплодной или символической попыткой предотвратить опасность. Другие проявления - вегетативные симптомы, свойственные тревоге, сниженный фон настроения вплоть до депрессии, сексуальные расстройства. При нозофобиях (страх заболеть тем или иным заболеванием) присутствует ипохондрическая симптоматика. Истерический невроз, или диссоциативные (конверсионные) расстройства по МКБ-10. Общими признаками этих расстройств являются частичная или полная потеря нормальной интеграции между памятью на прошлое, осознанием идентичности получаемых ощущений и контролем над движениями тела. Предполагается, что контроль нарушен до такой степени, что он может меняться ото дня ко дню и даже от часа к часу. Пациенты обычно отрицают проблемы и трудности, которые очевидны для других. Термин «конверсия» подразумевает, что неприятный аффект, порожденный проблемами и конфликтами, которые индивидуум не может адекватно разрешить, он трансформирует в симптомы. Заболевание развивается у акцентуированных личностей, как правило, истерического (художественного) типа. Конфликт в завышенных претензиях личности и невозможности их осуществления, так как игнорируются объективные условия, предъявляются высокие требования к окружающим. В механизме развития истерического невроза лежат «бегство в болезнь», «условная приятность или желательность» болезненного симптома. Заболевание известно давно. Врачи Древней Греции связывали его с блужданием матки в организме, поэтому оно получило название «истерия» (от hystera - матка). Основы изучения истерии были заложены в XIX веке Шарко, который причиной болезни считал конституциональные или наследственные факторы. В качестве невроза заболевание стало рассматриваться лишь в начале XX века. Клинические проявления. Истерический невроз имеет крайне разнообразные и изменчивые симптомы. Это объясняется тем, что очень часто симптомы возникают по типу самовнушения и соответствуют представлениям человека о наиболее ярких болезненных проявлениях. Эти представления могут быть чрезвычайно разнообразными, поэтому считается, что истерия может имитировать почти все заболевания. Симптомы всегда возникают под влиянием психического переживания, сопровождаются демонстративными эмоциональными реакциями (слезы, смех, крик). В большинстве случаев (93%) имеется «полисимптомная истерия», т.е. сочетание 2-3 симптомов и более. Особое значение в диагностике истерии имеют два синдрома: пароксизмальные состояния (истерические припадки и панические атаки) и истерические параличи. Нарушения стояния и ходьбы, зрения и слуха, движения глазных яблок, речи и голоса, потеря чувствительности и сознания, появление гиперкинезов и профессиональных дискинезий, любые соматовегетативные расстройства, боли, астения, фобии, навязчивые зрительные представления, содержащие психотравмирующую ситуацию, также часто наблюдаются в картине истерии. При данной форме невроза необходима дифференциальная диагностика с соматическими заболеваниями и органическим поражением нервной системы. Только после исключения указанных заболеваний подтверждается истерический генез симптомов. Истерические припадки. Первые признаки припадка проявляются неприятными ощущениями в области сердца, сердцебиением, чувством недостатка воздуха, подкатыванием клубка к горлу («истерический клубок») и возникают как реакция на душевные волнения. Больной падает, появляются судороги, чаще тонические, но они могут быть клоническими или тонико-клоническими. Судороги часто проявляются сложными движениями. Во время припадка лицо больного краснеет или бледнеет, но синюшным или багрово-синюшным, как при эпилепсии, оно не бывает никогда. Глаза закрыты, при попытке посторонних их открыть больной еще больше смыкает веки. Реакция зрачков на свет сохраняется. Нередко больные рвут на себе одежду, бьются головой о пол. Судорожному припадку нередко предшествует плач или плач и смех одновременно. Во время припадка больные стонут или выкрикивают какие-то слова. Припадки никогда не возникают во сне. Обычно при падении не бывает ушибов или прикусывания языка (но может быть прикусывание губы или щеки). Сознание хотя бы частично сохранено. Больной о припадке помнит. Непроизвольного мочеиспускания не бывает, сон после припадка отсутствует. Иногда истерические припадки оказываются менее выраженными: больной садится или ложится, начинает плакать или смеяться, производя ряд беспорядочных движений конечностями (в основном руками), жесты его могут быть театральными, с попыткой рвать на себе волосы, царапать тело, разбрасывать предметы, попадающие под руку. Двигательные нарушения проявляются параличами, невозможностью выполнения сложных двигательных актов, различными гиперкинезами, истерической кривошеей, блефароспазмом. Чаще наблюдаются истерическая моноплегия руки, гемиплегия, нижняя параплегия, но возможны параличи других мышц: шеи, языка, лица. Следует иметь в виду, что при истерии возникают не параличи в буквальном смысле слова, а неспособность к совершению произвольных движений, поэтому у больных не может быть изолированных параличей отдельных мышц-агонистов. Двигательные расстройства могут проявляться психогенной неспособностью стоять и ходить (рис. 25.1). В положении лежа и мышечная сила, и объем движений сохранены. Истерические гиперкинезы многообразны: дрожание всего тела или
отдельных его частей, гиперкинез головы в форме ротаторных движений, тиков мимических мышц, мышц туловища. Как правило, истерические параличи и гиперкинезы во время сна исчезают. Расстройство функции внутренних органов. У больных может отсутствовать аппетит, наблюдаются расстройства глотания в виде спазма пищевода, ощущение кома в горле, психогенная рвота, отрыжка, зевота, кашель, истерическая судорога диафрагмы, истерический метеоризм, псевдоилеус и псевдоаппендицит, завышенные сексуальные претензии в сочетании с фригидностью, неустойчивость деятельности сердечно-сосудистой системы (сердцебиения, болевые ощущения в области сердца и др.). Возможна одышка в форме шумного дыхания или дыхания, сопровождающегося свистящими, шипящими и другими звуками. Иногда имитируются приступы бронхиальной астмы. Психические нарушения. В основе болезни лежит истерический характер: эгоцентризм, постоянное стремление быть в центре внимания, играть ведущую роль, повышенная эмоциональность, изменчивость настроения, плаксивость, капризность, склонность к увлечениям, к преувеличениям и т.п. Поведение больных демонстративное, театральное, инфантильное, в нем отсутствуют простота и естественность. Создается впечатление, что больной «доволен своей болезнью». Тревожные расстройства в МКБ-10 выделяются в самостоятельный синдром и занимают одно из ведущих мест среди невротических расстройств. Тревожно-фобическими называются расстройства, при которых тревога вызывается исключительно или преимущественно ситуациями или внешними объектами, в настоящее время не являющимися опасными. Основные клинические признаки - психические и физические проявления тревоги, включающие как собственно фобии, так и клинические симптомокомплексы, отражающие реакцию на эти феномены и выступающие в форме избегающего поведения (тревога «вперед»). К тревожно-фобическим расстройствам относятся панические атаки, агорафобия с паническими атаками и без них, генерализованное тревожное расстройство, социальные фобии. Панические атаки или вегетативные кризы пароксизмальные, при них вегетативные симптомы полисистемные. Возникают эмоционально-аффективные расстройства, выраженность которых колеблется от ощущения дискомфорта до «паники». Приступы возникают внезапно, достигают пика в течение 10 мин и сопровождаются 4 перечисленными симптомами или более: ощущением нехватки воздуха, одышкой; дис- комфортом в левой половине грудной клетки; головокружением, неустойчивостью, затруднением дыхания, удушьем, слабостью, дурнотой, предобморочным состоянием; ознобом, тремором; волнами жара и холода. Часто кризы сопровождаются страхом смерти, боязнью сойти с ума, деперсонализацией. Агорафобия чаще всего бывает вторичной и возникает вслед за панической атакой. По существу она представляет собой боязнь оказаться в ситуации (транспорт, толпа, магазины), чреватой опасностью возникновения панического приступа («тревога ожидания»). Страх усиливается возможностью остаться без медицинской помощи либо быть униженным из-за возникшего состояния. Генерализованное тревожное расстройство - стойкая, беспредметная, не фиксированная на конкретных ситуациях и не ассоциированная с какими-либо изолированными фобиями «свободно плавающая» тревога с ощущением нависшей угрозы, внутреннего напряжения, беспокойства. 25.3. Лечение невротических расстройств По мнению А.М. Вейна, лечение неврозов связано с развитием психотерапевтической помощи и с изменением отношения к таким больным. При психотерапевтическом воздействии учитывают механизмы адаптации личности (как бессознательные, так и осознанные), к которым относятся механизмы психологической защиты и механизмы совладания (копинг-стратегии). Воздействие на такие формы защиты, как подавление, вытеснение, регрессия, рационализация, сублимация, сон, используется в психоанализе. Копинг-стратегии реализуются в значительной степени на сознательном уровне и направлены на активное изменение ситуации и удовлетворение потребности. К этим стратегиям относятся конструктивная деятельность, альтруизм, религиозность, смирение, протест, игнорирование, покорность и др. В случае реактивных невротических расстройств необходима коррекция факторов, приводящих к срыву. Целесообразно объяснить пациенту механизмы возникновения его симптомов, призвать к изменению жизненного стереотипа: смене деятельности, соблюдению режима труда и отдыха, мотиваций, вытеснению ошибочных, искаженных оценок, социально неприемлемых эмоций и аффектов. Все это требует проведения психологического тренинга. Психотропная фармакотерапия базируется на нейробиологических факторах невротических расстройств и включает антидепрессанты, транквилизаторы и нейролептики. Антидепрессанты как ведущие лекарственные средства назначают при астении, депрессии, тревоге, фобиях, панических атаках. Действие антидепрессантов направлено на коррекцию метаболизма моноаминов (серотонина и норадреналина). В качестве антидепрессантов применяют производные лекарственных трав - зверобоя (гелариум); обратимые и необратимые ингибиторы МАО-А и МАО-Б; трициклические антидепрессанты; четырехциклические и атипичные антидепрессанты; селективные ингибиторы обратного захвата серотонина (СИОЗС); селективный стимулятор обратного захвата серотонина (ССОЗС) - коаксил. Выбор основного препарата зависит от структуры и выраженности ведущего психопатологического синдрома. При негрубых невротических расстройствах назначают более мягкие антидепрессанты (гелариум, ацефен, коаксил), в случае выраженного депрессивного радикала - антидепрессанты сильного действия (импрамил, анафранил, препараты СИОЗС, обратимые ингибиторы МАО). Множество побочных эффектов у большинства классических антидепрессантов заставляет отдавать предпочтение в настоящее время ССОЗС, обратимым ингибиторам МАО и СИОЗС. Показано, что среди препаратов СИОЗС активирующее действие оказывает флуоксетин, седативное - пароксетин (паксил) и флувоксамин, сбалансированное - сертралин и циталопрам. В структуре невротических расстройств часто присутствуют тревожные расстройства, поэтому дополнительно применяют препараты анксиолитического (противотревожного) действия. При кратковременных и мягких проявлениях используют растительные успокаивающие сборы и мягкие дневные транквилизаторы короткими курсами (не более 3-4 нед). При развернутом длительном тревожном расстройстве препаратами выбора являются агонисты бензодиазепиновых рецепторов, т.е. транквилизаторы бензодиазепинового ряда, особенно атипичные или высокопотенциальные (клоназепам, альпразолам). Существенными проблемами в использовании бензодиазепинов являются развитие привыкания и зависимости, в связи с чем применяются низкие дозы и короткие курсы (не более 4 нед) с постепенной отменой препаратов. При сенсоипохондрических симптомах, истерических проявлениях в дополнение к антидепрессантам назначают небольшие дозы малых нейролептиков (эглонил, тиапридал, сонапакс). Существенное место в лечении занимает общеукрепляющая терапия, которая включает как физические, так и медикаментозные методы, прежде всего поливитамины и микроэлементы.
Дата добавления: 2015-12-16 | Просмотры: 867 | Нарушение авторских прав |
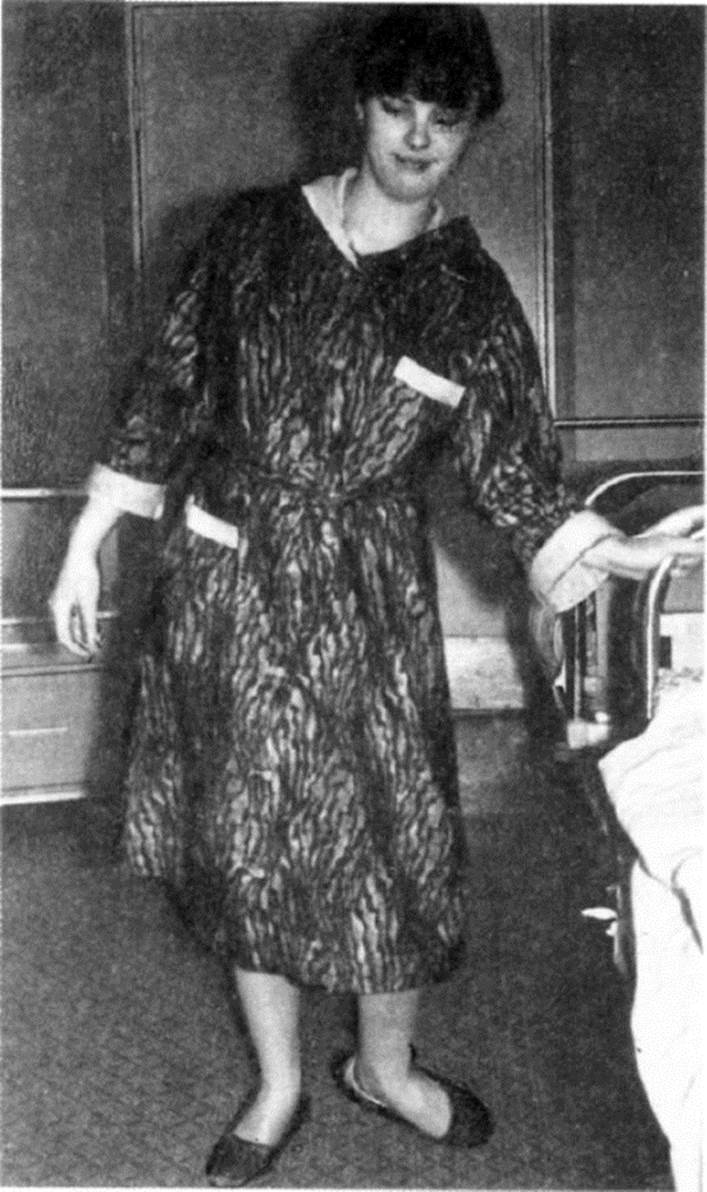 Рис. 25.1. Изменение походки при истерии
Рис. 25.1. Изменение походки при истерии