|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
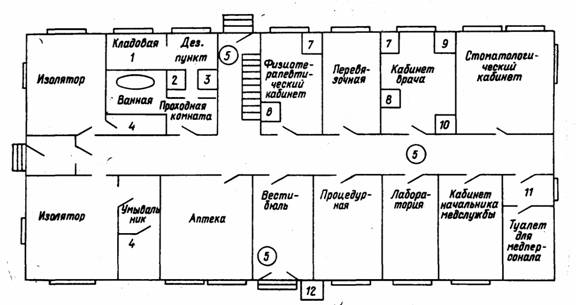
Строгий противоэпидемический режим работы мпп и омедбПри выявлении больного (подозрительного) опасным инфекционным заболеванием (ОИЗ) на амбулаторном приеме осуществляется перевод мпп (омедб) на работу в строгом противоэпидемическом режиме (СПЭР). Немедленно прекращается дальнейший прием больных. Запрещаются вход и выход из медицинского пункта, выставляется вооруженная охрана. Входная дверь закрывается на ключ, при невозможности этого выставляется дежурный пост. Прекращается всякое передвижение больных в пределах медицинского пункта. Проводится инструктаж и перераспределение функциональных подразделений и медицинского состава в соответствии с объемом и характером проводимых мероприятий в очаге (рис. 11.1.). Больной (подозрительный) ОИЗ изолируется на месте выявления. В кабинете, где находится больной, закрываются двери, окна, отключается вентиляция, вентиляционные отверстия заклеиваются лейкопластырем (кроме случаев заболевания холерой). Больные, находящиеся на амбулаторном приеме, а также лица, сопровождающие больного, подвергаются изоляции в одном из свободных помещений; на них составляются списки с указанием воинского звания, фамилии, имени, отчества, номера воинской части, подразделения, времени, степени и обстоятельств контакта с больным.
Рис. 11.1. Принципиальная схема перевода мпп части на СПЭР работы (в стационарных условиях) 1- место содержания комплекта ПЧО; 2- место хранения дезсредств и дезаппаратуры; 3- место приготовления дезрастворов; 4- туалет для больных (подозрительных) опасной инфекцией; 5- внутренние посты; 6- место оказания медицинской помощи лицам, находящимся в медпункте; 7 – место проведения частичной санитарной обработки и выдачи средств экстренной профилактики; 8- место выявления больного ОИЗ; 9- место надевания ПЧО; 10- место забора материала для лабораторного исследования; 11- место хранения уборочного инвентаря; 12- передаточный пункт При подозрении у больного опасной инфекции с воздушно-капельным механизмом передачи (легочной формы чумы и др.) на него надевается маска-респиратор для предотвращения рассеивания инфекции. Медицинский состав до получения защитной одежды также защищает дыхательные пути маской-респиратором или полотенцем.
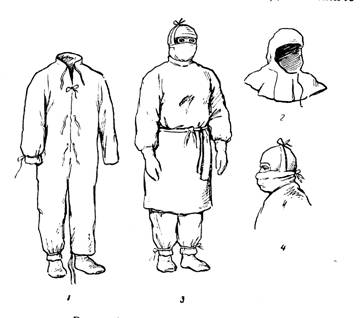
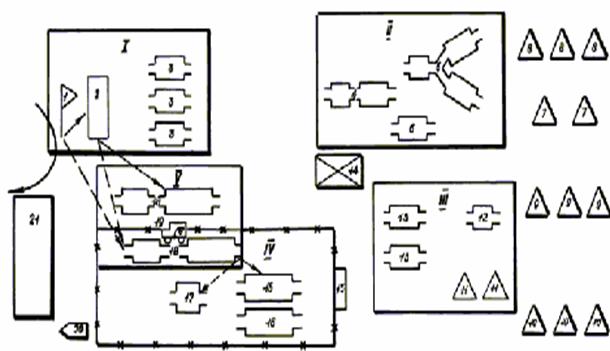
Рис 11.2. Противочумный костюм 1- комбинезон, 2 – капюшон, 3 – полный противочумный костюм – тип I, 4 – ватно-марлевая маска. Медицинский состав, непосредственно работающий с больным, надевает защитный костюм соответствующего типа (легочная форма чумы, контагиозная геморрагическая вирусная лихорадка — костюм I типа; холера — IV типа, дополненный фартуком, перчатками, респиратором) (рис. 11.2, приложение 4). Перед надеванием костюма открытые участки тела обрабатываются 0,5-1% раствором хлорамина или 70 % этиловым спиртом, слизистые — раствором соответствующего антибиотика или слабым раствором марганцовокислого калия. Больному (подозрительному) оказывается неотложная медицинская помощь, производится забор материала для исследования. В кабинете проводится текущая дезинфекция (обеззараживание выделений, рвотных масс, мокроты больного, предметов ухода и т.д.). Собираются и фиксируются данные эпидемиологического анамнеза с указанием воинского звания, фамилии, имени, отчества, номера воинской части, даты заболевания, жалоб, предполагаемого источника заражения, мест пребывания больного, возможных контактов с больным и т. д. По прибытии в часть специалистов-консультантов больной (подозрительный) ОИЗ обследуется ими в целях уточнения диагноза, забирается необходимый дополнительный материал от больного для исследования, решается вопрос о его госпитализации, изоляции лиц, подвергшихся риску заражения, проведении экстренной профилактики и других мероприятий. После осмотра специалистами организуются эвакуация больного (подозрительного) ОИЗ в госпиталь, доставка материала в лабораторию и проводится весь необходимый комплекс мероприятий среди лиц, бывших в контакте с больным или зараженными объектами. После эвакуации больного (подозрительного) в медицинском пункте проводится заключительная дезинфекция в строгом соответствии с существующими правилами. Особенности проведения противоэпидемических мероприятий при выявлении больного (подозрительного) опасной инфекцией в лазарете мпп (отделении омедб). Немедленно закрываются входные двери помещения, выставляются внутренние посты между лазаретом и амбулаторией и у палаты больного. Запрещаются вход и выход из медицинского пункта (отделения), а также передвижение больных. Больной (подозрительный) ОИЗ изолируется в своей палате. Остальные больные этой палаты переводятся в свободную или предварительно освобожденную от других больных палату. Больные лазарета (отделения) сосредоточиваются по своим палатам, выход из них им не разрешается. Последующие мероприятия проводятся в таком же объеме и в такой последовательности, как при выявлении больного опасной инфекцией на амбулаторном приеме. Обязанности должностных лиц медицинской службы части при проведении мероприятий по локализации очага ОИЗ Начальник медицинской службы части (медицинского пункта) обязан: - уточнить клинико-эпидемиологические данные о больном, доложить о случае выявления больного (подозрительного) опасной инфекцией, о проводимых мероприятиях вышестоящему медицинскому начальнику, начальнику санитарно-эпидемиологического учреждения, командиру части и запросить у них необходимую помощь; - организовать перевод медицинского пункта части (организации, поликлиники) на строгий противоэпидемический режим работы в соответствии с разработанной документацией, осуществлять методическое руководство установлением карантина в части (поликлиники); - провести эпидемиологическое обследование очага и выявление лиц, бывших в контакте с больным опасной инфекцией, а также лиц, подвергавшихся риску заражения одновременно с заболевшим; - провести инструктаж лиц, выделенных для вооруженной охраны медицинского пункта; - организовать при необходимости проведение экстренной профилактики личному составу части (поликлиники); - по прибытии специалистов-консультантов в очаг действовать в соответствии с их указаниями. Дежурный врач медицинского пункта части (омедб) обязан: - прекратить дальнейший прием больных, подать команду о выставлении внутренних постов, а также о прекращении передвижения амбулаторных и стационарных больных; - доложить по телефону или через посыльного, не бывшего в контакте с заболевшим, начальнику медицинской службы части (командиру омедб) о случае заболевания (подозрении на заболевание) опасной инфекцией; - изолировать больного на месте выявления; - подать команду о доставке к двери кабинета (палаты) комплектов защитной одежды, укладки для забора материалов, предметов ухода и аптечки специальной обработки; - дать указания о принятии мер по защите от дальнейшего заражения медицинского персонала, стационарных и амбулаторных больных; - получив запрошенные комплекты и укладки, надеть защитный костюм соответствующего типа и приступить к оказанию больному неотложной медицинской помощи, забору материала на исследование и подготовке его к транспортированию в лабораторию; - собрать и записать данные эпидемиологического анамнеза; - руководить действиями медицинского персонала, выделенного в его распоряжение; - доложить прибывшим специалистам-консультантам о больном, выполнять их указания о проведении дальнейших мероприятий. Дежурный фельдшер (санинструктор) медицинского пункта обязан: - изолировать больного (подозрительного) на месте выявления; - доложить по телефону или через посыльного, не бывшего в контакте с заболевшим, начальнику медицинской службы части (начальнику медицинского пункта или врачу) о выявлении больного (подозрительного на заболевание) опасной инфекцией (синдромом); - закрыть все двери и окна в медицинском пункте, прекратить доступ в него личного состава и выход за его пределы, выставить внутренние посты, не допускать выноса предметов; - перекрыть сообщение лазарета медицинского пункта с амбулаторией; больных, находящихся на лечении в лазарете, сосредоточить в своих палатах, запретить всякое их передвижение; - разместить всех больных, находившихся на амбулаторном приеме, и лиц, сопровождавших больного, в одном из свободных кабинетов, составить их список; - по прибытии начальника медицинской службы части (начальника медицинского пункта, врача) действовать в соответствии с его указаниями. В военное время СПЭР в мпп (омедб) предусматривает осуществление комплекса режимных правил и санитарно-противоэпидемических (профилактических) мероприятий, направленных на предупреждение заноса и распространения ОИЗ среди раненых, больных, пораженных, а также среди медицинского состава данного этапа и предотвращения выноса этих инфекций на последующие этапы медицинской эвакуации, в войска и тыл страны. СПЭР работы обычно вводит старший начальник медицинской службы или начальник этапа по результатам оценки санитарно-эпидемического состояния части (соединения). Показаниями к введению СПЭР являются: - поступление больного (больных) опасным инфекционным заболеванием (чума, холера, нат.оспа, лихорадки Ласса, Эбола, Марбург и др.); - поступление больного (больных), подозрительного на заболевание опасной инфекцией; - поступление пораженных биологическими агентами из очага биологического заражения; - поступление раненых и больных из части, находящейся в очаге биологического заражения (находящейся в карантине или обсервации по факту применения БО); - массовое поступление больных с инфекционным заболеванием (синдромом) неясной этиологии. Наиболее предпочтительно осуществлять перевод мпп (омедб) на СПЭР заблаговременно, при появлении первых сведений об ухудшении санитарно-эпидемиологической обстановки. Обычно СПЭР в мпп (омедб) вводится на срок максимального инкубационного периода опасного инфекционного заболевания, выявленного на этапе (при чуме 6 суток, при холере 5 суток, натуральной оспе 14 суток, лихорадке Ласса 8 суток, лихорадке Эбола 10 суток, болезни Марбург 7 суток). СПЭР в условиях военного времени и чрезвычайных ситуациях предусматривает: - развертывание этапа по определенной схеме (рис. 11.3., 11.4.), отвечающей требованиям работы в особых условиях с выделением зоны строго режима и зоны ограничений; - проведение медицинской сортировки всех поступающих раненых и больных на предмет выявления инфекционных больных, лиц подозрительных на опасное инфекционное заболевание и лиц, не опасных для окружающих; - недопущение контакта между инфекционными больными, лицами, подозрительными на опасное инфекционное заболевание с другими ранеными и больными и защиту медицинского состава от заражения; - развертывание изоляторов для раздельного размещения инфекционных больных и лиц, подозрительных на опасное инфекционное заболевание; - проведение (продолжение) экстренной профилактики больным и медицинскому составу; - снабжение зоны строго режима через передаточные пункты; - оборудование перегрузочных площадок; - полную (частичную) санитарную обработку всех раненых и больных, поступающих на этап; - дезинфекцию санитарного и другого транспорта, доставившего раненых и больных из эпидемического очага (очага биологического заражения); - запись в первичную карточку о пребывании в эпидемическом очаге, очаге биологического заражения (оставляется черная полоса); - соблюдение медицинским составом установленных мер защиты от заражения, работу в защитной одежде при обследовании раненых и больных, поступающих из эпидемического очага (очага биологического заражения), - оказание первой врачебной, квалифицированной медицинской помощи инфекционным больным, их временную изоляцию и подготовку к эвакуации по назначению в инфекционный госпиталь (военный полевой инфекционный госпиталь). Организация перевода и содержание мероприятий СПЭР на этапе медицинской эвакуации достаточно сложная и трудоемкая задача, при этом следует учитывать ряд специальных требований и положений. При выборе площадки и развертывании этапа необходимо заблаговременно учитывать возможность его перевода на СПЭР в дальнейшем. Следует знать, что число необходимых помещений при работе этапов на СПЭР за счет дополнительных функциональных подразделений возрастает (в мпп на 10%-15%, в омедб — на 20%-30%). Развертывание функциональных подразделений нужно осуществлять так, чтобы при переводе на СПЭР не возникала необходимость их перемещения с места на место или она была сведена к минимуму (т.е. соответствующее взаиморасположение и удаление друг от друга). Перевод на СПЭР этапа потребует дополнительного медицинского состава в связи с частой сменой медицинского персонала, работающего в зоне строгого режима, а также в связи с увеличением объема работ в санитарных пропускниках, при проведении дезинфекционных мероприятий и т.д. Производительность труда медицинского состава при работе в средствах защиты, особенно в ПЧО 1 типа, заметно снижается (продолжительность непрерывной работы в ПЧО I-II типов — 2-4 часа, а в ПЧО III-IV типов – 6-8 часов. Потребность в дезинфекционных средствах и воде возрастает в 3-5 раз и более. Для успешного выполнения этапом медицинской эвакуации своих задач в условиях СПЭР необходимы хорошая специальная подготовка, слаженность действий медицинского состава для перестройки работы этапа к требованиям СПЭР, что достигается периодическим проведением тренировочных занятий. Немаловажную роль играет хорошая физическая подготовка, тренированность медицинского состава к работе в средствах индивидуальной защиты; наличие достаточного количества средств экстренной и иммунопрофилактики, дезинфекционных и других материальных средств, а также своевременное и квалифицированное проведение микробиологических исследований с целью установления вида возбудителя опасного инфекционного заболевания. Площадка развертывания мпп (включая и зону ограничений) (рис. 11.3.) огораживается или обозначается предупредительными знаками, организуется ее охрана и оцепление. В зоне ограничений размещаются: площадка специальной обработки, сортировочная площадка, сортировочная палатка, перевязочная, эвакуационная, аптека, кухня, транспорт, палатки для личного состава мпп. В зоне строгого режима — площадка специальной обработки, сортировочная площадка, сортировочная палатка, автоперевязочная, изоляторы.
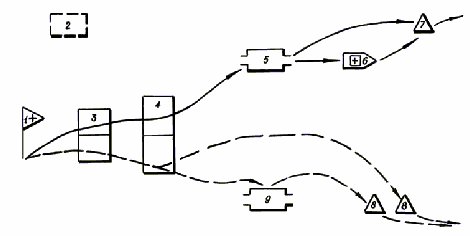
Рис. 11.3. Принципиальная схема развертывания мпп в строгом противоэпидемическом режиме - сплошной линией обозначается движение раненых и больных, подвергавшихся риску заражения, но без признаков поражения БО; - прерывистой линией – движение пораженных БО, а также раненых и больных с подозрением на поражение БО 1 – сортировочный пост; 2 – площадка дезинфекции транспорта; 3 – сортировочная площадка; 4 – площадка специальной обработки; 5 – сортировочная; 6 – автоперевязочная; 7 – эвакуационная; 8 – изолятор; 9 — перевязочная Вся работа по оказанию медицинской помощи раненым и больным в зоне строгого режима осуществляется в защитной одежде. Тип защитной одежды определяется видом возбудителя болезни, механизмом передачи и риском заражения. Переход медицинского состава из зоны ограничений в зону строгого режима осуществляется через санитарный пропускник, который развертывается в палатке типа УСБ (ПМК, УЗ), его работа обеспечивается дезинфекционно-душевыми установками (ДА, ДДА, ДДП). Медицинский персонал, работающий в зоне строгого режима, размещается отдельно от остального личного состава. Палатки для его размещения должны располагаться вблизи от санитарного пропускника для персонала. Аптека и кухня развертываются ближе к передаточному пункту. Личный состав в зоне ограничений обычно работает без защитной одежды. Проход в зону строгого режима личного состава подразделений обеспечения допускается лишь в случае служебной необходимости и только в защитной одежде, с последующим прохождением полной санитарной обработки. Раненые и больные с признаками ОИЗ поступают на сортировочную площадку или в сортировочную палатку в зоне строгого режима, где производится их осмотр и сортировка. Здесь же производится взятие материала для бактериологического исследования и заполняется первичная медицинская карточка. Раненые и больные, прошедшие санитарную обработку, направляются в перевязочную или изоляторы. Изоляторы предназначены для временного размещения раненых и больных с признаками ОИЗ. Они оснащаются необходимой мебелью, медикаментами, дезинфекционными средствами и предметами ухода. В них же производится оказание медицинской помощи. Зона строгого режима обеспечивается всем необходимым через передаточный пункт. Для обеспечения работы мпп всеми необходимыми видами материальных средств организуется перегрузочная площадка, которая размещается на внешней границе зоны ограничений. Личный состав мпп подвергается вакцинации (ревакцинации) с учетом реальной эпидемиологической обстановки. До установления вида примененного противником биологического агента личному составу мпп, всем раненым и больным проводится общая экстренная профилактика, а после получения результатов специфической индикации БС (клинической диагностики заболевания) проводится специальная экстренная профилактика. В омедб СПЭР дополнительно предусматривает: - развертывание изоляционного отделения в соответствии со специальной схемой (рис. 11.4.) и перераспределение личного состава и имущества по функциональным подразделениям; - временное на 2-3 суток (до установления вида БС или клинико-микробиологического диагноза заболевания) прекращение выписки и эвакуации за пределы омедб; - размещение и оказание медицинской помощи больным ОИЗ, пораженным БО и лицам с подозрением на поражение БО – в изоляционном отделении, остальным раненым и больным – в других функциональных подразделениях; - активное раннее выявление больных ОИЗ и пораженных БО среди раненых, больных и медицинского состава, их перевод в изоляционное отделение, а также проведение необходимых противоэпидемических мероприятий; проведение полной санитарной обработки всем поступающим раненым и больным. Порядок эвакуации раненых и больных из мпп (омедб), работающем на СПЭР, определяется указанием старшего начальника медицинской службы. За организацию эвакуации больного (подозрительного) на ОИЗ из мпп (омедб) на следующий этап медицинской эвакуации отвечает лично начальник этапа медицинской эвакуации, где были выявлены или куда были доставлены такие больные. Эвакуация больных ОИЗ из омедб, а в отдельных случаях и непосредственно из мпп осуществляется в специально выделенном транспорте в военные полевые инфекционные госпитали. Эвакуировать больных ОИЗ за пределы госпитальной базы фронта строго запрещается.
Особенности эвакуации больных ОИЗ заключаются в следующем. Выявленные в подразделениях больные с признаками ОИЗ, независимо от тяжести состояния эвакуируются в мпп (омедб) только санитарными транспортными средствами отдельно от других раненых и больных. Эвакуация больных ОИЗ, в том числе ходячих, попутным транспортом и совместная эвакуация на одном автомобиле больных с различными инфекционными заболеваниями запрещается. При решении вопроса о транспортировке (лежа, сидя) и очередности эвакуации больных ОИЗ (пораженных БО) необходимо учитывать состояние больного и возможность его ухудшения в процессе эвакуации, его высокую степень опасности для окружающих и принять меры безопасности для сопровождающего медперсонала и водителя санитарно-транспортного средства. Эвакуация больного ОИЗ должна производиться бригадой эвакуаторов, состоящей из врача, двух помощников (фельдшер, сестра), знающих требования СПЭР, и шофера. Машина должна быть обеспечена посудой с плотно закрывающейся крышкой для сбора выделений больного, запасом рабочих дезрастворов, медикаментов для оказания неотложной медицинской помощи больному. Автомобиль должен быть герметизирован (липкой лентой, пластырем), окна плотно закрываются. Санитарная машина по возможности не должна останавливаться в пути, заезжать куда-либо и менять маршрут движения. Эвакуаторы и водитель находятся в машине в ПЧО. При подозрении на легочную форму чумы, контагиозную геморрагическую вирусную лихорадку или другое ОИЗ с аэрозольным механизмом передачи используют ПЧО I типа, на холеру – IV типа, дополненный ватно–марлевой повязкой, перчатками, фартуком. В пути следования никто из больных ОИЗ и членов эвакуационной бригады из автомашины не выходят. Приемы пищи и воды ограничиваются на сколько это возможно. Используется возимый запас воды и бортпаек. Употребление их осуществляется с соблюдением всех мер предосторожности. Отправление естественных надобностей эвакуаторами осуществляется только в поле с последующим обеззараживанием дезсредствами. Испражнения и выделения больных ОИЗ собираются и обеззараживаются. После доставки больного по назначению бригада эвакуаторов должна пройти полную санитарную обработку (в приемном отделении, отделении санитарной обработки, санитарном пропускнике). Машина, носилки, другой инвентарь подвергаются заключительной дезинфекции до покидания территории этапа. Выезд машины и бригады эвакуаторов с территории этапа без дезинфекции и санитарной обработки запрещается. Эвакуатор, допустивший аварию во время транспортировки или нарушение правил использования защитной одежды, подвергается изоляции на данном этапе эвакуации. За членами бригады устанавливается медицинское наблюдение в течение срока, равного инкубационному периоду ОИЗ, с которым эвакуировался больной. По решению специалистов эвакуаторы могут подвергаться изоляции на весь срок медицинского наблюдения. При установлении факта применения противником возбудителей опасных инфекций, после эвакуации раненых и больных из мпп, весь его личный состав подвергается карантину на срок максимального инкубационного периода при данной инфекции. В функциональных подразделениях мпп проводится тщательная заключительная дезинфекция. СПЭР работы этапа медицинской эвакуации отменяются решением старшего начальника медицинской службы. Обычно решение об отмене по времени совпадает с предложением о снятии режима карантина (обсервации) с части, которую обеспечивал данный этап. Соблюдение противоэпидемического режима работы различных этапов медицинской эвакуации дает возможность своевременно диагностировать инфекционные заболевания (ОИЗ), локализовать эпидемические очаги и избежать их распространение, исключить занос в войска, вынос (вывоз) из войск, заражение внутри медицинских частей (подразделений) и учреждений. Дата добавления: 2015-02-06 | Просмотры: 3248 | Нарушение авторских прав |