|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
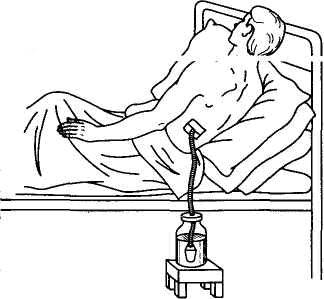
Дренирование плевральной полости. Начинают лечение гнойного плеврита с пункций плевральной полостиНачинают лечение гнойного плеврита с пункций плевральной полости. Пункцию проводят до полного удаления гноя и появления в шприце отрицательного давления (при оттягивании поршня через иглу содержимое не поступает, а при отпускании поршень возвращается в исходное положение). Заканчивают пункцию введением в плевральную полость раствора протеолитических ферментов и антибиотиков. Пункции производят ежедневно. Если первые пункции не дали эффекта, прибегают к активной постоянной аспирации гноя из плевральной полости. В плевральную полость вводят постоянный дренаж. Для этого широким троакаром после надреза кожи скальпелем пунктируют через межреберный промежуток плевральную полость, стилет удаляют, а через трубку троакара в плевральную полость вводят дренажную трубку, после чего трубку троакара также удаляют. Дренажную трубку фиксируют к коже швом или полоской лейкопластыря и подсоединяют к вакуумной системе с постоянным разрежением 50—100 мм вод. ст. за счет водоструйного или электрического отсоса. Гной из плевральной полости удаляется постоянно, благодаря отрицательному давлению листки плевры соприкасаются между собой, склеиваются и гнойная полость ликвидируется. При невозможности обеспечить постоянную аспирацию на конец дренажной трубки надевают клапан из перчаточной резины и помещают его в банку с антисептическим раствором (дренирование по Бюлау). Клапан пропускает из плевральной полости гной, воздух (при пиопневмотораксе), закрывается при отрицательном давлении в плевральной полости и предупреждает поступление воздуха или жидкости обратно в плевральную полость при вдохе.
Дренирование по Бюлау.
Рак лёгкого.
Ежегодно во всем мире умирает около 1 200 000 больных раком легкого. Рак легкого является ведущей причиной смерти среди мужчин и женщин. От рака легкого умирает больше людей, чем от рака толстой кишки, молочной железы и предстательной железы вместе взятых. Самые высокие показатели смертности от рака легкого среди мужчин (более 60 случаев на 100 000 населения) отмечены в странах восточной и центральной Европы. Рак легкого очень редко диагностируется у людей до 40-летнего возраста. Средний возраст выявления рака легкого - 60 лет.
Большинство злокачественных опухолей легких развивается из эпителия бронхов, но они могут возникать и в других местах - трахее, бронхиолах и альвеолах.
Причины рака лёгкого: курение, работа связанная с попаданием в лёгкие при дыхании различной пыли (асбест, уголь), туберкулёз, наследственная предрасположенность. Обычно симптомы рака легкого не появляются до тех пор, пока опухоль не становится распространенной. Однако в некоторых случаях рак легкого выявляется на ранней стадии, но он обнаруживается случайно при обследовании по поводу других заболеваний. Например, опухоль может быть обнаружена во время рентгенографии или компьютерной томографии грудной клетки, бронхоскопии (осмотра бронхов изнутри с помощью специального устройства - бронхоскопа) или цитологического исследования мокроты, выполненных по поводу других причин у больных с заболеваниями сердца, воспалением легких и пр. В зависимости в каком отделе лёгкого располагается опухоль симптомы могут быть разными.
- Длительный не проходящий кашель, возможно с прожилками крови в мокроте. - Боль в грудной клетке, усиливающаяся при глубоком дыхании. - Появление охриплости голоса. - Потеря веса и ухудшение аппетита. - Одышка. - Повторные инфекции в виде бронхита или воспаления легких.
Лечение рака лёгкого комплексное: хирургическое (лоб – или пульмонэктомия), лучевое и химиотерапия.
Уход за больным после торакальной операции носит характер интенсивной терапии в отделении реанимации. Из операционной больного транспортируют на каталке или сразу на функциональной кровати, чтобы избежать лишнего перекладывания. В палате ему подводят увлажненный кислород через носовой катетер, после выхода из наркоза создают положение Фовлера. Сестра следит за пульсом, артериальным и венозным давлением, частотой, ритмом и глубиной дыхания, водным балансом, осуществляет уход за дренажами, отсасывающими устройствами, венозными катетерами. Малейшее нарушение герметичности дренажа ведет к спадению легкого, у больного резко ухудшается состояние, возникает одышка, цианоз; при выпадении дренажа из плевральной полости воздух попадает под кожу, развивается одутловатость лица, шеи, появляется крепитация воздуха в подкожной клетчатке. О таких признаках надо экстренно сообщить врачу. Больному с первых дней проводят массаж конечностей, дыхательную гимнастику, аэрозольные ингаляции. Во время ингаляции больной должен лежать спокойно, на вдохе слегка задерживать дыхание для лучшего всасывания лекарств, выдох делать через нос. Ингаляции служат естественной дыхательной гимнастикой, углубляя дыхание. Одежда больного представляет собой рубашки типа «распашонок», надеваемые спереди назад. Для хорошего откашливания нужно достаточное обезболивание: промедол, фентанил. На 3-й день разрешают садиться с помощью «вожжей», привязанных к спинке кровати, с 4—5-го дня —вставать; при вставании пережимают дренажную трубку. После удаления дренажа больного переводят в общую палату, назначают ЛФК, дозированную ходьбу.
После операций на сердце транспортировка больного в палату реанимации часто производится на управляемом дыхании под наблюдением анестезиолога и сестры-анестезиста. Если больной длительно остается на ИВЛ, надо каждые 30—40 мин отсасывать мокроту и орошать дыхательные пути теплым щелочным раствором. Перед аспирацией мокроты в интубационную трубку закапывают из пипетки по 2—3 мл раствора натрия гидрокарбоната, трипсина и антибиотиков. При операциях с применением АИК после отключения аппарата у больного могут развиться нарушения свертываемости крови, сердечного ритма, недостаточность сердца, фибрилляция и даже остановка сердца. Сестра должна регулярно контролировать пульс, артериальное и венозное давление, температуру тела, содержание в крови гемоглобина, остаточного азота, электролитов, газов, определять почасовый диурез с помощью постоянного катетера. Наблюдение осуществляется с помощью монитора, но обязательно пальпаторное определение пульса, внимательное наблюдение за внешним видом и состоянием больного. В первые 3—5 дней после операции ограничивают объем выпиваемой жидкости в зависимости от степени нарушения кровообращения. Вставать разрешают на 3—4-й неделе, выписывают из стационара через 30—40 дней. Дети первых месяцев жизни, оперированные по поводу врожденных пороков сердца, очень чувствительны к кровопотере: потеря 50 мл крови для новорожденного равносильна потере 1 л крови у взрослого человека. Поэтому сестра должна с особым вниманием следить за отсасывающим аппаратом при наличии дренажа в плевральной полости у ребенка и при угрожающих признаках немедленно вызывать врача. Детей младшего возраста после операции помещают в кислородно-аэрозольную палатку, проводят массаж, лечебную гимнастику. Со вторых суток после операции начинают кормить молочными смесями, до этого дают пить 5 % раствор глюкозы, 0,9 % раствор натрия хлорида.
Хирургические заболевания молочной железы. Мастит — это воспаление молочной железы. Заболеванию подвержены женщины от 15 до 45 лет. Чаще всего мастит связан с кормлением грудью. Самым важным для предупреждения мастита является предупреждение трещин в сосках, правильное сцеживание после кормлений и соблюдение гигиены. При первых признаках нарушения оттока молока (внезапный подъем температуры до 39 градусов, боли и напряжения в молочной железе) необходимо обратиться к врачу, чтобы избежать хирургического вмешательства. Но из-за увеличения активности лимфо — и кровообращения в переходном периоде и различных гормональных нарушений у женщин репродуктивного возраста, наиболее часто болеют маститом с 14 до 18, с 19 до 24 и с 30 до 45 лет. Причиной мастита могут быть любые повреждения на коже груди. Через поврежденную ткань микробы попадают в лимфатические сосуды, а по ним в соединительную ткань молочной железы, что и вызывает ее воспаление.
Возникновение трещин на сосках — это первый опасный сигнал. Далее внезапно могут появиться распирающие боли в молочной железе. В этом случае она набухает, становится плотной, тугой, резко болезненной, кожа краснеет, может возникать озноб и подниматься температура. Это состояние требует немедленного обращения к врачу, потому что если лечение начать сразу, то выздоровление наступит уже через несколько дней.
Ни в коем случае нельзя запускать болезнь или заниматься самолечением. Применяемые при самолечении средства не устраняют причину, вызвавшую воспалительный процесс, и он продолжает развиваться. Тогда на месте уплотнения в груди возникает размягчение, что свидетельствует об образовании гнойника. В этом случае необходима срочная операция, промедление может вызвать серьезные осложнения.
К целях профилактики мастита женщина должна соблюдать правила личной гигиены, и если при осмотре груди она обнаружит на соске трещины, немедленно обратиться к врачу. Также важно лечить кариоз и хронические воспалительные заболевания, например тонзиллит, потому что по кровеносным сосудам микробы могут попасть в ткани молочной железы из очагов воспаления других органов. Лечение мастита
Лечение начинают при первых признаках заболевания. Назначают антибиотики в сочетании с согревающими компрессами на молочную железу (со спиртом или с мазью Вишневского). Лактацию следует подавить. Ребенка кормят сцеженным донорским молоком. При нагноении показано хирургическое вмешательство. Необходимо изолировать мать и ребенка от других родильниц и новорожденных.
Мастопатия - собирательный термин разнообразной патологии молочной железы со сходной клинической симптоматикой. Различают - истинно диффузную или очаговую, фиброзную, фиброзно-кистозную мастопатию; - солитарные кисты молочной железы; - мастодинию или масталгию — болезненные молочные железы; - синдром предменструального напряжения; - хронический мастит; - остаточные явления тупой травмы молочной железы и рубцовые изменения ткани железы после перенесенных операций.
Все виды мастопатии характеризуются триадой местных симптомов: 1 болью в молочных железах, 2 пальпируемыми одиночными или множественным уплотнениями (узлами), 3 выделениями из сосков вне лактационного период. Причем, у одних пациенток преобладает только болевой синдром, у других - только пальпируемые узлы, у третьих — только выделения из сосков на белы во время сна, либо на бюстгальтере.
У женщин, длительно страдающих мастопатией, как правило, наблюдаются невротические, вегетососудистые, гормональные нарушения.
Не вызывая тяжелых расстройств здоровья, мастопатия, тем не менее, часто протекает хронически, годами и ведет к развитию у пациенток состояния хронического стресса и панического страха заболеть раком молочной железы.
Лечение базируется на стандартной схеме: все-виды очаговой мастопатии подлежат оперативному удалению, а все диффузные лечатся, в основном, консервативно.
Фиброаденома — это доброкачественное новообразование (опухоль) молочной железы, которая происходит из клеток молочной железы. Чаще всего встречается обычная (периканаликулярная, интраканаликулярная, смешанная) фиброаденома. Этот тип фиброаденом не перерождается в рак и саркому. Реже встречается филлоидная (листовидная) фиброаденома), которая может перерождаться в саркому. Филлоидную фиброаденому отличает быстрый рост и большие в связи с этим размеры. Основным симптомом фиброаденомы является появление в молочной железе опухоли. как правило, такие опухоли хорошо прощупыатся, легко смещаются в тканях, имеют гладкую поверхностьи достаточно плотные.
В диагностике фиброаденом используется маммография (рентгеновское исследование молочной железы), УЗИ, пункция (биопсия) и конечно же осмотр специалиста (онколога)
Показаниями к удалению фиброаденомы являются: - быстрый рост опухоли (в 2–2.5 раза за 3–4 месяца. В таких случаях речь идет о подозрении на филлоидную опухоль. - большие размеры опухоли (больше 5 см) и связанный с этим косметический дефект. - подозрение на рак молочной железы (подозрение может быть высказано по данным УЗИ, - - -- - --- маммографии, цитологического исследования, осмотра специалиста). - канцерофобия или пожелание женщины
Существует 2 типа операций при фиброаденоме: 1 секторальная резекция (удаление опухоли вместе с сектором молочной железы). Такое оперативное вмешательство выполняется при подозрении на рак. 2 энуклеация — вылущивание опухоли (предполагает удаление только опухоли). Выполняется при отсутствии подозрения на рак молочной железы, така как эта операция не соответствует принципам радикального вмешательства.
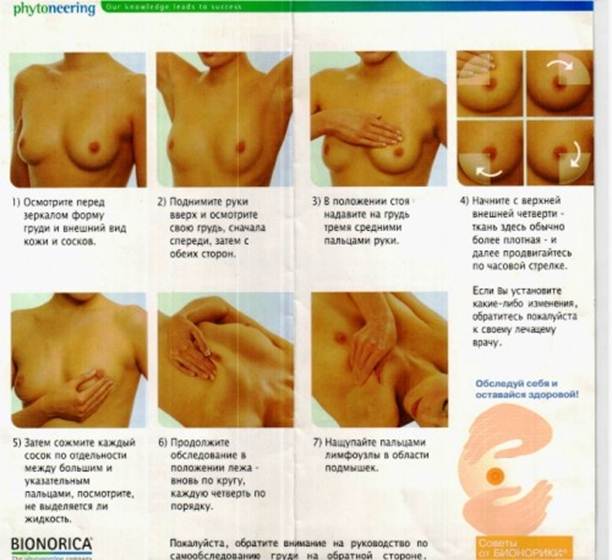
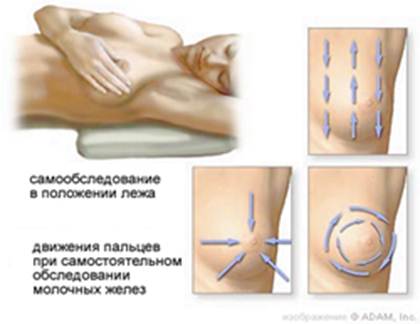
Доклиническое обследование и самообследование молочных желёз.
Дата добавления: 2015-02-06 | Просмотры: 2277 | Нарушение авторских прав |