 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ВВЕДЕНИЕ. (для студентов 6 курса педиатрического факультета)МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ИНФЕКЦИОННОМУ МОНОНУКЛЕОЗУ ЭПШТЕЙН-БАРР ВИРУСНОЙ ЭТИОЛОГИИ У ДЕТЕЙ (для студентов 6 курса педиатрического факультета) Красноярск, 2006
Методические рекомендации по инфекционному мононуклеозу Эпштейн-Барр вирусной этиологии у детей (для студентов 6 курса педиатрического факультета) / Л.А. Гульман, Л.М. Куртасова, А.А. Андреева. – Красноярск: Изд-во «Версо», 2006. – 48с.
Аннотация: в методических рекомендациях представлен собственный материал авторов по особенностям клиники инфекционного мононуклеоза в зависимости от возраста и преморбидного фона; даны критерии определения различных вариантов течения болезни. На основании иммунологических исследований доказана необходимость включения в комплексную терапию больных иммунокорригирующих препаратов. Проведена оценка клинико-иммунологической эффективности кипферона и даны рекомендации по использованию этого препарата для лечения больных инфекционным мононуклеозом в остром периоде заболевания.
Рецензенты: заместитель директора по научной работе ГУ НИИ МПС СО РАМН д.м.н., профессор Смирнова С.В., председатель методической комиссии по педиатрии, д.м.н., профессор Мартынова Г.П.
Утверждено к печати ЦКМС КрасГМА (Протокол №7 от 26.04.06г.)
КрасГМА ВВЕДЕНИЕ Инфекционный мононуклеоз (ИМ) является распространенным инфекционным заболеванием, особенно среди детей. Показатель заболеваемости в 2004 году в России составил 44,7, а в Красноярском крае – 29,8 на 100 тысяч детского населения (Госсанэпиднадзор России). Установлено, что возбудителем инфекционного мононуклеоза в 90% случаев является вирус Эпштейна-Барр. Это ДНК содержащий вирус герпеса человека 4 типа. В исследованиях последних лет были определены 2 штамма вируса Эпштейна – Барр I (А) и II (В). Оба они широко распространены и можно заразиться сразу двумя серотипами. Первичное инфицирование вирусом в 90 – 95% случаев происходит в возрасте 1 – 3 лет [8, 9, 13]. Современные исследования показывают, что клиническая картина инфекционного мононуклеоза может быть вызвана не только вирусом Эпштейна – Барр, но и ВПГ 1 типа, ВГЧ 6, 7 типов, цитомегаловирусом, а также аденовирусами, токсоплазмами и другими микроорганизмами, что подчеркивает важность вопросов дифференциальной диагностики заболеваний, сопровождающихся мононуклеозоподобным синдромом и необходимость верифицирования диагноза серологическими и молекулярно-биологическими методами исследования [7, 10, 13]. В настоящее время инфекционный мононуклеоз рассматривается как заболевание иммунной системы. Активная пролиферация вируса во всех органах, имеющих лимфоидную ткань, приводит к структурным изменениям, затрагивающим все звенья иммунной системы. Иммунные нарушения при ИМ носят комбинированный характер, они касаются как клеточного, так и гуморального звена и вероятно являются причиной длительного и негладкого течения болезни [9, 11, 14]. Поэтому возникает вопрос о совершенствовании этиопатогенетической терапии, а именно, об использовании иммуномодуляторов при лечении больных инфекционным мононуклеозом. В данных методических рекомендациях представлена клиническая характеристика острого периода ИМ, его особенности в зависимости от возраста и преморбидного фона детей. Особое внимание уделено течению болезни, установлению причин длительного и негладкого течения инфекционного мононуклеоза, а также разработке вопросов терапии.
КЛИНИКА И ВАРИАНТЫ ТЕЧЕНИЯ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА ЭПШТЕЙН-БАРР ВИРУСНОЙ ЭТИОЛОГИИ У ДЕТЕЙ Нами проведено изучение клиники, вариантов течения, причин формирования длительного негладкого течения ИМ у 143 больных, находящихся на лечении в МУЗ ГК ДИБ № 1 с диагнозом «Инфекционный мононуклеоз Эпштейн-Барр вирусной этиологии». Диагноз верифицирован методом ПЦР. В остром периоде ИМ положительный результат на ДНК ВЭБ в лимфоцитах крови был получен у 82,7%, слюне у 81,2%. Специфические антитела к ВЭБ были выявлены у 92,5%. Все серопозитивные пациенты имели маркеры острой ВЭБ-инфекции (IgM VCA «+», IgG EA «-», IgG EBNA-1 «-»). Среди больных 51,7% были дети в возрасте 1-3 лет, 23,7% - дети 4-6 лет и 24,4% - дети 7-14 лет (Рис.1.). Мальчики болели почти в 2 раза чаще чем девочки (Рис.2.)
Рис. 1. Распределение наблюдаемых больных по возрастным группам.
Рис. 2. Распределение наблюдаемых больных по полу.
Обращает на себя внимание, что среди больных ИМ был большой процент детей с отягощенным преморбидным фоном: часто болеющие дети – 38%, последствия ППЦНС – 35%, аллергические заболевания – 21,4%, хронический аденоидит - 20,2%, паразитарные инвазии – 17,8%, хронические заболевания желудочно-кишечного тракта – 17,8%. Характер развития инфекционного мононуклеоза был различным. У 2/3 наблюдалось острое начало болезни с подъема температуры до фебрильных цифр, появления симптомов интоксикации и в течение 3-х дней развивался весь симптомокомплекс ИМ. У 1/3 больных инфекционный мононуклеоз начинался постепенно с появления субфебрильной температуры, слабо выраженной интоксикации, затем постепенно присоединялись и другие клинические симптомы, и разгар болезни приходился на 6 – 7 день. Необходимо отметить, что в 15% случаев инфекционному мононуклеозу непосредственно предшествовали другие заболевания – отиты, бронхиты, респираторные вирусные инфекции, кишечные инфекции. В этих случаях на фоне течения острого инфекционного заболевания отмечался новый подъем температуры, появлялась заложенность носа, синдром тонзиллита, гепатоспленомегалия, увеличивались шейные группы лимфатических узлов. В анализе периферической крови происходила смена нейтрофилеза с палочкоядерным сдвигом на лимфомоноцитоз и появлялись атипичные мононуклеары. Наиболее типичными жалобами больных были: повышение температуры, недомогание, боли в горле, увеличение шейных лимфатических узлов, заложенность носа, храпящее дыхание во сне. В результате проведенных клинических исследований установлено, что инфекционный мононуклеоз характеризовался набором ярких клинических симптомов. У всех больных повышалась температура от субфебрильных до высоких цифр (39° - 40°С). Продолжительность лихорадки колебалась от 5 до 10 дней. Всегда развивался тонзиллофарингит. Отмечалась умеренная гиперемия слизистой ротоглотки, бугристость задней стенки глотки. Лакунарный тонзиллит диагностирован у 68% больных, пленчато-некротический – у 18,5%, катаральный – у 13,2%. Длительность периода наложений составляла от 3 до 9 дней. У 70% больных было затруднено носовое дыхание. Дети дышали открытым ртом, появлялось храпящее дыхание во сне, голос приобретал гнусавый оттенок. В 65,6% случаев наблюдалась пастозность лица и отечность век. Лимфопролиферативный синдром, как один из характерных признаков заболевания выявлен у всех наблюдаемых детей. При этом у 56% больных отмечалась генерализованная лимфаденопатия с вовлечением в процесс 5-6 групп лимфатических узлов. У остальных увеличивались только шейные лимфатические узлы (тонзиллярные 3-4 см, передне и задне-шейные в виде конгломератов 5х6 см с пастозностью клетчатки вокруг). Постоянным симптомом заболевания являлась гепатомегалия – 91% ±2,67. Размеры печени увеличивались от 2 до 6 см по сравнению с нормой. В то же время желтушность кожи и склер выявлена только у 1 больного. Увеличение размеров селезенки отмечалось у 78,7%±3,85 детей (от 1 до 5-6 см ниже края реберной дуги). Как правило, паренхиматозные органы имели мягко-эластическую консистенцию и оставались безболезненными. Следует отметить, что в 18,9% случаев на 3-5 дни болезни появлялась экзантема; сыпь была ярко-розовой, пятнисто-папулезной, средних размеров и сохранялась 5 – 7 дней. А 20% больных жаловались на боли в животе. Характерные гематологические изменения, регистрируемые при ИМ (увеличение в периферической крови количества одноядерных элементов, качественное изменение мононуклеаров), в настоящее время рассматриваются как специфическая ответная реакция иммунной системы организма на внедрение возбудителя [15]. Так, было обнаружено увеличение абсолютного числа лейкоцитов периферической крови до 13,69±0,63; лимфомоноцитоз составлял 60,9%±1,0, атипичные мононуклеары - 18,1%±0,7, СОЭ – от 20 до 30 мм/час. Таким образом, основные клинические симптомы острого периода ИМ и изменения в гемограмме соответствуют описаниям в литературе и не претерпели каких-либо изменений [7, 8, 13]. При постановке клинического диагноза мы использовали принцип классификации А.А. Колтыпина, то есть определяли тип, тяжесть и течение болезни. К типичным формам заболевания относили такие случаи, при которых отчетливо выявлялись основные симптомы ИМ – лихорадка, увеличение лимфатических узлов, поражение рото- и носоглотки, гепато- и спленомегалия и характерные изменения в периферической крови. Так как обследование в очаге контактных нами не проводилось, наличия атипичных форм не было выявлено. Тяжесть заболевания мы определяли с учетом характера ведущих симптомов, степени выраженности лимфопролиферативного синдрома, характера поражения ротоглотки и носоглотки, размеров печени и селезенки, сочетанности поражения органов и на основании гематологических изменений. Наиболее часто у больных отмечались среднетяжелые формы – 79%. Тяжелые и легкие варианты встречались в 12,5% и 8,39% соответственно (Рис.3.). На тяжесть заболевания неблагоприятное влияние оказывал отягощенный преморбидный фон (предрасполагал к развитию более тяжелых вариантов болезни). Так, среди тяжелых и среднетяжелых форм заболевания дети с отягощенным преморбидным фоном выявлялись в 4,6 (р<0,001) и 3, 6 (р<0,005) раза чаще, чем среди легких форм соответственно.
Рис.3. Распределение наблюдаемых больных по тяжести заболевания. Легкие формы инфекционного мононуклеоза характеризовались коротким лихорадочным периодом (достоверно меньшим по сравнению со среднетяжелыми и тяжелыми формами, р<0,001). Причем температура тела на протяжении всего периода заболевания оставалась на субфебрильных цифрах (37,57±0,07 °С) (таб.2.). У всех детей с легкой формой ИМ отмечались проявления тонзилофарингита. У 1/3 больных тонзиллит протекал без наложений на миндалинах. У остальных больных легкой формой ИМ имела место лакунарная ангина. Следует отметить, что один из постоянных признаков заболевания – затруднение носового дыхания встречался менее чем у половины больных легкой формой ИМ. Образование «пакетов» шейных лимфатических узлов с изменением конфигурации шеи у данных больных не выявлялось, а генерализованная лимфаденопатия была достоверно реже по сравнению с тяжелой (р<0,01) и среднетяжелой (р<0,01) формами болезни (таб.1.). Размеры печени составляли у большинства больных 1/3 х 2 (4) см х 2 (4)см, селезенки - +1 (3)см из под края реберной дуги, максимально увеличиваясь на второй неделе заболевания. При этом паренхиматозные органы оставались мягко-эластичными и безболезненными при пальпации.
Таблица 1. Характеристика симптомов ИМ в зависимости от тяжести (Р±m)
Примечание: р1 – достоверность различий между легкой и среднетяжелой формами; р2 – достоверность различий между легкой и тяжелой формами; р3 – достоверность различий между среднетяжелой и тяжелой формами.
При среднетяжелой форме заболевания продолжительность периода лихорадки была достоверно выше, чем при легкой (р<0,001) и ниже, чем при тяжелой (р<0,001) формах болезни (таб.2.). У большинства больных изменения на миндалинах носили характер лакунарной ангины. Однако, у 18,5% детей ангина была пленчато-некротической. Длительность ангинозного периода составляла 7,25±0,21 дней, что достоверно дольше, чем при легкой форме болезни. Выраженное затруднение носового дыхания, «храпящее» дыхание во сне был одним из постоянных симптомов у детей со среднетяжелой формой ИМ. У 76% больных среднетяжелой формой ИМ шейные лимфатические узлы образовывали «пакеты» размером от 4,0х4,0 см до 6,0х7,0 см, изменяя конфигурацию шеи. При этом лимфатические узлы оставались как правило мягко-эластичными, чувствительными при пальпации, без местных признаков воспаления. Генерализованная лимфаденопатия с вовлечением в процесс 5-6 групп лимфатических узлов отмечалась более чем у половины наблюдаемых детей. У большинства больных значительно увеличивались размеры печени и к концу первой недели она определялась - 1/3 – 1/2 х 4 (6) см х 4 (6) см, селезенка на 3 - 5 см выступала из под края реберной дуги (таб.1.). Таблица 2. Клинические симптомы ИМ в зависимости от тяжести (M ± m)
Примечание: 1-2 – достоверность различий между легкой и среднетяжелой формами; 1-3 – достоверность различий между легкой и тяжелой формами; 2-3 – достоверность различий между среднетяжелой и тяжелой формами.
Тяжелые формы инфекционного мононуклеоза характеризовались острым началом заболевания и быстрым нарастанием симптомов. Уже в первые дни болезни у 85% человек симптомы интоксикации были выражены максимально. Температура тела повышалась до 39 - 40°С, не снижалась под действием жаропонижающих средств. Длительность лихорадки составляла 10,1±0,61 дней (таб.2.). К третьему дню болезни у 2/3 больных было значительно затруднено или отсутствовало носовое дыхание, выражено «храпящее дыхание» и сильные боли в горле при глотании. У каждого 5 больного в этой группе с первых дней болезни отмечались боли в животе. Проявления тонзилофарингита отмечались у всех обследованных детей. Следует отметить, что у 27,7% больных с тяжелой формой ИМ наложений на миндалинах не выявлялось. Однако, у каждого 3 больного развился пленчато-некротический тонзиллит. Образование «пакетов» шейных лимфатических узлов с изменением конфигурации шеи выявлялось у большинства наблюдаемых детей (таб.1.). Размеры «пакетов» лимфатических узлов составляли от 4х5 см до 6х7 см. Увеличение размеров печени и селезенки имело место у всех больных тяжелой формой инфекционного мононуклеоза. При этом паренхиматозные органы у 2/3 больных были плотно-эластическими и чувствительными при пальпации. Показатели гемограммы существенно различались в зависимости от степени тяжести ИМ (таб.3,4.). Таблица 3. Показатели гемограммы, в зависимости от тяжести ИМ (Р±m)
Примечание: р1 – достоверность различий между легкой и среднетяжелой формами; р2 – достоверность различий между легкой и тяжелой формами; р3 – достоверность различий между среднетяжелой и тяжелой формами.
Таблица 4. Изменение количества лейкоцитов периферической крови и СОЭ в зависимости от тяжести ИМ (М±m)
Примечание: 1-2 – достоверность различий между легкой и среднетяжелой формами; 1-3 – достоверность различий между легкой и тяжелой формами; 2-3 – достоверность различий между среднетяжелой и тяжелой формами Так, было обнаружено, что увеличение абсолютного числа лейкоцитов периферической крови у детей с легкой формой ИМ достоверно ниже по сравнению с тяжелыми (р<0,001) и среднетяжелыми (р<0,001) вариантами болезни (таб.4.). Тяжелые формы инфекционного мононуклеоза отличались максимально выраженными изменениями показателей гемограммы (процент атипичных мононуклеаров и лимфомоноцитоз были достоверно выше по сравнению с легкими и среднетяжелыми вариантами болезни (таб.3.). При изучении возрастных особенностей, было установлено, что у детей раннего возраста лихорадочный период был достоверно более коротким по сравнению со средней (р<0,05) старшей возрастной группой (р<0,001). Явления тонзилофарингита отмечались в каждой возрастной группе, однако у детей 1 – 3 лет тонзиллит, как правило, носил лакунарный характер; у них в 2 раза чаще встречался тонзиллит без наложений (р<0,05). Кроме того, в группе детей 1 – 3 лет ИМ протекал с более выраженным лимфопролиферативным синдромом (достоверно чаще выявлялись генерализованная лимфаденопатия, образование «пакетов» шейных лимфатических узлов и спленомегалия), тогда как в старшей возрастной группе были более значительными проявления тонзиллита (достоверно чаще тонзиллит носил пленчато-некротический характер, период наложений был более длительным). Статистически достоверных различий между тяжестью ИМ и возрастом наблюдаемых детей выявлено не было. В остром периоде ИМ в 28,6% случаев развивались осложнения. Согласно проведенным исследованиям у 5 детей (3,4%) выявлялись гнойно-септические осложнения. К ним мы отнесли – гнойный шейный лимфаденит у 1 больного и перитонзиллит у 4 больных. Значительно чаще встречалось поражение сердечно-сосудистой системы – у 25% больных, которое характеризовалось развитием инфекционной кардиопатии. Выявленные нами осложнения встречались только у больных среднетяжелыми (23%) и тяжелыми (83,3%) формами ИМ. Инфекционная кардиопатия наиболее часто выявлялась у детей старшего возраста – 44,4%±8,2, что в 2 раза чаще, чем в группе детей 1 – 3 лет (22,2%±6,8) (р<0,05). Кроме того, инфекционная кардиопатия чаще встречалась у детей с тяжелой формой ИМ Обратная динамика симптомов острого периода заболевания зависела от тяжести инфекционного мононуклеоза и характеризовалась прежде всего купированием симптомов интоксикации, синдрома тонзиллита, улучшением носового дыхания, уменьшением размеров периферических лимфатических узлов, печени и селезенки, и нормализацией показателей гемограммы. Но обращает на себя внимание факт, что на момент выписки из стационара только 52 ребенка (36,3%) не имели клинических проявлений заболевания. В 63,7% случаев полного клинического выздоровления к моменту выписки не произошло. У этих детей выявлялись определенные клинические симптомы болезни (Рис.4.).
Рис. 4. Остаточные клинические симптомы при выписке больных. Полученные данные диктовали необходимость дальнейшего наблюдения за больными для определения возможных вариантов течения ИМ.
ВАРИАНТЫ ТЕЧЕНИЯ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА ВЭБ-ЭТИОЛОГИИ У ДЕТЕЙ
Менее изученным при ИМ является вопрос о характере и продолжительности течения болезни. Следует признать, что до сих пор не определены сроки клинического выздоровления, критерии и варианты острого, затяжного, хронического течения, а также различия хронического течения и длительной персистенции вируса. По данным Родионовой О.В. и соавт. (2000) у больных с клиникой хронического инфекционного мононуклоза на фоне длительной субфебрильной температуры, повторных симптомов тонзиллита и синдрома хронической усталости имеют место чрезмерно высокие титры антител к капсидному и раннему антигенам ВЭБ при отсутствии антител ко всем известным нуклеарным антигенам. Они также отмечают, что рецидивы ИМ, проявляющиеся возвратом клинических симптомов болезни спустя 1 – 2 месяца после перенесенного заболевания «вероятно, возможны, но наблюдаются очень редко…а оживление некоторых симптомов ИМ в периоде реконвалесценции под влиянием присоединения респираторной инфекции, является поводом для ошибочной диагностики хронического или рецидивирующего течения ИМ». В работах Ивановой В.В., и соавт. (НИИДИ, 2004) также указывается несколько вариантов исхода острого инфекционного процесса при ИМ: выздоровление; бессимптомное вирусоносительство или латентная инфекция; хроническая инфекция: а) рецидивирующий ИМ; б) хроническая активная ВЭБ инфекция по типу хронического инфекционного мононуклеоза; в) генерализованная форма хронической активной ВЭБ инфекции с поражением ЦНС, миокарда, почек и др.; с) стертые или атипичные формы ВЭБ инфекции. По данным Помогаевой А.П. и соавт. (2004) вариантами течения ИМ являются осложненное, неосложненное и рецидивирующее. Тимченко В.Н. и соавт. (2003) выделяют гладкое и негладкое (с осложнениями, наслоением вторичной инфекции, с обострениями хронических заболеваний). Таким образом, факт затяжного и хронического течения ИМ имеет место быть, но четких критериев определения этих вариантов и причин их развития до сих пор нет. Поэтому мы целенаправленно изучали не только клинические проявления болезни в острый период, но и проводили клинико-лабораторный мониторинг с использованием серологических (ИФА) и молекулярно-биологических (ПЦР) методов исследования в периоде ранней реконвалесценции и катамнезе через 3, 6, и 12 месяцев. Первый осмотр через 4 недели после выписки из стационара выявил следующее: у наблюдаемых детей (143 чел.) достаточно часто встречалась гепатомегалия – 32%±3,9, реже спленомегалия - 16%±3,0, у 18%±3,21 сохранялась генерализованная лимфаденопатия и у 17%±3,14 определялись увеличенными избирательно шейные группы лимфатических узлов. Только у 23,7% больных купировались все клинические симптомы заболевания. Проведенный через 3 месяца после выписки из стационара клинико-серологический мониторинг показал, что выздоровление с полным купированием клинических симптомов, нормализацией показателей гемограммы и отсутствием маркеров острой ВЭБ-инфекции (IgM VCA «-») отмечено у 40% больных. Мы сочли возможным расценить это как острое гладкое течение ИМ. Такой вариант течения наблюдался у детей средней и старшей возрастной группы. В 60% случаев полного выздоровления через 3 месяца не произошло. В этой группе либо сохранялись отдельные клинические симптомы заболевания (генерализованная лимфаденопатия, гепатомегалия, затруднение носового дыхания, повышенная утомляемость), либо развивались обострения ИМ (23,8%), что диктовало необходимость дальнейшего наблюдения за этими детьми. При проведении серологических исследований у всех детей этой группы выявлялись маркеры активной ВЭБ-инфекции (IgM VCA «+»). В то же время тест на ДНК ВЭБ в ПЦР оказался положительным только у 1 (6,66%) ребенка из числа обследованных в данный период наблюдения. Через 6 месяцев наблюдения мы получили следующие данные: выздоровление наступило у 62,8%. Причем, выздоровели в первые 3 месяца 40% (острое течение), а через 6 месяцев еще 22,8% детей. В этих случаях мы диагностировали затяжное течение ИМ. При этом, у 1/3 больных имело место непрерывное затяжное течение ИМ с выздоровлением через 6 месяцев, а у 2/3 было затяжное течение с рецидивами, которые возникали через 3 – 4 месяца после острого периода. Кроме того, на данном этапе исследования у 3-х больных были выявлены латентные формы затяжного течения (клинические симптомы заболевания отсутствовали, а в сыворотке крови определялись IgM VCA «+»). И в 2 случаях имела место длительная персистенция вируса (отсутствовали клинические проявления заболевания, при серологическом исследовании в сыворотке крови определялись только IgG NA-1 «+», тест на ДНК ВЭБ в лимфоцитах крови оставался положительным). В течение данного периода наблюдения у 20% детей впервые сформировались аденоидные вегетации в носоглотке, а 25,7% из наблюдаемых нами детей составили группу часто и длительно болеющих респираторными инфекциями (ЧБД). Проведенный клинико-серологический мониторинг в катамнезе через 12 месяцев показал следующее. К этому времени клиническое выздоровление имело место у 62,8% больных. А у 31,3% больных оставались определенные клинические симптомы заболевания и определялись IgM VCA «+», либо выявлялись только маркеры активной ВЭБ-инфекции в сыворотке крови. Эти случаи мы трактовали как хроническое течение ИМ (непрерывное, рецидивирующее или латентное) (Рис.5.). В 5,7% имела место длительная персистенция вируса (тест на ДНК ВЭБ в лимфоцитах крови оставался положительным в течение 12 месяцев). При этом клинические проявления заболевания отсутствовали, а при серологическом исследовании в сыворотке крови определялись только IgG NA-1 «+».
Таким образом, комплексное обследование детей, перенесших ИМ, включающее клинические, серологические, молекулярно-биологические методы исследования позволило выявить различные варианты течения болезни по длительности (острое, затяжное, хроническое) и характеру (непрерывное, рецидивирующее, латентное), и разработать критерии их диагностики. Острое течение ИМ: ö Исчезновение клинических симптомов острого периода ИМ в первые 3 месяца от начала заболевания. ö Отсутствие маркеров активной ВЭБ-инфекции через 3 месяца от начала заболевания (IgM VCA «-»). Затяжное течение ИМ: ö Длительность заболевания от 3 до 6 месяцев. ö Наличие клинических симптомов ИМ – лимфаденопатия, гепатомегалия, затруднение носового дыхания, астено-вегетативный синдром на протяжении 3 - 6 месяцев. ö При проведении серологических исследований выявление в сыворотке крови маркеров активной ВЭБ-инфекции (IgM VCA «+»). Хроническое течение ИМ: ö Длительность заболевания более 6 месяцев. ö Наличие клинических симптомов ИМ – лимфаденопатия, гепатомегалия, затруднение носового дыхания, астено-вегетативный синдром более 6 месяцев. ö При проведении серологических исследований выявление в сыворотке крови маркеров активной ВЭБ-инфекции (IgM VCA «+»). Рецидивирующее течение ИМ: ö Возникновение вновь, (после полной нормализации самочувствия и купирования проявлений болезни), симптомов интоксикации, синдрома тонзиллита, значимое увеличение шейных групп лимфатических узлов, гепатоспленомегалия, появление атипичных мононуклеаров в периферической крови. Длительность ремиссии может составлять 1 – 3 месяца. ö При серологическом обследовании в сыворотке крови выявление маркеров реактивации ВЭБ-инфекции (IgM VCA «+», IgG NA-1 «+», IgG EA «+»). Латентное течение ИМ: ö При отсутствии клинических симптомов заболевания в сыворотке крови выявляются маркеры активной ВЭБ-инфекции (IgM VCA «+»). Длительная персистенция вируса: ö Отсутствие клинических симптомов заболевания. ö При серологическом исследовании в сыворотке крови определяются только IgG NA-1 «+». ö Тест на ДНК ВЭБ в лимфоцитах крови положительный.
Необходимо отметить, что хроническое течение ИМ встречалось только у детей раннего и среднего возраста. Причем, детей в возрасте 1 – 3 лет было в 5 раз больше (р<0,01). Напротив, острое гладкое течение ИМ наблюдалось в основном в группе 7 – 14 лет. Кроме того, на формирование затяжного и хронического течения существенное влияние оказывали сроки госпитализации больных в стационар и преморбидный фон ребенка. Так, у детей с затяжным течением ИМ в 2/3 случаев имело место позднее поступление в стационар и в 87,5% случаев выявлялись факторы, отягощающие преморбидный фон. У детей с хронической формой ИМ позднее поступление в стационар отмечалось в 80% случаев и у всех выявлялись факторы, отягощающие преморбидный фон. Как правило, затяжное и хроническое течение ИМ было негладким с наслоением интеркуррентных заболеваний. Особенно часто в этих случаях развивались респираторные вирусные инфекции (при затяжном течении – 62,5%, при хроническом – 50%) или обострение хронической ЛОР - патологии (при затяжном – 25%, при хроническом – 37,5%). Почти половина детей (42,8%) составили группу часто и длительно болеющих респираторными инфекциями (ЧБД). Для выяснения причин негладкого течения ИМ проводилось изучение показателей иммунного статуса детей в остром периоде и периоде ранней реконвалесценции. Результаты проведенных исследований установили, что общей закономерностью иммунологических изменений у детей всех возрастных групп в остром периоде ИМ являлось на фоне высокого содержания лейкоцитов периферической крови увеличение абсолютного числа лимфоцитов и их процентного содержания по сравнению с параметрами контрольной группы. Изучение фенотипического спектра лимфоцитов крови позволило выявить статистически значимое повышение количества зрелых Т-лимфоцитов (СD3+), выраженное снижение процентного содержания СD4+ - клеток на фоне повышения абсолютного числа СD8+ - лимфоцитов. Нарушение соотношения СD4+/ СD8+ - клеток в крови приводило к резкому падению ИРИ, что отражало понижение функциональной активности Т-клеточного звена иммунитета. Кроме того, в остром периоде болезни отмечалось увеличение числа клеток, экспрессирующих СD19 – антиген. Исследование фагоцитарной активности нейтрофильных гранулоцитов у пациентов всех возрастных групп обнаружило уменьшение количества активно «работающих» нейтрофилов крови и снижение их поглотительной способности. Реакция гуморального звена иммунитета во всех возрастных группах характеризовалась повышением концентрации IgM, IgG, IgE в сыворотке крови по сравнению с показателями контрольной группы, кроме того, у детей раннего возраста было выявлено статистически значимое снижение содержания IgA в сыворотке крови относительно контрольных величин. Изменения иммунологических параметров в разных возрастных группах носили стойкий характер, не восстанавливаясь в периоде реконвалесценции, что являлось причиной развития негладкого течения ИМ. Наиболее глубокие нарушения иммунного статуса обнаружены у больных младшей возрастной группы. В периоде реконвалесценции выявлено снижение количества лейкоцитов в периферической крови относительно параметров, зафиксированных в острый период заболевания. Абсолютное число лимфоцитов и их процентное содержание оставались достоверно более высокими по сравнению с показателями контрольной группы. У детей всех возрастных групп в данный период наблюдения сохранялись достоверные различия абсолютного и процентного содержания СD3+, СD4+, СD8+ - клеток по отношению к параметрам контроля, оставался низким иммуно-регуляторный индекс. Кроме того, у детей раннего возраста, при проведении иммунологических исследований в периоде реконвалесценции обнаружено еще большее повышение абсолютного количества СD19+ - лимфоцитов и их процентного содержания по сравнению с параметрами, установленными в остром периоде заболевания и показателями контрольной группы. В данный период исследования у детей всех возрастных групп количество активно фагоцитирующих нейтрофилов крови не восстанавливалось до уровня контрольной группы и сохранялась пониженной их поглотительная способность. При оценке гуморального звена иммунитета у детей 1 – 3 лет обнаружено, что уровень IgA практически не менялся относительно параметров, зарегистрированных в остром периоде (0,77±0,06; 0,73±0,05 соответственно) и оставался достоверно более низким по сравнению с показателями контроля. В то же время концентрации IgM, IgG и IgE в сыворотке крови у детей раннего возраста сохранялись на высоком уровне по сравнению с контрольной группой. В группе детей 4 – 6 лет в периоде реконвалесценции выявлено снижение уровня изотипов А, М, E иммуноглобулинов по сравнению с показателями, полученными в остром периоде болезни, однако их концентрация достоверно превышала уровень контрольной группы, кроме того, в периоде реконвалесценции отмечалось еще большее увеличение концентрации иммуноглобулина IgG в сыворотке крови по сравнению с острым периодом болезни и показателями контрольной группы. У детей старшего возраста отмечалось статистически значимое повышение концентрации IgA, IgM, IgG в сыворотке крови по сравнению с показателями контрольной группы, содержание IgE находилось на уровне, достоверно более низком, чем в остром периоде заболевания и практически не отличалось от контрольных величин. Принимая во внимание особенности клиники и течения ИМ у детей, а именно склонность к длительному и негладкому течению, результаты исследований иммунного статуса, свидетельствующие о глубоких и стойких нарушениях всех звеньев иммунной системы, можно констатировать, что больные ИМ нуждаются в иммунокорригирующей терапии.
Дата добавления: 2015-02-06 | Просмотры: 1517 | Нарушение авторских прав |
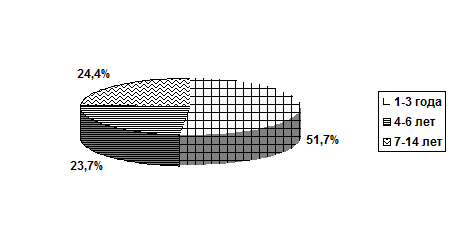
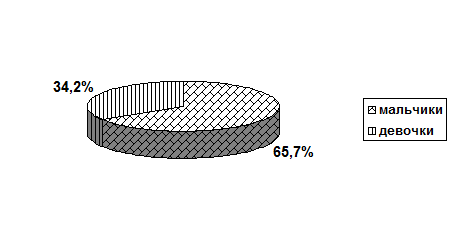
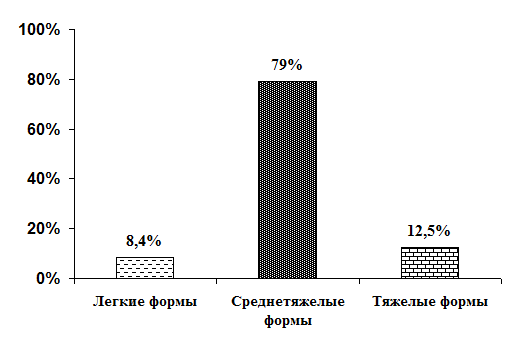
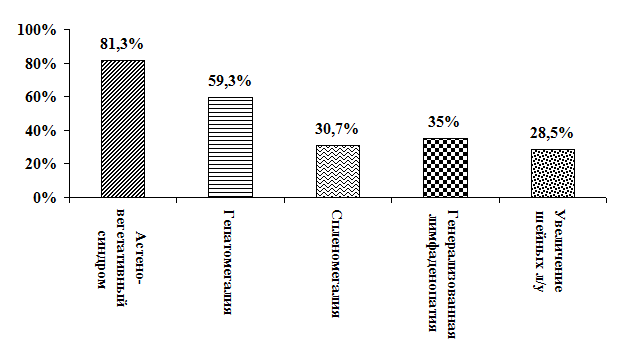
 Рис.5. Варианты течения ИМ у наблюдаемых детей.
Рис.5. Варианты течения ИМ у наблюдаемых детей.