|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Оказание помощи пострадавшим при клинической смертиПонятие о клинической смерти и показания к проведению сердечно-легочной реанимации. Тяжелые травмы, вдыхание ядовитых газов или воздуха с малым содержанием кислорода, поражение электрическим током и другие причины могут привести к смерти пострадавшего, которая в первые минуты носит обратимый характер и называется клинической или мнимой. Наиболее достоверными признаками клинической смерти являются: отсутствие сознания; отсутствие дыхания; отсутствие пульсации крупных артерий; расширенные зрачки, не реагирующие на свет. Наряду с указанными признаками отмечаются бледность или синюшность кожи и слизистых оболочек, общее расслабление мышц, уменьшение кровотечения из ран и др. При отсутствии в течение ближайших 3-5 минут необходимой помощи в коре головного мозга наступают необратимые изменения и в дальнейшем развивается биологическая, истинная смерть. Оказывающий помощь должен свободно владеть методами оценки состояния пострадавшего. При наличии дыхания видны дыхательные движения грудной клетки (живота), ухом слышны дыхательные звуки, кожей щеки ощущается струя выдуваемого воздуха. Остановке дыхания может предшествовать так называемое агональное дыхание, которое не обеспечивает необходимой вентиляции легких. Оно проявляется в виде судорожных дыхательных движений с большой амплитудой, коротким максимальным выдохом с частотой 2-6 дыхания в минуту, или редким поверхностным дыханием с малой амплитудой дыхательных движений. Пульс обычно определяют на сонной артерии, располагая плашмя 2-3 пальца на боковой поверхности шеи. Пульсацию бедренной артерии можно определить в паховой области. Расширение зрачков и отсутствие реакции сужения их на свет возникает после прекращения кровообращения. В нормальном состоянии при освещении глаз светом зрачки довольно активно суживаются. Естественно, что не все указанные признаки появляются одновременно, но достаточно отсутствия пульсации на крупных сосудах или вышеуказанных нарушений дыхания, чтобы приступить к проведению сердечно-легочной реанимации (оживлению). Сердечно-легочная реанимация. Мероприятия сердечно-легочной реанимации проводят в следующим порядке (Рис. 5): восстановление проходимости дыхательных путей; искусственная вентиляция легких (ИВЛ); искусственное кровообращение путем наружного массажа сердца. Реанимация, начатая в первые три минуты после остановки кровообращения, дает положительные результаты в 15-18 раз чаще, чем в последующие 1-2 минуты. Восстановление проходимости верхних дыхательных путей – важная задача, без выполнения которой бесполезно проведение реанимации.
Рис. 5
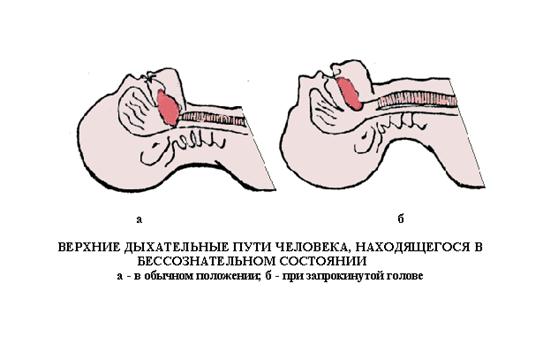
Остановка дыхания у пострадавшего в бессознательном состоянии обычно бывает вызвана закупоркой дыхательных путей корнем языка (особенно при наклоне головы вперед) или инородными телами (пыль, рвотные массы, кровь и др.). При обнаружении такого пострадавшего следует немедленно восстановить проходимость его дыхательных путей, для чего необходимо: запрокинуть голову назад и при необходимости, выдвинуть вперед нижнюю челюсть; очистить рот и глотку от инородного содержимого. При запрокидовании головы (Рис. 6) вследствие натяжения тканей корень языка отходит от задней стенки глотки, рот открывается. Если он не открывается, надавливают на подбородок пострадавшего. Чтобы убедиться в восстановлении проходимости дыхательных путей, в них вдувают воздух по одному из описанных ниже методов ИВЛ. Если грудная клетка не расширяется, необходимо дополнительно выдвинуть вперед нижнюю челюсть, используя так называемый тройной прием (Рис. 7) при котором голова пострадавшего охватывается двумя ладонями и запрокидывается назад. При этом вторым и пятым пальцами, размещенными под углами нижней челюсти, выдвигает ее вперед, а первыми пальцами, упираясь в подбородок, открывают рот. Менее удобно выдвижение нижней челюсти одной рукой (Рис. 7).
Рис. 6
Рис. 7
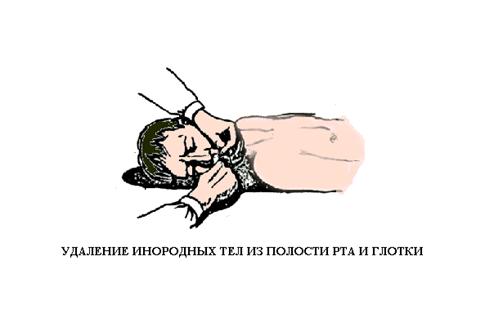
При наличии во рту инородного содержимого голову пострадавшего поворачивают в сторону, открывают рот и одним или двумя пальцами обернутыми тканью, очищают рот и глотку (Рис. 8).
Рис. 8
Жидкость из ротовой полости лучше удалять, подводя под ближайшее плечо пострадавшего свое колено и повернув его голову в сторону противоположную. Повторное безуспешное вдувание воздуха заставляет предположить наличие инородного тела в области голосовой щели. Для его удаления наносят 3-5 ударов основанием ладони в межлопаточную область или производят толчок ладонью в подложечное пространство в сторону диафрагмы (Рис. 9).
Рис. 9
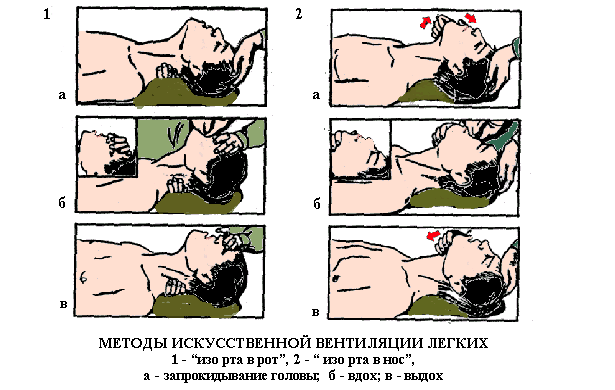
Приемы восстановления проходимости дыхательных путей необходимо использовать даже в тех случаях, когда нет возможности уложить пострадавшего на спину, например, в тесной выработке, в завале. При подозрении на повреждение шейного отдела позвоночника запрокидывание головы недопустимо. Ей придают среднее положение между разгибанием и сгибанием, выдвигают вперед нижнюю челюсть и проводят ИВЛ. Искусственная вентиляция легких (ИВЛ) проводится в тех случаях, когда пострадавший не дышит или у него редкое, судорожное (агональное) дыхание. Для быстрого восстановления дыхания используют методы ИВЛ с активным вдуванием (“изо рта в рот”, “ изо рта в нос”, через S- образный воздуховод), что позволяет вводить в легкие пострадавшего в среднем 800-1000 мл воздуха, который по содержанию кислорода (16-18%) вполне пригоден для ИВЛ в ситуациях “высшей срочности”. Ручные методы ИВЛ, наиболее эффективным из которых является метод Сильвестра, могут быть использованы как исключение. Метод “ изо рта в рот” (Рис. 10) заключается в следующем: пострадавшего укладывают на спину и становятся на колени сбоку у его головы; восстанавливают проходимость дыхательных путей; сделав глубокий вдох и зажав нос пострадавшего пальцами, лежащей на лбу руки, охватывают своими губами область раскрытого рта и вдувают воздух в дыхательные пути пострадавшего, наблюдая за движением грудной клетки. При утечке воздуха через нос или углы рта передняя стенка грудной клетки или не движется, или смещается кверху незначительно; отводят свое лицо в сторону, продолжая удерживать голову пострадавшего в запрокинутом состоянии. При этом за счет эластичности мышц грудной клетки пострадавшего происходит пассивный выдох.
Рис. 10
После 4-5 глубоких и быстрых раздуваний легких проверяют пульс на сонной артерии, поддерживая голову в запрокинутом положении. При наличии пульсации артерии продолжают вдувание воздуха с частотой 13-16 раз в минуту. Воздух можно вдувать через платок, марлю. ИВЛ проводят до появления самостоятельного дыхания. Нередко вначале отдельные дыхательные движения недостаточны по глубине, неритмичны и не могут обеспечить необходимый газообмен в легких. В подобных случаях переходят к вспомогательной вентиляции легких – вдувание воздуха пострадавшему проводят на высоте самостоятельного слабого вдоха или при затянувшемся интервале между вдохами. Метод “изо рта в нос” (Рис. 10) оказан при сохранении проходимости носовых выходов и затруднении открывания рта (травма нижней челюсти, спазмы жевательных мышц). Выполняют его в положении пострадавшего на спине после запрокидывания головы. Приподнимая нижнюю челюсть и прижимая ее к верхней, охватывают губами нос пострадавшего и вдувают воздух через носовые отверстия, герметизируя рот смещением нижней губы вверх при помощи большого пальца руки, поддерживающей нижнюю челюсть. При выдохе нос освобождается. ИВЛ через S – образный воздуховод (Рис. 11) более эффективна и гигиенична. Для ее проведения, перемещая поперечную перепонку, регулируют длину вводимого в рот отрезка воздуховода – она должна быть равной расстоянию между губами и углом нижней челюсти. Воздуховод вводят вогнутостью вверх вдоль твердого неба до задней стенки глотки, затем его поворачивают вогнутостью вниз (“ротационная” методика). Реаниматор располагается сзади или сбоку. В первой позиции он двумя руками схватывает голову пострадавшего, сжимает большими пальцами крылья носа, а остальными прижимает нижнюю челюсть и герметизирует рот.
Рис. 11
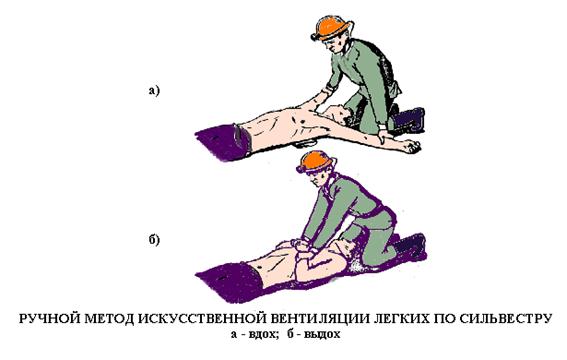
ИВЛ методами “изо рта в нос” и через S- образный воздуховод проводят в том же режиме, что и при методе “изо рта в рот”. Следует помнить, что при нарушении проходимости дыхательных путей или слишком энергичном вдувании воздуха значительное количество его может попадать в желудок, что проявляется вздутием верхней части живота. Это может привести к рвоте и попаданию содержимое желудка в легкие. При этом необходимо немедленно повернуть голову и плечи пострадавшего на бок и очистить полость рта и глотки. Метод Сильвестра (Рис. 12) применяется при невозможности использования вышеописанных методов вследствие утечки воздуха через раненые отверстия лица. Для его проведения пострадавшего укладывают на спину и подложив на уровне лопаток валик из скатанной одежды высотой 15-20 см фиксируют голову в отведенном положении. Реаниматор, став на колени у изловья пострадавшего и взяв его руки за предплечья, по счету “раз, два, три” разводит их в стороны назад, осуществляя искусственный вдох. По счету “четыре, пять, шесть” делает обратное движение, и сжимая предплечьями рук пострадавшего нижнюю часть грудной клетки, производит выдох. Движения должны быть плавными, и выполняются ритмично 12-15 раз в мин. Надавливание на грудную клетку не должно быть слишком сильным, чтобы не повредить реберные хрящи.
Рис. 12
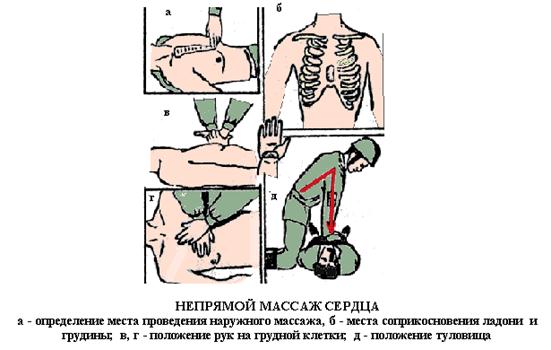
Искусственное кровообращение. Простейшим методом восстановления и поддержания кровообращения является непрямой массаж сердца. Сущность его заключается в том, что при сдавливании сердца между позвоночником и грудиной кровь выталкивается в крупные артерии большого и малого круга кровообращения. После прекращения давления на грудину сердце вновь заполняется венозной кровью. Метод непрямого массажа сердца включает следующие действия: пострадавшего укладывают на спину, на жесткое основание (почва, жесткие носилки); обнажают грудную клетку, расстегивают поясной ремень, пояс брюк; располагаясь сбоку пострадавшего с таким расчетом, чтобы передняя грудная стенка находилась на расстоянии вытянутых рук, определяют место надавливания (Рис. 13) – нижнюю половину грудины на два поперечных пальца выше мечевидного отростка; положив на указанный участок грудины вдоль ее оси основание ладони одной руки, на ней сверху под прямым углом располагают вторую ладонь. Пальцы обеих кистей должны быть приподняты; становятся устойчиво, наклоняясь над пострадавшим так, чтобы руки были выпрямлены в локтевых суставах и перпендикулярны по отношению к поверхности грудной клетки пострадавшего; надавливают толчкообразно на грудину, смещая ее к позвоночнику примерно на 4 – 5 см.
Рис. 13
Массаж сердца производят в режиме 60 надавливаний в минуту. При правильном массаже на сонной и бедренной артериях при каждом толчке определяется искусственно вызванная пульсовая волна. Для определения появления самостоятельного пульса или изменения положения тела пострадавшего массаж сердца нельзя прекращать более чем на 5 с. Нарушение правил проведения непрямого массажа сердца может провести к переломам ребер (определяется по характерному хрусту во время сдавливания грудины), что является серьезным осложнением. Однако и в этом случае массаж сердца необходимо продолжать, обратив особое внимание на технику его выполнения. Сочетание непрямого массажа сердца с искусственной вентиляцией легких. Следует помнить, что массаж сердца может быть эффективным только при насыщении крови кислородом. Поэтому его проводят одновременно и ИВЛ. Если реанимацию проводит один человек (Рис. 14), то после определения состояния пострадавшего, восстановления проходимости дыхательных путей, раздувания легких, проверки пульсации на сонной артерии он производит поочередно 15 надавливаний на нижнюю половину грудины, 2 быстрых вдувания воздуха в легкие, затем снова 15 массажных толчков и 2 вдувания и т.д. Таким образом за минуту необходимо выполнить 60 надавливаний на грудину и 8 вдувания воздуха в легкие. Паузы между массажем и вентиляцией должны быть минимальными.
Рис. 14
Каждые 4 – 5 мин. контролируют восстановление самостоятельного пульса на сонной артерии. Лучше проводить реанимацию вдвоем. При этом один из реаниматоров обеспечивает проходимость дыхательных путей и после раздувания легких приступает к проведению ИВЛ. Второй реаниматор, убедившись в отсутствии пульсации на сонной артерии, освобождает грудную клетку от одежды, расстегивает пояс и после 3-5 быстрых вдувания в легкие, произведенных первым реаниматором, начинает непрерывный наружный массаж сердца с частотой 60 надавливаний на грудину в минуту. Для установления необходимого ритма массажа можно вслух считать трехзначные числа. Произнесение каждой из цифр – “125, 126...” занимает 1 с. В промежутке между массажными толчками после каждого пятого надавливания реаниматор, проводящий вентиляцию, делает быстрое вдувание воздуха. Эффективность массажа сердца контролирует реаниматор, проводящий ИВЛ. Во время массажных толчков он определяет пульс на сонных артериях и периодически проверяет реакцию зрачков на свет. Оказывающие помощь могут меняться местами. Признаками успешной реанимации являются: постепенное сужение зрачков и появление реакции их на свет, восстановление самостоятельного пульса на крупных сосудах, а затем восстановление дыхания и сознания. Отсутствие признаков эффективности реанимации в ближайшие минуты требует незамедлительного контроля правильности проведения ИВЛ и массажа сердца. Необходимо проверить проходимость дыхательных путей, находится ли пострадавший на жестком основании и пр. Для увеличения притока крови к сердцу, ноги пострадавшего приподнимают на 50-75 см. (ноги удерживает помощник или подставляет какой- либо предмет). Проведение сердечно-легочной реанимации продолжают до восстановления кровообращения и дыхания или до прибытия медицинских работников. При появлении самостоятельного пульса массаж сердца можно прекратить, но ИВЛ продолжают до самостоятельного дыхания. Реанимацию не следует проводить лишь при явных признаках биологической смерти, к которым относятся трупные пятна, окоченение, помутнение роговицы и ее высыхание. Окончательное заключение о смерти делает медицинский работник. Дата добавления: 2015-01-12 | Просмотры: 1717 | Нарушение авторских прав |