|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Физикальное обследование больногообщий Осмотр Общий осмотр больных проводится по общепринятой схеме. Обращают внимание на тип телосложения, наличие или отсутствие нарушения сознания, состояние кожи и видимых слизистых, головы, склер глаз, верхних и нижних конечностей. Заболевания печени наблюдаются при любом типе телосложения, а билиарная патология (в частности – желчекаменная болезнь) – чаще при гиперстеническом. Нарушение сознания в виде сумеречного сознания, оглушения, сопора или комы чаще всего наблюдается при печеночной недостаточности у больных острым токсическим или хроническим активным гепатитом, а также в терминальном периоде цирроза печени. Осмотр кожи при заболеваниях печени и желчевыводящих путей может выявить желтуху, сосудистые «звездочки», ксантомы, ксантелазмы, расчесы, геморрагические высыпания и другие признаки. Желтуха характеризуется не только прокрашиванием кожи в желтый цвет, но и склер глаз, других видимых слизистых оболочек. Желтуха бывает истинной и ложной. Истинная возникает вследствие увеличения содержания билирубина в крови, который прокрашивает в желтый цвет кожу, ткани, склеры глаз. Ложная возникает при поступлении в организм некоторых неорганических (пикриновая кислота), органических (каротины) веществ, лекарств (акрихин), но при этом склеры глаз не прокрашиваются. Истинная желтуха подразделяется на: печеночную, подпеченочную и надпеченочную. При желтухе надпеченочного происхождения (гемолитической) кожа, склеры глаз преобретают лимонно-золотистый оттенок, так называемый flavin icterus. Печеночная желтуха (паренхиматозная) характеризуется оранжево-красным (rubin icterus) цветом кожи и склер глаз. При подпеченочной (механической) желтухе оттенки кожи могут быть от зеленовато-желтого (verdin icterus) до коричневато-бронзового (melas icterus). Желтуха является субъективно-объективным признаком болезни и при расспросе требует уточнения цвета мочи, кала, наличия зуда кожи. У больных с заболеваниями печени и желчевыводящих путей можно обнаружить так называемые «печеночные знаки», к которым в первую очередь относятся «сосудистые звездочки» («паучки») – телеангиоэктазии величиною от 1 мм до 1 см в диаметре с ореолом мелких капилляров вокруг, чаще всего на коже грудной клетки (спереди, сзади, на плечах), на руках и лице. Возникают они при хроническом активном гепатите или циррозе печени и бывают иногда единичные, а порой – десятками. Вследствие нарушения липидного обмена при заболеваниях печени, желчевыводящих путей могут появиться отложения холестерина под эпидермисом, обозначаемые как ксантомы, чаще всего в уголках глаз, на коже век в виде желтоватых пятен различной величины, округлой формы, немного приподнимающиеся над кожей. На коже рук и туловища, иногда на лице при хроническом билиарном и холестатическом гепатите (реже) и циррозе печени (чаще) могут возникнуть и ксантелазмы – единичные продолговатой формы возвышающиеся образования желтовато-коричневого цвета с синевато-багровым оттенком в центре за счет веретенообразного расширения кровеносных сосудов, уплотнения кожи вокруг них. Они могут появляться также вследствие нарушения обмена липидов, возникновения местного отека. При осмотре больных с холестатическим гепатитом, первичным билиарным циррозом печени, желчекаменной болезнью, осложнившейся закупоркой камнем общего желчного протока, на коже имеются следы расчесов как следствие нестерпимого зуда кожи. Часто у больных хроническим гепатитом и циррозом печени с явлениями гепатоцеллюлярной недостаточности на коже появляются геморрагии в виде распространенной петехиальной (точечной) сыпи, либо в виде различных внутрикожных кровоизлияний (экхимозов) различной формы и величины, либо просто в виде синяков. У больных циррозом печени, возникшем в раннем возрасте, можно обнаружить признаки инфантилизма, т.е. физического и полового недоразвития юношей (чаще) и девушек (реже). При этом у мужчин наблюдается увеличение грудных желез (гинекомастия). При осмотре рук при хроническом гепатите и циррозе печени выявляются «печеночные ладони», которые характеризуются пятнистой (мозаичной) гиперемией поверхности в области thenar и hypothenar. Концевые фаланги при хронической патологии гепатобилиарной системы, особенно характеризующейся холестазом, часто имеют вид «барабанных палочек», а ногти имеют очаговые белесоватые вкрапления или покрыты белым матовым налетом (эмалевые ногти). При осмотре полости рта, особенно у больных хроническим активным гепатитом и циррозом печени, находят отек и гиперемию слизистой и кожи губ (ангулярный стоматит), трещины в уголках рта, как следствие гиповитаминоза группы В («заеды»). Губы нередко покрыты темно-коричневыми или красноватыми корочками со следами запекшейся крови. При развитии печеночной недостаточности изо рта определяется так называемый «печеночный запах» (foetor ex ore hepaticus) – сладковатый, ароматический запах, напоминающий запах мяса, начинающего подвергаться разложению, обусловленный выделением метилмеркаптана и альфаметилпиридина. На внутренней поверхности щек также часто имеются геморрагические изменения, десны рыхлые, отечные, гиперемированные (гингивит), кровоточат, язык ярко-красного цвета («малиновый», цвета «кардинальской мантии»), нередко с атрофированными сосочками, а слизистая твердого неба желтушная. При заболеваниях печени и желчевыводящих путей нередко выявляется увеличение живота, которое может быть обусловлено отложением жира, и вздутием за счет повышенного газообразования (метеоризм), и за счет свободной жидкости в брюшной полости (асцит). При этом при ожирении в лежачем положении живот слегка оседает, но остается несколько увеличенным с втянутым пупком и неравномерным уплотнением передней брюшной стенки за счет жировой ткани, при метеоризме он остается увеличенным или возвышенным как гора, т.е. не меняет своей формы и в вертикальном, и в горизонтальном положении, а при асците в вертикальном положении он увеличен вперед вместе с пупком больше в нижней части, а в горизонтальном – уплощается, распространяется в стороны и приобретает форму «лягушачьего». При циррозах печени с синдромом портальной гипертензии на коже живота имеется выраженная венозная сеть, нередко напоминающая вокруг пупка голову медузы («caput Medusae») (рис.73). Эта сеть является следствием развития анастамозов между воротной веной (v. portae), кровоток по которой при циррозе печени затруднен, нижней и верхней полыми венами (v.cava inferior et superior). Кроме портальной гипертензии отечный синдром при болезнях печени может быть обусловлен: 1) низким онкотическим давлением из-за низкого количества альбуминов и в целом общего белка в плазме крови; 2) вторичным гиперальдостеронизмом, который обусловлен снижением обезвреживающей функции печени (избыточное накопление альдостерона из-за снижения его разрушения в печени).
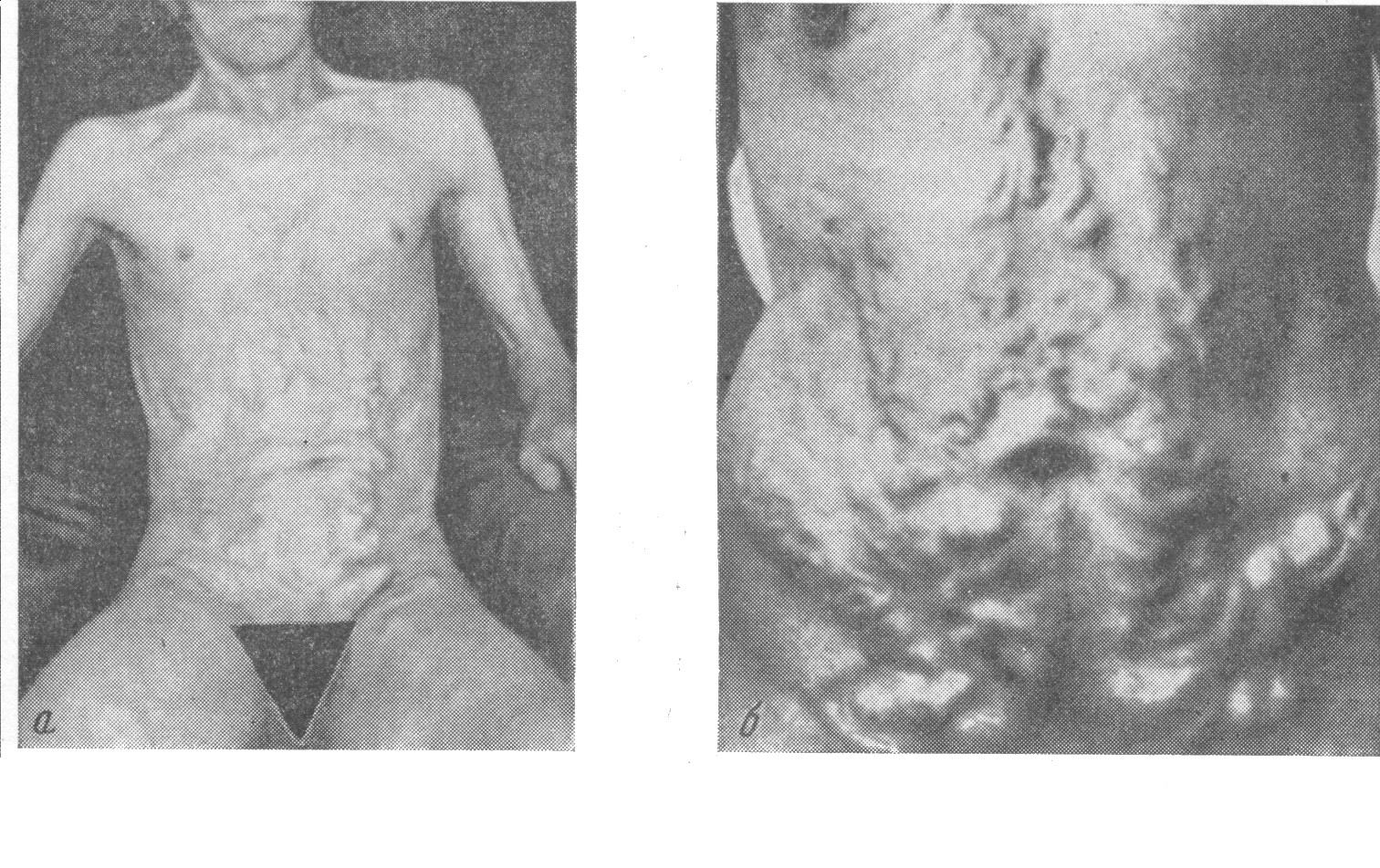
Рис. 73. Выраженная венозная сеть брюшной стенки при циррозах печени (caput Medusae).
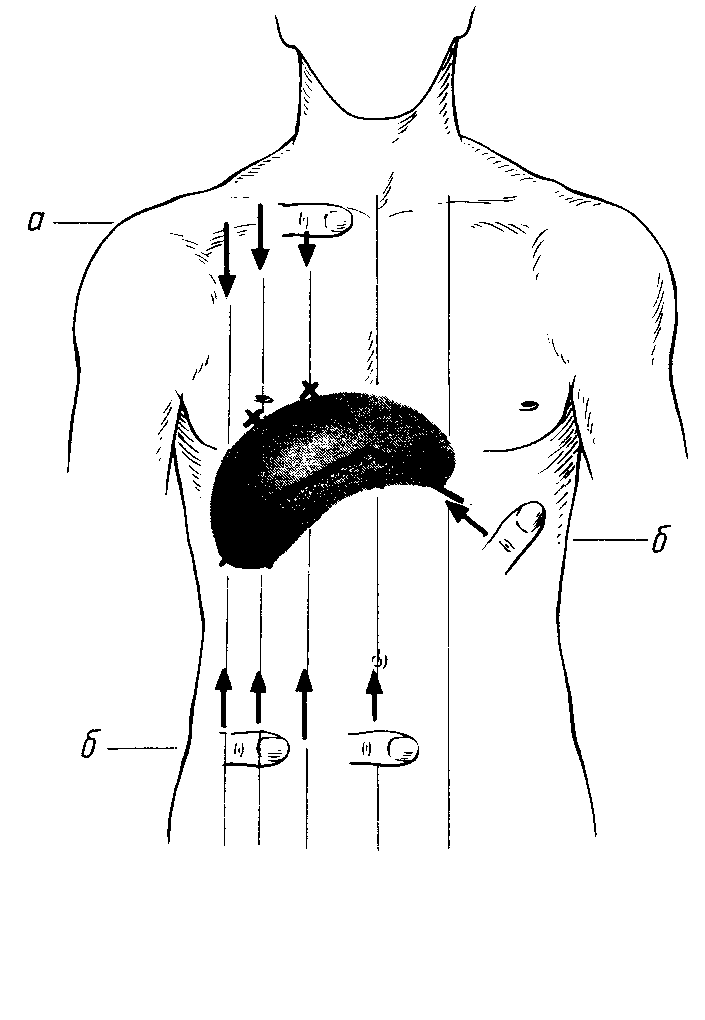
При наличии асцита у больных циррозом печени в терминальной стадии кожа на передней брюшной стенке живота истончается и становится тонкой, как лист пергамента, а на этом фоне виден вытягивающийся пупок с расширенной пупочной веной. В этих случаях может быть «облысение» в подмышечных, паховых областях, а у мужчин нередко можно видеть так называемый «лысый» живот, когда характерное мужское оволосение живота пропадает. При билиарной патологии (желчнокаменной болезни, хроническом холецистите) вследствие частого применения грелки возникает усиленная пигментация кожи в правом подреберье, так называемая «шкура леопарда» или «тигровая» кожа. Немаловажное значение при осмотре живота дает обнаружение послеоперационных рубцов, локализация которых нередко указывает на конкретную патологию, имевшую место у данного больного. В некоторых случаях осмотр живота выявляет асимметричное его увеличение в правом подреберье вследствие опухоли печени, паразитарного ее поражения (эхинококкоз), кист печени или желчного пузыря, и в левом – вследствие спленомегалии при спленомегалическом циррозе печени (синдром Банти) или лейкозах. Перкуссия печени Печень при перкуссии дает тупой звук – тихий (негромкий), короткий (непродолжительный) и высокий по своему тембру. Окружающие органы – сверху легкие, снизу желудок и кишечник – содержат воздух и при перкуссии дают громкий, продолжительный и низкий по тембру звук, обозначаемый сверху как легочный, а снизу как тимпанический. Поэтому печень сверху имеет две границы – относительной и абсолютной тупости. Внизу передненижний край печени, будучи очень тонким и соприкасающийся с газовым пузырем желудка и кишечником, также содержащим в своем просвете газы, образует абсолютную тупость, выявляемую при очень тихой перкуссии. Практически же и определяют только абсолютную тупость печени, т.е. ту ее часть, которая прилегает к внутренней поверхности брюшной полости в правом подреберье и подложечной области, для чего используют тихую перкуссию. Определение верхней границы печени производится по трем линиям: правой окологрудинной (L. parasternalis dextra), срединно-ключичной (L. medioclavicularis dextra) и передней подмышечной (L. axillaris anterior). По правой окологрудинной линии она располагается по верхнему краю шестого ребра, по правой срединно-ключичной – по нижнему краю шестого ребра, а по правой передней подмышечной линии – по нижнему краю седьмого ребра. Нижняя граница печени, помимо вышеуказанных линий, определяется также по передней срединной линии (L. mediana anterior) и по левой окологрудинной линии (L. parasternalis sinistra). По передней подмышечной линии нижняя граница печени располагается по нижнему краю десятого ребра, по правой срединно-ключичной линии – по нижнему краю реберной дуги, по правой окологрудинной линии – на 2 см ниже края реберной дуги, по передней срединной линии – на границе верхней и средней трети линии, соединяющей мечевидный отросток и пупок, по левой окологрудинной линии – по нижнему краю левой реберной дуги (рис.74). Помимо определения месторасположения верхней и нижней границ печени по правой передней подмышечной, правой срединно-ключичной и правой окологрудинной линиям определяется высота печеночной тупости по этим же линиям, составляющая, соответственно, 10-12 см, 9-11 см и 8‑10 см.
Рис.74. Перкуторное определение границ абсолютной печеночной тупости: а) верхняя граница, б) нижняя граница. Измерение размеров печени производится по М.Г. Курлову. Для этого определяют по срединно-ключичной линии верхнюю границу печени (первая точка Курлова), нижнюю (2 точка Курлова), затем верхнюю границу по передней срединной линии (третья точка Курлова). Место расположения этой границы определяется условно, по уровню расположения верхней границы по правой срединно-ключичной линии и нижнюю границу также по передней срединной линии (четвертая точка Курлова). Затем определяют нижнюю границу печени по левой реберной дуге (пятая точка Курлова) для чего палец-плессиметр располагают перпендикулярно левой реберной дуге на уровне VІІІ-ІХ ребер и перкуссию производят по краю левой реберной дуги по направлению к точке верхней границы по передней срединной линии. Расстояние между первой и второй точками Курлова, обозначаемое как вертикальный размер печени по правой срединно-ключичной линии, в норме равно в среднем 9±1-2см. Расстояние между третьей и четвертой точками обозначается как вертикальный размер печени по передней срединной линии, который в норме составляет в среднем 8±1-2см. Расстояние между третьей и пятой точками обозначается как косой размер печени по Курлову, который в норме равен 7±1-2см.
Пальпация печени Пальпация печени производится в соответствии с принципами глубокой, скользящей, методической, топографической пальпации по методу В.П. Образцова, общий смысл которой заключается в том, что, используя глубокое дыхание больного, пальцы пальпирующего создают во время выдоха на передней брюшной стенке карман, в который попадает печень во время вдоха. Больной должен лежать горизонтально на спине с вытянутыми ногами и невысоким изголовьем, его руки должны быть согнуты в локтях и сложены на передней части грудной клетки, так как такое положение их ограничивает подвижность ребер в стороны, а печени – вверх и вниз при глубоком дыхании больного (рис.75).
Рис.75. Пальпация нижнего края печени.
Первый момент пальпации: левой рукой охватывают правую половину грудной клетки больного в нижних отделах так, чтобы большой палец левой руки располагался спереди, а четыре остальные – сзади грудной клетки. Это ограничивает ее подвижность, усиливает движение диафрагмы и печени. Кисть правой пальпирующей руки кладут плашмя на область правого подреберья так, чтобы второй-пятый пальцы находились на одной линии, т.е. были слегка согнуты, располагались между правой срединно-ключичной и окологрудинной линиями на 2-3см ниже уже найденной нижней границы печени при перкуссии. Второй и третий моменты – образование кожной складки и кармана путем оттягивания кожи вниз и погружения во время выдоха пальпирующих пальцев в глубь правого подреберья. Четвертый момент – пальпация печени: оставляя правую руку в глубине правого подреберья, больного просят сделать глубокий вдох, во время которого пальпирующие пальцы слегка разгибаются и делают небольшое движение кверху навстречу опускающейся во время вдоха печени. Последняя, попадая в образующийся карман, выходит из него при дальнейшем движении печени, оказывая тактильное давление на кончики пальпирующих пальцев правой руки. У здорового человека печень пальпируется в 88% случаев, а нижний край ее по правой срединно-ключичной линии находится на уровне реберной дуги, по правой окологрудинной линии - ниже последней на 2см. При гепатитах, холангитах, амилоидозе, раке печени, лейкозах, гемолитических анемиях нижний край печени выявляется значительно ниже. После определения локализации нижнего края печени определяют его форму, консистенцию, очертания и болезненность. По форме край печени у здоровых людей острый или закругленный, мягкий, как консистенция языка, ровный и безболезненный. При гепатитах он становится толще, плотнее и чувствительнее, при циррозах печени – более заостренным (особенно при микронодулярном циррозе), довольно плотным и не очень болезненным (чувствительным он бывает при макронодулярном и билиарном циррозе). При метаболических поражениях печени (жировом гепатозе, амилоидозе и др.) край печени округлый, тугоэластической консистенции и безболезненный. В норме край печени ровный. При гепатитах он также чаще всего остается ровным, но его очертания меняются при циррозе и раке печени, когда край ее становится неровным. Аналогичным образом меняется и поверхность печени, которую оценивают после пальпации нижнего края. Для этой цели пальпирующие пальцы правой руки укладывают плашмя на область правого подреберья таким образом, чтобы ладонные поверхности концевых фаланг, обладающие наибольшей чувствительностью, располагались над поверхностью печени, т.е. выше места расположения нижнего края печени. Затем медленно производят вращательные движения над печенью, оценивая всю доступную ее поверхность. У здоровых людей и при диффузных поражениях печени воспалительным процессом (гепатит) или метаболического характера (жировой гепатоз) поверхность печени гладкая, при макронодулярном циррозе печени, эхинококкозе, сифилисе и злокачественных новообразованиях она становится бугристой и величина бугров может колебаться от 1 до 5 см, а при микронодулярном циррозе бугристость небольшая (от 1 до 5 мм), но с большой распространенностью неровности. При значительном скоплении жидкости в брюшной полости или метеоризме пальпацию печени целесообразно производить и в вертикальном положении больного, который должен стоять, наклонившись вперед, и глубоко дышать. Методика пальпации печени такая же, как и в лежачем положении. При асците для определения местонахождения переднего края печени применяют толчкообразную пальпацию. Технически она выполняется следующим образом: кончики второго-пятого пальцев пальпирующей руки в слегка согнутом состоянии устанавливают между правой срединно-ключичной и окологрудинной линиями чуть ниже края реберной дуги и производят легкий толчок вглубь правого подреберья, оставляя кончики пальцев на передней брюшной стенке в ожидании «ответной реакции печени». При значительном накоплении жидкости в брюшной полости печень, будучи фиксирована с диафрагмой, находится как бы на плаву в виде льдины. При толчке, если край печени находится напротив пальцев пальпирующей руки, печень отходит кзади, а затем возвращается и ударяет передним краем в кончики пальцев. Толчкообразная пальпация может выполняться и в горизонтальном положении, но симптом «плавающей льдинки» лучше выявляется в вертикальном положении больного. Уменьшенную в размерах печень при ее сморщивании не удается прощупать, так как она скрыта за реберным краем, но при перкуссии ее можно обнаружить по уменьшению высоты печеночной тупости. При пальпации печени необходимо обращать внимание и на ее болезненность в момент ощупывания. Болезненность печени при пальпации чаще всего наблюдается при застое в ней крови, появлении воспалительных изменений в печени, во внутри- или внепеченочных желчных ходах, при приступах желчнокаменной болезни, а также при поражении нервных окончаний неопластическим или перивисцеральным процессом. Она болезненная также при хроническом гепатите с выраженной активностью, макронодулярном, билиарном циррозе печени, при сифилитическом поражении и эхинококкозе. В меньшей степени отмечается болезненность при ощупывании печени у больных хроническим гепатитом с минимальной активностью и микронодулярным циррозом печени.
Пальпация желчного пузыря Положение больного при пальпации желчного пузыря такое же, как и при пальпации печени. «Зона проекции» желчного пузыря находится на передней брюшной стенке, на месте пересечения наружного края правой прямой мышцы живота с правой реберной дугой (так называемая пузырная точка). Пальпаторное исследование желчного пузыря проводится с использованием дыхательных движений большим пальцем правой руки, который располагают мякотью по направлению вглубь правого подреберья. Установку большого пальца правой руки в пузырной точке под реберной дугой производят во время выдоха. Затем больного просят произвести глубокий вдох, и в этот момент печень опускается, а желчный пузырь соприкасается с пальпирующим пальцем. Пальпация одним большим пальцем предложена Гленаром, но подобную пальпацию можно производить одновременно двумя «большими» пальцами, верхушки которых расположены рядом друг с другом. К числу нестандартных методов пальпации желчного пузыря относится ощупывание последнего в положении больного на левом боку, когда врач располагается за спиной пациента, погружая полусогнутые пальцы правой руки вглубь правого подреберья. При этом тыльная часть кисти находится на нижней части грудной клетки, а кончики пальцев рук – на правом подреберье (Chiray). Если желчный пузырь не прощупавается при классическом положении больного на спине и в не совсем стандартном положении на левом боку, то можно попытаться прощупать его у больного в стоячем положении с легким наклоном туловища вперед, когда исследующее лицо становится за спиной больного и погружает полусогнутые пальцы правой руки под реберную дугу (Glouzal). При глубокой пальпации печени ниже края последней иногда определяется увеличенный желчный пузырь грушевидной формы, эластической консистенции с довольно значительной маятникообразной смещаемостью по отношению к оси исследуемого органа. Это может быть при раке головки поджелудочной железы (симптом Курвуазье), водянке желчного пузыря при закупорке последнего камнем или выраженной гипотонической дискинезии желчного пузыря.
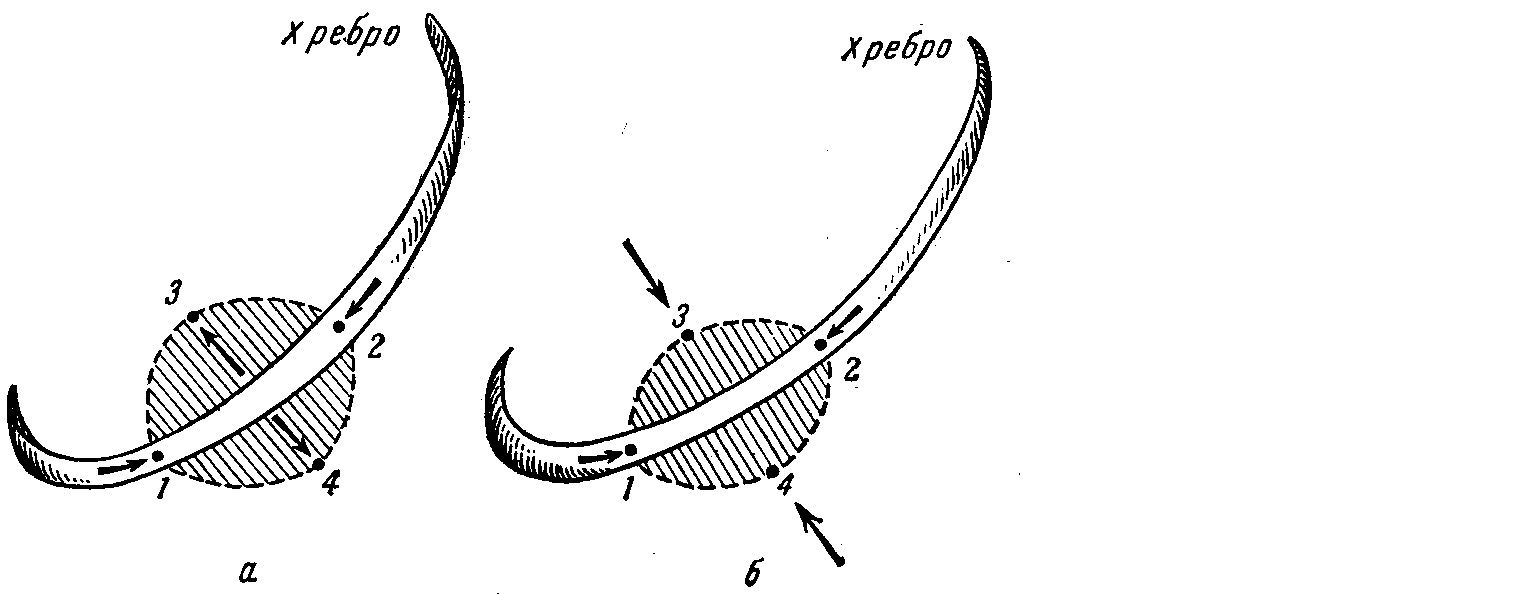
Аускультация печени Выслушивание печени производится в зоне ее абсолютной тупости, т.е. между L. L. axillaris anterior, medioclavicularis dextra, parasternalis dextra, mediana anterior et parasternalis sinistra. При местном перитоните, посттравматическом перигепатите в этой зоне иногда выслушивается шум трения брюшины. Перкуссия селезенки Для определения места расположения селезенки и ее размеров (поперечного и продольного) перкуторно находят четыре точки: 3 – верхняя, 4 – нижняя, 1 – передняя и 2 – задняя (рис.76). Точка 3 определяется путем перкуссии с 3-4 межреберья по средней подмышечной линии слева (L. axillaris media sinistra) сверху вниз, идя от ясного легочного звука (по межреберьям) к тупому. У здорового человека верхняя граница селезенки (3-я точка) располагается по нижнему краю ІХ ребра, нижняя (4-я точка) – по нижнему краю ХІ ребра. Место расположения последней определяют тихой перкуссией так же по средней подмышечной линии слева, но идя снизу вверх от гребня подвздошной кости до появления тупого звука. Расстояние между 3-й и 4-й точками – это поперечник селезенки, он равен 4-6 см. Далее определяют переднюю границу селезенку (1-я точка) для чего палец – плессиметр располагают перпендикулярно Х ребру (на передней брюшной стенке на середине расстояния между пупком и левой реберной дугой). Направление перкуссии от пупка к Х ребру и далее по нему до появления тупого звука. В норме 1-я точка располагается на 2см кнаружи от передней подмышечной линии. Для определения 2-й точки палец-плессиметр располагается также перпендикулярно Х ребру в «районе» лопаточной линии. Перкуссия производится по Х ребру в направлении к селезенке до появления тупого звука. У здорового человека 2-я точка располагается по задней подмышечной линии, а расстояние между 1-й и 2-й точками (длинник селезенки) составляет 6-8см. Кроме описанной методики, поперечник селезенки можно определять, проводя перкуссию по линии, располагающейся на 4 см латеральнее linea costoarticularis sinistra - эта линия соединяет грудиноключичное сочленение со свободным концом XI ребра (по В.Х. Василенко, 1989).
Рис.76. Схема перкуссии селезеночной тупости.
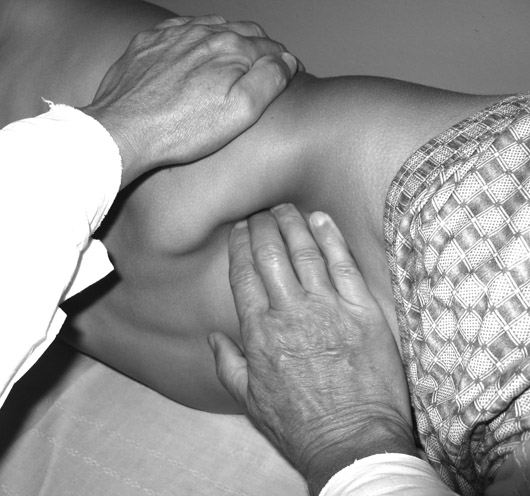
Пальпация селезенки Принцип пальпации селезенки аналогичен пальпаторному исследованию печени. Исследование начинают проводить в положении больного на спине, а потом обязательно проводят в положении на правом боку. Больной должен лежать на правом боку с несколько согнутой в коленом и тазобедренном суставах левой ногой и согнутой в локтевом суставе левой рукой. Врач сидит на стуле справа у постели больного, лицом к нему. Пальпация селезенки бимануальная: кисть левой руки плашмя укладывается на нижнюю часть грудной клетки на левую реберную дугу и слегка сдавливает эту зону, чтобы ограничить движение грудной клетки в стороны во время вдоха и усилить движение вниз диафрагмы и селезенки. Концевые фаланги 2-5 пальцев правой руки располагают параллельно переднему краю селезенки на 3 см ниже его месторасположения, найденного при перкуссии. Второй и третий моменты пальпации – образование кожной складки и «карманов»: во время выдоха, когда расслабляется передняя брюшная стенка, кончики пальцев пальпирующей руки оттягивают кожу по направлению к пупку (образование кожной складки), а затем их погружают вглубь живота по направлению к левому подреберью (образование кармана). Четвертый момент – ощупывание селезенки: по завершению образования «кармана», которое осуществляется в конце выдоха, больного просят произвести глубокий вдох. Левая рука в это время слегка надавливает на нижнюю часть грудной клетки и левую реберную дугу, а пальцы пальпирующей руки несколько расправляются и делают небольшое встречное движение по направлению к селезенке. Если селезенка увеличена, то она попадает в карман и дает определенное тактильное ощущение (рис.77). В случае пальпации селезенки отмечают ее локализацию (в сантиметрах от края реберной дуги), консистенцию, форму и болезненность. У здорового человека селезенка недоступна пальпации, поскольку передний ее край находится на 3-4 см выше реберной дуги, но, если селезенка пальпируется даже у края реберной дуги, она уже увеличена в 1,5 раза.
Рис.77. Пальпация селезенки.
Увеличение селезенки (спленомегалия) наблюдается при гепатитах, циррозе печени, холангитах, тифах, малярии, лейкозах, гемолитической анемии, тромбозе селезеночной вены и др. При острых инфекционных заболеваниях, например, брюшном тифе, или остром застое крови в селезенке она сохраняет свою мягкую консистенцию, а при хронических заболеваниях с вовлечением ее в патологический процесс - становится плотной. Край селезенки при ее увеличении чаще всего сохраняет слегка закругленную форму и в подавляющем большинстве случаев при пальпации безболезненный. Болевые ощущения появляются при остром развитии патологического процесса в виде травматического повреждения селезенки или тромбоэмболического процесса. Пальпаторное исследование поверхности увеличенной селезенки производят легкими скользящими вращательными, либо сгибающе-разгибающими движениями над ее поверхностью. Обычно поверхность селезенки гладкая, но иногда бывает неровной из-за рубцов от бывших инфарктов или травматических повреждений.
Аускультация селезенки Выслушивание селезенки производится над зоной ее проекции, определяемой при помощи перкуссии. При этом в некоторых случаях над областью селезенки можно выслушать шум трения брюшины, появляющийся при местном ее воспалении у больных инфарктом селезенки вследствие тромбоэмболических поражений ее сосудов. Дата добавления: 2015-02-02 | Просмотры: 1042 | Нарушение авторских прав |