|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
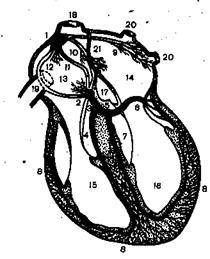
Анатомо-физиологические особенности сердца.Сердечная мышца состоит из сократительного миокарда и проводниковой системы. Проводниковая система, морфологически отличающаяся от мышечной и нервной ткани, тесно связана с миокардом и нервной системой сердца. Благодаря наличию проводниковой системы осуществляется автоматическая деятельность сердца, ритмичное возникновение процессов деполяризации и распространение их по миокарду. Водитель ритма - синусовый узел располагается в правом предсердии. В нем различают Р и Т клетки. Р клетки - пейсмекерные, имеют самый низкий порог возбудимости, генерируют импульсы, являются водителями ритма. Т клетки - транспортны е проводят импульсы к волокнам Пуркинье, которые непосредственно связаны с сократительным миокардом предсердий.
Рис.1 Схема проводящей системы сердца
В дальнейшем импульс может распространяться по трем основным путям: Пучок Бахмана - межпредсердный путь, по нему происходит очень быстрое распространение возбуждения от правого к левому предсердию. Путь Венкенбаха и путь Торелла - соединяют синусовый узел с атриовентрикулярным узлом. Эти три пучка имеют анастамозы на уровне атриовентрикулярного узла. Он располагается в нижней части межпредсердной перегородки. В нем также имеются Р и Т клетки, но Р клеток меньше, а Т - больше, так как основная функция атриовентрикулярного узла не возбудимость, а проводимость (хотя он сам вырабатывает собственные импульсы). Атриовентрикулярный узел переходит в пучок Гиса, который в свою очередь делится на правую и левую ножки. Левая делится на переднюю и заднюю ветви, а уже потом начинаются волокна Пуркинье, которые непосредственно контактируют с сократительным миокардом. Обращает на себя внимание богатое кровоснабжение проводящей системы миокарда, особенно от правой венечной артерии, и богатая иннервация, особенно от синусового узла, где представлены симпатические и парасимпатические нервные волокна, а в атриовентрикулярном узле в основном парасимпатические нервные волокна и ганглии (чем обеспечивается физиологическое замедление скорости передачи на уровне атриовентрикулярного узла). Ножки пучка Гиса также в основном иннервируются парасимпатическими волокнами, а волокна Пуркинье вообще лишены иннервации. Нормальное функционирование сердца зависит от: 1. Парасимпатического медиатора ацетилхолина, который замедляет проведение импульса по всем отделам проводящей системы и медиатора норадреналина, который ускоряет проведение импульса. 2. Ишемии миокарда, которая замедляет проведение импульсов по всем отделам проводящей системы сердца вследствие местного ацидоза. 3. Уровня гормонов (глюкокортикоидов) и катехоламинов. 4. Электролитного баланса в клетке. Повышение концентрации ионов калия замедляет проведение импульсов, а гипокалиемия (но с определенного предела) ускоряет.
По современным представлениям основными электрофизиологическими механизмами возникновения аритмий являются (М.С. Кушаковский, 1992): 1. Нарушения образования импульса: · Изменение нормального автоматизма СА-узла. · Возникновение патологического автоматизма специализированных клеток проводящей системы и кардиомиоцитов (эктопическая активность). · Триггерная (наведенная) активность специализированных и сократительных клеток (возникновение ранних и поздних деполяризаций). 2. Нарушения проведения импульса: · Простая физиологическая рефрактерность или ее патологическое удлинение. · Уменьшение максимального диастолического потенциала покоя (трансформация быстрого электрического ответа в медленный). · Декрементное (затухающее) проведение импульса, в том числе неравномерное. · Нарушение межклеточного электротонического взаимодействия. · Повторный вход волны возбуждения (re-entry). · Другие механизмы. 3. Комбинированные нарушения образования и проведения импульса: · Парасистолическая активность. · Гипополяризация мембраны + ускорение диастолической деполяризации. · Гипополяризация мембраны + смещение порогового потенциала в сторону положительных значений. · Другие механизмы.
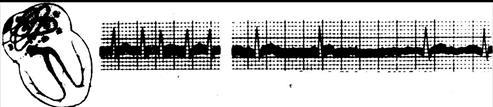
АРИТМИИ СЕРДЦА - нарушения частоты, ритмичности и последовательности сокращений отделов сердца. Аритмии могут возникать при структурных изменениях в проводящей системе при заболеваниях сердца и (или) под влиянием вегетативных, эндокринных, электролитных и других метаболических нарушений, при интоксикациях и некоторых лекарственных воздействиях. Нередко даже при выраженных структурных изменениях в миокарде аритмия обусловливается отчасти или в основном метаболическими нарушениями. Перечисленные факторы влияют на основные функции (автоматизм, проводимость) всей проводящей системы или ее отделов, обусловливают электрическую неоднородность миокарда, что и приводит к аритмии. В отдельных случаях аритмии обусловливаются индивидуальными врожденными аномалиями проводящей системы. Выраженность аритмического синдрома может не соответствовать тяжести основного заболевания сердца. Большинство аритмий может быть диагностировано и дифференцировано по клиническим и электрокардиографическим признакам. Изредка необходимо специальное электрофизиологическое исследование (внутрисердечная или внутрипищеводная электрография со стимуляцией отделов проводящей системы), выполняемое в специализированных кардиологических учреждениях. Нормальный ритм обеспечивается автоматизмом синусового узла и называется синусовым. Частота синусового ритма у большинства здоровых взрослых в покое составляет 60-75 уд/мин. Синусовая аритмия - синусовый ритм, при котором разница между интервалами R-R на ЭКГ превышает 0,1 с. Дыхательная синусовая ари тмия - физиологичное явление, она более заметна (по пульсу или ЭКГ) у молодых лиц и при медленном, но глубоком дыхании. Факторы, учащающие синусовый ритм (физические и эмоциональные нагрузки, симпатомиметики), уменьшают или устраняют дыхательную синусовую аритмию. Синусовая аритмия, не связанная с дыханием, встречается редко. Синусовая аритмия лечения не требует. Синусовая тахикардия - синусовый ритм с частотой более 90-100 в 1 мин.
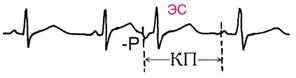
Рис.2. ЭКГ при синусовой тахикардии У здоровых людей она возникает при физической нагрузке и при эмоциональном возбуждении. Временно синусовая тахикардия возникает под влиянием атропина, симпатомиметиков, при быстром снижении артериального давления любой природы, после приема алкоголя. Более стойкой синусовая тахикардия бывает при лихорадке, тиреотоксикозе, миокардите, сердечной недостаточности, анемии, тромбоэмболии легочной артерии. Синусовая тахикардия может сопровождаться ощущением сердцебиения. Синусовая брадикардия - синусовый ритм с частотой менее 55 в 1 мин -нередка у здоровых, особенно у физически тренированных лиц в покое, во сне. Она часто сочетается с заметной дыхательной аритмией, иногда с экстрасистолией. Иногда она возникает при заднедиафрагмальном инфаркте миокарда, при различных патологических процессах (ишемических, склеротических, воспалительных, дегенеративных) в области синусового узла (синдром слабости синусового узла), при повышении внутричерепного давления, снижении функции щитовидной железы, при некоторых вирусных инфекциях, под влиянием некоторых лекарств (сердечные гликозиды, бета-адреноблокаторы, верапамил, симпатолитики, особенно резерпин). Иногда брадикардия проявляется в виде неприятного ощущения в области сердца. Экстрасистолы - преждевременные сокращения сердца, обусловленные возникновением импульса вне синусового узла. Экстрасистолия может сопровождать любое заболевание сердца. Не менее, чем в половине случаев экстрасистолия не связана с заболеванием сердца, а обусловлена вегетативными и психоэмоциональными нарушениями, лекарственным лечением (особенно сердечными гликозидами), нарушениями электролитного баланса различной природы, употреблением алкоголя и возбуждающих средств, курением, рефлекторным влиянием со стороны внутренних органов. Изредка экстрасистолия выявляется у видимо здоровых лиц с высокими функциональными возможностями, например у спортсменов. Физическая нагрузка в общем провоцирует экстрасистолию, связанную с заболеваниями сердца и метаболическими нарушениями, и подавляет экстрасистолию, обусловленную вегетативной дисрегуляцией. Экстрасистолы могут возникать подряд, по две и более - парные и групповые экстрасистолы. Ритм, при котором за каждой нормальной систолой следует экстрасистола, называется бигеминией. Особенно неблагоприятны гемодинамически неэффективные ранние экстрасистолы, возникающие одновременно с зубцом Т предыдущего цикла или не позднее чем через 0,05 с после его окончания. Если эктопические импульсы формируются в разных очагах или на разных уровнях, то возникают политопные экстрасистолы, которые различаются между собой по форме экстрасистолического комплекса на ЭКГ (в пределах одного отведения) и по величине предэкстрасистолического интервала. Такие экстрасистолы чаще обусловлены значительными изменениями миокарда. Иногда возможно длительное ритмичное функционирование эктопического фокуса наряду с функционированием синусового водителя ритма - парасистолия. Парасистолические импульсы следуют в правильном (обычно более редком) ритме, независимом от синусового ритма, но часть их совпадает с рефрактерным периодом окружающей ткани и не реализуется. Предсердные экстрасистолы на ЭКГхарактеризуются изменением формы и направления зубца Р и нормальным желудочковым комплексом. Компенсаторная пауза(КП) обычно неполная (интервал между пред- и постэкстрасистолическим зубцами P меньше удвоенного нормального интервала PP). Постэкстрасистолический интервал может быть не увеличен.
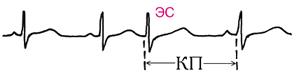
Рис 3. Нижнепредсердная ЭС: Предсердно-желудочковые (из области атриовентрикулярного соединения) экстрасистолы характеризуются тем, что инвертированный зубец Р расположен вблизи неизмененного желудочкового комплекса или накладывается на него. Возможно нарушение внутрижелудочковой проводимости в экстрасистолическом цикле. Постэкстрасистолическая пауза обычно увеличена.
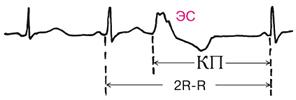
Рис.4 Экстрасистола из атриовентрикулярного (а-в) соединения
Желудочковые экстрасистолы отличаются более или менее выраженной деформацией комплекса QRST, которому не предшествует зубец Р (за исключением очень поздних желудочковых экстрасистол, при которых записывается обычный зубец Р, но интервал Р- Q укорочен). Сумма пред- и постзкстрасистолического интервалов равна или несколько превышает продолжительность двух интервалов между синусовыми сокращениями.
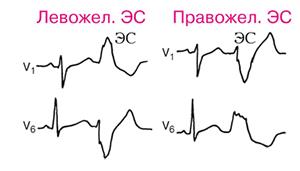
Рис 5. Желудочковая экстрасистолия. При левожелудочковых экстрасистолах в комплексе QRS в отведении V, наибольшим является зубец R, направленный вверх, при правожелудочковых-зубец S, направленный вниз.
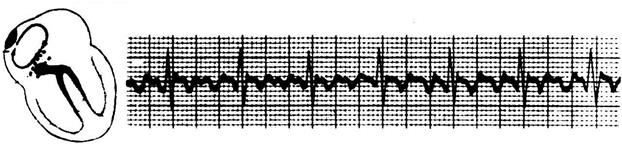
Рис 6. Лево и правожелудочковые экстрасистолы Симптомы. Больные либо не ощущают экстрасистол, либо ощущают их как усиленный толчок в области сердца или замирание сердца. При исследовании пульса экстрасистоле соответствует преждевременная ослабленная пульсовая волна или выпадение очередной пульсовой волны, а при аускультации -преждевременные сердечные тоны. Редкие экстрасистолы при отсутствии заболевания сердца обычно не имеют существенного клинического значения. Учащение экстрасистол иногда указывает на обострение имеющегося заболевания (ишемической болезни сердца, миокардита и др.) или гликозидную интоксикацию. Частые предсердные экстрасистолы нередко предвещают фибрилляция предсердий. Особенно неблагоприятны частые ранние, а также политопные и групповые желудочковые экстрасистолы, которые в остром периоде инфаркта миокарда и при интоксикации сердечными гликозидами могут быть предвестниками мерцания желудочков. Частые экстрасистолы могут сами по себе способствовать усугублению коронарной недостаточности. Фибрилляция и трепетание предсердий (мерцательная аритмия). Фибрилляция предсердий - хаотичное сокращение отдельных групп мышечных волокон предсердий, при этом предсердия в целом не сокращаются, а желудочки сокращаются аритмично, обычно с частотой около 100-150 в 1 мин, в связи с изменчивостью предсердно-желудочкового проведения. Фибрилляция предсердий может наблюдаться при митральных пороках сердца, ишемической болезни сердца, тиреотоксикозе, алкоголизме. Преходящая фибрилляция предсердий иногда наблюдается при инфаркте миокарда, интоксикации сердечными гликозидами, алкоголем.
Рис. 7. Фибрилляция предсердий, тахи и брадисистолия; Фибрилляция предсердий может быть пароксизмальной, персистирующей и постоянной. Пароксизмы фибрилляции предсердий нередко предшествуют постоянной форме. У 10-30% больных с ФП, по разным данным, не удается выявить причину, и такую форму называют идиопатической или первичной ("lone"). В целом идиопатическая форма ФП редко трансформируется из пароксизмальной в постоянную и практически не осложняется тромбоэмболиями. Выделяет нейрогенную форму ФП: вагусную и адренергическую(Coumel D. 1989). Вагусный вариант ФП в 4 раза чаще встречается у мужчин, чем у женщин, приступы возникают обычно ночью, в покое, но могут провоцироваться приемом пищи и алкоголя. Пароксизму предшествует брадикардия, а профилактическое применение сердечных гликозидов и β-адреноблокаторов только учащает рецидивы ФП. Адренергический вариант ФП возникает исключительно днем на фоне эмоциональных и физических перегрузок, и β-адреноблокаторы часто являются средством выбора и в лечении, и в профилактике пароксизмов ФП у таких больных. Выделяют впервые возникшую ФП, или острую форму, которая может оказаться единственным приступом, например, при острой алкогольной интоксикации, тяжелой пневмонии. Хроническая ФП разделяется на пароксизмальную и постоянную формы. Около 50% приступов ФП прекращается в течение 24-48 часов. Это самопрекращающаяся форма, при которой обычно нет тромбоза предсердий. При затяжных пароксизмах, или персистирующей ФП, длительностью чаще от 2 до 7 суток, еще возможно восстановление синусового ритма на длительное время, но требуется антикоагулянтная профилактика перед и после кардиоверсии. Постоянная форма длится обычно более 7 суток и либо резистентна к кардиоверсии, либо вскоре после восстановления синусового ритма наступают рецидивы ФП. У таких пациентов могут обсуждаться кардиохирургические методы лечения и электрокардиостимуляция (ЭКС). На ЭКГ при фибрилляции предсердий зубцы Р отсутствуют, вместо них регистрируются беспорядочные волны, которые лучше видны в отведении V1; желудочковые комплексы следуют в неправильном ритме. При частом желудочковом ритме возможно возникновение блокады ножки, обычно правой, пучка Гиса. При наличии наряду с фибрилляциям предсердий нарушений предсердно-желудочковой проводимости или под влиянием лечения частота желудочкового ритма может быть меньшей (менее 60 в 1 мин - брадисистолическое фибрилляция предсердий). Изредка фибрилляция предсердий сочетается с полной предсердно-желудочковой блокадой. Трепетание предсердий – регулярное сокращение предсердий с частотой около 250-300 в 1 мин; частота желудочковых сокращений определяется предсердно-желудочковой проводимостью, желудочковый ритм может быть при этом регулярным или нерегулярным. Рис. 8. Трепетание предсердий Трепетание встречается в 10-20 раз реже, чем фибрилляция, и обычно в виде пароксизмов. Иногда трепетание и фибрилляция предсердий чередуются. При трепетании предсердий вместо зубцов Р регистрируются регулярные предсердные волны, без пауз, имеющие характерный пилообразный вид; желудочковые комплексы следуют ритмично после каждой 2-й, 3-й и т. д. предсердной волны или аритмично, если часто изменяется проводимость. Симптомы. Фибрилляция предсердий может не ощущаться больным или ощущается как сердцебиение. При фибрилляции предсердий и трепетании с нерегулярным желудочковым ритмом пульс аритмичен, звучность сердечных тонов изменчива. Наполнение пульса также изменчиво и часть сокращений сердца вообще не дает пульсовой волны (дефицит пульса). Трепетание предсердий с регулярным желудочковым ритмом может быть диагностировано только по ЭКГ. Фибрилляция предсердий с частым желудочковым ритмом способствует появлению или нарастанию сердечной недостаточности. Как стойкая, так и особенно персистирующая фибрилляция предсердий обусловливает склонность к тромбоэмболическим осложнениям. Пароксизмальная тахикардия - приступы эктопической тахикардии, характеризующиеся правильным ритмом с частотой около 140-240 в 1 мин с внезапным началом и внезапным окончанием. Этиология и патогенез пароксизмальной тахикардии сходны с таковыми при экстрасистолии. По ЭКГ в большинстве случаев удается выделить наджелудочковые (предсердную и предсердно-желудочковую) и желудочковую тахикардии. Предсердная пароксизмальная тахикардия характеризуется строгой ритмичностью, наличием на ЭКГ неизмененных желудочковых комплексов, перед которыми может быть заметен слегка деформированный зубец Р.
Рис 9. Наджелудочковая пароксизмальная тахикардия. Предсердно-желудочковая тахикардия (из области атриовентрикулярного соединения) отличается наличием отрицательного зубца Р, который может располагаться возле комплекса QRST или чаще накладывается на него. Ритм строго регулярный. Возможны нарушения внутрижелудочковой проводимости. Различить по ЭКГ предсердную и предсердно-желудочковую тахикардии не всегда возможно. Иногда у таких больных вне пароксизма на ЭКГ регистрируются экстрасистолы, возникающие на том же уровне. Дата добавления: 2015-11-26 | Просмотры: 687 | Нарушение авторских прав |
 .
.