|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Плазменные факторы свертывания кровиПо решению Международного комитета по гемостазу и тромбозу в 1957 году плазменным факторам свертывания крови присвоены римские цифры, а тромбоцитарным (клеточным) факторам свертывания – арабские. Активированным плазменным факторам свертывания крови присваивается тот же номер, что и неактивированным, но с добавлением символа «а». Например, «Ха» - активированный десятый фактор свертывания крови. Фактор I – фибриноген. Гликопротеин с массой 340 кДа, вырабатывается гепатоцитами в виде растворимой в плазме крови форме фибриногена А. Под воздействием тромбина (протеолитическое дробление молекулы) превращается в нерастворимый белок – фибрин, который и образует основное вещество тромба. Фактор II – протромбин. Эуглобулин (разновидность глобулинов) синтезируется гепатоцитами при участии витамина К, под воздействием протромбиназы превращается в a, b и g-тромбины. Наибольшей свертывающей активностью обладает a-тромбин. Фактор III – тканевый тромбопластин (апопротеин С). В относительно больших количествах содержится в тканях мозга, легких, сердца, кишечника. В небольших количествах может синтезироваться в моноцитах. Участвует в одном из путей образования протромбиназы. Фактор IV – ионы кальция (Са++). Играют ведущую роль в активации протромбиназы и превращении протромбина в тромбин, в ускорении превращения фибриногена в фибрин, ингибируют фибринолиз, участвуют в агрегагации тромбоцитов и ретракции кровяного сгустка. Фактор V – проакселерин (Ас-глобулин). Участвует в образовании кровяной протромбиназы, активируя фактор Х свертывания крови, способствует превращению протромбина в тромбин. Фактор VI – акселерин (сывороточный Ас-глобулин). Активная форма V фактора свертывания крови. Так как в настоящее время к плазменным факторам свертывания крови относятся только неактивные формы этих факторов, исключен из номенклатуры факторов свертывания. Фактор VII – проконвертин (конвертин). Синтезируется в гепатоцитах в присутствии витамина К. В активную форму (конвертин, фактор VIIa) превращается под влиянием факторов XII, Xa, калликреина. Участвует в образовании протромбиназы и в превращении протромбина в тромбин. Наследственная недостаточность VII фактора приводит к развитию наследственной гипоконвертинемии – одному из петехиально-пятнистому типу кровоточивости. Фактор VIII – антигемофильный глобулин А (плазменный тромбопластический фактор). Синтезируется в печени, селезенке, почках, эндотелии. В крови циркулирует в виде комплекса, состоящего из трех субединиц, из которых субединица VIII-фВ – фактор Виллебранда обеспечивает адгезию тромбоцитов к субэндотелию (коллагеновые волокна и микрофибриллы). Наследуемый недостаток субединицы VIII-ФВ приводит к развитию болезни Виллебранда – синячково-гематомного типа кровоточивости, а наследуемая недостаточность всего фактора VIII – к развитию гемофилии А. Фактор IX – антигемофильный глобулин В (Кристмас-фактор). Синтезируется гепатоцитами, активируется с участием ионов кальция, при участии активированного VIII фактора и ионов кальция переводит Х фактор свертывания в активное состояние. Наследственная недостаточность IX фактора приводит к развитию гемофилии В (болезни Кристмаса). Фактор Х – фактор Стюарта – Прауэра. Гликопротеин с массой 56 кДа. Синтезируется в гепатоцитах при участии витамина К. Врожденный недостаток Х фактора приводит к развитию болезни Стюарта – Прауэра (петехиально-пятнистый тип кровоточивости, редкое наследственное заболевание, характеризующиеся одновременным нарушением внешнего и внутреннего механизмов свертывания крови). Фактор XI – плазменный предшественник тромбопластина. Гликопротеин с массой 160 кДа. Наследственная недостаточность XI фактора приводит к повышенной кровоточивости, особенно после травм и операций. Фактор XII – фактор контакта Хагемана. Гликопротеин с массой 80 кДа, обеспечивает процесс внутрисосудистой коагуляции, активирует прекалликреины плазмы крови, превращая их в калликреиы, которые, в свою очередь, участвуют в образовании кининов. Одновременно с участием во внутрисосудистой коагуляции является активатором фибринолиза. Наследственная недостаточность XII фактора приводит к развитию болезни Хагемана – значительному увеличению времени свертывания крови без геморрагических проявлений. Фактор XIII – фибринстабилизирующий фактор (фибриназа, фактор Лаки – Лоранда). Гликопротеин с массой 340 кДа, защищает кровяной сгусток от преждевременного лизиса.
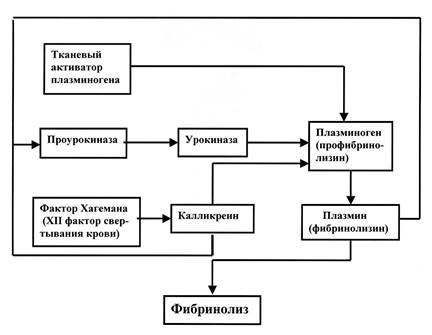
Рис. 1. Схема свертывания крови (по MacFarlane). Пояснения в тексте. Примечание: 1. Пунктирными стрелками обозначены активирующие влияния; 2. Символ «а» указывает на то, что фактор свертывания крови активирован; 3. Названия факторов свертывания см. в приводимой справке. 2.1.2. Внутренний механизм свертывания. Плазменные факторы свертывания. Фактор Хагемана является активатором другого плазменного фактора свертывания – XI фактора (плазменного предшественника тромбопластина), который в активном состоянии обозначается как фактор XIa. Фактор XIa в присутствии ионов Са++ и фосфолипидов активирует фактор IX (активный Кристмас-фактор, IXa), который, образуя комплекс с VIII фактором (антигемофильным глобулином А) и ионами Са++, активирует Х фактор (фактор Стюарта-Прауэра). В свою очередь, активированный Х фактор (фактор Ха) благодаря объединению с V фактором (проакселерином), ионами Са++ и фосфолипидами образует активный фермент, преобразующий фактор II (протромбин) в тромбин (фактор IIа). Под действием тромбина в присутствии ионов Са++ от фибриногена (фактор I) отщепляются четыре полипептида, и он превращается в фибрин-мономер, который в дальнейшем, полимеризируясь, переходит в состояние фибрина-полимера. Эта форма фибрина без стабилизации может легко расщепляться протеиназами крови. Стабилизация фибрина осуществляется активированным XIII плазменным фактором свертывания (фибринстабилизирующим фактором), который становится активным (т.е. превращается в фактор XIIIa) под влиянием тромбина (фактора IIa) и ионов Са++. В результате сгусток (тромб) становится прочным, эластичным и устойчивым к действию протеаз, в частности, плазмина. В нитях стабилизированного фибрина, сцепленных между собою и прикрепленных к поврежденному участку сосуда, как в сети, запутываются форменные элементы крови – эритроциты и лейкоциты. Через некоторое время кровяной сгусток (тромб) сжимается (стадия «ретракции тромба»), выдавливая из себя жидкую составляющую. В ретракции тромба обязательное участие принимают тромбоциты, выделяющие сократительный белок – тромбостенин (актомиозиновый комплекс), который активируется при контакте с АТФ. Так завершается каскадный процесс внутреннего свертывания крови. 2.1.3. Внешний механизм свертывания крови. Внешний механизм свертывания крови инициируется факторами свертывания, выделяющимися из поврежденных тканей. При этом, фактор III (тканевый тромбопластин), взаимодействуя с VII фактором (проконвертином) и ионами Са++, переводит фактор VII в активное состояние (т.е. в состояние VIIa), который, в свою очередь, активирует фактор Х (фактор Стюарта-Пауэра). Активный фактор Х (Ха) в комплексе с фактором V (проакселерином) и ионами Са++ образуют фермент, переводящий протромбин в тромбин. Далее механизм внешнего свертывания крови следует по уже известному пути внутреннего свертывания вплоть до образования стабилизированного фибрина (Рис.1.). 3. Фибринолиз. Важным механизмом гемостаза является фибринолитическая система крови. Основным звеном этой системы выступает плазминоген (профибринолизин), превращение которого в активный фермент плазмин (фибринолизин) происходит благодаря нескольким биохимическим механизмам (Рис.2.)
Рис. 2. Схема фибринолиза. Пояснения в тексте Во-первых, активация плазминогена происходит за счет воздействия на негобелка - тканевого активатора плазминогена, Который вырабатывается клетками многих тканей, в том числе – и эндотелиоцитами сосудистой стенки. Во-вторых, активатором плазминогена является калликреин плазмы крови, который образуется в кининовом цикле под воздействием фактора Хагемана (XII плазменный фактор свертывания крови). И, наконец, в третьих, активация плазминогена и превращение его в плазмин происходит при реализации урокиназного фибринолитического механизма. В этом случае проурокиназа, содержащаяся в плазме крови, а также в почках, становится активным ферментом урокиназой под влиянием уже образовавшегося плазмина или калликреина плазмы крови. Фибринолитическая система крови может не только приходить в активное состояние и обеспечивать рассасывание образовавшихся тромбов или кровяных сгустков, но и ингибироваться несколькими путями. Во-первых, это происходит благодаря ингибиторам плазмина, к которым относятся такие белки, как a2-антиплазмин (серпин), a2-макроглобулин, a 1 -антитрипсин и антитромбин III. Во-вторых, в плазме крови содержатся так называемые ингибиторы активаторов плазминогена (ИАП-1, ИАП-2, ИАП-3). Наиболее действенным из них является ИАП-1, который ингибирует тканевый активатор плазминогена. Важно, что оба эти механизма препятствует фибринолизу в месте образования тромба на стенке сосуда. Из изложенного выше материала видно, что тромбообразование – это локальный процесс (в данном случае речь идет о внутреннем механизме свертывания крови), возникающий при очаговом повреждении сосудистого эндотелия. При этом, процесс тромбообразования, не смотря на каскадную активацию тромбоцитарных и плазменных факторов свертывания крови, не должен приводить к тотальному свертыванию крови во всей сосудистой сети 1) . 4. Противосвертывающая система Свертыванию крови вне зоны образования внутрисосудистого тромба препятствует ряд ингибиторов процесса свертывания, которые в целом образуют противосвертывающую систему крови, основным направлением деятельности которой является инактивация тромбина. Главную роль в этой системе играет антитромбин III – гликопротеин постоянно присутствующий в плазме крови. Соединяясь с активированным протромбином (т.е. с тромбином – плазменным фактором IIa – см. схему свертывания крови) он ингибирует активность тромбина, а также активность плазменных факторов свертывания IXa – Кристмас-фактора, Ха – фактора Стюарта-Прауэра и XIa – плазменного предшественника тромбопластина. Следует иметь в виду, что активность антитромбина III резко повышается в том случае, если он вступает в соединение с гепарином – полисахари-
________________________________ 1) Тотальное тромбообразование, к сожалению, так же возможно. Эта патология носит название «ДВС-синдром» - синдром диссеминированного внутрисосудистого свертывания. С ним мы познакомимся позднее. дом, содержащимся практически во всех тканях организма, а также вырабатываемым тучными клетками. Помимо антитромбина III ингибитором тромбина является a2-макроглобулин (гликопротеин плазмы крови, о котором мы уже говорили при рассмотрении процесса фибринолиза) и белок тромбомодулин, являющийся рецептором эндотелиальных клеток и способный образовывать прочное соединение с молекулами тромбина, после чего последний теряет свою активность и уже не может превращать фибриноген в фибрин. Образовавшийся комплекс тромбомодулин – тромбин, в свою очередь, в присутствии ио- нов Са++ активирует белок плазмы крови протеин С, который способен инактивировать такие плазменные факторы свертывания как проакселерин (V фактор) и антигемофильный глобулин А (VIII фактор). Помимо системного действия противосвертывающая система крови способна оказывать свое влияние и локально, то есть непосредственно в зоне образования внутрисосудистого тромба, замедляя процесс тромбообразования. В норме, свертывающая и противосвертывающая системы крови взаимно уравновешивают друг друга. Однако при определенной патологии, в частности, при альтерации или дисфункции сосудистого эндотелия, это равновесие может нарушаться, в результате чего сосудистый тромбоз становится причиной серьезный нарушений макро- и микроциркуляции крови. 5.Роль эндотелия сосудов в тромбообразовании. Эндотелий кровеносных сосудов играет решающую роль как в предупреждении свертывания крови и образовании тромбов, так и, в случае его альтерации или дисфункции, в активации процесса тромбообразования. При этом, эндотелием выделяются биологически активные вещества, обладающие разнонаправленным действием не только на процесс свертывания крови, но и на сосудистый тонус. Так, биологически активные вещества, выделяемые эндотелием и препятствующие свертыванию крови, одновременно являются и вазодилататорами, а биологически активные вещества, способствующие тромбообразованию, способны спазмировать сосуды. Кроме того, как правило, антикоагулянты и вазодилататоры препятствуют пролиферации гладкомышечных клеток сосудов и некоторых других элементов сосудистой стенки, а коагулянты и вазоконстрикторы – стимулируют эти процессы. Рассмотрим более подробно первую группу этих биологически активных веществ, а также некоторые другие факторы, препятствующие тромбообразованию в кровеносных сосудах, имеющих неповрежденный эндотелий. В норме, неповрежденный эндотелий сосудов покрыт микроскопической слизистой пленкой (гликокаликсом), состоящей из гликопротеинов и обладающей антиадгезивными свойствами (то есть, препятствующей адгезии – прилипанию тромбоцитов к сосудистой стенке). Сдерживает адгезию тромбоцитов и положительный электрический заряд эндотелиоцитов, так как тромбоциты так же несут на себе положительные заряды и, следовательно, отталкиваются от эндотелия. Выше мы уже упоминали о том, что очень важную роль в агрегации тромбоцитов и их адгезии к сосудистой стенке играют биологически активные вещества, вырабатываемые тромбоцитами при увеличении концентрации ионов Са++ в цитоплазме тромбоцитов. В норме эндотелиоцитами вырабатываются два биологически активных вещества, из которых одно – простагландин I2, активируя фермент аденилатциклазу, превращающую АТФ в цАМФ, способствует переходу ионов Са++ из цитоплазмы тромбоцитов в электронно-плотные гранулы, а второе – оксид азота (NO), активируя фермент гуанилатциклазу, способствует образованию цГМФ, который ингибирует переход ионов Са++ из крови в цитоплазму тромбоцитов. Таким образом, нормальный, неповрежденный эндотелий сосудов создает и поддерживает сложный механизм, препятствующий как тромбообразованию, так и непродуктивной вазоконстрикции. При этом, вазодилатация обеспечивается в основном благодаря действию на гладкомышечные клетки того же оксида азота (NO), выделение которого стимулируется такими биологически активными веществами как гистамин, брадикинин, ацетилхолин. Следует иметь в виду, что сосудорасширяющее действие ацетилхолина на коронарные сосуды и сосуды головного мозга реализуется не за счет прямого действия этого вещества на сосудистую стенку, но исключительно через продукцию оксида азота. Ситуация радикально меняется в том случае, если эндотелий кровеносных сосудов поврежден каким либо патологическим процессом. Чаще всего – это атеросклероз. Как уже было описано выше, обнажившийся субэндотелий за счет активации адгезивных белков и появления соответствующих рецепторов тромбоцитов инициирует внутренний процесс свертывания крови, а выделяющиеся биологически активные вещества активируют и пролонгируют этот процесс. Спазм сосудов, провоцируемый симпатическими влияниями, а также веществами – вазоконстрикторами, усугубляет процесс тромбообразования. Внутреннему процессу тромбообразования способствуют и некоторые другие факторы. Среди них нужно выделить замедление кровотока и изменение физико-химических (агрегатных) свойств крови. Чем быстрее кровоток в сосуде, тем труднее форменным элементам (в частности, тромбоцитам) удерживаться около сосудистой стенки, даже несмотря на ее повреждение. Например, при выраженном атеросклерозе наиболее сильно повреждается стенка восходящей аорты. Однако в этой части аорты тромбы образуются очень редко, так как скорость кровотока здесь столь велика, что начинающий формироваться тромб все время отрывается от стенки и уносится током крови. Наиболее же часто тромбы образуются в венах, где кровоток резко замедлен. Поэтому любой фактор, вызывающий замедление кровотока в сосудах, будет способствовать тромбообразованию. С другой стороны, и изменение агрегатных свойств крови реально влияет на процессы тромбообразования. Например, при таком заболевании, как эритремия, при котором значительно увеличивается количество всех форменных элементов крови, в том числе и кровяных пластинок - тромбоцитов, и возрастает вязкость крови, очень часто возникает генерализованный тромбоз сосудов, от чего больной и погибает. Однако оба указанных фактора остаются лишь условиями, способствующими тромбообразованию, но не более. Если нет повреждения сосудистой стенки, тромб не образуется, даже если в сосуде замедлился кровоток и изменились физико-химические свойства крови. 6. Исходы тромбоза. Степень нарушения функции органов при тромбозе зависит от его исхода, который может быть следующим: 1. Организация тромба, то есть его прорастание соединительной тканью. В этом случае он прочно закрепляется в сосуде и в зависимости от величины тромба и диаметра просвета сосуда, в котором он образовался, тромб в той или иной степени нарушает движение крови по сосудам. 2. Отрыв тромба и его превращение в эмбол. В этом случае оторвавшийся тромб переносится током крови в другие регионы тела закупоривает сосуд, через который он не может пройти, и вызывает нарушения местного кровообращения в данной области. 3. Канализация тромба. Если тромб рыхлый, а напор крови в сосуде высок, то кровь может проделать в сосуде канал, и кровоток, таким образом, полностью или частично (это зависит от диаметра канала) восстановится. 4. Гнойное расплавление тромба. При инфицировании тромба в области, где он расположен, может начаться гнойное воспаление. От тромба станут отрываться кусочки и превращаться в эмболы. Помимо нарушений гемодинамики, которые эти эмболы вызовут, закупоривая мелкие сосуды, они будут способствовать диссеминации микроорганизмов в различные органы и ткани. 5. Рассасывание (лизис) тромба, приводящее к восстановлению кровотока в сосуде. В этом случае степень нарушения функции тканей будет зависеть от длительности процесса ишемии до момента полного рассасывания тромба. 7. Синдром диссеминированного внутрисосудистого свертывания крови (ДВС-синдром). Некоторые виды тромбоза являются особо опасными для организма. К таким видам в первую очередь относится ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания крови), который является одним из важнейших факторов в патогенезе и танатогенезе ряда заболеваний, а также терминальных состояний. ДВС - синдром проявляется в том, что за короткое время (часы) в мелких кровеносных сосудах образуются тромбы, причем в данном случае процесс не является локальным, а захватывает практически все сосудистое русло, приводя, таким образом, к генерализованным расстройствам гемодинамики. Распространенность ДВС-синдрома столь велика, что это дало основание американскому ученому Дональду Мак-Кею высказать предположение о том, что этот процесс является промежуточным механизмом любого заболевания. Однако наиболее ярко этот синдром проявляется при эмболии околоплодными водами во время родов, отравлениях солями тяжелых металлов, повреждении форменных элементов крови в аппарате искусственного кровообращения, при поражении микроциркуляторного русла в динамике шоковых состояний, при анафилаксии, отторжении трансплантата, генерализованном поражении сосудистой стенки при сепсисе, риккетсиозах и т.д. В динамике ДВС-синдрома различают следующие три стадии: Первая стадия носит название коагуляционной и характеризуется резкой активацией процессов свертывания крови. Клиническая картина определяется расстройствами местного кровообращения, в зависимости от того, в каком сосудистом регионе наиболее активно образуются кровяные сгустки. В этот период происходит компенсаторная активация антисвертывающей системы крови, массивный выброс в кровь гепарина и стимуляция процессов фибринолиза. Если образование сгустков крови было кратковременным эпизодом, то гепарин затормозит процесс дальнейшей коагуляции, а фибринолитическая система растворит образовавшиеся кровяные сгустки и наступит выздоровление. Если же этого не произойдет, то либо больной погибнет от расстройств местного кровообращения, либо процесс перейдет во вторую стадию. Вторая стадия этого синдрома носит название коагулопатии потребления и заключается в том, что на определенном этапе первой стадии происходит исчерпание запасов фибриногена и факторов свертывания крови. Вследствие этого процесс свертывания прекращается, но на фоне уже имеющихся микротромбов начинается массивное кровотечение, поскольку дефект любого травмированного сосуда (от аорты до капилляра) не прикрывается тромбом, так как нет фибриногена и других факторов свертывания. Если данная стадия ДВС-синдрома совпадает, например, с операцией или ранним послеоперационным периодом, то может возникнуть на первый взгляд парадоксальная ситуация: на фоне образования микротромбов больной погибает от профузного кровотечения из перерезанных сосудов. С другой стороны, прекращение тромбообразования приводит и к снижению активности фибринолитической системы, так что уже образовавшиеся микротромбы перестают растворяться. Третья стадия - стадия фибринолиза - наступает в том случае, если фибринолиз не только не подавлен, но продолжает активироваться. Предлагается выделить в ДВС-синдроме и четвертую стадию - стадию восстановления, клиническую картину которой определяют дистрофические изменения и множественные некрозы в органах. Естественно, эта стадия развивается лишь в том случае, если в течение первых трех стадий не наступила смерть больного. При ДВС-синдроме различают пять видов микротромбов в зависимости от того, какие компоненты в тромбе преобладают: фибриновые, тромбоцитарные, эритроцитарные, лейкоцитарные и смешанные (перечисление идет в порядке снижения частоты образования тромбов). Таковы основные физиологические и патологические механизмы тромбообразования.
Дата добавления: 2015-11-26 | Просмотры: 1514 | Нарушение авторских прав |